Чешется краснуха что делать
Коревая краснуха у детей
Содержание статьи
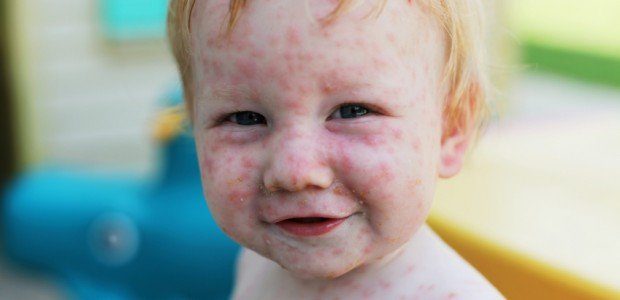
Коревая краснуха — это вирусная инфекция, передающаяся путем, и трансплацентарно от мамы малышу во время беременности. Вирус краснухи стабилен в своем строении, что позволило использовать это для массовой вакцинации детей и не переболевших взрослых. Вакцинация проводится детям в возрасте 1 года, далее следует ревакцинация в 6 лет. Поствакцинальный иммунитет развивается через 20–30 дней и сохраняется около 20 лет. Иммунитет после перенесенного заболевания пожизненно стойкий и не требует в дальнейшем ревакцинации.
Источником инфекции является только больной человек, который становится активным вирусовыделителем за неделю до появления сыпи и спустя неделю после исчезновения высыпаний, в среднем 2 недели. Вирус выделяется со слюной при кашле, чихании, насморке. Возбудитель краснухи не устойчив во внешней среде, поэтому однократный контакт с заболевшим не всегда вызывает развитие инфекции. Коревая краснуха характерна для коллективов: детский сад, школа, спортивные секции, художественные кружки, интернаты.
Индекс контагиозности очень высокий — до 90%. Болеют чаще дети в возрасте от 1,5 до 6 лет. Также для краснухи характерна сезонность возникновения: период.
Симптомы
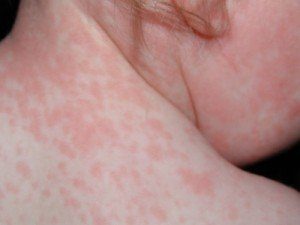
Затем сыпь распространяется по всему телу, кроме ладоней и подошвы. Сыпь имеет ряд особенностей: она не сливается, розеолы до 3–5 мм располагаются рядом друг с другом, не возвышается над уровнем кожи, не зудит, исчезает за 3–4 дня бесследно.
Далее наступает период выздоровления, хотя ребенок еще является заразным для окружающих. Увеличенные лимфоузлы постепенно уменьшаются в размерах в течение 2–3 недель. После перенесенной краснухи вакцинировать и ревакцинировать ребенка нет необходимости, иммунитет пожизненный стойкий. Повторное заболевание может развиться, если первично оно протекало в стертой или очень легкой форме.

Диагностировать коревую краснуху при классическом развитии симптомов достаточно легко, но для уверенности в диагнозе, особенно для девочек, необходимо проводить серологическую диагностику в первый день заболевания и дней. Нарастание титра антител говорит о перенесенном заболевании, даже если высыпания были скудные или вообще отсутствовали.
Вашему ребенку нужна помощь специалиста?
Записаться на прием к врачу вы можете по телефону
или с помощью системы на сайте
Записаться к врачу
Лечение
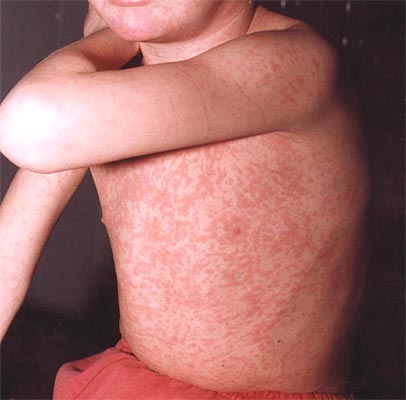
Очень опасен контакт с больным краснухой для беременной женщины, так как на малом сроке вирус вызывает тяжелые, несовместимые с жизнью пороки развития плода. А перенесенная женщиной инфекция в более поздние сроки вызывает развитие у младенца врожденной формы краснухи, которая протекает тяжело и длительно, и, зачастую, с развитием осложнений.
Будьте внимательны к любому пятнышку, появившемуся на теле Вашего малыша, и подумайте, может быть вместо похода в поликлинику стоит вызвать педиатра на дом!
Федеральное Бюджетное Учреждение Науки «Казанский научно-исследовательский институт эпидемиологии и микробиологии» Федеральной Службы по Надзору в Сфере Защиты Прав Потребителей и Благополучия Человека


О нашем институте
Краснуха: что это за болезнь и чем она опасна?!
В настоящее время краснуха, по сравнению с другими детскими инфекционными болезнями, встречается достаточно редко. Это связано с тем, что вакцинация против краснухи включена в календарь обязательных прививок во многих странах мира, в том числе и в России.
У непривитых здоровых детей заболевание протекает в легкой форме и редко сопровождается серьезными осложнениями, однако, заболевание краснухой крайне опасно для беременных женщин, ее выявление в первом триместре является медицинским показанием к прерыванию беременности.
До появления прививок последствия эпидемии краснухи были катастрофическими: в 1964–1965 гг. в США, когда в 23 штатах заболело 12,5 млн. чел. Было зарегистрировано 11 000 смертей плода или выкидышей, рождено 20 000 детей с врождёнными аномалиями. Аналогичная ситуация с увеличением числа детей с синдромом врожденной краснухи (СВК) наблюдалась во Франции, где в 1982 г. у 121 беременной женщины, переболевшей краснухой, родилось 32 (26%) ребенка с СВК. Неудивительно, что такая ситуация легла в основу исследований по предупреждению краснухи, результатом которых явилась разработка и создание краснушной вакцины. Внедрение вакцинопрофилактики привело к уменьшению распространённости краснухи и резкому сокращению случаев СВК.
В России в последние годы регистрируются единичные случаи заболевания краснухой, а в феврале 2019 года Всемирная организация здравоохранения (ВОЗ) документально подтвердила факт того, что в течение трех лет на территории РФ ни разу не была выявлена передача краснухи.
Данная ситуация оказалась возможной благодаря достаточно высокому уровню специфического коллективного иммунитета к краснухе у населения РФ, массово вакцинированного в 90-ые годы прошлого века, однако в связи с участившимся антипрививочным настроением ситуация может быстро измениться в худшую сторону.
Краснуха относится к высокозаразным вирусным инфекционным заболеваниям, восприимчивость к этой инфекции у людей без специфического иммунитета составляет 90%.
Болеют краснухой люди всех возрастов, реже — дети первого года жизни. В основном краснуха поражает детей дошкольного возраста.
Носитель Rubella virus представляет опасность для окружающих со второй половине инкубационного периода: за неделю до высыпаний и неделю после. Наиболее легко и быстро он распространятся в замкнутых помещениях, в местах массового скопления людей (детские сады и школы, больничные палаты).
Как происходит заражение
Передача вируса осуществляется от инфицированного человека:
-воздушно-капельным путем (при чихании, кашле, разговоре, поцелуе);
-контактным путем (через игрушки, посуду, полотенце и другие предметы быта);
-трансплацентарно от беременной женщины к плоду.
В первых двух случаях краснуха является приобретенной. Входными воротами инфекции выступают слизистые оболочки дыхательных путей и полости рта, затем вирус через стенки капилляров проникает в кровяное русло и с током крови распространяется по всем органам и тканям организма.
После перенесенной приобретенной формы краснухи у ребенка формируется стойкий иммунитет, поэтому повторное заражение случается крайне редко. Оно принципиально возможно при сбоях в работе иммунной системы и при тяжелом иммунодефиците.
При врожденной форме заболевания иммунитет против вируса краснухи менее стоек, так как он формируется в условиях еще незрелой иммунной системы плода. Такие малыши в течение 2 лет с момента рождения являются носителями инфекции и выделяют вирус в окружающую среду.
Как проявляется краснуха?
Первые явные симптомы краснухи у детей появляются к концу инкубационного периода. Некоторые дети могут жаловаться на недомогание, слабость, становятся капризными, сонными, медлительными. Признаком наличия вируса в организме на данной стадии является небольшое уплотнение и увеличение лимфатических узлов сначала в паховой, подмышечной и подчелюстной области, а затем только на затылке и за ушами. Затылочные лимфоузлы наименее устойчивы к Rubella virus и именно в них главным образом происходит его накопление и размножение. Далее присоединяются болевые ощущения в мышцах и суставах, потеря аппетита, головная боль, усиление слабости, першение в горле, заложенность носа.
Основные признаки болезни
Спустя 1–1.5 суток возникает резкая болезненность в затылочной части шеи, лимфатические узлы в этой области становятся неподвижными и плотными, до 1 см в диаметре. Могут наблюдаться:
-приступообразный сухой кашель;
-заложенность носа, вызванная отеком слизистой;
-температура тела повышается до 38°С и держится 2 дня.
Через 2 дня на лице, шее и волосистой части головы появляется мелкая сыпь красного цвета. Она представляет собой круглые или овальные розово-красные пятна диаметром 2 – 5 мм, не сливающиеся друг с другом. Возникновение высыпаний обусловлено токсическим действием вируса на расположенные под кожей капилляры.
В течение нескольких часов сыпь распространяется по всему телу (на плечи, руки, спину, живот, паховую зону и ноги), кроме ладоней и ступней. Спустя 3 дня она превращается в узелки, начинает бледнеть и исчезать, не оставляя рубцов или пигментных пятен на коже. В последнюю очередь сыпь проходит на ягодицах, внутренней поверхности бедра и рук, где отмечается наибольшая плотность ее элементов.
Период высыпаний длится в среднем от 3 до 7 дней. Затем состояние ребенка заметно улучшается, возвращается аппетит, проходит кашель и боль в горле, облегчается носовое дыхание. Размеры и плотность лимфатических узлов приходит в норму спустя 14–18 дней после исчезновения сыпи.
Краснуха у ребенка может протекать в двух основных формах:
-типичная (легкая, средняя, тяжелая);
При типичной форме наблюдается описанная выше клиническая картина. Атипичная форма не сопровождается сыпью, может протекать без симптомов.
Дети с атипичной краснухой представляют большую опасность с точки зрения неконтролируемого выделения вируса и распространения инфекции.
Последствия для беременных
Наиболее тяжелым и опасным является внутриутробное заражение краснухой. И чем раньше оно случилось, тем менее благоприятен прогноз.
ВАЖНО! При заражении беременной женщины до срока 12 недель высока вероятность гибели плода и выкидыша или возникновения грубых отклонений в его развитии. К ним относятся поражение ЦНС (микроцефалия, гидроцефалия, хронический менингоэнцефалит), дефекты формирования костной ткани и триада пороков:
поражение глаз (катаракта, ретинопатия, глаукома, хориоретинит, микрофтальм) вплоть до полной слепоты;
поражение слухового анализатора вплоть до полной потери слуха;
развитие комбинированных отклонений в сердечно-сосудистой системе (открытый артериальный проток, дефекты перегородок сердца, стеноз легочных артерий, неправильная локализация крупных сосудов).
Если плод инфицируется после 14 недели беременности, то риск развития пороков значительно уменьшается, возможны единичные дефекты, менингоэнцефалит, задержка умственного развития, психические расстройства. Симптомами врожденной краснухи у детей могут быть малый вес при рождении и заторможенная реакция на соответствующие возрасту внешние раздражители.
Краснуха у детей вызывает осложнения, если у ребенка ослаблена иммунная система. Чаще всего они возникают вследствие вторичной бактериальной инфекции. К наиболее распространенным осложнениям относятся ангина, пневмония, бронхит, менингит (воспаление мозговых оболочек), лимфаденит (воспаление лимфатических узлов), энцефалит (воспаление мозга).
Проблема диагностики краснухи состоит в том, что ее нетрудно принять за ОРЗ, энтеровирусную инфекцию, корь или аллергическую реакцию. Кроме того, в некоторых случаях у беременных краснуха протекает почти бессимптомно, без наличия у больного сыпи.
ВАЖНО! Для подтверждения диагноза краснухи выполняют иммуноферментный анализ на содержание в крови антител к вирусу.
Данное исследование рекомендуется проводить в следующих случаях:
— при планировании беременности. Если анализ не выявит наличие антител (то есть иммунитета к краснухе), потребуется сделать прививку. И если беременность наступит спустя 2–3 месяца после вакцинации, никаких проблем не будет.
— при возникновении симптомов этого заболевания.
— при увеличении лимфоузлов — иногда этот симптом является единственным проявлением краснухи.
-если вы контактировали с носителем инфекции.
ВНИМАНИЕ! УВАЖАЕМЫЕ ПОСЕТИТЕЛИ!
Клинико-диагностическая лаборатория ФБУН КНИИЭМ Роспотребнадзора предлагает Вам услугу по обследованию крови на наличие антител (Ig G) к вирусу краснухи методом иммуноферментный анализа (ИФА). Данный метод считается более точным и чувствительным методом диагностики.
Как подготовиться к исследованию?
Биоматериалом для проведения анализа на краснуху является кровь. Ее сдают утром натощак (перед сдачей анализа можно пить воду). Как минимум за сутки до исследования следует отказаться от алкоголя, жирной пищи, сауны и других процедур, повышающих температуру тела, а также физических нагрузок.
Вакцинация – единственный способ противостоять заболеванию!
Специфического лечения краснухи не существует! Единственной эффективной мерой профилактики заболевания краснухой является профилактическая иммунизация.
Согласно Национальному календарю профилактических прививок вакцинация против краснухи проводится:
— детям в возрасте 12 месяцев с ревакцинацией в 6-летнем возрасте;
— детям от 6 до 17 лет, не болевшим и привитым однократно против краснухи;
— двукратно девушкам и женщинам от 18 до 25 лет, не болевшим и не привитым ранее.
Краснуха
Общая информация
Краткое описание
Краснуха (приобретенная) – острое инфекционное заболевание, вызываемое вирусом Rubella, передающееся воздушно-капельным путем, характеризующееся мелкопятнисто-папулезной сыпью, увеличением периферических лимфатических узлов (преимущественно затылочных и заднешейных), умеренной интоксикацией и незначительными катаральными явлениями.
Соотношение кодов МКБ-10 и МКБ-9
Дата разработки протокола: 2016 год.
Пользователи протокола: врачи общей практики, педиатры, врачи скорой медицинской помощи, детские инфекционисты, детские невропатологи.
Категория пациентов: дети.
Шкала уровня доказательности
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественных (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация [1,3,9]:
Тимченко В.Н. 2001 год.
| Тип | Тяжесть | Течение |
| 1.Типичная форма: |
2.Атипичная:
а) стертая;
б) субклиническая.
· среднетяжелая;
· тяжелая.
Негладкое течение:
с осложнениями (артриты, энцефалиты);
с наслоением вторичной инфекции;
с обострением хронических заболеваний.
Критерии тяжести заболевания по клиническим признакам [1].
| Признак | Характеристика признака | ||
| Легкая степень тяжести | Средняя степень тяжести | Тяжелая степень тяжести | |
| Выраженность и длительность интоксикации | Отсутствует | Умеренной выраженности, 1-2 дня | Выражена, 3-4 дня |
| Выраженность и продолжительность лихорадки | Отсутствует | Субфебрильная, длительность 1-2 дня | Повышение температуры до 39,0 С, длительность 2-4 дня |
| Синдром поражения респираторного тракта (катаральный синдром) | Легкой выраженности катаральный синдром | Легкой выраженности катаральный синдром | Умеренно выраженные |
| Синдром экзантемы | Сыпь неяркая, необильная, может отсутствовать | Сыпь необильная, яркая | Сыпь обильная, яркая, возможно пятнисто-папулезная, склонная к слиянию |
| Осложнения | Отсутствуют | Возможны | Имеются |
Классификация случаев краснухи: [6,9,13]
(Стандартное определение случая краснухи – центр контроля за заболеваниями, CDC США):
Клинический случай краснухи:
острое заболевание, протекающее с пятнисто-папулезной сыпью, температурой и одним из следующих симптомов:
· увеличение заднешейных и затылочных лимфоузлов;
· болезненность в суставах/артрит.
Подозрительный случай острого заболевания, при котором имеется один или несколько типичных клинических признаков краснухи.
Вероятный случай острого заболевания, при котором имеются клинические признаки, отвечающие стандартному определению случая краснухи, и эпидемическая связь с другим подозрительным или подтвержденным случаем данной болезни.
Подтвержденный случай краснухи, классифицированный как подозрительный или вероятный, после лабораторного подтверждения диагноза:
− обнаружение противокраснушных IgM-антител в сыворотке крови;
или
− из образца цельной крови или отделяемого носоглотки или мочи выявление РНК вируса краснухи методом ПЦР;
или
− значительное нарастание противокраснушных IgG-антител в парных сыворотках (более 4 раза).
При отсутствии лабораторного подтверждения диагноза из-за невозможности проведения исследований вероятный случай краснухи автоматически классифицируется как подтвержденный.
У недавно вакцинированных лиц при IgM-положительных случаях диагноз краснухи исключается, если они соответствуют следующим критериям:
– вакцинация краснушной вакциной проводилась в течение от 7 дней до 6 недель до взятия проб;
– появление сыпи через 7-14 дней после вакцинации;
– активный эпидемиологический надзор не выявил случаев передачи вируса;
– не было поездок в районы, о которых известно, что там циркулирует вирус краснухи.
Лабораторно подтвержденный случай краснухи необязательно должен отвечать клиническому определению случая (атипичные, стертые формы).
Окончательный диагноз краснухи устанавливается при наличии лабораторного подтверждения диагноза и/или эпидемической связи с другими подтвержденными случаями данного заболевания.
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ: [1,2,4,5,9]
Диагностические критерии
Жалобы:
· повышение температуры тела;
· кашель;
· насморк;
· головная боль;
· слабость, вялость, недомогание;
· увеличение лимфоузлов;
· высыпания на коже.
Анамнез:
· контакт с лабораторно-подтвержденным случаем краснухи за 11-21 дней до появления симптомов заболевания;
· непродолжительная мелкая пятнисто-папулезная сыпь, преимущественно на разгибательных поверхностях конечностей, спине и ягодицах, этапности сыпи нет;
· сыпь исчезает не оставляя пигментацию и шелушение;
· незначительный подъем температуры;
· отсутствие интоксикации;
· лимфоаденопатия, увеличение заднешейных и затылочных лимфоузлов;
· редко артралгия (поражаются мелкие суставы кистей рук, реже – коленные и локтевые).
Физикальное обследование:
· интоксикационный синдром – отсутствует или умеренный в виде вялости, головной боли, снижения аппетита, температура тела нормальная или субфебрильная;
· синдром экзантемы – сыпь мелкопятнистая или пятнисто-папулезная, на неизмененном фоне кожи. Сыпь появляется в первые сутки болезни и покрывает лицо, грудь, живот и конечности. Преимущественная локализация сыпи – разгибательные поверхности, хотя она может быть довольно обильной и в области сгибательных поверхностей. Как правило, никогда не бывает на ладонях и стопах. Этапности сыпи нет. Исчезновение сыпи происходит бесследно (без пигментации и шелушения), обычно к 4-му дню от высыпания;
· синдром лимфоаденопатии: патогномоничным симптомом является увеличение затылочных и заднешейных лимфоузлов. Лимфатические узлы увеличены до размеров крупной горошины или фасоли в диаметре, могут быть чувствительны при пальпации. Лимфатические узлы увеличиваются до высыпания. Они остаются увеличенными и некоторое время после исчезновения сыпи;
· катаральный синдром – редкий сухой кашель, явления ринита появляются одновременно с высыпанием (могут отмечаться за 1-2дня до появления сыпи). Осмотр полости рта – легкая гиперемия зева, разрыхленность миндалин. Энантема на слизистых оболочках мягкого неба (симптом Форхгеймера). Энантема на слизистых оболочках рта появляется перед высыпанием;
· врожденная краснушная инфекция (далее – ВКИ) возникает при внутриутробном инфицировании плода вирусом краснухи, которое может приводить к выкидышу, внутриутробной смерти или рождению ребенка с синдромом врожденной краснухи;
· синдром врожденной краснухи (далее – СВК) является одним из возможных исходов внутриутробного заражения вирусом краснухи, особенно в первом триместре беременности. Врожденные дефекты, ассоциированные с СВК, включают заболевания сердца (незаращение артериального протока, стеноз легочной артерии, поражение клапанного аппарата или какой-либо сердечной перегородки), поражения глаз (катаракта, снижение остроты зрения, нистагм, косоглазие, микрофтальмия или врожденная глаукома), снижение слуха, отдаленные задержки умственного развития, гидроцефалия, незаращение мягкого и твёрдого нёба, неврологические нарушения.
· стертая форма – пациента беспокоит насморк, кашель, боль и чувство саднения в горле, увеличение лимфатических узлов. Но сыпи нет. Самочувствие не страдает. Краснуху можно заподозрить в том случае, если пациент находился в контакте с больным.
· субклиническая (бессимптомная) форма – нет никаких симптомов краснухи. Считается, что субклиническая форма краснухи встречается в 2 – 4 раза чаще, чем типичная. Диагноз устанавливается только в том случае, если у контактного обнаружение противокраснушных IgM-антитела.
Осложнения:
· нервной системы (энцефалит, менингоэнцефалит);
· дыхательной системы (пневмонии);
· тромбоцитопеническая пурпура;
· костно-суставной системы (артриты).
Алгоритм по определению осложнений при краснухе
Лабораторные исследования:
ОАК:
· лейкопения, лимфоцитоз, плазматические клетки 10-30%, нормальное СОЭ;
· в случае развития бактериальных осложнений – лейкоцитоз, нейтрофилез, ускорение СОЭ;
Метод ИФА:
· выявление специфических антител класса IgM (за исключением случаев, когда образование IgM было вызвано вакцинацией) в сыворотке крови методом ИФА (не ранее 5 дня от начало сыпи);
· нарастание титра специфических антител, относящихся к IgG, в 4 и более раза при одновременном исследовании в стандартных серологических тестах парных сывороток крови (с интервалом 10-14 дней от даты взятия первой пробы) является основанием для постановки диагноза «краснуха».
Метод ПЦР:
· из образца цельной крови, отделяемого носоглотки или мочи выявление РНК вируса краснухи методом ПЦР (взятие образцов в течение первых 3 дней от начала появления сыпи);
· ребенок с врожденной краснухой, независимо от ее клинической формы (манифестной или бессимптомной), в течение первого года жизни является источником инфекции и подлежит на протяжении этого срока динамическому лабораторному обследованию в установленном порядке. Очаг ВКИ/СBK считается ликвидированным после получения отрицательных результатов исследования двух клинических образцов, собранных с интервалом в 2-4недели.
Обследование контактных по краснухе беременных женщин:
· беременные женщины, находившиеся в очагах краснушной инфекции, подлежат медицинскому наблюдению и динамическому серологическому обследованию на наличие IgM и IgG к вирусу краснухи в целях предупреждения развития врожденных заболеваний новорожденных. Взятие проб крови у беременных проводят одновременно с взятием крови у первого больного в очаге;
· в случае появления у беременной клинических признаков краснухи беременную предупреждают о наличии риска врожденной патологии плода.
После лабораторного подтверждения диагноза решение о прерывании беременности женщина принимает самостоятельно.
· в случае отсутствия у беременной клинических признаков краснухи дальнейшая тактика медицинского наблюдения за беременной определяется результатами серологического исследования методом ИФА, подтвержденными в вирусологической лаборатории;
· в случае, если при первом обследовании у беременной выявлены специфические IgG при отсутствии IgM к возбудителю краснушной инфекции в концентрациях (титрах) 25 МЕ/мл и выше (условно защитных), обследование повторяют через 10-14 дней для исключения возможных ложноположительных результатов. Если при повторном исследовании выявлены специфические IgG и не обнаружены IgM к вирусу краснухи, то риск СВК исключается, и дальнейшее медицинское наблюдение за беременной женщиной по контакту в очаге краснушной инфекции не проводят;
· в случае, если антитела IgG и IgM не обнаружены, беременной необходимо исключить контакт с больным краснухой и повторить обследование через 10-14 дней;
· при отрицательном результате повторного исследования, через 10-14 дней проводят следующее (третье) серологическое обследование. В течение всего срока обследований за беременной продолжают медицинское наблюдение. Если при третьем обследовании антитела не выявлены, то наблюдение за беременной прекращают, но предупреждают ее о том, что она восприимчива (серонегативна) к краснушной инфекции. Прививки против краснухи таким женщинам проводят после окончания периода лактации;
· если при повторном обследовании выявлены специфические IgM антитела, при отсутствии антител IgG, то через 10-14 дней проводят следующее (третье) серологическое обследование, продолжая медицинское наблюдение за беременной. При выявлении IgG и IgM антител женщину предупреждают о риске СВК, о чем делается запись в медицинской документации, удостоверяемая подписями врача и беременной. Решение о прерывании беременности женщина принимает самостоятельно;
· если при первом обследовании в крови у беременной обнаружены специфические IgM и IgG антитела к возбудителю краснушной инфекции, беременную предупреждают о наличии риска врожденной патологии плода, о чем делается запись в медицинской документации, удостоверяемая подписями врача и беременной. Через 10-14 дней после первого обследования проводят повторное серологическое обследование с определением авидности IgG антител. При подтверждении диагноза (положительные IgM антитела к вирусу краснухи и низкий индекс авидности IgG), решение о прерывании беременности женщина принимает самостоятельно;
· ребенок с врожденной краснухой, независимо от ее клинической формы (манифестной или бессимптомной), в течение первого года жизни является источником инфекции и подлежит на протяжении этого срока динамическому лабораторному обследованию в установленном порядке. Очаг ВКИ/СBK считается ликвидированным после получения отрицательных результатов исследования двух клинических образцов, собранных с интервалом в 2-4недели.
Алгоритм лабораторной диагностики краснухи:
Инструментальные исследования:
· рентгенография органов грудной клетки (при наличии симптомов пневмонии).
Диагностический алгоритм: [1,2]
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне:[1,2,4,5,9]
Жалобы:
· повышение температуры тела;
· кашель;
· насморк;
· головная боль;
· слабость, вялость, недомогание;
· увеличение лимфоузлов;
· артралгия
· высыпания на коже.
Анамнез:
· контакт с лабораторно-подтвержденным случаем краснухи за 11-21 дней до появления симптомов заболевания;
· непродолжительная мелкая пятнисто-папулезная сыпь, преимущественно на разгибательных поверхностях конечностей, спине и ягодицах, этапности сыпи нет;
· сыпь исчезает не оставляя пигментацию и шелушение;
· незначительный подъем температуры;
· отсутствие или умеренная интоксикация;
· лимфоаденопатия, увеличение заднешейных и затылочных лимфоузлов;
· редко артралгии (поражаются мелкие суставы кистей рук, реже – коленные и локтевые).
Физикальное обследование:
· интоксикационный синдром – отсутствует или умеренный в виде вялости, головной боли, снижения аппетита, температура тела нормальная или субфебрильная;
· синдром экзантемы – сыпь мелкопятнистая или пятнисто-папулезная, на неизмененном фоне кожи. Сыпь появляется в первые сутки болезни и покрывает лицо, грудь, живот и конечности. Преимущественная локализация сыпи –разгибательные поверхности, хотя она может быть довольно обильной и в области сгибательных поверхностей. Как правило, никогда не бывает на ладонях и стопах. Этапности сыпи нет. Исчезновение сыпи происходит бесследно (без пигментации и шелушения), обычно к 4-му дню от высыпания;
· синдром лимфоаденопатии: патогномоничным симптомом является увеличение затылочных и заднешейных лимфоузлов. Лимфатические узлы увеличены до размеров крупной горошины или фасоли в диаметре, могут быть чувствительны при пальпации. Лимфатические узлы увеличиваются до высыпания. Они остаются увеличенными и некоторое время после исчезновения сыпи;
· катаральный синдром – редкий сухой кашель, явления ринита появляются одновременно с высыпанием (могут отмечаться за 1-2 дня до появления сыпи). Осмотр полости рта – легкая гиперемия зева, разрыхленность миндалин. Энантема на слизистых оболочках мягкого неба (симптом Форхгеймера). Энантема на слизистых оболочках рта появляется перед высыпанием;
· поражение ЦНС – общемозговой синдром, менингеальный синдром (ригидность затылочных мышц, симптомы Кернига, Брудзинского, Бехтерева, Лессажа, Боголепова), очаговый неврологический синдром (наличие очаговых неврологических симптомов);
· геморрагическим синдром (редко) – кровоизлияния в кожу и слизистые оболочки, гематурия, носовые, кишечные кровотечения.
Лабораторные исследования:
ОАК:
· лейкопения, лимфоцитоз, плазматические клетки 10-30%, нормальное СОЭ;
· в случае развития бактериальных осложнений – лейкоцитоз, нейтрофилез, ускорение СОЭ.
ОАМ:
· протеинурия, микрогематурия, цилиндрурия (при тяжелых формах);
· коагулограмма (при геморрагическом синдроме);
· спинномозговая пункция (при подозрении на менингит, энцефалит);
Кровь методом ИФА:
· выявление специфических антител класса IgM (за исключением случаев, когда образование IgM было вызвано вакцинацией) в сыворотке крови методом ИФА (не ранее 5 дня от начало сыпи);
· нарастание титра специфических антител, относящихся к IgG, в 4 и более раза при одновременном исследовании в стандартных серологических тестах парных сывороток крови (с интервалом 10-14 дней от даты взятия первой пробы) является основанием для постановки диагноза «краснуха»;
· из образца цельной крови, отделяемого носоглотки или мочи выявление РНК вируса краснухи методом ПЦР (взятие образцов в течение первых 3 дней от начала появления сыпи).
Инструментальные исследования:
· рентгенография органов грудной клетки (при наличии симптомов пневмонии);
· МР или КТ (при энцефалите).
Диагностический алгоритм: [1,2] (см. амбулаторный уровень).
Перечень основных диагностических мероприятий:
· ОАК;
· ОАМ;
· выявление специфических антител к вирусу краснухи класса M в сыворотке крови методом ИФА (не ранее 5 дня от начало сыпи);
· из образца цельной крови или мочи выявление РНК вируса краснухи методом ПЦР (взятие образцов в течение первых 3 дней от начала появления сыпи).
Перечень дополнительных диагностических мероприятий:
· коагулограмма (при геморрагическом синдроме);
· спинномозговая пункция (при подозрении на менингит, энцефалит);
· рентгенография органов грудной клетки (при наличии симптомов пневмонии);
· коагулограмма (при геморрагическом синдроме);
· анализ спинномозговой жидкости (при подозрении на менингит, энцефалит).
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Корь | Наличие симптомов интоксикации и сыпи. | Выявление иммуноглобулинов класса М к вирусу кори |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Амоксициллин (Amoxicillin) |
| Ацетазоламид (Acetazolamide) |
| Дексаметазон (Dexamethasone) |
| Декстран (Dextran) |
| Декстроза (Dextrose) |
| Диазепам (Diazepam) |
| Ибупрофен (Ibuprofen) |
| Интерферон альфа 2b (Interferon alfa-2b) |
| Калия хлорид (Potassium chloride) |
| Маннитол (Mannitol) |
| Натрия оксибутират (Sodium hydroxybutyrate) |
| Натрия хлорид (Sodium chloride) |
| Парацетамол (Paracetamol) |
| Преднизолон (Prednisolone) |
| Фуросемид (Furosemide) |
| Хлоропирамин (Chloropyramine) |
| Цефотаксим (Cefotaxime) |
| Цефтриаксон (Ceftriaxone) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ: [1,2,4,5,9]
Тактика лечения: [1,2,3,4,12]
Госпитализации подлежат дети со среднетяжелыми и тяжелыми формами болезни, с ослажнениями, дети из закрытых учреждений и больные, домашние условия которых не позволяют организовать соответствующий уход и лечение.
• С целью десенсебилизирующей терапии показаны антигистаминные препараты;
• при гипертермическом синдроме свыше 38,5 о С назначается парацетамол или ибупрофен.
Немедикаментозное лечение:
Режим – постельный до нормализации температуры и исчезновения сыпи.
Диета: стол № 13, №15. Приказ №172 от 31 марта 2011 года. «Карманный справочник по оказанию стационарной помощи детям. Схема 16». Рекомендации по питанию здорового и больного ребенка. Дробное теплое питье. Молочно-растительная диета.
Гигиена больного: гигиенический уход за слизистыми оболочками полости рта, глаз, туалет носа.
Медикаментозное лечение:
При легкой, стертой, формах краснухи с целью десенсибилизирующей терапии хлоропирамин 1-2 мг/кг в сутки через рот два раза в день в течение 7 дней. [УД – В].
Перечень основных лекарственных средств:
· хлоропирамин 25 мг, 20 мг/мл [УД-В].
Перечень дополнительных лекарственных средств:
• нет.
Показания для консультации специалистов:
• консультация врача педиатра (при тромбоцитопенической пурпуре);
• консультация врача детского невропатолога при наличии осложнений со стороны ЦНС.
Профилактические мероприятия: [1,2,7,8,9]
Иммунизация населения против краснухи проводится в рамках национального календаря профилактических прививок.
Неспецифические меры профилактики включают раннее выявление и изоляцию источника инфекции на 5 дней с момента появления сыпи. Контактировавшие с больным дети остаются в коллективе, но подлежат ежедневному осмотру в течение 21 дня; не принимаются новые лица, неболевшие краснухой и непривитые против инфекции.
Контактные лица из очагов краснухи, не привитые и не болевшие ранее, не допускаются к плановой госпитализации в медицинские организации неинфекционного профиля и социальные организации в течение всего периода медицинского наблюдения. Госпитализация таких пациентов в период медицинского наблюдения в медицинские организации неинфекционного профиля осуществляется по жизненным показаниям, при этом в стационаре организуются дополнительные санитарно-противоэпидемические (профилактические) мероприятия в целях предупреждения распространения инфекции.
Мониторинг состояния пациента:
· повторный осмотр участкового врача через 2 дня или раньше, если ребенку стало хуже или он не может пить или сосать грудь, появляется лихорадка свыше 38 о С, учащенное или затрудненное дыхание;
· при появлении общих признаков опасности и осложнений (энцефалит, менингоэнцефалит, пневмония и тромбоцитопеническая пурпура) детей направляют на стационарное лечение.
Индикаторы эффективности лечения:
• полное выздоровление;
• отсутствие эпидемического распространения заболевания.
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия: сбор жалоб, физикальное обследование.
Медикаментозное лечение: при лихорадке свыше 38,5 0 С парацетамол 10-15 мг/кг через рот или perrectum; (УД – А)
· при судорогах – диазепам 0,5% – 0,2- 0,5 мг/кг в/мили perrectum. (УД – А)
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения: [1,2,3,9,10,11,12] (см. амбулаторный уровень)
Госпитализации подлежат дети со среднетяжелыми и тяжелыми формами болезни, с осложнениями, дети из закрытых учреждений и больные, домашние условия которых не позволяют организовать соответствующий уход и лечение.
с целью десенсибилизирующей терапии показаны антигистаминные препараты;
при гипертермическом синдроме свыше 38,5оС назначается парацетамол или ибупрофен;
инфузионная терапия показана только больным с тяжелой формой краснухи (объем инфузии – до 30-50 мл/кг массы тела в сутки);
гормональная терапия применяется при осложнениях краснухи – энцефалите и тромбоцитопенической пурпуре.
Немедикаментозное лечение:
Госпитализация в Мельцеровский бокс.
Режим постельный до нормализации температуры и исчезновения сыпи.
Гигиена больного: гигиенический уход за слизистыми оболочками полости рта, глаз, туалет носа.
Диета: стол № 13,15. Приказ №172 от 31 марта 2011 года. «Карманный справочник по оказанию стационарной помощи детям. Схема 16». Рекомендации по питанию здорового и больного ребенка. Дробное теплое питье. Молочно-растительная диета.
Медикаментозное лечение (в зависимости от степени тяжести заболевания):
Перечень основных лекарственных средств:
· парацетамол 200, 500 мг, 2,4% раствор для приема внутрь, свечи ректальные, раствор для инъекций (в 1 мл 150 мг); [УД – А]
· хлоропирамин, таблетки 25 мг, ампулы 20 мг/мл. [УД-В]
Перечень дополнительных лекарственных средств:
· раствор декстрозы 5-10% по 200 мл, 400 мл;
· раствор натрия хлорида 0,9% по 200 мл, 400 мл;
· раствор декстрана 30000 – 40000 по 200 мл, 400 мл;
· дексаметазон ампулы 4 мг/1 мл;
· преднизолон ампулы 30 мг/мл, таблетки 0,005 мг;
· маннитол 15% – 200 мл, 400 мл;
· фуросемид ампулы 2,0 мл (10мг/мл);
· ацетазоламид таблетки 0,25 г;
· диазепам 0,5% ампулы 2 мл;
· натрия оксибутират – 20% ампулы 10 мл;
· калия хлорид 4%, 7,5% ампулы 10 мл, 20 мл;
· амоксициллин (суспензия) 125 мг/5мл, 250 мг/5мл;
· цефотаксим 0,5 г, 1,0 г;
· ибупрофен суспензия 100 мг/5мл, таблетки 200 мг, 400 мг [УД –А];
· цефтриаксон 0,5 г, 1,0 г.
Хирургическое вмешательство: нет.
Другие виды лечения: нет.
Показания для консультации специалистов:
• консультация врача педиатра (при тромбоцитопенической пурпуре);
• консультация детского невропатолога при наличии осложнений со стороны ЦНС.
Показания для перевода в отделение интенсивной терапии и реанимации:
· наличие общих признаков опасности у детей в возрасте до 5 лет;
· острая дыхательная недостаточность 2-3 степени;
· острая сердечно-сосудистая недостаточность 2-3 степени;
· повторные судороги;
· нарушение сознания;
· ДВС–синдром.
Индикаторы эффективности лечения:
· купирование лихорадки и интоксикации;
· нормализация лабораторных показателей;
· нормализация показателей СМЖ при менингите, энцефалите, менингоэнцефалите;
· отсутствие и купирование осложнений.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ [1,2,4,5]
Показания для плановой госпитализации: дети с краснухой из закрытых и других медицинских учреждений;
· дети, проживающие в общежитиях и в неблагоприятных бытовых условиях.
Показания для экстренной госпитализации:
· у детей до 5 лет наличие общих признаков опасности (не может пить или сосать грудь, рвота после каждого приема пищи и питья, судороги в анамнезе данного заболевания и летаргичен или без сознания);
· тяжелые и среднетяжелые формы краснухи;
· краснуха с сопутствующими субкомпенсированными/декомпенсированными хроническими заболеваниями;
· краснуха с осложнениями (энцефалит, менингоэнцефалит, пневмония и тромбоцитопеническая пурпура).
Информация
Источники и литература
Информация
Сокращения, используемые в протоколе
| IgG | иммуноглобулины класса G |
| IgM | иммуноглобулины класса М |
| ВОП | врач общей практики |
| ВКИ | врожденная краснушная инфекция |
| ИФА | иммуноферментный анализ |
| КТ | компьютерная томография |
| МКБ | международная классификация болезней |
| МРТ | магнитно-резонансная томография |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи |
| ПЦР | полимеразная цепная реакция |
| РНК | рибонуклеаза (геном) краснухи |
| РПГА | реакция прямой гемагглютинации |
| СМЖ | спинномозговая жидкость |
| СОЭ | скорость оседания эритроцитов |
| ССС | сердечно – сосудистая система |
| СВК | синдром врожденной краснухи |
Список разработчиков протокола:
1) Баешева Динагуль Аяпбековна – доктор медицинских наук, доцент, АО «Медицинский университет Астана» заведующая кафедрой детских инфекционных болезней, главный внештатный детский инфекционист МЗСР РК. Председатель Республиканского общественного объединения «Общество врачей инфекционистов».
2) Эфендиев Имдат Муса оглы – кандидат медицинских наук, РГП на ПХВ «Государственный медицинский университет города Семей» доцент, заведующий кафедрой детских инфекционных болезней и фтизиатрии. Член Республиканского общественного объединения «Общество врачей инфекционистов».
3) Куттыкужанова Галия Габдуллаевна – доктор медицинских наук, РГП на ПХВ «Казахский национальный медицинский университет им. С.Д. Асфендиярова» профессор, профессор кафедры детских инфекционных болезней. Член Республиканского общественного объединения «Общество врачей инфекционистов».
4) Кенжебаева Сауле Кенжетаевна – ГККП «Городская детская инфекционная больница» Управление здравоохранения города Астаны, заместитель главного врача по лечебной работе. Член Республиканского общественного объединения «Общество врачей инфекционистов».
5) Оспанова Зарипа Амангелдиевна – ГКП «Шымкентская городская инфекционная больница» Управление здравоохранения Южно-Казахстанской области, заместитель главного врача по лечебной работе. Член Республиканского общественного объединения «Общество врачей инфекционистов».
6) Елубаева Алтынай Мукашевна – кандидат медицинских наук, АО «Медицинский университет Астана» доцент кафедры неврологии с курсами наркологии и психиатрии.
7) Катарбаев Адыл Каирбекович – доктор медицинских наук, профессор, РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова» заведующий кафедрой детских инфекционных болезней. Член Республиканского общественного объединения «Общество врачей инфекционистов».
8) Жумагалиева Галина Даутовна – кандидат медицинских наук, доцент РГП на ПХВ «Западно-Казахстанский государственный университет им. Марата Оспанова», руководитель курса детских инфекций. Член Республиканского общественного объединения «Общество врачей инфекционистов».
9) Бочарникова Наталья Ивановна – КГКП «Павлодарская областная инфекционная больница» Управления здравоохранения Павлодарской области, заведующая отделением. Член Республиканского общественного объединения «Общество врачей инфекционистов».
10) Ихамбаева Айнур Ныгымановна – АО «Национальный научный центр нейрохирургии» клинический фармаколог.
Конфликт интересов: отсутствует.
Список рецензентов: Кошерова Бахыт Нургалиевна – доктор медицинских наук, профессор РГП на ПХВ «Карагандинский государственный медицинский университет», проректор по клинической работе и непрерывному профессиональному развитию.
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.









