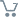дисметаболическая энцефалопатия что это такое
Морозова О.В. ЭНЦЕФАЛОПАТИЯ И ДЕМЕНЦИЯ: ПРАВИЛЬНО ЛИ МЫ ПРИМЕНЯЕМ ТЕРМИНЫ?
Цель работы – разграничение понятий «деменция» и «энцефалопатия», а также уточнение определения энцефалопатии как нозологической единицы и правомочности (правильности) его применения в некоторых ситуациях в практической работе врачей.
Деменцию определяют как одновременное расстройство нескольких когнитивных функций, таких, как память, внимание, речь, праксис, гнозис, мышление или более тонких функций, как, например, способность планировать, принимать решение, контролировать свои действия. Деменция делает больного неспособным к профессиональной деятельности, ограничивает его самообслуживание и так далее [4]. Важно отметить, что деменция – это приобретенное слабоумие, т.е. утрата ранее приобретенных интеллектуальных способностей.
Причиной деменции является одно из нескольких десятков заболеваний различного характера, вызывающих диффузное или многоочаговое поражение корковых и подкорковых отделов головного мозга [4]. Значительно реже причиной деменции является очаговое поражение головного мозга, вовлекающее так называемые стратегические зоны головного мозга, которые имеют особенно тесное отношение к когнитивным процессам (лобные доли, область теменно-височно-затылочного стыка, лимбическая система, таламус). Вопреки распространенному мнению, некоторые заболевания, сопровождающиеся деменцией, излечимы, а также с помощью лечения удается задержать патологический процесс и компенсировать клиническую и психическую симптоматику [6].
Под энцефалопатией понимается диффузное или очаговое поражение головного мозга, т.е. структурное повреждение мозгового вещества, как серого, так и белого, вследствие внешнего и внутреннего процесса, проявляющееся неврологическими и психическими феноменами, соответствующими очагу поражения. Клиника включает в себя общемозговые симптомы (головная боль, тошнота, синкопальные состояния, нарушения сознания, первично-генерализованные эпиприпадки и т.д.), очаговые симптомы (пирамидный, экстрапирамидный, псевдобульбарный, бульбарный, мозжечковый синдромы, а также парциальные эпиприпадки) и психические нарушения в виде астенического, неврозоподобного, психоорганического синдромов и, как крайнего проявления, деменции.
Важно то, что термин «энцефалопатия» можно отнести к собирательным понятиям, включающим группу заболеваний, ведущих к поражению тканей головного мозга, но не отражающим генез повреждающего агента, патофизиологию и патоморфологию процесса, являющимися совершенно различными в каждом конкретном случае. В отличие от наследственно-дегенеративных заболеваний (болезнь Паркинсона, хорея Гентингтона, группа спиноцеребеллярных дегенераций, мультисистемная атрофия и др.), демиелинизирующих (рассеянный склероз), опухолей головного мозга, в клинической картине которых также возможно развитие деменции, но первично поражающих нервную ткань, энцефалопатия является процессом вторичным как осложнение соматического заболевания, нарушения процесса гомеостаза, общетоксического воздействия на организм или как процесс развившийся в результате внешнего воздействия (травма, инфекция, интоксикация, гипоксия).
Применение термина «энцефалопатия» при хронических состояниях (например, дисциркуляторная) или хроническом воздействии (например, при дефиците витаминов, при алкоголизме) не вызывает вопросов, также как при острых состояниях (например, острая алкогольная, острая токсическая, острая гипоксическая, острая гипертоническая). Но употребление его как остаточного явления ранее перенесенного поражения (травма, инфекция, острое отравление, острая гипоксия, удаление опухоли и т.д.) часто является неправомочным, т.к. ведет к ошибочной интерпретации сути возникающих патоморфологических и патофизиологических процессов.
Выводы. Деменция, т.е. приобретенное слабоумие, не является самостоятельной нозологией и, тем более, не равнозначна понятию «энцефалопатия», а является одним из симптомокомплексов поражения головного мозга первичного (болезнь Альцгеймера, болезнь Паркинсона и т.д.) или вторичного (энцефалопатии или последствий острого состояния), имея при этом полностью или частично обратимый характер при острых энцефалопатиях и непрогрессирующий при «последствиях».
Термин «энцефалопатия» применим в случаях вторичного поражения головного мозга как осложнения другого острого или хронического соматического заболевания, состояния. В случаях с остаточными явлениями после перенесенного острого состояния (травмы, инфекции, гипоксии, отравления и т.д.) без признаков прогрессирования неврологической симптоматики применима формулировка «последствия».
Это имеет практическое значение для выбора тактики ведения пациентов этих категорий и обдуманной маршрутизации, влияющих на эффективное расходование медико-экономических средств. Так пациенты с хроническими энцефалопатиями требуют активного наблюдения и лечения, направленных на остановку прогрессирования дегенеративных процессов, как амбулаторно, так и стационарно в условиях неврологических отделений. Пациенты же с последствиями острых состояний требуют направления в реабилитационные центры.
Посттравматическая энцефалопатия
Посттравматическая энцефалопатия – это состояние, включающее комплекс психических и неврологических расстройств, обусловленных развитием в течение года или более стойких последствий перенесенной черепно-мозговой травмы вследствие рубцовых, атрофических, дистрофических и дегенеративных изменений ткани мозга. Проявления и степень выраженности зависят от локализации и тяжести травмы, возраста больного, эффективности лечения, наличия или отсутствия сосудистых нарушений, хронических интоксикаций, в том числе алкогольной.
В развитии заболевания можно выделить следующие этапы:
Самый первый сигнал, говорящий о возможных посттравматических изменениях, это нарушения памяти. Другой распространенный симптом – проблемы с вниманием и концентрацией. Помимо этого, встречаются нарушения мышления, которые сказываются в медлительности реакции, неспособности к анализу, логике и другим инструментам когнитивных процессов.
Также возможно появление вегетативных симптомов. Беспричинные приступы рвоты и тошноты, головные боли и головокружения, скачки артериального давления, бледность, холодный пот.
Наиболее частым проявлением энцефалопатии травматического генеза является головная боль. Характерны также головокружение, нарушения сна, слабость, снижение работоспособности, повышенная утомляемость, эмоциональная лабильность (неустойчивое, резко меняющееся настроение), болезненная чувствительность к слабым раздражителям (звукам, свету и т.д.). Возможны ипохондрические и депрессивные расстройства.
Психопатоподобные состояния развиваются постепенно, на фоне постепенного улучшения состояния больного в остром и позднем периоде травмы. Имевшиеся ранее психопатические черты характера усиливаются, «заостряются». Чаще всего наблюдаются немотивированные колебания настроения, склонность к сутяжничеству, взрывчатость с приступами агрессии, злобы и раздражения.
Кроме психоэмоциональных расстройств, при посттравматической энцефалопатии может развиваться ряд синдромов:
Гипертензионно-гидроцефальный синдром (посттравматическая внутричерепная гипертензия). Проявляется головной болью с тошнотой и рвотой, приступообразными вегетативными нарушениями.
Эписиндром (посттравматическая эпилепсия). Возникает вследствие очагового поражения или спаечно-рубцовых изменений в головном мозге. Характерны приступы различных форм — как с утратой сознания, так и без таковой.
Посттравматический паркинсонизм. Развивается в результате длительной гипоксии мозга в период травмы. Отмечается постоянное устойчивое повышение мышечного тонуса по экстрапирамидному типу, акинезия (малоподвижность в силу скованности).
Посттравматическая вестибулопатия. Сопровождается головокружениями, рвотой, тошнотой, неуверенностью при стоянии и ходьбе.
В исходе травм средней и тяжелой степени могут формироваться двигательные, речевые дефекты различной выраженности, расстройства чувствительности, тазовые нарушения.
Для подтверждения диагноза необходимо выполнить компьютерную или магниторезонансную томографию, нейропсихологическое тестирование. При этих исследованиях врач получает детальную информацию об очаговых или диффузных изменениях вещества головного мозга. Кроме того, это позволяет исключить другую патологию центральной нервной системы, сопровождающуюся сходной симптоматикой.
В качестве дополнительного метода обследования желательно выполнить электроэнцефалографию, которая помогает выявить патологический очаг эпилептической активности и скорректировать на основе полученных данных лечение.
Лечение посттравматической энцефалопатии должно быть направлено на нейропротекцию (защиту нервных клеток от негативных факторов), нормализацию процессов циркуляции крови, а также восстановление всех когнитивных функций и метаболизм клеток мозга. Также важно симптоматическое лечение, особенно при наличии синдрома гидроцефалии (необходимы специфические средства, снимающие отек мозга), эпилепсии (требуется хороший подбор противоэпилептических препаратов и их доз). Курсы такой комплексной терапии, в зависимости от выраженности проявлений посттравматической энцефалопатии, следует проводить 1-2 раза в год.
Прогноз для жизни, трудоспособности и способности к самообслуживанию, как правило, становится ясен в течение первого года после травмы. Именно в это время важно проводить комплексные реабилитационные мероприятия. Оставшийся неврологический и физический дефицит спустя указанное время достаточно сложно поддается дальнейшей коррекции. Однако даже в случае наличия грубых нарушений их следует пытаться компенсировать в той или иной степени.
Живая аптека
Каталог товаров
Рассылка
Система скидок
Дисциркуляторная энцефалопатия
Дисциркуляторная энцефалопатия — синдром многоочагового или диффузного поражения головного мозга, который проявляется неврологическими, нейропсихологическими и/или психическими нарушениями, он обусловлен хронической сосудистой мозговой недостаточностью и/или повторными эпизодами острых нарушений мозгового кровообращения: дисгемией, транзиторной ишемической атакой, инсультом.
Причины возникновения
Основными причинами, приводящими к развитию дисциркуляторной энцефалопатии, являются артериальная гипертензия, атеросклеротическое поражение сосудов, венозная недостаточность, сахарный диабет, васкулиты различной этиологии, заболевания крови. Однако основным фактором ДЭ и сосудистой деменции является артериальная гипертензия. Несмотря на то, ДЭ возникает при различных заболеваниях, в характере клинических проявлений и в течение заболевания имеется много общего.
Клиническая картина
В зависимости от выраженности клинических нарушений выделяют 3 стадии заболевания. Каждая из стадий в свою очередь может быть компенсированной, субкомпенсированной и декомпенсированной.
Часто наблюдается псевдобульбарный синдром: дисфония, дизартрия и дисфагия, сочетающиеся с симптомами орального автоматизма, повышением глоточного и нижнечелюстного рефлекса, насильственным плачем и смехом.
Последствия дисциркуляторной энцефалопатии
Дисциркуляторная энцефалопатия часто предшествует развитию мозгового инсульта, поэтому выявление и лечение таких больных, особенно на ранних стадиях заболевания, — важнейшее направление в профилактике мозгового инсульта. Вторая, и особенно, третья стадия дисциркуляторной энцефалопатии могут сопровождаться выраженными двигательными и когнитивными нарушениями, психическими расстройствами, у некоторых больных развивается деменция, поэтому своевременное лечение дисциркуляторной энцефалопатии позволяет предотвратить развитие дементирующих процессов.
Лечение
Лечебно-профилактические мероприятия направлены на лечение основного заболевания и устранение нарушений мозговых функций.
Лечение дисциркуляторной энцефалопатии должно воздействовать на основное заболевание, на фоне которого происходит развитие данной патологии. Это могут быть атеросклероз, артериальная гипертония, васкулиты, неврологические и психопатологические синдромы, метаболические процессы, то есть заболевания, которые способствуют развитию медленно прогрессирующего нарушения мозгового кровообращения. Немаловажную роль играют улучшение церебрального кровообращения, метаболическая защита нейронов от гипоксии.
Специального лечения требует возникновение у больных депрессии, тревожности, галлюцинаций, психомоторного возбуждения.
Лечение больных с дисциркуляторной энцефалопатией следует проводить комплексно препаратами, которые влияют на разные звенья патогенеза заболевания. При назначении лечения необходимо учитывать факторы риска больного, стадию дисциркуляторной энцефалопатии и наличие сопутствующей патологии.
При атеросклеротической энцефалопатии назначают диету с ограничением жиров и соли. Необходимо систематическое применение витаминов, особенно аскорбиновой кислоты. Назначают препараты гипохолестеринемического действия- статины; используют и гормонотерапию.
Вазоактивные препараты, которые существенно не снижают системное артериальное давление и в то же время селективно улучшают мозговой кровоток. Среди них следует отметить Кавинтон, который более 20 лет успешно применяется в лечении больных с дисциркуляторной энцефалопатией. Он избирательно действует на мозговой кровоток, увеличение которого при его введении подтверждено результатами радиографических, ангиографических, допплерографических и других исследований. При хронической гипоперфузии мозга Кавинтон влияет на сосуды и показатели кровообращения, усиливает мозговую перфузию, увеличивает сродство эритроцитов к кислороду крови, улучшает утилизацию кислорода, уменьшает вязкость крови, усиливает трансмембранный транспорт глюкозы, действует на натриевые-каналы, тормозя их активность и тем самым оказывая нейропротективное действие, оказывает непосредственное потенцирование эффектов аденозина.
Кавинтон улучшает кровоток в зоне ишемии и периинфарктной области, не вызывая синдрома обкрадывания и существенно не влияя на уровень системного артериального давления. Оказывая антивазоспастический эффект, Кавинтон улучшает мозговое кровообращение. Препарат обладает нейрометаболическим эффектом, улучшая усвоение глюкозы и кислорода в центральной нервной системе. Кавинтон оптимизирует реологические свойства крови, способствует уменьшению агрегационных свойств тромбоцитов и повышению способности эритроцитов к деформации. Препарат хорошо переносится больными, имеет минимум побочных эффектов. Больным с первой стадией дисциркуляторной энцефалопатии показано применение Кавинтона форте в дозе 10 мг 3 раза в сутки в течение одного-двух месяцев. Наибольшая эффективность в лечении больных со второй и третьей стадией дисциркуляторной энцефалопатии отмечена при внутривенном введении Кавинтона 20 мг на 300 мл 0,9% раствора хлорида натрия в течение 7-10 дней. Следует помнить, что после курса инъекций показан прием препарата в дозе 10 мг 3 раза в сутки в течение трех недель. Такой же положительный эффект оказывает пероральное применение Кавинтона форте в дозе 10 мг 3 раза в сутки в течение двух месяцев. Такие курсы лечения сосудистыми препаратами необходимо проводить 2-3 раза в год.
Для предотвращения развития инсульта необходимо:
Эффективно лечить артериальную гипертензию, стремиться к нормализации артериального давления; назначать статины у больных с гиперхолестеринемией и ИБС; отказаться от курения, не злоупотреблять алкоголем, назначать антитромбоцитарные препараты (аспирин, Курантил, Плавикс, Зилт, Тикло) пациентам с высоким риском развития инсульта. Больным с фибрилляцией предсердий показаны антикоагулянты непрямого действия (Варфарин). Наличие стенозирующих поражений магистральных артерий головного мозга может служить основанием для рассмотрения вопроса о необходимости оперативного лечения.
Симптоматическое лечение:
Лечение назначает врач-невролог после консультации и обследования!
Дисметаболическая энцефалопатия что это такое
Энцефалопатия Вернике (ЭВ) – неврологическое расстройство, характеризующееся поражением головного мозга в результате дефицита тиамина (витамина В1), возникающее обычно у лиц с хроническим алкоголизмом, как острая стадия синдрома Вернике-Корсакова. Однако описаны многочисленные случаи энцефалопатии Вернике, обусловленные снижением поступления или нарушением всасывания тиамина в организме при неукротимой рвоте и диарее (в т.ч. при токсикозе беременных), несбалансированном парентеральном питании, оперативных вмешательствах на желудочно-кишечном тракте (в т.ч. бариатрические операции), системных заболеваниях, гипертиреозе, полиорганной недостаточности и др. [1; 2].
Тиамин – эндогенно не синтезируемый водорастворимый витамин. Суточная потребность составляет 0,4 мг на каждые 1000 ккал потребляемой энергии в день и увеличивается во время беременности и кормления грудью, у детей и в критических состояниях может достигать 1,5 мг / день [3; 4]. Здоровая диета обеспечивает нормальные запасы тиамина на несколько недель. В организме запасы водорастворимого витамина В1 составляют от 25 до 30 мг. Дефицит тиамина может возникать через 2 недели после прекращения его поступления. В условиях нехватки его содержание быстро истощается во всех тканях и далее в головном мозге, где происходят наиболее выраженные изменения, так как серое вещество отличается высоким уровнем окислительного метаболизма [3; 4]. При критическом истощении запасов тиамина развитие ЭВ ускоряется при употреблении богатой углеводами пищи или парентеральном введении глюкозы, поскольку нагрузка углеводами при нарушении нормальных путей их утилизации ускоряет развитие патологических изменений в головном мозге [3; 5; 6].
По литературным данным, энцефалопатия Вернике проявляется триадой следующих симптомов: глазодвигательные расстройства, атаксия и нарушения психического статуса [1; 3; 5]. Однако классическая триада симптомов при энцефалопатии Вернике отмечается лишь в трети случаев [2; 4; 7]. Серьезную проблему представляет преобладание стертых форм энцефалопатии Вернике, затрудняющее ее своевременное распознавание и назначение лечения. В отсутствие терапии энцефалопатия Вернике характеризуется высоким риском летального исхода и перехода острых обратимых расстройств в хроническую стадию с необратимыми структурными изменениями мозговых структур, связанных с возникновением и консолидацией памяти.
Все симптомы поражения нервной системы могут развиваться одномоментно, но чаще всего глазодвигательные расстройства предшествуют нарушению сознания.
Глазодвигательные расстройства включают горизонтальный нистагм при взгляде в стороны, паралич наружной прямой мышцы глаза (обычно двусторонний), расстройство содружественных движений глаз, изредка птоз. Зрачки, как правило, не изменены, но на поздних стадиях болезни могут быть суженными. Атаксия и абазия обусловлены мозжечковой и вестибулярной недостаточностью, преимущественно наблюдаются при стоянии и ходьбе, варьируя по выраженности. Нарушения психического статуса могут проявляться в виде апатии, дезориентации либо спутанности сознания с психомоторным возбуждением и галлюцинациями [1; 5].
Энцефалопатия Вернике является по существу клиническим диагнозом, а данные лабораторных и других методов исследования не являются специфичными. Наиболее информативным методом диагностики является магнитно-резонансная томография (МРТ) [1; 5; 6].
При несвоевременной диагностике и отсутствии лечения свыше 80% случаев ЭВ завершаются развитием корсаковского психоза, а примерно 15-20% случаев приводят к коме и летальному исходу [2; 3].
Цель исследования: выявление факторов риска и анализ особенностей течения неалкогольной энцефалопатии Вернике.
Материал и методы исследования. Представлены 2 клинических случая энцефалопатии Вернике у пациентов, находившихся на стационарном лечении в гастроэнтерологическом отделении Якутской республиканской клинической больницы. Проведен тщательный анализ жалоб, анамнестических данных, клинической картины и результатов клинико-лабораторных и инструментальных методов исследований.
Объективно: «Общее состояние средней степени тяжести. Повышенного питания. Индекс массы тела 41 кг/м². Артериальное давление (АД) 130/80 мм рт. ст. Частота сердечных сокращений (ЧСС) 72 уд/мин. Живот увеличен за счет избыточно развитой подкожно-жировой клетчатки, при пальпации умеренно болезненный в правом подреберье. Печень выступает из-под края реберной дуги на 1,5–2 см, мягкой консистенции, с ровной поверхностью».
Лабораторные данные: общий анализ крови без особенностей, уровень амилазы мочи в пределах нормы, в биохимическом анализе крови выявлены умеренное повышение трансаминаз (2 нормы), антитела к тиреоидной пероксидазе и повышение уровня Т3, Т4.
Консультирована эндокринологом, поставлен диагноз: «Аутоиммунный тиреоидит в стадии гипертиреоза». Назначен тирозол 30 мг в сутки.
На основании жалоб, анамнеза и обобщения результатов клинико-лабораторных и инструментальных методов исследований поставлен клинический диагноз: «Хронический бескаменный холецистит, обострение. Неалкогольная жировая болезнь печени – Стеатогепатит с умеренным цитолизом. Ожирение 3 ст. Аутоиммунный тиреоидит в стадии гипертиреоза. Состояние после 4 курсов комбинированной химиолучевой терапии по поводу рака шейки матки (2017 г.)».
На 3-й день госпитализации резко ухудшается состояние больной, нарастает частота рвоты до 20 раз в сутки, ухудшается зрение. При осмотре неврологом выявлены дезориентация больной во времени и пространстве, сонливость, быстрая истощаемость, утомляемость, двусторонний полуптоз, горизонтальный среднеразмашистый нистагм в крайних отведениях, вертикальный нистагм больше при взгляде вверх, неустойчивость в позе Ромберга. В связи с появлением глазодвигательных нарушений и неврологической симптоматики пациентке проводится компьютерная томография головного мозга без контрастирования, где выявляется перивентрикулярный лейкоареоз, также расширение желудочковой системы.
Назначается витамин В1 200 мг 3 раза в сутки, парентерально. На второй – третий день лечения тиамином отмечается улучшения состояния пациентки: прекращается рвота, улучшается зрение.
Клиническое наблюдение 2. У больной Ч., 22 года, прерывание 1-й беременности по поводу тяжелого токсикоза на сроке 14-15 недель в декабре 2016 г., 2-й беременности при сроке 12 недель методом вакуумной аспирации в июне 2017 г.
Установлено, что во время первой беременности пациентка отмечала многократную рвоту, слабость в конечностях и ухудшение зрения. На проведенной компьютерной томографии головного мозга патологии не выявлено. При осмотре окулистом выявлены «Выраженный перикапиллярный отек сетчатки, перикапиллярно и по ходу сосудов геморрагии в виде «штрихов». Вены расширены, полнокровны. Артерии сужены, извиты. Macula lutea – отек, геморрагии в центральной зоне» и поставлен диагноз: «Нейроангиоретинопатия». Консультация невролога: «Токсическая энцефалопатия. Цереброастения». На фоне инфузионно-дезинтоксикационной терапии, назначения противорвотных препаратов, антиоксидантов и витаминов группы В состояние улучшилось, зрение восстановилось, пациентка выписалась с улучшением.
Через полгода у пациентки вновь прерывание беременности на фоне тяжелого токсикоза беременной. После прерывания 2-й беременности спустя месяц с жалобами на светобоязнь, значительное ухудшение зрения, неуверенность при ходьбе госпитализирована в офтальмологическую больницу и на 2-е сутки переведена в гастроэнтерологическое отделение с диагнозом: «Токсический гепатит. Гиповолемия. Астенический синдром».
Объективно при поступлении: «Состояние средней степени тяжести. Сознание ясное. Склеры глаз инъецированы. АД 90/60 мм рт. ст. ЧСС 103 в минуту. По внутренним органам без особенностей». Неврологический статус: «Походка атаксическая. Объем движений глазных яблок ограничен в крайних отведениях. Нистагм горизонтальный среднеразмашистый».
В биохимическом анализе крови: аланинаминотрансфераза – выше 7 нормы, аспартатаминотрансфераза – выше 4 нормы, амилаза панкреатическая – выше 3 нормы, гипокалиемия, умеренное повышение общего билирубина; в моче умеренное повышение амилазы.
Компьютерная томография органов брюшной полости: «Гепатомегалия, признаки диффузных изменений печени. Локальная жировая дистрофия печени». На ультразвуковом исследовании органов малого таза: «Состояние после медикаментозного прерывания беременности». Далее пациентка консультирована окулистом и неврологом.
Окулист: «Пролиферативная ангиоретинопатия». Невролог: «Данных за острое нарушение мозгового кровообращения нет. Тромбоз вен сетчатки? Рекомендуется компьютерная томография головного мозга в ангиорежиме».
На второй день ухудшается общее состояние: пациентка практически теряет зрение, сознание заторможено, рвота до 5 раз в сутки, выраженная слабость в нижних конечностях, судороги пальцев кистей и стоп. Пациентке назначается витамин В1 – 10 мл на 0,9% NaCl 100 мл в/в капельно, Берлитион, Цитофлавин, витамины В6, В12, Аминоплазмаль.
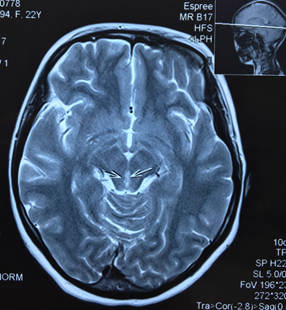
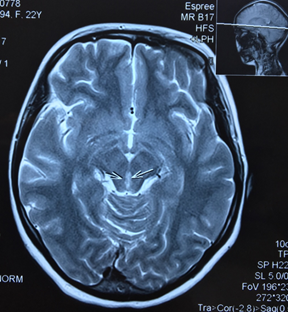
Пациентка направляется на МРТ головного мозга без контрастирования с подозрением на синдром Вернике и образование ГМ (рис.).
МРТ головного мозга без контрастирования пациентки Ч. Поражение вещества мозга по ходу паравентрикулярных отделов варолиева моста, водопровода и медиальных отделов таламуса
Результаты МРТ головного мозга пациентки: «Топография срединных структур мозга не изменена. Обращает внимание поражение вещества мозга по ходу паравентрикулярных отделов варолиева моста, водопровода и медиальных отделов таламуса. В белом веществе лобно-теменных долей с обеих сторон определяются очаги лейкопатии. Мозолистое тело, гипоталамо-гипофизарная область, продолговатый мозг и мозжечок без особенностей. Область мостомозжечковых углов без патологических изменений. Желудочковая система мозга не расширена и не деформирована. Конвекситальные субарахноидальные пространства и базальные цистерны мозга не расширены. Соотношения в краниовертебральном переходе не нарушены. На скрининговой МР-ангиографии Виллизиева круга признаков артериовенозной мальформации и аневризм сосудов головного мозга не выявлены. Заключение: МР-признаки энцефалопатии Вернике. Очаги лейкопатии в белом веществе лобно-теменных долей с обеих сторон, вероятно, как проявление резидуальной энцефалопатии».
На основании обобщения результатов клинико-инструментальных методов диагностики поставлен неврологический диагноз: «Дисметаболическая энцефалопатия, псевдомиопатический синдром (вариант Гайе-Вернике)». На фоне парентерального введения тиамина меньше чем за сутки у пациентки начинает восстанавливаться зрение, улучшается общее состояние. Через несколько дней зрение полностью восстановилось, неврологический статус без патологических изменений.
Заключение. В представленных клинических ситуациях диагноз поставлен на основании клинической картины, характерных глазодвигательных нарушений и неврологической симптоматики, а также результатов компьютерной томографии и магнитно-резонансной томографии головного мозга. Подтверждением диагноза стало быстрое улучшение состояния после назначения тиамина парентерально.
Факторами риска развития энцефалопатии Вернике у первой пациентки являются: периодически возникающие гастроэнтерологические расстройства, многократная рвота и диарея, способствующие недостаточному поступлению тиамина, а также наличие злокачественного образования, раковая интоксикация и длительная астенизация, обусловленная комбинированной химиолучевой терапией. В данном клиническом наблюдении энцефалопатия Вернике проявилась классической триадой: глазодвигательными расстройствами (двусторонний полуптоз, горизонтальный среднеразмашистый нистагм в крайних отведениях, вертикальный нистагм больше при взгляде вверх), атаксией (неустойчивость в позе Ромберга) и психическими нарушениями (дезориентирована во времени и пространстве, сонливость, быстрая истощаемость, утомляемость).
У второй пациентки энцефалопатия Вернике развилась на фоне токсикоза беременных тяжелой степени. Ведущей причиной неалкогольной энцефалопатии Вернике в данном случае является неукротимая рвота, приводящая к недостаточному поступлению тиамина и истощению его запасов в организме. У пациентки в первый день госпитализации наблюдались глазодвигательные нарушения (нистагм, офтальмоплегия) и атаксия. Психические нарушения у пациентки проявились на второй день на фоне прогрессирования глазодвигательных расстройств.
В заключение следует отметить, что врачи любой специальности должны знать о предрасполагающих факторах и симптомах энцефалопатии Вернике.
Тиамин следует назначать беременным с тяжелым токсикозом, пациентам с заболеваниями, проявляющимися неукротимой многократной рвотой, перенесшим тяжелые хирургические вмешательства для профилактики и лечения этого потенциально разрушительного заболевания.
По рекомендациям Европейской федерации неврологических обществ от 2010 г. первым этапом диагностики является выявление факторов риска. Особое внимание следует уделять пациентам, находящимся на парентеральном питании и пациентам, перенесшим бариатрические операции. Вторым этапом является выявление неврологических нарушений. Энцефалопатия Вернике характеризуется большим разнообразием симптомов, поэтому наличие любой неврологической симптоматики, сопряженной с фактором риска развития этой болезни, является основанием для исключения энцефалопатии Вернике с помощью нейровизуализации. Целесообразно внутривенное введение тиамина в дозе 200 мг 3 раза в сутки [8].