дисплазия горла что такое
Дисплазия горла что такое
II градация: промежуточная степень дисплазии с гиперплазией базальных клеток, утрата полярности базальных клеток, умеренно выраженный полиморфизм, слегка повышенный митотический индекс и иногда дискератоз. Клинически II градацию рассматривают как предраковое состояние.
III градация: высокая степень дисплазии с гиперплазией базальных клеток и потерей ими полярности, клеточный полиморфизм, высокий митотический индекс, многочисленные очаги дискератоза и нарушение стратификации плоского эпителия. Повышение градации сопровождается переходом в рак in situ, нарушением стратификации эпителия, но не прорастанием в строму.
Рак in situ, по-видимому, является предшественником рака или изолированным сателлитным очагом.
P.S. Плоскоклеточный рак гортани развивается из предраковых изменений эпителия различной давности. Его можно диагностировать на этой стадии с помощью микрохирургического удаления. Эксцизионная биопсия с полным удалением раковых клеток на преинвазивной стадии позволяет не только установить диагноз, но и выбрать тактику лечения.
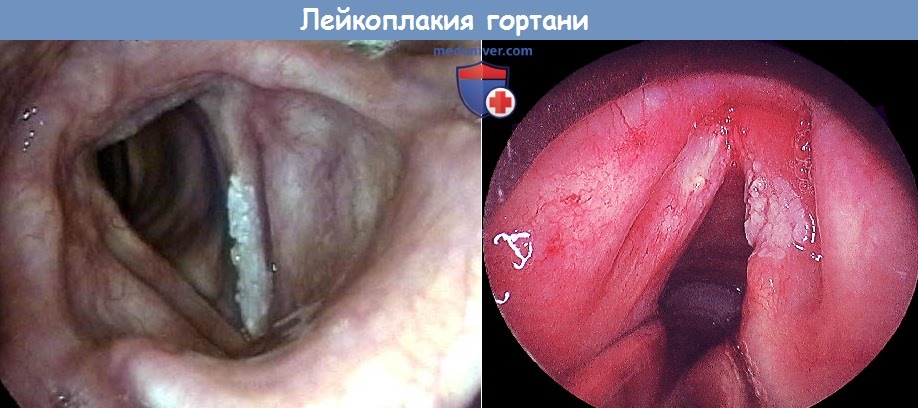
а) Симптомы, клиника лейкоплакии и дисплазии гортани. Охриплость голоса, ощущение инородного тела в горле и постоянное желание откашляться.
б) Этиология и патогенез. В развитии лейкоплакии и рака in situ играют роль экзогенные токсины, например табачный дым, ионизирующее излучение.
в) Диагностика. При микроларингоскопии выявляют грубую утолщенную слизистую оболочку гортани или голосовых складок, иногда втянутость их за счет рубцов и изменение цвета.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Доброкачественные и предраковые заболевания гортани. Клинические рекомендации.
Доброкачественные и предраковые заболевания гортани
Оглавление
Ключевые слова
Список сокращений
ВОЗ – Всемирная организация здравоохранения
ЛИН – ларингеальная интраэпителиальная неоплазия
МРТ – магнитно – резонансная томография
КТ – компьютерная томография
СО2 лазер – газовый (углекислотный) лазер
Термины и определения
1. Краткая информация
1.1 Определение
В гортани сравнительно часто встречаются доброкачественные новообразования различного гистологического строения, что в известной степени объясняется постоянным его механическим раздражением, связанным с функцией этого органа. Доброкачественные новообразования гортани нередко приводят к нарушениям фонаторной и дыхательной функций. [1]
Общим для этих опухолей являются «три нет»: они не инфильтрируют окружающие ткани, не метастазируют, не рецидивируют после удаления. Однако клиническая практика показывает, что в гортани встречаются опухоли, доброкачественные по гистологическому строению, которые после их удаления рецидивируют.
Предраковое заболевание, предраковое состояние или предрак гортани – понятие собирательное, так как оно включает несколько нозологических форм.
Изучение предракового состояния заслуживает большого внимания, оставаясь чрезвычайно важной проблемой в оториноларингологии. Своевременное выявление предракового процесса может, в известной степени, предрешать развитие злокачественного образования и, в некоторой степени объясняет причины, условия возникновения и роста опухоли гортани
В вопросах терминологии предопухолевых заболеваний гортани наблюдаются определенные сложности. Вопросы малигнизации предраковых заболеваний гортани и диагностика раннего рака гортани еще не решены. По данным О.В. Черемисиной и Е.Л. Чайнозова диагностические ошибки на догоспитальном уровне продолжают составлять 30-35% случаев, а у госпитализированных пациентов 22,4-35%. Рак insitu выявляется только 2.3-6% случаев, 1 стадия процесса- 23,9%, а 3-4 стадии заболевания составляют 55-60% от первично выявленных опухолей гортани. Ошибочная диагностическая тактика приводит к длительному (от 2 до 8 мес.) неадекватному ведению больных с предраком и ранним раком гортани [7].
1.2 Этиология и патогенез
Среди наиболее частых причин хронического ларингита необходимо выделить длительные голосовые нагрузки, неправильное пользование голосом, фаринголарингеальный рефлюкс, профессиональные вредности, вредные привычки, хронические заболевания легких и инфекционные факторы [9].
В результате продолжительного воздействия приведенных выше факторов нарушается трофика тканей, изменяется их реактивность, развивается дистрофический процесс. В зависимости от глубины этого процесса хронический ларингит подразделяют на катаральный, гиперпластический (гипертрофический) и атрофический.
У больных катаральным ларингитом на первый план выступают расстройства местного кровообращения и изменения со стороны покровного эпителия, который на отдельных участках может метаплазироваться из цилиндрического в плоский, разрыхляется и облущивается. В подэпителиальном слое обнаруживают круглоклеточную инфильтрацию.
Морфологическая сущность гиперпластического ларингита характеризуется разрастанием соединительной ткани в собственном слое слизистой оболочки за счет появления экссудата, что обусловливает утолщение мягких тканей.
Хронический гиперпластический ларингит может быть диффузным и ограниченным. При ограниченном гиперпластическом ларингите различают ограниченные гиперплазии в области голосовых и предцверных складок, гортанных желудочков, меж- черпаловидного пространства.
У больных атрофическим ларингитом наблюдают более глубокие изменения, которые проявляются гиалинизацией соединительной ткани преимущественно в стенках вен и капилляров. В железах также наблюдаются патологические процессы вплоть до жирового перерождения и распада. Нередко выводные протоки слизистых желез сдавливаются гиперплазированной соединительной тканью.
1.3 Эпидемиология
1.4 Кодирование по МКБ 10
J38.0— Паралич голосовых складок и гортани
J38.1— Полип голосовой складки и гортани
D14.1— Доброкачественное новообразование гортани
D14.2— Доброкачественное новообразования трахеи
1.5 Классификация
Важно различать доброкачественные заболевания гортани и опухолеподобные заболевания гортани.
К первым относятся:
Ко второй группе наиболее часто относят:
По классификации ВОЗ от 2003г предраковые заболевая гортани делятся на две большие группы: облигатный и факультативный предрак.
Облигатные предраковые заболевания гортани – это заболевания, с течением времени обязательно переходящие в злокачественное заболевание гортани. К ним относятся: хронический гиперпластический ларингит, дискератозы (лейкоплакия, лейкокератоз, пахидермия и так далее), папилломатоз гортани (в зависимости от типа вируса).
Факультативные предраковые заболевания гортани – заболевания, малигнизация которых возможна, но не является обязательной. К ним относятся: гранулема, рубцовые изменения гортани.Особое внимание следует обратить на случаи, когда заболевание сопровождается дисплазией слизистой оболочки (то есть цитологическими и структурными изменениями эпителия). В настоящее время имеется три наиболее широко применяемые классификации изменений многослойного плоского эпителия гортани (Таблица № 1).
Таблица № 1 Классификация изменений многослойного плоского эпителия гортани
Классификация ВОЗ (2005)
Ларингеальнаяинтраэпителиальная неоплазия плоскоклеточного эпителия (ЛИН) Париж, 2005
Люблянская классификация плоскоклеточных иинтраэпителиальных нарушений
Дисплазия горла что такое
Предраковые заболевания — патологический процесс, который обусловливает готовность ткани к злокачественной трансформации. Различают облигатные и факультативные предраковые заболевания. Облигатными называют процессы с высокой степенью вероятности развития малигнизации. Факультативные могут подвергаться малигнизации, но значительно реже.
Современное состояние вопроса
Ирина Шляга, заведующая кафедрой оториноларингологии с курсом офтальмологии ГомГМУ, кандидат мед. наук, доцент. Среди доброкачественных новообразований чаще подвергаются процессам озлокачествления папилломы, фибромы, фибропапилломы, дискератозы. Значительно реже, с наименьшей степенью вероятности — такие опухолеподобные образования, как полипы, гранулемы, кисты, инфильтраты. Во многих случаях развитию злокачественных процессов гортани предшествуют доброкачественные заболевания, длящиеся многие месяцы, а иногда и годы, к которым относится и хронический гиперпластический ларингит (ХГЛ).
Папилломы гортани — наиболее чаще встречающиеся образования среди доброкачественных опухолей. Представляет собой эпителиальную опухоль экзофитной формы с мелкобугристой поверхностью, медленным ростом. Изредка наблюдается быстрое разрастание папиллом или диффузное поражение слизистой гортани (папилломатоз), причем как у детей, так и у взрослых.
Дискератозы гортани также нередко встречаются и являются собирательным понятием, включающим в себя несколько клинических форм: собственно дискератоз, пахидермию, десквамативный ларингит, лейкоплакию, кератоз, гиперкератоз, лейкокератоз.
С морфологической точки зрения является очагом патологического ороговения, а клиницисты выделяют вышеуказанные образования в отдельные, поскольку все они отличаются по цвету, форме, размерам и имеют излюбленную локализацию. Зачастую формируются на фоне ранее развившегося хронического гиперпластического ларингита, который является пусковым механизмом для многих доброкачественных новообразований и злокачественных процессов.
Пик заболеваемости отмечается у трудоспособных лиц, средний возраст которых составляет 45±5 лет. Соотношение мужчин и женщин, страдающих этим заболеванием, находится в пропорции 3:1 (Bertini S., 2002). В структуре заболеваемости хроническим ларингитом среди пожилых людей также преобладают мужчины (В. Д. Осипов, 2006). Частота встречаемости ХГЛ в популяции варьирует в пределах 30–65 %, а вероятность малигнизации данного заболевания варьирует от 3 % до 35 %, достигая в отдельных случаях 60 % в сроки от 6 месяцев до 7 лет (Ф. И. Чумаков и др., 2002; В. Д. Осипов, 2006; И. Д. Шляга, 2009).
Злокачественные новообразования относятся к группе наиболее социально значимых болезней, по смертности находятся на втором месте после сердечно-сосудистой патологии. Злокачественные опухоли гортани составляют, по данным разных авторов, от 4 % до 7 % в структуре онкологических заболеваний и не имеют тенденции к снижению.
Рак гортани (РГ) является наиболее распространенным злокачественным новообразованием верхних дыхательных путей — на его долю приходится 40–60 % (В. И. Чиссов, 2005).
По данным Белорусского канцер-регистра 2019 года, заболеваемость злокачественными новообразованиями гортани в республике составляет 1,4 % (среди трудоспособного населения 2,2 %). В связи с низкой выявляемостью заболевания в ранних стадиях одногодичная летальность по стране составила 22,2 %, а смертность от злокачественных заболеваний гортани по Минской области — 3,7 (3,3 для трудоспособного возраста) на 100 тысяч населения (по Беларуси — 3 и 2,1 соответственно). При диагностике злокачественных новообразований гортани в 1–2-й стадиях выживаемость равна 73–86 %, а в 3–4-й — только 15–33 %.
Мужчины, согласно данным международной статистики, значительно чаще заболевают злокачественными новообразованиями гортани, чем женщины. В странах Европы заболеваемость среди мужчин в 8,4 раза выше, чем среди женщин. Такая гендерная разница в Беларуси составляет 48,4, в России — 17,4, Польше — 7,6, Литве — 16,8, Латвии — 18,5, Украине — 25,7. Наиболее высокая заболеваемость регистрируется в возрастных группах 50–69 лет как в мужской, так и в женской популяции.
Рак гортани. О проблеме своевременной диагностики злокачественных новообразований гортани и серьезности вопроса качества лечения пациентов с данной патологией свидетельствует весьма высокое значение показателя отношения смертности к заболеваемости во многих странах. В Латвии отношение смертности к заболеваемости, по данным GLOBOCAN 2020, составляет 47,1 %, Польше — 54,5 %, России — 55,2 %, Беларуси — 57,5 %, Украине — 58,8 %, Литве — 74,2 %. В странах Западной Европы данный показатель значительно ниже: в Германии — 41,1 %, Финляндии — 34,4 %, Швеции — 32,3 %, Англии — 29,0 %, Франции — 27,3 %.
Рак гортани. Кроме того, актуальность определяется высокой долей лиц трудоспособного возраста среди заболевших и долей случаев, выявляемых в 3–4-й стадии. Анализ заболеваемости злокачественными новообразованиями гортани в Беларуси показал, что за 2000–2019 годы отмечен рост заболеваемости среди всего населения (с 5,5 до 7,3 на 100 тысяч) при незначительном увеличении заболеваемости лиц трудоспособного возраста (с 4,0 до 4,3 на 100 тысяч).
Во всех областях республики отмечено увеличение показателей заболеваемости в 1,2–1,3 раза, а среди трудоспособного населения — в 1,1–1,4 раза (р Причины возникновения
Многочисленные эпидемиологические исследования, проводимые в различных странах мира, показали, что основными этиологическими факторами развития РГ являются курение, алкоголь, воздействие на слизистую оболочку верхнего респираторного тракта канцерогенов (работа с химическими веществами и в условиях загазованности, запыленности), состояние хронического стресса, а также хронические процессы различного генеза, так называемые облигатные процессы, такие как ХГЛ, одиночные папилломы у взрослых, папилломатоз гортани, дискератозы и др.
Также частыми причинами развития предраковых заболеваний и рака гортани могут быть инфекции (бактериальная, грибковая, вирусная); наружная и внутренняя травмы шеи и гортани, в том числе неудачно выполненные интубации. Большое значение имеет повышенная голосовая нагрузка. Для городских жителей существенную роль играет неблагоприятная экологическая обстановка — постоянная запыленность, загазованность, загрязненность улиц и помещений.
Из всех грибковых поражений верхних дыхательных путей наименее изученными являются микозы гортани. Большинство авторов считают ларингомикозы крайне редко встречающимися заболеваниями, однако, по нашим данным, микотическое поражение гортани — нередкое заболевание, выявляется в 25–27 % всех хронических воспалительных заболеваний гортани (И. Д. Шляга, Д. Д. Редько, 2014).
В последнее время некоторые исследователи приоритетное значение в вопросе канцерогенеза гортани придают вирусной составляющей. Это обусловлено частым инфицированием вирусом папилломы человека (ВПЧ) слизистой оболочки гортани как при доброкачественных, так и при злокачественных процессах. Так, частота выявления ВПЧ в доброкачественных и предопухолевых новообразованиях области головы и шеи варьирует от 18,5 % до 35,9 % (McKaig R. et al., 1998). На долю же ВПЧ-ассоциированного папилломатоза гортани, по оценкам ряда авторов, приходится 40–100 %, с последующей малигнизацией в 8–20 % случаев в срок до 10 лет (А. И. Пачес, 2000, 2004; Szydlows W. J. et al., 1999).
Особенности клинических проявлений
Предраковые заболевания характеризуются:
Папилломы гортани. Пациентов могут беспокоить дискомфорт, чувство кома в горле, спонтанная боль в области гортани (в далеко зашедших стадиях), одышка (при локализации процесса в области голосовых складок, подскладковом пространстве), кашель (реже). Часть пациентов отмечают ощущение инородного тела, першение, жжение, покалывание в области гортани, периодически возникающий зуд.
В некоторых случая предраковые заболевания протекают бессимптомно, что зависит прежде всего от локализации процесса.
Дискератозы гортани. Клинический диагноз предраковых заболеваний и РГ даже при классической картине их проявлений должен быть подтвержден результатами морфологического исследования. В практической работе при установлении диагноза приходится дифференцировать ХГЛ со злокачественным процессом гортани и целым рядом предраковых заболеваний и патологических состояний. Данные обстоятельства диктуют необходимость использования дополнительных методов исследования при динамическом наблюдении этой категории пациентов.
Диагностика
Ранняя диагностика злокачественного процесса — одна из самых сложных и пока не решенных проблем во всем мире, представляет определенные трудности в связи с отсутствием специфической симптоматики, длительно сохраняющимся удовлетворительным состоянием пациентов, наличием сопутствующих воспалительных и диспластических процессов, маскирующих основное заболевание, многообразием клинических проявлений как предопухолевых, так и опухолевых заболеваний гортани, трудностью осмотра гортани, недостаточной квалификацией врачей, отсутствием онкологической настороженности у многих клиницистов.
Наличие множества методов диагностики заболеваний гортани (ларингоскопия прямая и непрямая, электронная стробоскопия, фиброларингоскопия, методы лучевой диагностики, цито-, гистологическое и иммуногистохимическое исследования и др.) зачастую ставит ларингологов в затруднительное положение относительно выбора оптимального метода, тем более что многие из них рекомендуются как самые эффективные. Большинство оториноларингологов придерживаются мнения, что гистологическое исследование материала, полученного при биопсии, является основным методом подтверждения клинического диагноза.
Однако в некоторых случаях при явной клинической картине злокачественного процесса гортани результаты гистологического исследования материала, полученные при внутригортанной биопсии, в том числе повторной, могут быть отрицательными, так как нередко опухоль локализуется в труднодоступных для биопсии местах и приходится давать заключение по очень маленьким кусочкам ткани, либо не удается взять материал из очага поражения. Особенно затруднительно получить материал при эндофитном росте злокачественного образования.
Использование других современных методов диагностики (КТ, МРТ) дает значительную дополнительную информацию о локализации и распространенности процесса. Однако по данным этих методов невозможно судить о характере заболевания, особенно в тех случаях, когда имеется подозрение на озлокачествление длительно существующих диспластических процессов.
Такое возможно, в частности, в случаях образования вокруг опухоли обширной зоны перифокального отека и воспаления тканей, что заставляет дифференцировать начало злокачественного процесса и разрастания эпителия воспалительного характера.
Подходы к лечению
Лечение пациентов с предраковыми заболеваниями гортани, в том числе с ХГЛ, должно быть индивидуальным, с учетом онкологической настороженности, локализации и степени распространенности процесса.
Принципы лечения предраковых заболеваний гортани заключаются в следующем: главным условием является исключение вредных этиологических (отказ от курения, алкоголя) и профессиональных факторов; соблюдение голосового режима; санация очагов хронической инфекции (хронического ринита, синусита, тонзиллита, фарингита, трахеобронхита).
Очень важным является устранение искривления носовой перегородки с целью восстановления полноценного физиологического дыхания через нос. Пациентам данной категории проводят как консервативное лечение (общее и местное), так и хирургическое, в зависимости от локализации и распространенности процесса, данных микробиологического и морфологического исследований.
Заключение
Таким образом, данная проблема является актуальной в социальном и экономическом плане в связи с высоким уровнем выхода на инвалидность пациентов с РГ (около 65 %), а главное — в демографическом плане (одногодичная летальность в Беларуси составляет 22 %, а выживаемость пациентов с заболеваниями 3–4-й стадии — 15–33 %).
Наблюдаемый в последние 20 лет рост заболеваемости опухолями гортани диктует необходимость разработки мероприятий по совершенствованию медицинской помощи пациентам с такой патологией. Приведенные выше статистические данные свидетельствуют о необходимости принятия неотложных мер по организации своевременного выявления опухолей гортани.
С целью привлечения внимания к проблемам ранней диагностики этой онкопатологии Европейское общество исследователей головы и шеи (EHNS) инициировало ежегодное проведение в третью неделю сентября Европейской недели ранней диагностики рака головы и шеи. В Беларуси данная инициатива проводится с 2014 года. Главная ее цель — повышение осведомленности населения и медицинских работников о раке головы и шеи, мерах его профилактики, диагностики и лечения. Пациенты имеют возможность узнать о мерах профилактики опухолей, симптомах заболеваний, а также понять важность раннего обращения к врачу. У всех практических врачей должна быть высокая онкологическая и микологическая настороженность.
Для правильной постановки диагноза необходимо проводить комплексное обследование пациентов с привлечением смежных специалистов: ВОП, терапевтов, инфекционистов, микологов, эндокринологов, микробиологов, морфологов, онкологов и др.
Также обязательно применение инструментальных и лабораторных методов исследования, с морфологическим исследованием подозрительных участков. Если клиническая картина соответствует РГ, но морфологически он не подтверждается, необходимо проведение дообследования и выполнение повторных биопсий (более радикально, из разных участков под эндотрахеальным наркозом).
Своевременно поставленный диагноз не только способствует эффективности лечения и сохранению различных функций гортани (голосовой, дыхательной и защитной), но самое главное — дает возможность предупредить развитие различных необратимых последствий и осложнений, зачастую приводящих к инвалидизации пациентов и летальному исходу.
Рак полости рта и ротоглотки
Полость рта и ротоглотка состоит из различных тканей, которые могут стать источниками возникновения как доброкачественных, так и злокачественных опухолей.
Из доброкачественных опухолей следует выделить: эозинофильную гранулему, фиброму, кератоакантому, лейомиому, остеохондрому, липому, шванному, нейрофиброму, папиллому, рабдомиому, одонтогенные опухоли и др.
Как правило, единственным методом лечения таких опухолей является операция, рецидивы после которой встречаются очень редко.
Лейкоплакия, эритроплакия и дисплазия
Появление измененной слизистой оболочки белого цвета может указывать на наличие у больного лейкоплакии. При эритроплакии измененная слизистая оболочка имеет красный цвет, может несколько выступать над поверхностью и легко кровоточить.
Серьезность появившихся изменений слизистой оболочки полости рта и глотки можно уточнить только с помощью биопсии (взятия кусочка ткани для микроскопического исследования) или соскабливания отдельных клеток.
Указанные изменения могут оказаться безобидными и проходить после прекращения воздействия причинного фактора, но могут предшествовать возникновению рака.
Такое предопухолевое состояние носит название дисплазии.
Различают незначительную, умеренную и тяжелую степени дисплазии. Зная степени дисплазии, можно прогнозировать (предсказывать) вероятность самоизлечения, исчезновения после лечения или превращения в злокачественную опухоль.
Без правильного лечения 5% лейкоплакий в течение 10-летнего периода перерождается в рак.
Эритроплакия является более серьезным состоянием, при котором почти в 50% случаев после биопсии устанавливается диагноз рака.
Более 90% опухолей полости рта и ротоглотки представляют плоскоклеточный рак, развивающийся из покровных (эпителиальных) клеток.
Веррукозная (бородавчатая) карцинома является разновидностью плоскоклеточного рака и составляет 5% от всех опухолей полости рта. Этот вид рака относится к опухолям низкой степени злокачественности, редко дает метастазы, но может глубоко распространяться в окружающие ткани. В связи с этим рекомендуется широкое удаление опухоли в пределах здоровых тканей.
Малые слюнные железы, расположенные в слизистой оболочке полости рта и глотки, могут стать источниками возникновения различных видов рака, таких как аденоидная кистозная карцинома, мукоэпидермоидный рак и полиморфная аденокарцинома низкой степени злокачественности.
В миндалинах и основании языка находится лимфоидная ткань, из которой могут развиваться лимфомы (неходжкинская лимфома/лимфосаркома и болезнь Ходжкина/лимфогранулематоз).
Как часто возникают злокачественные опухоли полости рта и ротоглотки?
В 2002 г. в России было выявлено 10215 случаев злокачественных опухолей полости рта и глотки, причем мужчины заболевали почти в 4 раза чаще женщин.
По предварительным данным, в США в 2004 г. может быть выявлено 28260 случаев рака полости рта и ротоглотки.
За последние 20 лет наблюдается снижение, как заболеваемости, так и смертности от этого вида рака.
Факторы риска развития рака полости рта и ротоглотки
В настоящее время известны некоторые факторы, которые повышают вероятность развития рака полости рта и ротоглотки.
Возраст. Вероятность развития рака полости рта и ротоглотки повышается с возрастом, особенно после достижения 35-летнего возраста.
Пол. Рак полости рта более чем в 2 раза чаще возникает у мужчин по сравнению с женщинами.
Табак. 90% больных злокачественными опухолями полости рта и ротоглотки указывают на употребление ими табака в виде курения или жевания. Риск возникновения рака повышается с количеством выкуренных сигарет или табака, употребленного при жевании.
Среди курильщиков рак полости рта и ротоглотки возникает в 6 раз чаще по сравнению с некурящими людьми.
У 35% больных, продолжающих курить после излечения рака, впоследствии развиваются другие злокачественные опухоли полости рта, ротоглотки или гортани по сравнению с 6% у лиц, прекративших курение.
У курильщиков трубки имеется значительный риск возникновения рака губы.
Жевательный табак чаще всего вызывает рак щеки, десен и губы и повышает риск развития рака этих локализаций в 50 раз.
Работа или проживание среди курильщиков (пассивное курение) также является фактором риска возникновения рака полости рта и ротоглотки.
Алкоголь. Употребление спиртных напитков существенно повышает риск рака полости рта и ротоглотки среди курильщиков.
75-80% больных раком полости рта указывают на употребление алкоголя в значительных количествах. У пьющих людей рак этой локализации встречается в 6 раз чаще по сравнению с непьющими людьми.
Ультрафиолетовое излучение. 30% больных раком губы имели работу, связанную с длительным пребыванием на открытом воздухе.
Раздражение. Предполагается, что плохо подогнанный зубной протез, вызывающий раздражение слизистой оболочки полости рта, может повышать риск развития рака полости рта.
Питание. Неполноценное питание с низким содержанием овощей и фруктов повышает риск рака полости рта и ротоглотки.
Угнетение иммунной системы при приеме специальных препаратов, например, с целью предотвращение отторжения пересаженных органов, может повышать риск возникновения рака полости рта и ротоглотки.
Профилактика рака полости рта и ротоглотки
Большинство случаев рака полости рта и ротоглотки можно предотвратить, если избегать воздействия известных факторов риска.
Если же Вы курите и употребляете алкоголь даже в течение длительного времени, то отказ от этих привычек в значительной степени снизит риск возникновения рака этих локализаций.
Избегайте пребывания на солнце в середине дня, когда воздействие ультрафиолетового излучения наибольшее, тем самым Вы снизите риск развития рака губы и кожи.
Полноценное питание с употреблением большого количества овощей и фруктов несколько раз в день и продуктов из зерна грубого помола будет способствовать снижению возникновения рака полости рта и ротоглотки.
Диагностика рака полости рта и ротоглотки
Многие злокачественные опухоли полости и ротоглотки могут быть выявлены на ранних стадиях самими больными или во время осмотра врачом.
Признаки и симптомы рака полости рта и ротоглотки
При наличии одного или нескольких ниже перечисленных признаков или симптомов в течение 2 и более недель необходимо, не откладывая, проконсультироваться у врача.
Следует указать на то, что указанные изменения не обязательно имеют отношение к раку и могут быть при ряде других неопухолевых заболеваниях. Тем не менее, только врач может выяснить причину подобных изменений.
Методы диагностики рака полости рта и ротоглотки
При беседе врач расспросит Вас о появившихся симптомах, факторах риска и перенесенных заболеваниях. После этого он осмотрит голову, шею, полость рта, прощупает лимфатические узлы.
При необходимости будет вызван отоларинголог- специалист по заболеваниям уха, горла и носа, который может назначить дополнительное обследование.
Назофарингоскопия, фарингоскопия, ларингоскопия (осмотр, соответственно, полости носа, глотки и гортани) с помощью зеркала или специального инструмента позволяет осмотреть указанные области и сделать при необходимости биопсию (взятие кусочка ткани для исследования).
С целью подтверждения диагноза опухоли материал может быть получен в результате соскоба в области подозрительного участка, пункции тонкой иглой или хирургического удаления части опухоли.
Анализ периферической крови позволяет оценить общее состояние больного и обнаружить анемию (малокровие), а при биохимическом анализе крови можно заподозрить поражение печени и костей.
Рентгенография грудной клетки дает возможность выявить поражение легочной ткани, что встречается редко, но возможно при распространенном опухолевом процессе.
Компьютерная томография (КТ), иногда с дополнительным введением контрастного вещества, помогает определить размер, форму и расположение опухоли, а также наличие увеличенных лимфатических узлов.
Магнитно-резонансная томография (МРТ) дает возможность получить дополнительную к КТ информацию, особенно в отношении спинного и головного мозга.
При позитронно-эмиссионной томографии (ПЭТ) используется радиоактивная глюкоза, которая накапливается в опухолевых клетках. Этот метод особенно оправдан для выявления пораженных лимфатических узлов.
Определение стадии рака полости рта и ротоглотки
Стадия 0 означает самую раннюю фазу развития рака, когда опухоль еще не вышла за пределы слизистой оболочки полости рта или ротоглотки.
Возрастание стадии указывает на большую распространенность процесса. Под стадией IV подразумевается поражение отдаленных от первичной опухоли органов.
Рецидив рака означает возврат болезни в области первичного расположения опухоли или в отдалении от основного очага.
Лечение рака полости рта и ротоглотки
При лечении больных раком полости рта и ротоглотки используют хирургический, лучевой и лекарственный методы. При этом в зависимости от стадии опухоли применяют один или несколько методов терапии.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
Для хирургического лечения опухолей полости рта и ротоглотки могут быть использованы различные операции с учетом уточнения местоположения опухоли и стадии процесса, а также необходимости выполнения реконструктивных (восстановительных) вмешательств с целью восстановления утраченных функций.
У больных с подвижной опухолью в полости рта выполняется удаление опухоли без иссечения костной ткани. В случае ограниченной подвижности опухоли и отсутствии изменений в кости (на рентгеновских снимках) производится удаление опухоли вместе с частью челюсти. Явное поражение челюсти, видимое на рентгенограммах, требует более широкого иссечения костной ткани.
При поражении губы в отдельных случаях может быть использован специальный хирургический микрографический метод, при котором опухоль удаляется слоями и исследуется под микроскопом. Это позволяет полностью удалить опухоль и максимально сохранить нормальные ткани губы.
Злокачественные опухоли полости рта и ротоглотки часто распространяются в лимфатические узлы шеи. В этих случаях показана операция удаления их и подозрительных лимфатических узлов. Объем операции зависит от степени распространения опухоли и может быть значительным, вплоть до удаления мышц, нервов и сосудов.
Побочные эффекты и осложнения при оперативном удалении лимфатических узлов связаны с повреждением нервов: онемение уха, затруднение поднятия руки над головой, опущение нижней губы. Эти явления могут постепенно пройти, но могут и остаться навсегда, если нерв был полностью удален.
В некоторых случаях при больших опухолях ротоглотки, приводящих к затруднению дыхания, выполняется трахеотомия (рассечение трахеи) и введение трубки в трахею для восстановления дыхания. После удаления опухоли трубка извлекается и обычное дыхание восстанавливается.
ЛУЧЕВАЯ ТЕРАПИЯ
Лучевая терапия может быть основным методом лечения у больных с небольшими опухолями полости рта и ротоглотки. У пациентов с опухолями значительных размеров лучевой метод используют наряду с операцией для уничтожения оставшихся опухолевых клеток. Лучевую терапию также применяют для облегчения боли, прекращения кровотечения, устранения затрудненного глотания.
При опухолях полости рта и ротоглотки наиболее часто используют наружное облучение. Лечение проводится 5 раз в неделю в течение 5-7 недель.
У некоторых больных может быть применена брахитерапия (внутреннее облучение). При этом в опухоль или вблизи нее на определенное время вводятся металлические стержни, содержащие радиоактивный материал. Перед выпиской домой эти стержни удаляются.
В ряде случаев используют как наружное, так и внутреннее облучение.
Побочные эффекты лучевой терапии: покраснение кожи, сухость во рту, боль в горле, осиплость голоса, частичная потеря вкуса, слабость. Из осложнений лечения могут возникнуть: повреждение щитовидной железы и сосудов, питающих головной мозг.
ХИМИОТЕРАПИЯ
Под химиотерапией подразумевается применение противоопухолевых препаратов. Ее можно использовать перед операцией или лучевой терапией для сокращения размеров опухоли. В ряде случаев химиотерапию применяют в сочетании с облучением или операцией.
Для химиотерапии рака полости рта и ротоглотки наиболее часто используются цисплатин и 5-фторурацил. Кроме того, могут быть применены и другие препараты: метотрексат, блеомицин, карбоплатин. Препараты используют как в отдельности, так и в комбинации для усиления противоопухолевого эффекта.
Побочные эффекты химиотерапии могут проявляться в виде тошноты, рвоты, потери аппетита, облысения, появления язв во рту, утомляемости, повышенной восприимчивости к инфекции, кровоточивости. Большинство побочных эффектов со временем проходит, некоторые из них, например, нарушение слуха при применении цисплатина, могут быть стойкими.
Результаты лечения рака полости рта и ротоглотки
У больных с 0 стадией рака полости рта и ротоглотки длительная выживаемость составляет 95-100%, однако в случае рецидива (возврата) болезни может потребоваться более серьезное оперативное вмешательство или лучевая терапия. Этим больным нужно знать о том, что курение может способствовать развитию другой злокачественной опухоли.
У пациентов с III-IV стадиями рака полости рта и ротоглотки применяют 2 или все 3 метода лечения. При этом длительная выживаемость колеблется от 20 до 50%.
Что происходит после окончания лечения рака полости рта и ротоглотки?
После проведенного лечения по поводу рака полости рта и ротоглотки у больного могут возникнуть проблемы с речью и глотанием. Специалисты (логопед, диетолог) дадут консультацию и назначат соответствующие процедуры для устранения имеющихся проблем.
У больных, перенесших лечение по поводу злокачественных опухолей полости рта и ротоглотки, имеется повышенный риск развития рецидива или новой опухоли. Рецидивы обычно возникают в течение первых 2 лет после окончания лечения, поэтому пациенты должны находиться под тщательным врачебным наблюдением и проходить обследование.
У 30-40% больных, получавших лучевую терапию, могут быть низкие уровни гормонов щитовидной железы. Таким пациентам показана консультация эндокринолога и назначение соответствующей терапии.
Доказано, что у больных, перенесших лечение по поводу рака полости рта и ротоглотки, имеется повышенный риск развития рецидива или новой опухоли, особенно если они курят или злоупотребляют алкогольными напитками.
Поэтому настоятельно рекомендуется избавиться от этих привычек.
Мероприятия 2021/2022 года
Архив мероприятий
Противораковое общество РОССИИ создано по инициативе ученых-онкологов и главных врачей онкологических диспансеров, представляющих более 50 регионов России, с целью претворения в жизнь программы профилактики рака в России