для чего делают пересадку костного мозга
Трансплантация костного мозга и стволовых клеток
Общие принципы
ОБЩАЯ ИНФОРМАЦИЯ О СТВОЛОВЫХ КРОВЕТВОРНЫХ КЛЕТКАХ
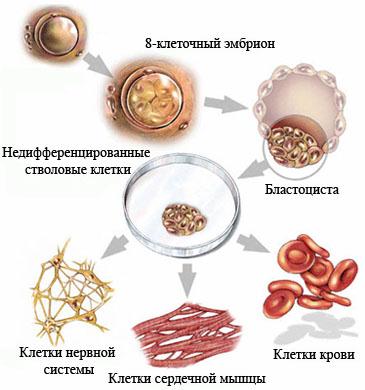
Недифференцированная стволовая клетка, происходящая из бластоцисты, является родоначальницей всех клеток организма, в том числе и стволовой кроветворной клетки (СКК).
Основными свойствами стволовой кроветворной клетки являются возможность дифференцироваться в направлении любого из ростков кроветворения и способность к самоподдержанию.
 Колонии стволовых кроветворных клеток (электронная микроскопия) | 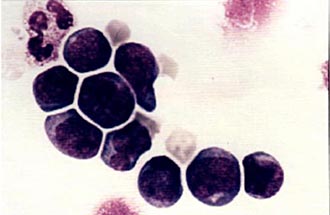 Мононуклеарная фракция, обогащенная клетками CD34, окрашена по Маю-Грюнвальду с докраской по Гимзе. Стволовые клетки, несущие маркер CD34, внешне напоминают малые и средние лимфоциты. |
ИСТОРИЧЕСКАЯ СПРАВКА
Первые работы, посвященные терапевтическому использованию костного мозга, были выполнены в последней декаде XIX века, независимо друг от друга Brown-Sequard, d»Arsonval, Fraser, Billings и Hamilton, которые применяли экстракт костного мозга животных для лечения больных различными видами анемий. Несмотря на положительный эффект, отмеченный всеми авторами, в течение последующих пятидесяти лет использование данной методики носило спорадический характер и не выходило за рамки клинического эксперимента до 1937 года когда Schretzenmayr впервые произвел парентеральное (внутримышечное) введение костного мозга, а в 1939 году Osgood выполнил первое внутривенное введение костного мозга.
Результаты экспериментальных исследований привели клиницистов к идее использования ТКМ при заболеваниях, связанных с поражением костного мозга (лейкозы, апластическая анемия), а также при радиационных воздействиях и проведении химиотерапии, однако основные теоретические и практические проблемы проведения ТКМ удалось преодолеть в 60-е годы. С этого времени ТКМ является одним из методов лечения различных заболеваний крови и иммунной системы.
ВИДЫ ТРАНСПЛАНТАЦИИ КОСТНОГО МОЗГА
Разновидностью АллоТКМ является сингенная ТКМ (трансплантация от однояйцевого близнеца).
ПОКАЗАНИЯ К ТРАНСПЛАНТАЦИИ КОСТНОГО МОЗГА
С развитием появлением колониестимулирующих факторов и развитием технологий клеточной сепарации с 70-х годов для получения гемопоэтических клеток крови вмести костного мозга стали использовать стволовые клетки периферической крови.
Применение клеточных сепараторов значительно упростило проведение процедуры получения стволовых клеток крови, уменьшило число осложнений связанных с дачей наркоза и травматическим повреждения костной ткани.
Еще одним потенциальным источником СКК является пуповинная кровь, основным преимуществом которой является меньшая иммуногенность, однако малое количество стволовых клеток в материале ограничивает ее применение и используется преимущественно в педиатрии или у пациентов с массой тела до 50 кг.
Методика проведения миелотрансплантации различается в зависимости от ее вида (аллогенная или аутологичная), нозологической формы заболевания и ряда других факторов.
ПРАКТИЧЕСКИЕ АСПЕКТЫ МИЕЛОТРАНСПЛАНТАЦИИ
ОПРЕДЕЛЕНИЕ ПОКАЗАНИЙ И ПРОТИВОПОКАЗАНИЙ
Наиболее частыми показаниями к ТКМ/ТСКК являются онкогематологические и гематологические заболевания (лейкозы, злокачественные лимфомы, апластическая анемия, врожденные иммунодефициты и нарушения метаболизма).
Чаше всего ТКМ или ТСКК проводится во время полной ремиссии (ПР), частичной ремиссии (ЧР) или при рецидиве опухоли, чувствительном к химиотерапии. При первичной резистентности к цитостатической терапии результаты ТКМ резко ухудшаются, поэтому в этих случаях операция выполняется относительно редко.
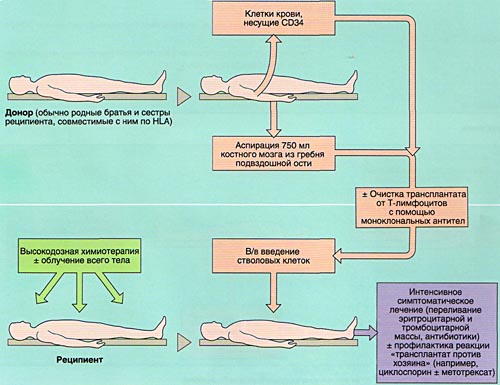
ВЫБОР ДОНОРА
Совместимость костного мозга определяет результаты АллоТКМ. Родственными донорами считаются совместимые по системе HLA братья или сестры реципиента (сибсы). Родители и дети гаплоидентичны (имеют одну общую хромосому из каждой пары, т. е. совпадают между собой на 50%) и не могут быть донорами аллогенного костного мозга. Совместимые сибсы имеются лишь у 20-25% больных, в связи с чем в последние 10 лет активно внедряется АллоТКМ от неродственных HLA-идентичных доноров или частично совместимых родственных доноров.
МОБИЛИЗАЦИЯ, ОБРАБОТКА И ИНФУЗИЯ СТВОЛОВЫХ КРОВЕТВОРНЫХ КЛЕТОК
 А) |  Б) |
А) специальный сосуд (дюар) с жидким азотом для транспортировки контейнеров с костным мозгом
Б) извлеченный из сосуда контейнер с костным мозгом
Инфузия аллогенного, размороженного аутологичного костного мозга или СКК периферической крови проводится внутривенно, капельно после предварительного введения антигистаминных препаратов для предотвращения аллергических реакций.
ИММУНОСУПРЕССИВНАЯ ТЕРАПИЯ (КОНДИЦИОНИРОВАНИЕ)
ПРОФИЛАКТИКА И ЛЕЧЕНИЕ ОСЛОЖНЕНИЙ ПЕРИОДА ЦИТОПЕНИИ
Вскоре после окончания кондиционирования и введения СКК у больного развивается аплазия костного мозга (период отсутствия костного мозгового кроветворения), которая проявляется практически полным отсутствием клеток крови (панцитопенией) и продолжается в среднем 4 недели. Этот период опасен развитием тяжелых осложнений (инфекции, кровоточивость и т.д.).
Основную опасность в периоде цитопении представляют инфекционные осложнения, поэтому их профилактика, своевременное и адекватное лечение являются необходимым условием успешной ТКМ.
Также по показаниям проводится переливание компонентов крови (эритроцитарная масса, тромбомасса, плазма).
Приживление костного мозга или СКК периферической крови констатируют по результатам анализа костного мозга. Вскоре количество нейтрофилов достигает > 0,5*109/л, а тромбоцитов > 20>
Как пересаживают костный мозг?
Пересадка костного мозга – это последняя надежда для пациентов с раком крови. Это хирургически прсотая процедура, однако она требует длительной реабилитации в стерильных условиях. Если костный мозг пересадили успешно, человек побеждает рак и получает второй шанс на жизнь. Доверить такую ответственность можно только самым опытным врачам. Доктора из зарубежных клиник имеют большой опыт в подобных операциях. В среднем за рубежом проводят более 18,000 трансплантаций.
Что такое пересадка костного мозга?
Трансплантация костного мозга— это пересадка здоровых стволовых клеток для возобновления процесса кроветворения. Эти клетки называются гемопоэтическими – они являются предшественницами клеток крови.
Различают несколько видов пересадки гемопоэтических клеток. Самый простой – пересадка больному его же клеток (аутологичная пересадка). Если такой вид процедуры невозможен, назначают аллогенную пересадку – от ближайшего родственника или от донора с идентичным фенотипом, не являющегося родственником.
Костный мозг трансплантируют при лечении болезней крови: лимфомы, лейкозов (лейкемия), анемии, миеломы, диспластических синдромов, аплазии костного мозга.
Противопоказания
Для пациента. Костный мозг не пересаживают пациентам, которые страдают от серьезных заболеваний почек или печени в терминальной стадии. Категорически противопоказана процедура людям с инфекционными заболеваниями и беременным женщинам. Также пересадку не проводят в случаях, если пациент физически не способен выдержать такую процедуру.
Для донора. Не допускаются к донорству кандидаты с аутоиммунными, онкологическими и инфекционными болезням, а также расстройствами психики.
Выбор донора
Донировать свой костный мозг может любой человек, не имеющий медицинских противопоказаний, в возрасте 18-55 лет. Кандидаты сдают анализы крови для определения фенотипа, проходят общее обследование для занесения в базу. На территории Европы самой крупной базой является Европейский банк доноров, который содержит данные о более чем 4 миллионах потенциальных доноров из всего ЕС. Также существуют и локальные регистры, ограничивающиеся одной страной.
Поиск донора по европейской базе занимает до одного месяца, поиск в местных базах – 1-2 недели.
Все потенциальные кандидаты, которые находятся в базе донируют свой костный мозг исключительно бесплатно. Поэтому кандидат может отказаться от донорства в любой момент, не позднее 10 дней перед пересадкой.
Также потенциальный донор может болеть на момент своей необходимости или отсутствовать в стране. В связи с этим обычно пациенту подыскивается несколько доноров. Для родственной трансплантации используют материал брата/сестры больного при условии совместимости. Реже используется костный мозг одного из родителей. Однако совместимость в таком случае не превышает 50%.
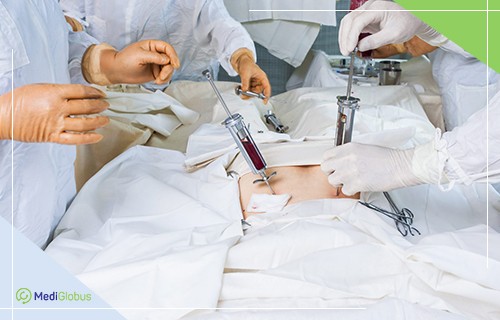
Забор клеток
Процедура забора проводится под общим наркозом. Доктор делает разрез в области бедра, а затем получает материал с помощью шприца.Иногда кроветворные клетки получают из периферической крови. Для этого донору необходимо в течение нескольких дней принимать препараты, заставляющие гемопоэтические клетки костного мозга мигрировать в периферическую кровь. Донора на несколько часов подключают к специальному аппарату, который прогоняет кровь сквозь сепаратор. Таким образом отфильтровываются стволовые клетки.
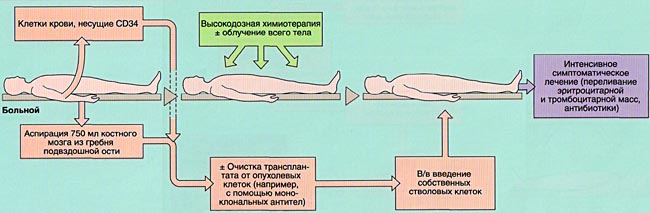
Если используются аутологичные клетки, то после получения их замораживают до момента окончания химиотерапии.
Подготовка: химиотерапия и лучевая терапия перед пересадкой костного мозга
В случаях раковых заболеваний крови, протокол лечения включает высокодозные радио- и химиотерапию. Стандартные дозировки при лейкозах неэффективны. Такая терапия губит злокачественные клетки крови и костный мозг пациента, освобождая место новым клеткам, которые будут трансплантированы. Этот процесс называют кондиционированием.
В случае аутотрансплантации, у больного сперва делают забор гемопоэтических клеток. В лабораторных условиях из полученного материала отделяют пораженные и недееспособные клетки. После кондиционирования – костный мозг снова вводят для восстановления системы кроветворения.
Процедура ТКМ
Процесс пересадки костного мозга больному заключается во внутривенном переливании материала. Процедура не отличается от обычного переливания крови, не требует анестезии.
Восстановление после пересадки
Самый сложный этап — период приживления трансплантата. Обычно он длится от двух недель до месяца. Это критический период, после прохождения которого можно судить об успешности процедуры. Приживаемость пересаженного материала прежде всего зависит от степени совместимости донора с реципиентом. Пациенты тяжело переносят этот период, т.к. появляется множество побочных эффектов:
После пересадки высок риск отторжения трансплантата или такой реакции как “трансплантат против хозяина” — атаки пересаженных клеток на организм пациента. Чтобы исключить эти осложнения, пациенту назначают иммуносупрессоры — препараты, снижающие иммунитет больного, а также противоинфекционную терапию и антибиотики. Поскольку в этот период организм больного беззащитен перед инфекциями, его помещают в особые условия — стерильный бокс. Это палата, оснащенная специальным фильтром, который препятствует проникновению инфекции. Пациенту запрещено принимать подарки, еду и цветы от близких, т.к. это может нарушить стерильные условия его пребывания.
Такая изоляция серьезно воздействует на психику и без того ослабленного больного. Поэтому крайне важно не пренебрегать помощью профессиональных психологов, которые работают во всех онкогематологических центрах зарубежных клиник.
Восстановление детей
Ребенку переносить такие тяжелые последствия процедуры в условиях изоляции особенно сложно. Поэтому зарубежные клиники стараются воссоздать в детских центрах пересадки костного мозга максимально уютную домашнюю атмосферу. В детских палатах есть книги и игровые приставки.
Жизнь после трансплантации
В течение месяца после выписки из больницы следует придерживаться следующих рекомендаций:
Дальнейшие рекомендации будут зависеть от состояния здоровья пациента по истечению месяца после выписки.
Риск рецидива
Показатель риска зависит от множества факторов — от первоначального диагноза, совместимости донора, соблюдения рекомендаций врача и общего состояния здоровья пациента. Риск возникновения рецидива тем ниже, чем больше времени прошло с момента пересадки. Больные, пережившие рубеж 5 лет, считаются полностью излечившимися.
Отзывы пациентов
Денис: “Для меня диагноз лейкемия был просто как гром среди ясного неба.. Я даже не думал, с таким диагнозом у меня вообще есть шансы. Благо, что моя семья паниковать не стала, родители по рекомендации обратились к ребятам из Mediglobus. Уже через месяц я летел в Стамбул, особо не надеясь ни на что хорошее… Турецкие доктора так спокойно отнеслись к моему диагнозу — я даже не сразу понял в чем дело.. Оказывается, статистика в клинике такова, что более 90% таких же пациентов, как и я — выздоравливают! Мне очень повезло, моим донором был мой брат. Многие ищут доноров среди чужих людей, а мне не пришлось.. Вот уже несколько месяцев, как я вернулся домой. Уж не буду говорить сколько всего мне пришлось пережить за время лечения, главное — я жив! Спасибо за это моей семье и турецким докторам.”
Рак крови – опасное заболевание, которое быстро прогрессирует. Если вам требуется срочная пересадка костного мозга – пишите врачам-координаторам MediGlobus. Мы быстро запишем вас в клинику и отправим на лечение за рубеж.
Когда нужна пересадка костного мозга?
Пересадка костного мозга — это метод лечения, который используется при различных заболеваниях крови, преимущественно онкологического характера. Его актуальность постоянно растет, поскольку, согласно данным ВОЗ, только лейкемией и лимфомой заболевают до 600 тыс. человек ежегодно. На сегодняшний день количество трансплантаций, выполненных в мире, приближается к 2 млн.
Что такое костный мозг?
Он представляет собой мягкую губчатую ткань внутри костей. В костном мозге из стволовых клеток производится большая часть клеток крови. На самом раннем этапе развития стволовые клетки называются плюрипотентными — они способны превратиться в любую другую клетку нашего организма. Суть пересадки костного мозга как раз и состоит в том, чтобы у человека появились новые, здоровые плюрипотентные стволовые клетки взамен поврежденных.
Что такое пересадка костного мозга?
Первая успешная трансплантация такого рода была проведена еще в 1968 году. С тех пор процедура многократно совершенствовалась. Сегодня в ней выделяют три этапа:
Зачем нужна трансплантация?
Костный мозг пациента может быть поврежден из-за воздействия многих факторов. Наиболее частым из них становится онкологическое заболевание, которое поражает стволовые клетки, в результате чего они теряют способность дифференцироваться и превращаться в зрелые, функционально полноценные клетки крови.
Иногда ткани костного мозга могут необратимо повреждаться под действием длительной химиотерапии или интенсивного лучевого лечения других типов злокачественных опухолей. Соответственно, пересадка может использоваться для:
Важно понимать, что операция по пересадке костного мозга — крайне сложная медицинская манипуляция. Применять ее следует только при наличии строгих показаний. В каждом отдельном случае риски и преимущества такого лечения должны быть тщательно взвешены в ходе обсуждения с лечащим врачом и специалистами по трансплантации.
При каких заболеваниях показана такая пересадка?
Чаще всего процедуру проводят при следующих патологиях:
Типы трансплантации костного мозга
Классифицируют такие процедуры по типу донора и выделяют следующие виды манипуляций:
Центр трансплантации костного мозга клиники «Анадолу»
На базе нашего медицинского центра с 2010 года функционирует специализированный центр пересадки костного мозга. В среднем врачи «Анадолу» проводят 250 пересадок в год у пациентов от 16 лет и старше.
В состав центра входят амбулатория, клиническое отделение трансплантации костного мозга и три лаборатории: генетического типирования, гемофореза, криоконсервации и обработки стволовых клеток. Наши специалисты — высококвалифицированные трансплантологи и гематологи, владеющие всеми современными методиками пересадки костного мозга. В своей работе они неукоснительно следуют международным протоколам лечения онкологических заболеваний крови и соблюдают все меры предосторожности и безопасности.
Отделение трансплантации костного мозга «Анадолу» работает не только с международным, но и турецким банком костного мозга, который позволяет максимально быстро — всего за несколько недель — подобрать подходящего донора. В мировом регистре этот процесс может занимать несколько месяцев.
Трансплантация костного мозга и стволовых клеток периферической крови
Основные положения
Что такое костный мозг и гемопоэтические стволовые клетки?
Костный мозг – это мягкое губчатое вещество, находящееся внутри костей. Костный мозг содержит незрелые клетки, которые называются гемопоэтическими или кровеобразующими стволовыми клетками. Гемопоэтические стволовые клетки отличаются от эмбриональных стволовых клеток. Эмбриональные стволовые клетки могут давать начало любым клеткам организма, а гемопоэтические стволовые клетки – только клеткам крови.
Гемопоэтические стволовые клетки способны делиться или дифференцироваться в один из трех видов клеток крови: лейкоциты, защищающие организм от инфекций; эритроциты, доставляющие клеткам организма кислород; или тромбоциты, принимающие участие в свертывании крови. Основная часть гемопоэтических стволовых клеток находится в костном мозге, но некоторые клетки, которые называются стволовыми клетками периферической крови, находятся в кровяном русле. Кроме того, гемопоэтические стволовые клетки содержатся в пуповинной крови. Для трансплантации можно использовать клетки из всех этих источников.
Что такое трансплантация костного мозга и трансплантация стволовых клеток периферической крови?
Трансплантация костного мозга и трансплантация стволовых клеток периферической крови – это процедуры, с помощью которых в организме пациента восстанавливают стволовые клетки, разрушенные высокими дозами химиотерапии и/или лучевой терапии. Существует три вида трансплантации:
Зачем при лечении рака применяется трансплантация костного мозга и трансплантация стволовых клеток периферической крови?
Трансплантация костного мозга и трансплантация стволовых клеток периферической крови применяются в лечении рака, потому что это дает возможность использовать высокие дозы химиотерапии и/или лучевой терапии. Чтобы лучше понять, зачем при лечении рака используют трансплантацию костного мозга и трансплантацию стволовых клеток периферической крови, нужно иметь представление о том, как действуют химиотерапия и лучевая терапия.
Химиотерапия и лучевая терапия в основном воздействуют на клетки, которые быстро делятся. Эти методы используются для лечения рака, потому что раковые клетки делятся чаще, чем большинство здоровых клеток. Но так как клетки костного мозга тоже часто делятся, высокие дозы химиопрепаратов и лучевой терапии могут серьезно повредить или вообще разрушить костный мозг пациента. А без здорового костного мозга организм не способен вырабатывать клетки крови, необходимые для доставки кислорода, защиты от инфекций и предотвращения кровотечений. При трансплантации костного мозга и трансплантации стволовых клеток периферической крови стволовые клетки крови пациента, разрушенные в процессе лечения, замещаются здоровыми. Таким образом, пересадка здоровых стволовых клеток позволяет восстановить способность костного мозга вырабатывать клетки крови, необходимые пациенту.
При некоторых формах лейкоза основным фактором, определяющим эффективность лечения, становится реакция «трансплантат против опухоли», которая развивается после аллогенной трансплантации костного мозга и стволовых клеток периферической крови. Это осложнение возникает, когда лейкоциты донора (трансплантат) признают раковые клетки, которые остаются в организме пациента после химиотерапии и/или лучевой терапии (опухоль) чужими и начинают их атаковать. (Это осложнение аллогенной трансплантации, которое называется «трансплантат против хозяина»).
При каких видах рака применяется трансплантация костного мозга и трансплантация стволовых клеток периферической крови?
Трансплантация костного мозга и трансплантация стволовых клеток периферической крови чаще всего применяются для лечения лейкоза и лимфомы. Причем, они наиболее эффективны, когда лейкоз или лимфома находятся в стадии ремиссии (симптомы рака отсутствуют). Кроме того, трансплантация костного мозга и трансплантация стволовых клеток периферической крови применяются при лечении других видов рака, таких как нейробластома (этот вид рак возникает в незрелых нервных клетках и чаще всего поражает младенцев и детей) и множественная миелома. Проводятся клинические исследования для изучения эффективности трансплантации костного мозга и трансплантации стволовых клеток периферической крови при лечении других типов рака.
Как подбираются донорские стволовые клетки при аллогенной и сингенной трансплантации?
Чтобы свести к минимуму возможные побочные эффекты, врачи стремятся использовать для трансплантации стволовые клетки, как можно более совместимые с собственными стволовыми клетками пациента. У каждого человека на поверхности клеток имеется индивидуальный набор белков – антигены тканевой совместимости (синоним – антигены главного комплекса гистосовместимости, или HLA-антигены). Этот набор белков можно определить с помощью специального анализа крови.
В большинстве случаев успех аллогенной трансплантации зависит от того, насколько HLA-антигены стволовых клеток донора совместимы с HLA-антигенами стволовых клеток пациента. Чем больше совместимых HLA-антигенов, тем больше вероятность, что организм пациента не отторгнет пересаженные стволовые клетки донора. Если стволовые клетки пациента и донора хорошо совместимы, у пациентов реже развивается осложнение, известное как реакция «трансплантат против хозяина».
Вероятность совместимости с пациентом по HLA-антигенам гораздо выше у близких родственников, особенно у братьев и сестер. Но HLA-совместимые брат или сестра имеются только у 25 – 35% пациентов. Шанс получить HLA-совместимые стволовые клетки от неродственного донора несколько выше и составляет около 50%. Среди неродственных доноров HLA-совместимость значительно лучше, когда донор и пациент принадлежат к одной и той же расе и этнической группе. Хотя в целом количество доноров увеличивается, у людей из некоторых этнических и расовых групп меньше шансов найти совместимого донора. Чтобы облегчить поиск подходящего неродственного донора, создаются реестры доноров-добровольцев.
Так как однояйцовые близнецы имеют одинаковые гены, у них одинаковый набор HLA-антигенов. Поэтому организм пациента не отторгнет трансплантат от однояйцового близнеца. Однако однояйцевые близнецы рождаются нечасто, и сингенная трансплантация проводится редко.
Как получают костный мозг для трансплантации?
Стволовые клетки, используемые для трансплантации, берутся из костного мозга (губчатой ткани, которая находится внутри крупных костей). Процедура получения костного мозга, которая называется «забор костного мозга», одинакова для всех типов трансплантации (аутогенной, сингенной и алогенной). Она проводится в операционной под общей анестезией (т.е. донор во время процедуры спит). Возможно использование спинномозговой (перидуральной) анестезии, которая вызывает потерю чувствительности ниже пояса. Игла прокалывает кожу и вводится в тазобедренную кость, (в редких случаях – в грудину), и костный мозг всасывается в шприц. Вся процедура занимает около часа.
Затем полученный костный мозг обрабатывают, чтобы удалить кровь и фрагменты кости. Если трансплантация не проводится немедленно, в полученный костный мозг добавляется консервант, и он замораживается, чтобы сохранить стволовые клетки до тех пор, пока они понадобятся. Эта методика называется криоконсервированием. Стволовые клетки могут храниться замороженными в течение многих лет.
Как получают стволовые клетки периферической крови для трансплантации?
Стволовые клетки периферической крови, используемые для трансплантации, получают из кровяного русла. Эта процедура называется аферез или лейкаферез. За 4 – 5 дней до афереза донору дают препарат, который увеличивает количество стволовых клеток, выделяемых в кровяное русло. При аферезе кровь забирают из вены на руке или через центральный венозный катетер. Кровь проходит через аппарат, который отбирает стволовые клетки. Затем кровь возвращается к донору, а отобранные стволовые клетки сохраняются. Аферез обычно продолжается 4 – 6 часов. Затем стволовые клетки замораживаются, пока их не введут пациенту.
Как получают стволовые клетки из пуповины для трансплантации?
Стволовые клетки также можно получить из пуповинной крови. Для этого мать должна до рождения ребенка связаться с банком пуповинной крови. Банк пуповинной крови может запросить, чтобы она заполнила анкету и предоставила пробу крови.
Банки пуповинной крови бывают общественные и коммерческие. Общественные банки пуповинной крови принимают пуповинную кровь и предоставляют стволовые клетки другим совместимым лицам в своей сети. В отличие от них, коммерческие банки пуповинной крови хранят пуповинную кровь только для данной семьи до того, как она понадобится ребенку или другому члену семьи.
После рождения ребенка и разрезания пуповины кровь со стволовыми клетками извлекается из пуповины и плаценты. Эта процедура не опасна для матери и ребенка. Если мать согласна, пуповинная кровь обрабатывается и замораживается для хранения в банке пуповинной крови. Из пуповины и плаценты можно получить только небольшое количество крови, поэтому полученные стволовые клетки обычно используются для детей и взрослых некрупного телосложения.
Существует ли риск, связанный со сдачей костного мозга?
Забор костного мозга не представляет проблем для донора, поскольку берется лишь небольшое количество костного мозга. Наибольший риск, связанный с донорством костного мозга – это использование во время процедуры анестезии. В течение нескольких дней возможны болезненные ощущения в месте, из которого забирался костный мозг. Кроме того, донор может ощущать усталость. Через несколько недель организм донора полностью восстанавливает костный мозг. Однако время, необходимое донору для восстановления, индивидуально. Некоторые люди возвращаются к нормальной жизни через 2 – 3 дня, а другим может понадобиться до 3 – 4 недель, чтобы полностью восстановиться.
Существует ли риск, связанный со сдачей стволовых клеток периферической крови?
Аферез доставляет минимальный дискомфорт. Во время проведения афереза человек может почувствовать головокружение, озноб, потерю чувствительности в области губ, судороги в руках. В отличие от забора костного мозга, при сдаче стволовых клеток периферической крови анестезия не требуется. Препарат, который дается донору, чтобы стимулировать выделение стволовых клеток из костного мозга в кровеносное русло, может вызвать боль в костях и мышцах, головную боль, утомляемость, тошноту, рвоту и/или бессонницу. Эти побочные эффекты обычно прекращаются через 2 – 3 дня после приема последней дозы препарата.
Как проходит процедура трансплантации стволовых клеток?
После курса лечения с применением высоких доз химиотерапии и/или лучевой терапии пациент получает стволовые клетки через внутривенный катетер, как при обычном переливании крови. Процедура трансплантации стволовых клеток длится от 1 до 5 часов.
Принимаются ли какие-либо особые меры, если пациент одновременно является донором (аутогенная трансплантация)?
Желательно, чтобы стволовые клетки, используемые для аутогенной трансплантации, содержали минимальное количество раковых клеток. Поэтому перед трансплантацией полученные стволовые клетки иногда очищают, чтобы избавиться от раковых клеток. Процедура очистки сводит к минимуму вероятность возвращения рака. Поскольку очистка может повредить некоторые здоровые стволовые клетки, у пациента забирается большее количество клеток для трансплантации, чтобы после очистки осталось достаточно здоровых клеток.
Что происходит после пересадки стволовых клеток пациенту?
После попадания в кровяное русло стволовые клетки перемещаются в костный мозг и начинают вырабатывать лейкоциты, эритроциты и тромбоциты. Этот процесс называется «приживление». Приживление обычно происходит в течение 2 – 4 недель после трансплантации. Врачи контролируют этот процесс с помощью регулярных анализов крови. Полное восстановление функций иммунной системы занимает намного больше времени – до нескольких месяцев при аутогенной трансплантации и до 1 – 2 лет при аллогенной и сингенной трансплантации. Врачи проводят различные анализы крови, чтобы подтвердить, что новые клетки крови вырабатываются и рак не вернулся. Понять, насколько хорошо работает новый костный мозг, помогает аспирация костного мозга (забор небольшого образца костного мозга для исследования под микроскопом).
Каковы возможные побочные эффекты трансплантации костного мозга и трансплантации стволовых клеток периферической крови?
В обоих случаях основной риск – это повышенная восприимчивость к инфекциям и кровотечения (вследствие предыдущего лечения с применением высоких доз химиотерапии и/или лучевой терапии). Иногда для предотвращения или лечения инфекций назначаются антибиотики. Также возможно переливание тромбоцитарной массы (для профилактики кровотечений) и эритроцитарной массы (для лечения анемии). Кроме того, после трансплантации костного мозга или стволовых клеток периферической крови пациенты в течение непродолжительного времени могут ощущать такие побочные эффекты, как тошнота, рвота, утомляемость, отсутствие аппетита, стоматит, выпадение волос, кожные реакции.
Возможные долгосрочные побочные эффекты включают осложнения от химиотерапии и лучевой терапии, предшествующих трансплантации: бесплодие, катаракта (помутнение хрусталика глаза, приводящее к потере зрения), вторичный рак (метастазы), повреждение печени, почек, легких и/или сердца.
При аллогенной трансплантации иногда развивается осложнение, известное как реакция «трансплантат против хозяина». Это происходит, если лейкоциты донора (трансплантат) принимают клетки пациента (хозяин) как чужие и атакуют их. При этом чаще всего поражается кожа, печень и кишечник. Это осложнение может развиться в течение нескольких недель после трансплантации (острая реакция «трансплантат против хозяина») или намного позже (хроническая реакция «трансплантат против хозяина»). Чтобы предотвратить это осложнение, пациентам могут назначаться препараты, подавляющие иммунную систему. Кроме того, стволовые клетки донора могут подвергнуть специальной обработке, чтобы удалить лейкоциты, которые вызывают реакцию «трансплантат против хозяина». Такая процедура называется «очищение от Т-клеток костного мозга».
Реакция «трансплантат против хозяина» может протекать очень тяжело. В этом случае назначают стероиды и другие препараты, подавляющие иммунитет. Однако некоторые исследования показывают, что если при лейкозе развивается реакция «трансплантат против хозяина», то вероятность того, что рак вернется, низка. В настоящее время проводятся клинические исследования, чтобы найти способы предотвращать и лечить реакцию «трансплантат против хозяина».
Вероятность возникновения и тяжесть осложнений очень индивидуальны и зависят от лечения, назначенного пациенту. Такие вопросы нужно в каждом конкретном случае обсуждать с лечащим врачом.
Что такое «мини-трансплантация»?
Мини-трансплантация, или трансплантация после миелоаблативных (не разрушающих костномозговое кроветворение) режимов – это вид алогенной трансплантации. При мини-трансплантации используют меньшие, не такие токсичные дозы химиотерапии и/или лучевой терапии, чтобы подготовить пациента к аллогенной трансплантации. Такие дозы химиопрепаратов и облучения уничтожают не весь костный мозг пациента, а только некоторую его часть. Кроме того, они уменьшают количество раковых клеток и подавляют иммунную систему пациента, предотвращая отторжение трансплантата.
В отличие от обычной трансплантации костного мозга и трансплантации стволовых клеток периферической крови, после мини-трансплантации в организме пациента некоторое время могут существовать и клетки донора, и клетки пациента. Когда клетки донора начинают приживаться, они могут вызвать реакцию «трансплантат против опухоли» и начать разрушать раковые клетки, которые не были уничтожены с помощью противораковых препаратов и/или лучевой терапии. Чтобы усилить реакцию «трансплантат против опухоли», иногда пациенту делают инъекции лейкоцитов донора. Эта процедура называется «инфузия донорских лейкоцитов».
Что такое «тандемная трансплантация»?
Тандемная трансплантация – это вид аутогенной трансплантации. В настоящее время проводятся клинические исследования для изучения и использования этого метода при лечении некоторых видов рака, включая множественную миелому и герминогенные опухоли. При тандемной трансплантации пациент проходит два последовательных курса высокодозированной химиотерапии с трансплантацией стволовых клеток. Обычно перерыв между двумя курсами составляет несколько недель или месяцев. Исследователи надеются, что этот метод поможет предотвратить рецидивы рака в будущем.