допегит не помогает при беременности что делать
Допегит не помогает при беременности что делать
Для продолжения изучения на мобильном устройстве ПРОСКАНИРУЙТЕ QR-код с помощью спец. программы или фотокамеры мобильного устройства
Случайный выбор
данная функция, случайным образом выбирает информацию для Вашего изучения,
запустите выбор нажав кнопку ниже
Случайный выбор
Обратная связь
Напишите нам
Сообщение об ошибке
Что улучшить?
Полный текст статьи:
Беременность — большой стресс для организма женщины, поэтому в период беременности необходимо внимательно следить за своим здоровьем и стараться делать всё необходимое, чтобы беременность протекала в благоприятных для матери и будущего малыша условиях. Нужно отказаться от вредных привычек, вести здоровый образ жизни, дышать свежим воздухом, хорошо питаться и избегать стрессовых ситуаций.
Но важно следить не только за внешними факторами, которые могут влиять на организм, но и за внутренними процессами, которые в нём протекают. В частности, обязательно нужно контролировать артериальное давление и не допускать его скачков. Высокое давление может поставить под угрозу жизнь будущего ребёнка.
Каким должно быть давление при беременности
Однозначно ответить на этот вопрос сложно, ведь у людей “рабочее” давление может существенно отличаться. Есть средние диапазоны признанной нормы, но есть и индивидуальные особенности. В качестве ориентира можно считать нормой давление в диапазоне от 120/80 до 140/90. У людей со стабильно пониженным давлением диагностируют “гипотонию”, а у людей с давлением выше максимального значения нормы — “артериальную гипертонию” (АГ). Лекарственная терапия и использование немедикаментозных средств помогают нормализовать давление и вывести его в “нормальный” диапазон. Способствуют этому физическая активность, регулярные прогулки, правильное питание, отсутствие стрессов и т.д.
Дополнительной лекарственной нагрузки на женский организм в период беременности врачи стараются избегать, поэтому спокойно относятся к понижению артериального давления до нижних границ диапазона и даже ниже (90/60). Нестабильное давление считается нормальным, поскольку женский организм во время беременности серьёзно перестраивается, однако контролировать давление всё же необходимо.
Если давление у беременной женщины заметно повысилось по сравнению с её обычным давлением или наблюдаются скачки с высоким уровнем нижнего давления, то врач с большой долей вероятности диагностирует “гипертонию”. Этот диагноз предусматривает дополнительное лечение, но лучше начать его раньше, нежели запустить ситуацию, поэтому врачи рекомендуют измерять давление ежедневно, а не только во время плановых врачебных осмотров. Можно даже вести “дневник” и записывать результаты измерений, чтобы видеть динамику.
Чем опасно высокое давление для беременной женщины
Высокое давление может привести к тяжёлым последствиям для организма мамы и малыша. В первую очередь на повышенное давление реагируют сердце и сосуды, артериальная гипертония препятствует полноценному кровоснабжению плаценты (преэклампсия), в результате чего могут возникать нарушения в развитии плода. Ребёнок может родиться с целым “букетом” заболеваний.
Женщина при этом может чувствовать непроходящие головные боли и боли в животе, тошноту и рвотные позывы, у неё может упасть зрение, могут появиться проблемы с дыханием, резко увеличиться вес. Иногда преэклампсия может протекать бессимптомно, но последствия будут такими же серьёзными, поэтому важно не доверять исключительно собственным чувствам и ощущениям, а контролировать давление и делать анализы крови и мочи, чтобы вовремя обратиться за дородовой помощью.
Преэклампсия в ряде случаев может сопровождаться дополнительными осложнениями. Самым страшным из них является эклампсия, которая нарушает кровообращение мозга у женщины. Эклампсия может стать причиной внезапного сильного припадка, который сопровождается судорогами и может закончиться комой и выкидышем, а иногда и смертью матери.
На что может указывать артериальная гипертония
Повышенное давление не всегда бывает самостоятельной проблемой, иногда оно лишь симптом другого заболевания, или состояния, например, гестоза. Гестоз — это осложнение беременности, иногда его ещё называют “поздним токсикозом”. Симптомом гестоза является не только высокое давление, но и отёки, а также повышенный уровень протеина в моче. Гестоз может привести к отказу почек или других жизненно важных органов.
Высокое давление может указать и на фетоплацентарную недостаточность, т.е. препятствовать поступлению кислорода к плоду. “Кислородное голодание” может стать причиной остановки развития и гибели будущего ребёнка. Кроме того, высокое давление может спровоцировать преждевременную отслойку плаценты.
Признаки высокого давления
Надежнее всего контролировать давление путём его регулярных замеров, но иногда давление может подскочить неожиданно, а тонометра может не оказаться под рукой. Насторожить могут и косвенные симптомы высокого давления, а особенно их сочетания:
При появлении этих симптомов, необходимо измерить давление и, по возможности, отдохнуть. В период беременности состояние женщины не стабильно, но игнорировать симптомы повышенного давления или другие нетипичные симптомы тоже опасно. Лучше обратиться за консультацией к врачу и не пропускать плановые посещения врача.
Причины высокого давления при беременности
Если у женщины ранее была диагностирована гипертония, то не стоит удивляться высокому давлению в период беременности. Наоборот, необходимо ещё более тщательно контролировать изменения состояния и соблюдать рекомендации врача. Если женщина до беременности регулярно принимала лекарства, то их, вероятно, придётся изменить. По крайней мере, необходимо будет убедиться, что препараты не будут вредить будущему малышу. Обычно препараты для беременных подбираются отдельно и индивидуально.
Причинами высокого давления могут быть стрессы, избыточный вес, сахарный диабет, курение и различные заболевания. Не последнюю роль играет и наследственность. Предрасположенность к высокому давлению может проявиться не сразу, если же она есть, то ещё на этапе планирования беременности стоит позаботиться о том, чтобы провоцирующих артериальную гипертонию факторов было как можно меньше.
Как бороться с высоким давлением
Снижать давление помогают специальные препараты, но их беременной женщине может назначить только врач. Самолечение в этом вопросе может быть очень опасным. Лекарства назначаются по результатам комплексного обследования. С БАДами тоже лучше не экспериментировать, несмотря на их “природность” и “натуральность”, они способны вызвать аллергию и привести к другим осложнениям, которые особенно опасны в период беременности.
Но не стоит рассчитывать только на лекарства, забывая при этом простые правила здорового образа жизни. Нормализовать давление помогает контроль собственного веса, регулярные занятия спортом (если они не противопоказаны врачом), правильное питание и отказ от вредных привычек.
Оптимизация терапии артериальной гипертензии у беременных
Optimization of therapy of arterial hypertension in pregnant women
Артериальная гипертензия (АГ) у беременных остается наиболее значимой проблемой патологии беременности. Во многих странах мира АГ занимает первое место в структуре материнской смертности вследствие тяжелых осложнений: эклампсии, острой почечной недостаточности, HELLP-синдрома (от англ. Hemolysis, Elevated Liver enzymes and Low Platelets) и ДВС-синдрома (диссеминированного внутрисосудистого свертывания), геморрагического инсульта [1, 3]. Синдром АГ во время гестации рецидивирует при значительной части последующих беременностей и рассматривается как независимый фактор риска кардиоваскулярных расстройств [7, 8]. Несмотря на значительный прогресс в понимании патогенеза АГ, подходы к лечению гипертензивных расстройств у беременных за много лет существенно не изменились, что связано с отсутствием единой терминологии и доказательной базы для внедрения новых терапевтических подходов [4, 5]. По-прежнему отсутствует единая тактика ведения этой категории пациенток, нет убедительных доказательств преимущества традиционно используемых препаратов.
Фармакотерапия АГ у беременных ограничена вероятностью отрицательного влияния на плод. При проведении гипотензивной терапии большинство исследователей придерживаются принципа «доказанной эффективности и доказанной безопасности» и склоняются к использованию средств, имеющих «безупречную» репутацию. К таким препаратам относят метилдопу, продемонстрировавшую в целом ряде наблюдений стабильность маточно-плацентарного кровотока и отсутствие отсроченных неблагоприятных эффектов у детей [2]. В то же время, в реальной клинической практике до 22% беременных демонстрируют низкую комплаентность в отношении метилдопы в связи с большим количеством побочных эффектов, ухудшающих качество жизни. Кроме того, доказано отсутствие позитивного влияния препарата на эндотелий-зависимую вазодилатацию, суточную экскрецию альбумина с мочой и общее периферическое сосудистое сопротивление (ОПСС) [2].
В связи с этим, возникает необходимость в проведении исследования, посвященного вопросам оптимизации фармакотерапии АГ у беременных с использованием принципиально новых препаратов, не токсичных и не влияющих на развитие плода, для которых гранями терапевтической активности являются гипотензивный и транквилизирующий эффекты. Перспективным направлением является создание и применение нетоксичных средств метаболической природы на основе эндогенных аминокислот. Экспериментальные и клинические данные, накопленные в результате изучения таурина, указывают на наличие антигипертензивного и антистрессорного действия препарата [6]. Однако в доступной нам литературе отсутствуют достоверные сведения о возможности и целесообразности использования созданного на основе таурина российского препарата Дибикор ® для лечения АГ у беременных. Все вышесказанное послужило основанием для проведения настоящего исследования.
Пациенты и методы
Работа проведена в дизайне простого открытого сравнительного исследования в параллельных группах на базе городского перинатального центра г. Волгограда. Пациентки были взяты на учет по беременности в период с 2004 по 2007 гг. и наблюдались в 1–3-м триместрах до родов. Методом случайной выборки (по очередности поступления) беременные были разделены на 4 группы.
В исследовании использовался препарат Допегит производства фирмы Egis. В качестве препарата сравнения использовался оригинальный российский препарат Дибикор ® – естественный продукт обмена серосодержащих аминокислот, не имеющий мутагенности и токсичности, который обладает антигипертензивным, гипогликемизирующим, метаболическим и антистрессорным действием. Дибикор ® не имеет противопоказаний, совместим с любыми лекарственными препаратами.
Больные различных групп были сопоставимы по возрасту и тяжести клинических проявлений АГ. Использовались классификация и критерии диагностики АГ беременных, предложенные экспертами Working Group on High Blood Pressure in Pregnancy (2000) и новые рекомендации комитета экспертов Всероссийского научного общества кардиологов «Профилактика, диагностика и лечение артериальной гипертонии» (2004).
Критерии включения в исследование:
Критерии исключения из исследования:
Всем пациенткам проводилось общепринятое клиническое обследование. Кроме того, в динамике проводилась комплексная оценка состояния сердечно-сосудистой системы пациенток – суточное мониторирование артериального давления (СМАД), ЭхоКГ и определение качества жизни (КЖ).
Исследование АД проводилось с помощью монитора ВРLab-3400 (Россия) по стандартному протоколу 24-часового мониторирования. ЭхоКГ проводилась по стандартной методике на ультразвуковом сканере Aloka SSD–4000 при определении соответствия пациенток критериям включения и после курса антигипертензивной терапии.
Допплерометрия маточно-плацентарного и плодового кровотока проводилась по стандартной методике троекратно: в сроке 16–18 нед и в скрининговые сроки для ультразвукового исследования (22-24 и 36 недель беременности) аппаратами Aloka SSD-2200 и Siemens Sonoline G-40.
Каждой пациенткой дважды заполнялся опросник КЖ Ижевской государственной медицинской академии, включающий 31 вопрос.
Результаты исследования и их обсуждение
Исходные показатели АД (по данным СМАД), антропометрические показатели и возраст пациенток изученных групп не имели статистически достоверных различий. На первом этапе, до начала терапии, у 124 беременных с верифицированной АГ (по результатам случайных измерений АД) проводилось 24-часовое мониторирование АД. По данным СМАД, АГ была подтверждена у 92 (74,2%), у 18 пациенток (14,5%) отмечалась транзиторная гипертония, в остальных случаях показатели СМАД были в пределах нормы. Параметры СМАД оставленных в исследовании 90 пациенток отличались от нормативных для данного срока беременности показателей [10], что подтверждает соответствие групп критериям включения. Поводом для принятия более низких нормативных значений АД стали исследования, которые свидетельствуют о более низком уровне АД в популяции беременных женщин [10, 11]. Полученные нами результаты совпадают с имеющимися в литературе данными о статистически значимых различиях между 24-часовым профилем АД у беременных с АГ и без нее уже в 1–2-м триместрах беременности [12].
Повторно СМАД проводилось во всех исследуемых группах в 36–40 нед гестации (после двух курсов терапии Дибикором в группах «Д+Д» и «Дибикор», на фоне непрерывной терапии допегитом в группах «Допегит» и «Д+Д»). В сравнительном аспекте была проанализирована эффективность снижения АД в среднем за сутки, за дневные и ночные часы.
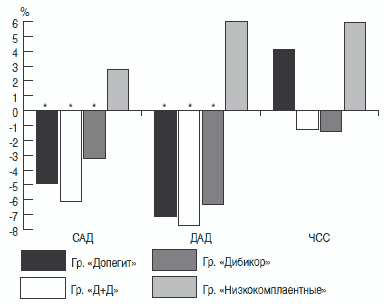
При анализе среднесуточных показателей СМАД наибольший эффект по степени снижения систолического АД (САД) (6,3%) и диастолического АД (ДАД) (8,14%) от исходного уровня был достигнут в группе «Д+Д». Более высокая антигипертензивная эффективность комбинации «Д+Д» способствовала наибольшему снижению индекса времени САД (54,9%). Индекс времени ДАД и частота сердечных сокращений (ЧСС) в большей степени уменьшились в группе «Дибикор» – 43,3 и 4,3% соответственно. Следовательно, при анализе среднесуточных показателей СМАД лидером по снижению основных показателей следует считать комбинацию «Д+Д».
При сравнительном анализе динамики среднедневных показателей СМАД было установлено, что САД и ДАД в большей степени снижалось на фоне терапии в группах «Д+Д» (6,1 и 7,7% соответственно) и «Допегит» (4,9 и 5,7% соответственно). ЧСС в группе «Допегит» возросла на 4%, в группах «Дибикор» и «Д+Д» снизилась на 1%. Очевидно, что применение Дибикора в комбинации с допегитом и допегита в режиме монотерапии способствует более значимому снижению среднедневных уровней САД и ДАД (рисунок).
Рисунок. Динамика среднедневных показателей СМАД после лечения допегитом, Дибикором и комбинацией препаратов.
*изменения статистически достоверны относительно исходного значения, p
По степени снижения средненочных значений СМАД наибольший эффект в снижении САД и ДАД (7 и 8,9%) был достигнут в группе «Д+Д» при снижении ЧСС на 1%. В группе «Допегит» произошло увеличение ЧСС на 1%.
При анализе показателей ЭхоКГ межгрупповые различия оказались недостоверными, однако во всех группах, включая группу беременных женщин, не получавших систематизированную антигипертензивную терапию, не было зарегистрировано ухудшения показателей центральной гемодинамики, систолической и диастолической функции.
При проведении эходопплерометрии маточных артерий и артерий пуповины плода не выявлено патологических кривых кровотока в группах «Допегит», «Д+Д» и «Дибикор»; в группе низкокомплаентных пациенток в одном случае был выявлен патологический кровоток в маточно-плацентарном бассейне при беременности 36 нед.
Наибольшее количество своевременных родов наблюдалось в группе «Д+Д» – 80%, меньшее количество (70%) – в группах «Допегит» и «Низкокомплаентные пациентки». Нефропатия 1–2-й степени тяжести осложнила течение беременности во всех группах, в группах «Допегит» и «Низкокомплаентные пациентки» развилась преэклампсия в 2 (6,6%) и 1 (10%) случаях соответственно (таблица).
Таблица. Осложнения и исходы беременности у женщин обследованных групп, абс (%)
| Осложнения и исходы | Группы | |||
| 1 n = 30 | 2 n = 25 | 3 n = 25 | 4 n = 10 | |
| Доношенная беременность | 21 (70) | 20 (80) | 19 (76) | 7 (70) |
| Недоношенная беременность | 9 (30) | 5 (20) | 6 (24) | 3 (30) |
| Нефропатия 1–2-й степени | 19 (63,3) | 12 (48) | 15 (60) | 8 (80) |
| Преэклампсия | 2 (6,6) | – | – | 1 (10) |
| Эклампсия | – | – | – | – |
Новорожденные во всех группах родились живыми, за исключением одного случая антенатальной гибели в контрольной группе. При оценке новорожденных в раннем неонатальном периоде обращает на себя внимание тенденция к снижению случаев гипотрофии, а также более высокие оценки по шкале Апгар в группах «Д+Д» и «Дибикор». В группе «Низкокомплаентные пациентки» отмечено 6 случаев гипотрофии новорожденных (60%), в группах «Допегит» – 7 (23,4%), «Дибикор» – 4 (16%), «Д+Д» – 3 случая (12%).
Заключение
Все изученные препараты (допегит, Дибикор, комбинация допегита с Дибикором) способствовали улучшению показателей суточного индекса систолического и диастолического давления до нормальных и субнормальных значений.
Наибольшее снижение САД (6,3% от исходного), ДАД (8,14% от исходного) и индекса времени САД (54,9% от исходного) обеспечивала комбинация допегита (375 мг/сут) и Дибикора (1000 мг/сут двумя 30-дневными курсами).
Наиболее выраженный брадикардический эффект отмечен в группе «Дибикор» – 4,3% от исходного.
Применение Дибикора в комбинации с допегитом для лечения беременных с артериальной гипертензией легкой и умеренной степени тяжести: предотвращает тяжелые формы гестозов, развитие преэклампсии и эклампсии; уменьшает количество преждевременных родов в группах «Дибикор» и «Д+Д» до 20 против 30% в группе «Низкокомплаентные пациентки».
При комплексной сравнительной оценке эффективность и безопасность Дибикора и его комбинации с допегитом у беременных с АГ превосходит препарат сравнения допегит.
Артериальная гипертония беременных: диагностика, тактика ведения и подходы к лечению
Артериальная гипертензия (АГ) встречается у 4–8 % беременных [6, 7, 8]. К АГ относится целый спектр различных клинико-патогенетических состояний: гипертоническая болезнь, симптоматические гипертензии (почечные, эндокринные), гестоз. По данным ВОЗ, гиперт
Артериальная гипертензия (АГ) встречается у 4–8 % беременных [6, 7, 8]. К АГ относится целый спектр различных клинико-патогенетических состояний: гипертоническая болезнь, симптоматические гипертензии (почечные, эндокринные), гестоз. По данным ВОЗ, гипертензивный синдром — это вторая после эмболии причина материнской смертности [20, 31], составляющая 20–30 % случаев в структуре материнской смертности [1, 7]. Показатели перинатальной смертности (30–100 0/00) и преждевременных родов (10–12 %) у беременных с хронической гипертензией значительно превышают соответствующие показатели у беременных без гипертензии [8]. АГ увеличивает риск отслойки нормально расположенной плаценты, может быть причиной нарушения мозгового кровообращения, отслойки сетчатки, эклампсии, массивных коагулопатических кровотечений в результате отслойки плаценты [7, 20].
До недавнего времени считалось, что АГ относительно редко возникает у людей моложе 30 лет. Однако в последние годы при обследованиях населения были обнаружены повышенные цифры артериального давления (АД) у 23,1 % лиц в возрасте 17–29 лет [2]. При этом раннее появление АГ является одним из факторов, обусловливающих неблагоприятный прогноз заболевания в дальнейшем [9]. Важен тот факт, что частота выявления больных с АГ по обращаемости значительно ниже, чем при массовых обследованиях населения. Это обусловлено тем, что значительная часть лиц, в основном с ранними стадиями заболевания, чувствует себя хорошо и не посещает врача. Этим же, по-видимому, в определенной мере объясняется то, что многие женщины узнают о наличии у них повышенного АД только во время беременности, что значительно осложняет диагностику и лечение таких пациенток.
Физиологические особенности сердечно-сосудистой системы, зависящие от развивающейся беременности, иногда создают такую ситуацию, когда оказывается трудно отличить физиологические сдвиги от патологических.
Гемодинамические изменения во время физиологической беременности представляют собой адаптацию к сосуществованию матери и плода, они обратимы и обусловлены следующими причинами [7, 10]:
Физиологическая гиперволемия является одним из основных механизмов, обеспечивающих поддержание оптимальной микроциркуляции (транспорта кислорода) в плаценте и таких жизненно важных органах матери, как сердце, мозг и почки. Кроме того, гиперволемия позволяет некоторым беременным терять в родах до 30–35 % объема крови без развития выраженной гипотонии. Объем плазмы крови у беременных увеличивается примерно с 10-й недели, затем быстро возрастает (примерно до 34-й недели), после чего увеличение продолжается, но медленнее. Объем эритроцитов возрастает в те же сроки, но в меньшей степени чем объем плазмы. Поскольку процентное увеличение объема плазмы превышает увеличение объема эритроцитов, возникают так называемая физиологическая анемия беременных, с одной стороны, и гиперволемическая дилюция, приводящая к снижению вязкости крови, — с другой.
К моменту родов вязкость крови достигает нормального уровня.
Системное АД у здоровых женщин изменяется незначительно. При нормально протекающей беременности систолическое АД (САД) и диастолическое АД (ДАД), как правило, снижаются во II триместре на 5–15 мм рт. ст. Причинами этих изменений являются формирование в эти сроки беременности плацентарного кровообращения и сосудорасширяющий эффект ряда гормонов, включая прогестерон и простагландины Е, вызывающие падение общего периферического сосудистого сопротивления (ОПСС).
Во время беременности наблюдается физиологическая тахикардия. Частота сердечных сокращений (ЧСС) достигает максимума в III триместре беременности, когда она на 15–20 уд./мин превышает ЧСС у небеременной женщины. Таким образом, в норме ЧСС в поздние сроки беременности составляет 80–95 уд./мин, причем она одинакова как у спящих, так и у бодрствующих женщин.
В настоящее время известно, что минутный объем сердца (МОС) увеличивается примерно на 1–1,5 л в минуту в основном в течение первых 10 нед беременности и к концу 20-й недели достигает в среднем 6–7 л в минуту. К концу беременности МОС начинает снижаться.
При физиологически протекающей беременности происходит значительное снижение ОПСС, которое связывают с образованием маточного круга кровообращения с низким сопротивлением, а также с сосудорасширяющим действием эстрагенов и прогестерона. Снижение ОПСС, как и уменьшение вязкости крови, облегчает гемоциркуляцию и снижает постнагрузку на сердце.
Таким образом, индивидуальный уровень АД у беременных определяется взаимодействием основных факторов:
В случае нарушения баланса между этими группами факторов артериальное давление у беременных перестает быть стабильно нормальным.
Классификация АГ
АГ у беременных — неоднородное понятие, объединяющее различные клинико-патогенетические формы гипертензивных состояний у беременных.
В настоящее время классификация представляет собой предмет дискуссий, так как не существует единых критериев и классификационных признаков АГ при беременности [4, 5], нет единой терминологической базы (например, для обозначения одного и того же процесса в России и во многих странах Европы используется термин гестоз, в США и Великобритании — преэклампсия, в Японии — токсемия).
Предложено более 100 классификаций гипертензивных состояний при беременности. В частности, Международной классификацией болезней 10-го пересмотра (МКБ-10) все связанные с беременностью подобные проявления объединены во 2-м акушерском блоке. В России все заболевания шифруются именно в соответствии с этой классификацией, хотя из-за разной терминологии шифрование в соответствии с МКБ-10 вызывает разногласия среди специалистов.
Working Group on High Blood Pressure in Pregnancy в 2000 г. разработана более лаконичная классификация гипертензивных состояний при беременности [20], которая включает следующие формы:
Под хронической гипертензией подразумевается гипертензия, присутствовавшая до беременности или диагностируемая до 20-й недели гестации. Гипертензией считается состояние с САД равным или выше 140 мм рт. ст. и ДАД — 90 мм рт. ст. Гипертензия, диагностированная впервые во время беременности, но не исчезнувшая после родов также классифицируется как хроническая.
Специфичный для беременности синдром гестоза обычно возникает после 20-й недели гестации. Определяется по возросшему уровню АД (гестационный подъем АД), сопровождающемуся протеинурией. Гестационным повышением АД определяют САД выше 140 мм рт. ст. и ДАД выше 90 мм рт. ст. у женщин, имевших нормальное давление до 20-й недели. При этом протеинурией считают концентрацию белка в моче 0,3 г в сутки и выше при анализе суточного образца мочи. Для диагностики протеинурии может быть использован метод тест-полосок. В случае его применения необходимо получить два образца мочи с разницей в 4 ч и более. Для анализа используется средняя порция мочи или моча, полученная по катетеру. Проба считается положительной, если количество альбумина в обоих образцах достигает 1 г/л.
Ранее подъем САД на 30 и ДАД на 15 мм рт. ст. рекомендовалось считать диагностическим критерием, даже если абсолютные величины АД ниже 140/90 мм рт. ст. Некоторые авторы не считают это достаточным критерием, так как имеющиеся данные показывают, что у женщин этой группы не возрастает количество неблагоприятных исходов. Тем не менее большинство специалистов призывают уделять особое внимание женщинам этой группы, имеющим подъем САД на 30 и ДАД на 15 мм рт. ст., особенно при наличии сопутствующих протеинурии и гиперурикемии [20].
Диагностика
Согласно рекомендациям ВОЗ, измерение АД должно производиться после 5-минутного отдыха, в положении сидя, на обеих руках, с использованием манжетки соответствующего размера.
К наиболее частым ошибкам при измерении АД относятся: однократное измерение АД без предварительного отдыха, с использованием манжетки неправильного размера («манжеточная» гипер- или гипотония) и округление цифр. Измерение должно проводиться на обеих руках. Значение САД определяется по первому из двух последовательных аускультативных тонов. При наличии аускультативного провала может иметь место занижение цифр АД. Значение ДАД определяется по V фазе тонов Короткова. Измерение АД должно производиться с точностью до 2 мм рт. ст., что достигается медленным выпусканием воздуха из манжетки тонометра. При разных значениях истинным АД считают большее [4]. Измерения у беременных предпочтительнее производить в положении сидя. В положении лежа из-за сдавления нижней полой вены могут быть искажены значения АД.
Однократное повышение АД ≥ 140/90 мм рт. ст. региcтрируется примерно у 40–50 % женщин. Очевидно, что случайного однократного измерения АД для постановки диагноза АГ у беременных явно недостаточно. Кроме того, широко известен феномен так называемой «гипертонии белого халата», т. е. высокого АД при измерении в медицинском окружении (офисного АД) в сравнении с амбулаторным (домашним) измерением. Примерно у 30 % беременных с зарегистрированной на приеме у врача АГ при проведении суточного мониторирования артериального давления (СМАД) было получено нормальное среднесуточное АД [4]. До сих пор окончательно не решен вопрос о прогностическом значении феномена «гипертонии белого халата». В настоящее время большинство исследователей считают, что он отражает повышенную реактивность сосудистой стенки, что, в свою очередь, потенциально увеличивает риск сердечно-сосудистых заболеваний. Роль СМАД у беременных также окончательно не определена. Помимо диагностики «гипертонии белого халата», оценки эффективности терапии при установленной АГ, этот метод может применяться с целью прогнозирования развития преэклампсии. АД обычно снижается в ночное время у пациенток с легким гестозом и хронической гипертензией, но при тяжелом гестозе циркадный ритм АД может быть извращенным, с пиком АД в 2 ч ночи [16].
Однако, учитывая сложность техники, высокую стоимость оборудования, а также существование других альтернативных методов прогнозирования преэклампсии, можно считать, что СМАД не входит в группу обязательных (скринирующих) методов обследования беременных с повышенным АД. Вместе с тем он может успешно применяться по индивидуальным показаниям.
Гипотензивная терапия при АГ беременных
Продолжительное назначение гипотензивных средств беременным с хронической гипертензией — предмет споров. Снижение АД может ухудшить маточно-плацентарный кровоток и подвергнуть риску развитие плода [16, 25, 30]. За последние более чем 30 лет были проведены семь международных исследований, в ходе которых проводилось сопоставление групп женщин с легкой хронической гипертензией беременных при использовании различных схем ведения (с назначением гипотензивной терапии и без фармакологической коррекции АГ) [11]. Лечение не уменьшило частоту наслоившегося гестоза, преждевременных родов, отслойки плаценты или перинатальную смертность в сравнении с группами, где терапия не проводилась [20].
Некоторые центры в США в настоящее время оставляют женщин с хронической гипертензией, прекративших прием гипотензивных препаратов, под пристальным наблюдением [32, 36]. У женщин с гипертензией, развивавшейся в течение нескольких лет, с повреждением органов-мишеней, приемом больших доз гипотензивных препаратов терапия должна быть продолжена [25]. Доклады по опыту наблюдения больных с тяжелой хронической гипертензией без адекватной гипотензивной терапии в I триместре описывают потери плода в 50 % случаев и значительную материнскую летальность.
Эксперты Working Group on High Blood Pressure in Pregnancy, 2000, критериями для назначения лечения считают: САД — от 150 до 160 мм рт. ст., ДАД — от 100 до 110 мм рт. ст. или наличие поражений органов-мишеней, таких, как левожелудочковая гипертрофия или почечная недостаточность [20]. Есть другие положения о критериях начала гипотензивной терапии: при АД более 170/110 мм рт. ст. [15, 24] (при более высоком АД повышается риск отслойки плаценты независимо от генеза АГ) [18]. Существует мнение, что лечение АГ при более низких цифрах исходного АД «убирает» такой значимый маркер гестоза, как повышенное АД. При этом нормальные цифры АГ дают картину ложного благополучия [14, 22]. Европейские рекомендации по диагностике и лечению беременных с АГ предлагают следующую тактику ведения беременных с различными вариантами АГ [28].
Основные принципы лекарственной терапии беременных: доказанная эффективность и доказанная безопасность [13].
В России нет классификации лекарственных препаратов по критериям безопасности для плода. Возможно использование критериев американской классификации лекарственных и пищевых препаратов Food and Drug Administation (FDA–2002 г.).
Критерии классификации лекарственных препаратов по безопасности для плода FDA (2002 г.):
А — исследования у беременных не выявили риска для плода;
В — у животных обнаружен риск для плода, но у людей не выявлен, либо в эксперименте риск отсутствует, но у людей недостаточно исследований;
С — у животных выявлены побочные эффекты, но у людей недостаточно исследований. Ожидаемый терапевтический эффект препарата может оправдывать его назначение, несмотря на потенциальный риск для плода;
D — у людей доказан риск для плода, однако ожидаемая польза от его применения для будущей матери может превысить потенциальный риск для плода;
X — опасное для плода средство, причем негативное воздействие этого лекарственного препарата на плод превышает потенциальную пользу для будущей матери.
Несмотря на то что спектр лекарственных препаратов, используемых в лечении АГ беременных, достаточно широк (метилдопа, бета-блокаторы, альфа-блокаторы, антагонисты кальция, миотропные спазмолитики, диуретики, клофелин), выбор лекарственной терапии для беременной женщины — это очень ответственное и сложное дело, которое требует строгого учета всех плюсов и минусов этого лечения [32].
Метилдопа
Этот препарат относится к классу В в соответствии с классификацией FDA. Ему отдают предпочтение как средству первой очереди многие клиницисты, основываясь на докладах о стабильности маточно-плацентарного кровотока и гемодинамики плода, а также на основании 7,5 лет наблюдения с ограниченным числом детей, не имеющих никаких отсроченных неблагоприятных эффектов развития после назначения метилдопы во время беременности их мамам [27].
Адекватных и строго контролированных исследований по другим группам гипотензивных препаратов при беременности не проводилось. Даже при объединении результатов исследований в метаанализ нет четких доказательств эффективности и безопасности гипотензивных препаратов при беременности.
β-адреноблокаторы
Большинство из опубликованных материалов по гипотензивной терапии у беременных поступают в результате исследований эффектов адреноблокаторов, включая β-блокаторы и α-β-блокатор лабеталол. Существует мнение, что β-блокаторы, назначенные на ранних сроках беременности, в особенности атенолол, могут вызывать задержку роста плода [19]. При этом ни один из этих препаратов не давал серьезных побочных эффектов; хотя для того чтобы утверждать это с полной уверенностью, не достает длительного контрольного наблюдения [24, 29].
Преимущество β-блокаторов — постепенное начало гипотензивного действия, характеризующееся снижением частоты протеинурии, отсутствием влияния на ОЦК, отсутствием постуральной гипотензии, уменьшением частоты респираторного дистресс-синдрома у новорожденного.
Недостатки β-блокаторов заключаются в снижении массы новорожденного и плаценты в связи с повышенным сопротивлением сосудов при их назначении в ранние сроки беременности.
В соответствии с классификацией FDA атенолол, метопролол, тимолол окспренолол, пропранолол, лабетолол относятся к классу С, пиндолол, ацебутолол — к классу В.
Dadelszen в 2000 г. провел «свежий» метаанализ клинических исследований по β-блокаторам и сделал очень интересные выводы. Задержка внутриутробного развития плода обусловлена не эффектом β-блокаторов, а снижением АД в результате гипотензивной терапии любым препаратом. Все гипотензивные препараты одинаково снижали риск развития тяжелой гипертензии в 2 раза в сравнении с плацебо. При сравнении различных гипотензивных средств между собой каких-либо преимуществ, касающихся влияния на конечные точки (развитие тяжелой АГ, материнская и перинатальная летальность), не было выявлено [30].
α-блокаторы используются при лечении АГ беременных, но адекватных и строго контролируемых исследований у человека не проводилось [21]. При ограниченном неконтролируемом применении празозина и β-блокатора у 44 беременных женщин не было выявлено неблагоприятных эффектов. Применение празозина в III триместре у 8 женщин с АГ не выявило клинических осложнений через 6–30 мес, дети развивались нормально [3].
Преимущества этой группы препаратов следующие:
В соответствии с классификацией FDA празозин, теразозин относятся к классу С, доксазозин — к классу В. В нашей стране, согласно инструкциям Фармацевтического комитета РФ, при АГ у беременных α-блокаторы не применяются.
Антагонисты кальция. Опыт применения антагонистов кальция ограничен их назначением в основном в III триместре беременности. Однако мультицентровое проспективное когортное исследование по применению этих препаратов в I триместре беременности не выявило тератогенности [12]. Недавнее мультицентровое рандомизированное исследование с медленновысвобождающимся нифедипином во II триместре не выявило ни положительных, ни отрицательных эффектов препарата при сравнении с контрольной группой, не получавшей лечения [23, 29].
Преимущества антагонистов кальция:
Недостатки антагонистов кальция:
В соответствии с классификацией FDA нифедипин, амлодипин, фелодипин, нифедипин SR, исрадипин, дилтиазем относятся к классу С.
Диуретики (гипотиазид 25–100 мг/сут). Мнения по поводу применения диуретиков при беременности противоречивы. Обеспокоенность медиков в основном понятна. Известно, что гестоз ассоциирован с уменьшением объема плазмы и прогноз для плода хуже у женщин с хронической гипертензией, у которых не произошло увеличение ОЦК. Дегидратация может ухудшить маточно-плацентарное кровообращение.
На фоне лечения могут развиваться электролитные нарушения, повышение уровня мочевой кислоты (а значит, этот показатель нельзя использовать для определения тяжести гестоза) [17]. У женщин, принимающих диуретики, с начала беременности не происходит увеличения ОЦК до нормальных величин. По этой причине из теоретических опасений диуретики обычно не назначаются в первую очередь. Метаанализ девяти рандомизированных исследований, в которых приняли участие более 7000 испытуемых, получавших диуретики, выявил тенденцию к уменьшению развития отеков и/или гипертензии с подтвержденным отсутствием увеличения неблагоприятных исходов для плода. При этом, если их применение оправдано, они проявляют себя как безопасные и эффективные средства, способные заметно потенцировать действие других гипотензивных средств, и не противопоказаны при беременности, кроме случаев снижения маточно-плацентарного кровотока (гестоз и задержка внутриутробного развития плода). Ряд экспертов считают, что беременность не является противопоказанием для приема диуретиков у женщин с эссенциальной гипертензией, предшествовавшей зачатию или манифестировавшей до середины беременности. Однако данных, касающихся применения диуретиков для снижения АД у беременных с АГ, недостаточно.
В соответствии с классификацией FDA гипотиазид относится к классу В. Однако инструкции фармацевтического комитета РФ гласят, что гипотиазид противопоказан в I триместре беременности, во II и III триместрах назначается по строгим показаниям.
Клонидин — центральный α2-адреномиметик имеет ограничения к применению при беременности, а при приеме в послеродовом периоде следует воздерживаться от грудного вскармливания. Препарат не имеет преимуществ перед β-блокаторами. Выявлены расстройства сна у детей, чьи матери получали во время беременности клонидин. При использовании на ранних сроках беременности выявлена эмбриотоксичность [4].
Миотропные спазмолитики в настоящее время не используют для плановой терапии. Они назначаются только в экстренных ситуациях — при гипертоническом кризе [18]. Гидралазин (апрессин) при длительном применении может вызвать: головную боль, тахикардию, задержку жидкости, волчаночноподобный синдром. Диазоксид (гиперстат) при длительном лечении может вызвать задержку натрия и воды у матери, гипоксию, гипергликемию, гипербилирубинемию, тромбоцитопению у плода. Натрия нитропруссид может вызывать цианидную интоксикацию при многочасовом применении [16].
Ингибиторы ангиотензинпревращающего фермента (АПФ) противопоказаны при беременности в связи с высоким риском задержки внутриутробного развития плода, развития костных дисплазий с нарушением оссификации свода черепа, укорочением конечностей, олигогидрамниона (маловодия), неонатальной почечной несостоятельности (дизгенезия почек, острой почечной недостаточности у плода или новорожденного), гибели плода [20].
Хотя не накоплено данных, касающихся применения антагонистов рецепторов к ангиотензину II, их неблагоприятные эффекты, очевидно, будут сходными с таковыми у ингибиторов АПФ, поэтому стоит избегать назначения и этих препаратов [16].
Лечение острой тяжелой АГ у беременных
Некоторые эксперты подъем ДАД до 105 мм рт. ст. или выше рассматривают как показание для начала гипотензивной терапии [20], другие считают возможным воздерживаться от гипотензивной терапии до 110 мм рт. ст. [15, 18]. Есть данные, что в случае, если исходное диастолическое АД не превышало 75 мм рт. ст., лечение надо начинать уже при его подъеме до 100 мм рт. ст. [16].
Спектр препаратов, применяющихся при лечении острой тяжелой гипертензии у беременных, включает гидралазин (начинать с 5 мг внутривенно или 10 мг внутримышечно). При недостаточной эффективности повторить через 20 мин (от 5 до 10 мг в зависимости от реакции; при достижении желаемых показателей АД повторить по необходимости (обычно через 3 ч); при отсутствии эффекта от общей дозы 20 мг внутривенно или 30 мг внутримышечно, использовать другое средство); лабеталол (начинать с дозы 20 мг внутривенно; при недостаточности эффекта назначить 40 мг 10 мин спустя и по 80 мг через каждые 10 мин еще 2 раза, максимальная доза — 220 мг; если нужный результат не достигнут, назначить другой препарат; не использовать у женщин с астмой и сердечной недостаточностью); нифедипин (начинать с 10 мг per os и повторить через 30 мин при необходимости); нитропруссид натрия (редко используется, когда нет эффекта от вышеперечисленных средств и/или есть признаки гипертензионной энцефалопатии; начинать с 0,25 мг/кг/мин максимальнно до 5 мг/кг/мин; эффект отравления плода цианидом может наступить при терапии, продолжающейся более 4 ч).
Внезапная и тяжелая гипотензия может развиться при назначении любого из этих препаратов, особенно короткодействующего нифедипина. Конечной целью снижения АД в экстренных ситуациях должна быть его постепенная нормализация.
При лечении острой АГ внутривенный путь введения безопаснее, чем оральный или внутримышечный, так как легче препятствовать случайной гипотензии прекращением внутривенной инфузии, чем прекратить кишечную или внутримышечную абсорбцию препаратов [20].
Из вышеперечисленных препаратов для купирования гипертонического криза у беременных в настоящее время в Фармацевтическом комитете РФ зарегистрирован только нифедипин. Однако в инструкции к этому препарату беременность указана в качестве противопоказания к его применению.
Таким образом, проблема артериальной гипертензии у беременных еще далека от разрешения и требует объединения усилий акушеров, клинических фармакологов и кардиологов.
Литература
А. Л. Верткин, доктор медицинских наук, профессор
О. Н. Ткачева, доктор медицинских наук, профессор
Л. Е. Мурашко, доктор медицинских наук, профессор
И. В. Тумбаев
И. Е. Мишина
МГМСУ, ЦАГиП, ИвГМА, Москва, Иваново