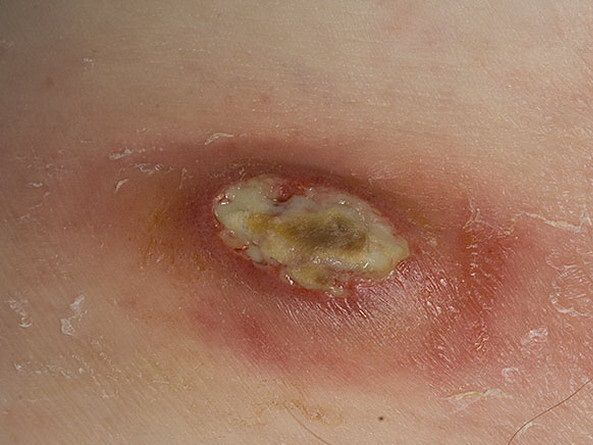
Гноится ранка у ребенка что делать
Лечение гнойных ран
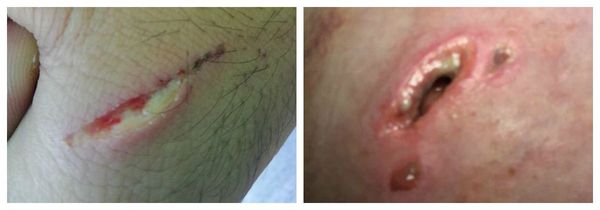
Гнойная рана – это повреждение мягких тканей, сопровождающееся нагноением, отеком и некрозом. Характерная особенность гнойных ран – всасывание продуктов распада, вызывающее общую интоксикацию. Это одна из разновидностей ран, наиболее часто встречающихся в хирургической практике, поэтому для успешного лечения таких повреждений необходимо знать об их особенностях.
Что такое гнойная рана?
Гнойная рана – это рана, в которой развилась инфекция. Инфицирование сопровождается образованием гноя и воспалением, которое легко заметить по краям раны. Гнойные раны могут быть инфицированными с момента нанесения повреждения, а могут быть результатом заражения изначально чистой раны, например, хирургической. Процент нагноения операционных ран достаточно велик даже в настоящее время – до 30%, несмотря на соблюдение стерильности.
Особая опасность гнойных ран состоит в том, что происходящие в них процессы всасывания продуктов распада могут привести к тяжелой общей интоксикации, а при отсутствии надлежащего лечения – к летальному исходу. Гнойные раны нередко становятся причиной сепсиса – заражения крови.
Причины возникновения гнойных ран
Непосредственная причина развития нагноения в ране – попадание в нее болезнетворных микроорганизмов и их размножение. На сегодняшний день в травматологии и хирургии принято считать, что любая случайная (т.е. не нанесенная в медицинских целях, не хирургическая) рана является инфицированной – содержит в себе то или иное количество бактерий. Однако нагнаивается далеко не всякая рана, так как для нагноения необходимо одновременное сочетание нескольких факторов:
• сильная степень повреждения тканей;
• наличие в ране омертвевших тканей и/или излившейся крови;
• наличие в ране омертвевших тканей и/или излившейся крови;
• высокая концентрация болезнетворных микроорганизмов.
Согласно результатам исследований, для развития инфекции в нормальных неповрежденных тканях необходима концентрация микробов в объеме 100 тысяч микробных тел на 1 грамм ткани. Точнее, это так называемый критический уровень бактериальной обсемененности, при превышении которого начинается воспалительный процесс. Однако этот уровень может снижаться при определенных условиях:
• если в ране имеются инородные тела или излившаяся кровь, критический уровень снижается до 10 тысяч микробов на 1 грамм ткани;
• при лигатурной ишемии – нарушении кровоснабжения тканей в области завязывания лигатуры – уровень снижается до 1 тысячи микробов на 1 грамм.
На вероятность развития нагноения влияет и множество других факторов.
1. Характер раны. Чаще всего нагнаиваются рваные и рвано-ушибленные раны по причине большого количества поврежденных и отмерших тканей; также подобные раны чаще сопровождаются загрязнением. Со схожей частотой нагнаиваются колотые раны – по причине длинного и тонкого раневого канала, в котором скапливается гнойный экссудат, и небольшого отверстия на коже, затрудняющего его отток. Реже всего нагноение наблюдается на резаных ранах.
2. Расположение раны. Чем ниже на теле находится рана, тем больше риск нагноения. Чаще всего гноятся раны на стопах, несколько реже – на животе, спине, груди, руках. Меньше всего риск для ран головы и шеи.
3. Общее состояние организма. Низкий иммунитет и общая ослабленность повышают риск нагноения. При хорошем иммунитете организм способен справиться даже со значительным бактериальным осеменением – воспалительный процесс будет протекать более бурно, однако быстро и не распространится на окружающие ткани.
4. Наличие соматических заболеваний. Помимо острых состояний, снижающих иммунитет, хронические болезни повышают риск нагноения и снижают скорость заживления. Особенно опасен в этом отношении сахарный диабет – из-за нарушения обменных процессов ткани регенерируют крайне медленно, а нагноение и воспаление развиваются даже при незначительных ранах.
5.Возраст. Чем старше человек, тем выше риск развития инфекции.
6. Комплекция. У полных людей риск развития инфекции выше, чем у худых.
7. Условия окружающей среды. При высокой температуре и влажности воздуха вероятность нагноения увеличивается.
Все эти факторы необходимо учитывать, приступая к лечению.
Воспаление и нагноение чаще всего вызываются такими бактериями, как стрептококки, стафилококки, клебсиеллы, протей, кишечная палочка. Эти микроорганизмы выделяются в особую категорию гноеродных бактерий. Однако в определенных случаях нагноение могут вызвать и другие бактерии – пневмококки, шигеллы, сальмонеллы.
Симптомы гнойных ран
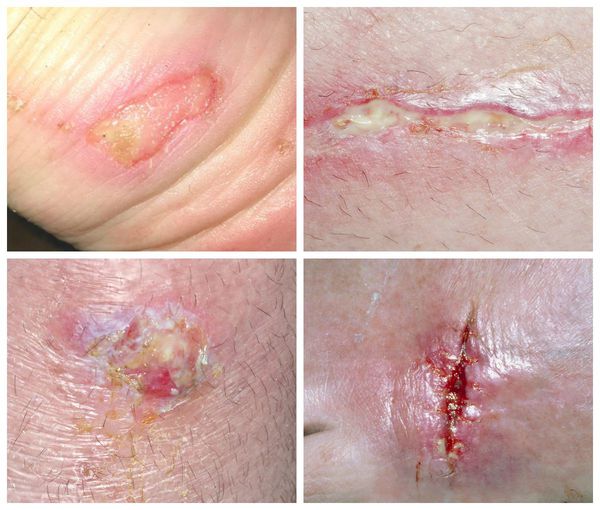
Симптомы гнойных ран принято разделять на местные (характерные непосредственно для раны) и общие.
К местным симптомам относятся:
• образование гнойного экссудата;
• гиперемия;
• отечность;
• повышение температуры;
• давящая или распирающая боль.
Если воспалительный процесс в ране затягивается, то краснота вокруг нее становится багровой, появляется синюшность.
Отечные ткани непосредственно в области травмы теплые, а на некотором отдалении от нее – выраженно холодные в результате реактивного понижения температуры.
Общие симптомы – это проявления интоксикации организма продуктами распада, которые поступают из раны. К общим симптомам относятся:
• повышение температуры тела;
• отсутствие аппетита;
• тошнота;
• мышечная слабость;
• потливость;
• лихорадка;
• озноб;
• головная боль.
При тяжелой интоксикации могут наблюдаться такие симптомы, как резкая слабость, нарушения психики (галлюцинации, бред преследования), помрачение сознания вплоть до комы.
Лечение гнойных ран
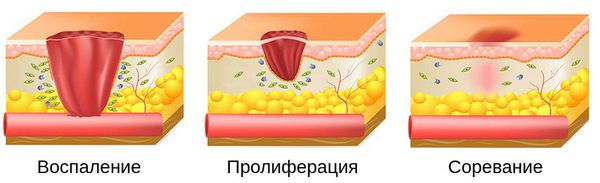
При лечении гнойных ран следует учитывать стадию раневого процесса. Раневой процесс – это комплекс реакций организма на повреждение тканей. Этот процесс условно разделяется на три фазы:
• фаза воспаления;
○ этап сосудистых изменений;
○ этап очищения раны;
• фаза регенерации;
• фаза рубцевания и эпителизации.
Третья фаза – образование поверх раны плотной рубцовой ткани и начало эпителизации. На этом этапе необходимо ускорить эпителизацию и заживление раны.
В процессе лечения важную роль играет правильный подбор перевязочных средств. Перевязочный материал для гнойных ран должен отвечать следующим требованиям:
• обладать высокой впитывающей способностью;
• длительное время удерживать на своей поверхности лечебное средство;
• не оставлять волокон;
• пропускать кислород, позволяя ране «дышать».
Медицинские повязки компании «БИОТЕКФАРМ» соответствуют всем перечисленным требованиям. В ассортименте имеются подходящие перевязочные материалы для ведения гнойных ран на всех стадиях.
Во второй фазе рекомендуется использовать Воскопран с метилурациловой мазью, стимулирующий заживление раны.
В третьей фазе можно использовать обычную повязку Воскопран без мази для ускорения процесса эпителизации и защиты рубца от механических повреждений.
Для ведения труднозаживающих ран в стадии грануляции хорошо подойдет Хитопран – тончайшая биополимерная повязка, стимулирующая и ускоряющая процессы заживления. Она создает стерильную среду с оптимальным уровнем влажности, способствующую эпителизации. Материал чрезвычайно тонкий и гибкий, что позволяет использовать его пациентам с хрупкой и чувствительной кожей. Снимать повязку не требуется – материал резорбирует естественным путем.
Профилактика гнойных ран
В целях предупреждения нагноения ран рекомендуется проводить профилактическую терапию антибиотиками. Подобная терапия показана в ситуациях общего ослабления организма: анемии, иммунодефицитных состояниях, при хронических болезнях. В хирургической практике проводится профилактическая антибиотикотерапия при лапароскопических операциях, таких, как удаление аппендицита, ушивание язвы и т.п. Также для снижения риска проникновения инфекции участок кожи, который будет затрагиваться в процессе операции, заранее обрабатывается антисептиками.
Если вы поранились, то необходимо, во избежание нагноения, как можно раньше остановить кровь, обработать рану антисептиком, удалить имеющиеся загрязнения, а на саму рану наложить антимикробную повязку.
Если в рану попали инородные тела, не рекомендуется удалять их самостоятельно – это может лишь повысить риск инфицирования. В такой ситуации необходимо обратиться к врачу. Если инородное тело большого размера и выступает из раны, то его необходимо зафиксировать с помощью повязки перед транспортировкой больного к врачу.
Что такое гнойная рана? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданова Сергея Геннадьевича, детского хирурга со стажем в 9 лет.
Определение болезни. Причины заболевания
Гнойная рана — это рана, в которой развивается инфекционный процесс, так как защитные силы организма не справляются с микробами, попавшими в неё. Иначе такую рану называют инфицированной. Она сопровождается симптомами воспаления: болью, покраснением, скоплением крови и лимфы в окружающих тканей, а также наличием гнойного отделяемого с неприятным запахом.
Те или иные повреждения человек получает практически ежедневно, однако риск инфицирования зависит от условий получения раны и от состояния иммунной системы человека. Например, при операционных ранах риски инфицирования крайне малы, так как человек получает их практически в стерильных условиях. Наиболее высокий риск занесения инфекции отмечается при ранах, полученных во время работы с землёй, строительства или при чрезвычайных происшествиях (авариях, падениях с высоты).
Важную роль в развитии инфекции в ране играют такие факторы как пол, возраст и наличие сопутствующей патологии (например, сахарного диабета):
Заведомо инфицированными считаются укушенные и хронические раны (существующие более трёх недель). Чаще всего встречаются укусы насекомых, но на первом месте по обращаемости за медицинской помощью стоят укусы кошек и собак.
Операционные раны считаются чистыми, однако при вскрытии абсцессов и ли фурункулов рана автоматически становится контаминированной, т. е. обсеменённой патогенными микроорганизмами.
Также развитию раневой инфекции способствуют:
Симптомы гнойной раны
Клиническая картина гнойной раны складывается из двух групп симптомов: общих и местных. Выраженность проявлений зависит от многих причин, таких как обширность и характер поражения, состояние защитных сил организма и свойств возбудителя инфекции.
К общим симптомам можно отнести : головную боль, слабость, вялость, быструю утомляемость, учащение пульса, озноб, увеличение температуры тела, потерю аппетита, повышенную возбудимость. Степень выраженности данной группы симптомов зависит от тяжести интоксикации.
К местным симптомам гнойной раны относятся :
Боль — неотъемлемый симптом любого ранения. Её интенсивность зависит от степени раздражения болевых рецепторов. Сильная боль способна вызвать паралич центральной нервной системы с последующим развитием шокового состояния. Поэтому вторым по важности компонентом оказания помощи (после кровотечения) является обезболивание пациента.
Патогенез гнойной раны
Процесс заживления раны делится на три этапа :
Развитие всех фаз заживления раны занимает в среднем от 8 до 12 месяцев.
Основой патогенеза гнойной раны является инфицирование повреждения. Его развитие зависит следующих факторов:
Классификация и стадии развития гнойной раны
Также раны делятся:
Непосредственно гнойные раны подразделяют на два типа:
Осложнения гнойной раны
Наиболее грозными осложнениями являются эндотоксикоз, инфекционно-токсический шок и сепсис.
Инфекционно-токсический шок — это острая недостаточность кровообращения, связанная с распространением инфекции в организме. Она является наиболее частой причиной летальности. Сопровождается резким уменьшением капиллярного кровотока, тяжёлыми метаболическими расстройствами, гипоксией и нарушением работы внутренних органов.
Основные симптомы инфекционно-токсического шока:
Сепсис — это генерализованная воспалительная реакция. Она возникает из-за неспособности организма поддерживать нормальную работу внутренних органов и систем. При этом начинают преобладать деструктивные эффекты медиаторов воспаления (интерлейкинов, цитокинов и туморнекротического фактора). Нарушаются процессы иммунного ответа: клетки иммунной системы начинают «атаковать» клетки собственного организма, в связи с чем формируются очаги системного воспаления, развивается моно- и полиорганная недостаточность.
В отличие от инфекционно-токсического шока, который развивается молниеносно, для сепсиса характерно более длительное течение. Клинически он характеризуется вариабельностью симптомов. Одними из его главных признаков является гипертермия: температура колеблется в пределах 39-40°C. К другим характерным симптомам относятся:
Нарушается работа желудочно-кишечного тракта, что проявляется отсутствием аппетита, рвотой и диареей. Постепенно развивается токсический гепатит, который проявляется нарушением обменных процессов в печени и задержкой выведения из организма продуктов распада. Со стороны органов мочевыделительной системы наблюдается снижение объёма мочи.
Диагностика гнойной раны
Диагноз инфицир ованной раны ставится на основании следующих клинических проявлений:
При появлении данных признаков необходимо незамедлительно обратиться к врачу.
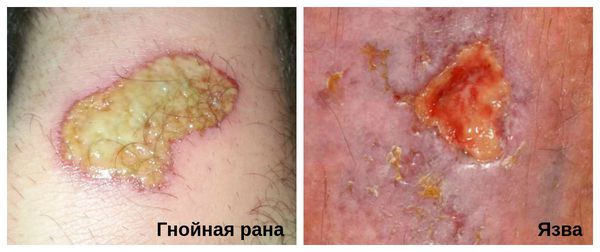
Хроническую инфицированную рану необходимо отличить от язвы. В отличии от раны, язва является более глубоким дефектом кожных покровов, при котором происходит потеря ткани.
Лечение гнойной раны
Лечение инфицированной раны должно быть незамедлительным. Оно требует комплексного подхода, т. е. должно воздействовать как на рану, так и на организм в целом.
Для борьбы с возбудителем раневой инфекции применяют:
В первые сутки чаще всего назначают эмпирическую антибактериальную терапию (амоксициллин/клавулановая кислота, ципрофлоксацин). Затем терапия корректируется в зависимости от результатов бактериальных посевов, учитывая чувствительность выявленной инфекции к антибиотикам. Помимо антибактериальных препаратов пациентам назначают бактериофаги (вирусы, избирательно убивающие бактериальные клетки).
Также в случае гнойной раны может потребоваться комплексная детоксикация ор ганизма :
Симптоматическая терапия включает в себя купирование боли и коррекцию повреждённых органов и систем.
Существует несколько методов озонотерапии. К наиболее применяемым в лечении гнойных ран относят:
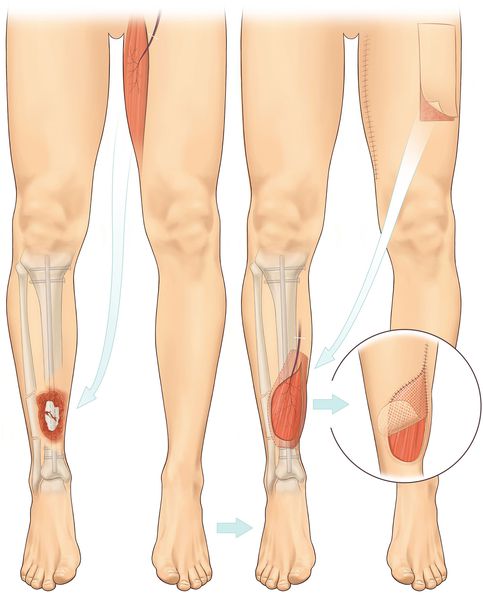
Кожно-пластические операции применяются:
Выбор метода кожной пластики осуществляется с учётом вида и локализации раны, индивидуальных особенностей пациента, состояния окружающей кожи и характера тканей.
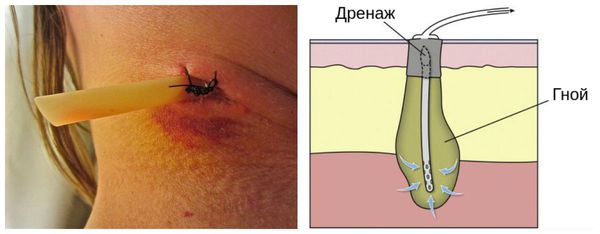
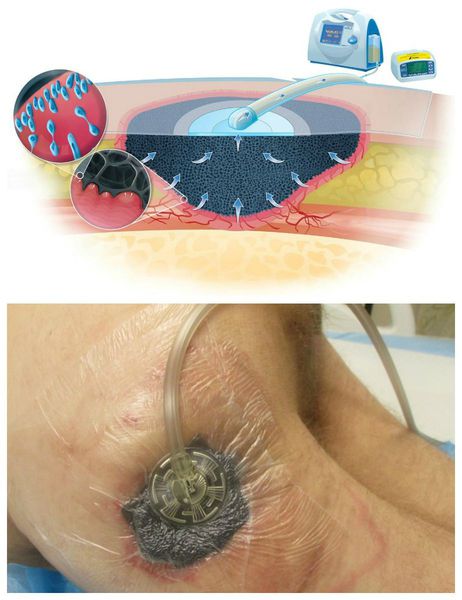
Вакуум-терапия проводится следующим образом:
Противопоказания к вакуум-терапии:
Прогноз. Профилактика
Для профилактики гнойных ран рекомендуется избегать травмоопасных ситуаций, близких контактов с животными, соблюдать технику безопасности во время строительных и садовых работ.
Местное лечение гнойных ран
Местное лечение – один из самых древних способов лечения гнойных ран. В настоящее время основным методом лечения гнойных ран, в т.ч. гнойных ран при сахарном диабете, является радикальная хирургическая обработка с последующим пластическим закрытием раневого дефекта. Однако в ряде случаев при оперативном вмешательстве не всегда удается адекватно удалить все нежизнеспособные ткани. В этой ситуации, для подготовки нагноившейся раны к кожной пластике или её спонтанного заживления, местной терапии отводится важная роль.
Основной принцип при консервативном лечении гнойных ран – направленное применение перевязочных средств с дифференцированным действием на раневой процесс с учетом его фазы и особенностей течения.
Течение первой фазы раневого процесса неоднородно и может проявляться, как ограниченными сухими некрозами, струпом, так и обильно экссудирующей раной. Задачами лечения в первой фазу являются: подавление инфекции в ране, активизация процессов отторжения некротических масс, сорбция и эвакуация раневого отделяемого.
В первую фазу раневого процесса в качестве местного лечения гнойных ран наиболее часто применяются препараты из группы антисептиков (йодофоры, пронтосан, лавасепт) и мазей на гидрофильной основе (левомеколь, диоксиколь). При лечении сильноэкксудирующих гнойных ран целесообразно применение биологически активных перевязочных средств из группы дренирующих сорбентов (диотевин, анилодиотевин). При слабой экксудации раны с формированием сухих некрозов возможно комбинирование дренирующих сорбентов с гидрогелеавыми повязками (Гидросорб, Супрасорб G, АПОЛЛО-ПАК) (рис.1).
Рис.1 Лечение пациента с ожоговой раной голени с помощью гидрогелевых повязок
При наличии в ране участков влажных некрозов в качестве местной терапии используются альгинаты кальция (Сорбалгон, Супрасорб А, Альгисайт) для скорейшего отторжения омертвевших тканей (рис.2).
Рис.2 Местное лечение гнойной раны у больного с диабетической стопой
проводится повязкой «сорбалгон»
После очищения раны от некрозов, появления грануляций, ликвидации перифокального воспаления и инфильтрации тканей необходимо решать следующие задачи: подавление инфекции в гнойной ране, создание оптимальных условий для роста грануляционной ткани и эпителизации, стимулирование репаративных процессов, подготовка к пластическому закрытию раневого дефекта.
Рис. 3 Структура современных раневых покрытий
Во вторую и третью фазы раневого процесса лечение гнойных ран продолжают мазями на водорастворимой и гидрофильно-эмульсионной основе (Винилин, Актовегин, Солкосерил, облепиховое масло), стимулирующими раневыми покрытиями (Коллахит) (рис.4), гидрогелями (Гидросорб, АППОЛО ПАК, Супрасорб G) и гидрокаллоидами (Гидроколл, Супрасорб Н). Его осушествляют до полной эпителизации раны или кожной пластики.
Рис.4. Раневое покрытие «коллахит»
Таким образом, местное лечение гнойных ран с дифференцированным применением современных перевязочных средств с учетом фазы и характера раневого процесса позволяет в скорейшие сроки подготовить рану к кожной пластики, а при невозможности ее выполнения в кротчайшие сроки добиться полной эпителизации раневого дефекта.
Почему возникают и как проявляются гнойничковые заболевания кожи
У детей и взрослых очень часто развиваются гнойничковые заболевания кожи. По-другому они называются пиодермиями. В основе лежит воспаление тканей с образованием гноя. Данная патология имеет инфекционную (бактериальную) природу. При отсутствии должной помощи возможны опасные осложнения: бактериемия, сепсис, полиорганная недостаточность.
Пиодермия у взрослых и детей
Гнойничковые заболевания кожи — это многочисленная группа болезней, вызванных стафилококками, стрептококками или смешанной флорой.
Распространенность данной патологии очень высока.
В течение жизни с пиодермией сталкивается практически каждый человек. Поражаются следующие структуры:
Инфекция может распространяться на суставы и кости. В тяжелых случаях микробы попадают в кровоток и нарушают функцию внутренних органов.
Пиодермия у детей и взрослых бывает первичной и вторичной. В первом случае она развивается самостоятельно. Вторичная форма бывает осложнением других болезней: чесотки, сахарного диабета, экземы.
Различают стафилодермии, стрептодермии и стрептостафилодермии.

Наиболее широко распространены следующие гнойничковые заболевания:
Наибольшую опасность представляют глубокие пиодермии.
Возбудители гнойничковых болезней
У детей и взрослых пиодермии вызывают стафилококки и стрептококки. Они являются представителями естественной микрофлоры человека. Среда их обитания — кожные покровы. Большинство стафилококков и стрептококков относятся к условно-патогенной микрофлоре, но некоторые из них патогенны.
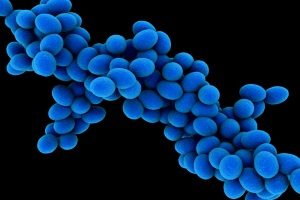
Большую роль в развитии пиодермий играют стафилококки. Эти бактерии имеют следующие отличительные признаки:
Стафилококки образуют токсины (сфингомиелиназу, альфа-токсин и эксфолиативный токсин). Другими факторами патогенности этих бактерий являются адгезины, протеин А, ферменты и капсула. Все они помогают микробам поддерживать свою численность, проникать в кожу и выживать при неблагоприятных условиях окружающей среды.
Стрептококки у детей и взрослых имеют сферическую форму. Они расположены в виде цепочек. Стрептококки вырабатывают токсины, ферменты и белок М. Эти бактерии выделяются у каждого десятого больного пиодермией. Они очень устойчивы в окружающей среде. Стрептококки выдерживают низкую температуру.
Причины гнойничковых болезней
Гнойники на теле у детей и взрослых образуются по разным причинам. Наибольшее значение имеют следующие предрасполагающие факторы:
Микробы начинают проявлять свои свойства при снижении резистентности организма. Нарушение иммунитета бывает местным и общим. В первом случае снижается барьерная (защитная) функция кожи. Это облегчает проникновение бактерий в кожу.
Факторами риска развития пиодермий являются переутомление, неполноценное питание, детский возраст, контакт кожи с различными химикатами и раздражающими веществами, загрязнение среды и потливость. Часто болеют малыши до 4 лет.
Гидраденит как разновидность пиодермии
У взрослых людей может развиться такая патология, как гидраденит. Это гнойное заболевание, характеризующееся поражением потовых желез. Возбудители инфекции — стафилококки. Гидраденит не развивается в детском и пожилом возрасте, так как в эти периоды потовые железы практически не функционируют.
Предрасполагающими факторами являются половое созревание, климакс, изменение pH кожи, гипергидроз, ожирение, сахарный диабет, нарушение терморегуляции, наличие опрелостей и мацерация кожи.

В процесс чаще всего вовлекаются следующие участки:
У большинства больных поражается подмышечная зона.
Воспаление является односторонним. Наблюдаются следующие симптомы:
Изначально появляется узел величиной до 2 см. Через несколько дней он нагнаивается.

Рядом с узлом возникают черные точки, напоминающие угри или гнойные прыщи на лице. Цвет кожи в области нагноения приобретает красно-синий цвет. Возникает отек. Он обусловлен застоем межтканевой жидкости. Множественные узлы могут сливаться между собой.
В этом случае образуется крупный инфильтрат. Ткань потовых желез разрушается. Образуется полость, которая заполняется гноем. Вначале узел является плотным, но затем он размягчается. Характерен симптом флюктуации.
Некротический стержень при гидрадените не образуется. Гнойник вскрывается. В этот период общее состояние человека улучшается.
На месте узла появляется язва, которая оставляет после себя рубец. Если лечение не проводится, то имеется риск развития флегмоны, сепсиса и лимфаденита. Возможны частые рецидивы. Иногда это гнойничковое заболевание приобретает хроническое течение. Общая продолжительность гидраденита составляет около 2 недель.
Образование на коже фурункулов
У ребенка и взрослого может возникать такая гнойная патология, как фурункул. В обиходе он называется чиреем. Это форма стафилодермии, характеризующаяся гнойным воспалением волосяного фолликула и вовлечением в процесс окружающих тканей. Не нужно путать это заболевание с карбункулом. В последнем случае поражается сразу несколько волосяных фолликулов.
Фурункул имеет 3 стадии развития. Все начинается с появления зоны инфильтрации. Пораженный участок кожи краснеет, отекает и становится плотным. Диаметр инфильтрата достигает 2-3 см. Кожа становится болезненной.
Посередине располагается волос. Наиболее часто фурункулы появляются там, где кожа наиболее загрязняется и подвергается трению.
Это могут быть шея, спина, грудь, паховая область и ягодицы. Иногда поражаются губы, щеки и веки. На второй стадии происходит нагноение. Формируется стержень. Происходит это на 3-4 день. Появляются признаки интоксикации организма. Некротический стержень заканчивается пустулой. Гной представлен отмершими тканями и лимфоцитами. После вскрытия фурункула общие симптомы исчезают. 3 стадия характеризуется заживлением кожи. Образуется рубец, который затем бледнеет и исчезает.
Везикулопустулез у новорожденных детей
У маленьких детей диагностируется такая болезнь, как везикулопустулез. Данная патология чаще всего вызывается стафилококками. Иначе это заболевание называется буллезным импетиго. В процесс вовлекаются терминальные отделы потовых желез малыша. Это наиболее частое дерматологическое заболевание новорожденных. В большинстве случаев первые симптомы появляются на 5-7 день после родов.
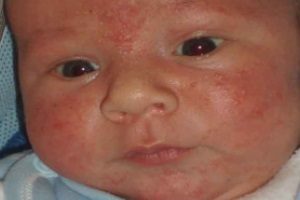
В группу риска входят недоношенные малыши. Наиболее частым возбудителем является золотистый стафилококк. В основе патогенеза лежит повреждение кожных покровов. У малышей они более тонкие, нежные и ранимые.
Предрасполагающими факторами являются неправильный уход за ребенком, высокая или низкая температура воздуха, искусственное вскармливание, инфицирование вирусом иммунодефицита человека, повышенная потливость, наличие гнойничковых заболеваний у матери и неправильное пеленание.
При этом кожном заболевании наблюдаются следующие симптомы:
Экзантема может быть единственным признаком.

Она образована везикулами (пузырьками). Данные морфологические элементы имеют следующие особенности:
Через некоторое время появляются гнойнички. Они представлены пустулами. Внутри находится гнойный экссудат. Пустулы вскрываются, и образуются эрозии.
Формирующиеся корочки отпадают и не оставляют после себя рубцов. Происходит полное заживление. Изначально сыпь локализуется в области головы, верхней части спины, ягодиц и складок.
Если лечение проводится поздно, то возможны осложнения в виде сепсиса, абсцессов и флегмоны.
Развитие сикоза у взрослых
К гнойничковым заболеваниям кожи головы относится сикоз. В основе развития этой патологии лежит нарушение чувствительности фолликулов волос. Предрасполагающими факторами являются:
При этой форме пиодермии поражается волосистая часть лица. Наиболее часто гнойничковые высыпания появляются в области усов, бороды, крыльев носа, бровей и края век.
Иногда в процесс вовлекаются подмышечные области и лобковая зона. Чаще всего болеют мужчины. Изначально развивается фолликулит.
На коже появляется множество мелких гнойничков (пустул). Они вскрываются и иссыхают. Кожа больных людей покрывается корочками желтоватого цвета. Дополнительные симптомы включают покраснение и отечность.
При сикозе морфологические элементы сыпи имеют плотное основание. Они ярко-красного цвета и располагаются группами.
При прикосновении к коже возникает боль. Зуд и жжение возникают редко. Общее состояние не изменяется. Регионарные лимфатические узлы не увеличиваются. При паразитарной форме сикоза симптомы воспаления выражены слабее. Данная патология отличается острым течением.
Рецидивы не наблюдаются. Люпоидный сикоз часто становится причиной выпадения волос.
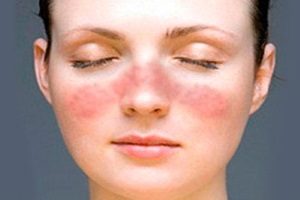
Рожистое воспаление кожи
В группу стрептодермий входит рожистое воспаление. В процесс вовлекаются слизистые и кожные покровы. Это одно из самых распространенных бактериальных заболеваний. Рожистое воспаление встречается повсеместно. Уровень заболеваемости достигает 20 случаев на 100000 человек. Симптомы чаще всего появляются летом и осенью.
Женщины болеют чаще мужчин. В группу риска входят люди с хроническим тонзиллитом, поражением зубов и глотки. Рожа относится к заразным заболеваниям.
Передача микробов возможна контактным и аэрогенным механизмами.
Предрасполагающими факторами являются:
Период инкубации достигает 5 дней. Болезнь начинается остро с лихорадки, озноба, боли в голове и мышцах. Иногда наблюдаются нарушение сознания и рвота. Через некоторое время появляется кожный зуд определенной области.

Данный участок уплотняется и становится болезненным. Возможно жжение. Позже присоединяются отек и покраснение.
Участки гиперемии имеют четкие границы и неровные края. Они ярко-красного цвета, иногда с бурым оттенком. При надавливании гиперемия исчезает на несколько секунд. Повышается местная температура. Появляются пузырьки с серозным или гнойным секретом. Иногда возникают кровоизлияния.
Чаще всего поражается кожа щек, углов рта, носа, предплечья, ног и волосистой части головы. Лихорадка может сохраняться более недели.
Характерным признаком рожистого воспаления является лимфоаденопатия. После исчезновения красных пятен наблюдается легкое шелушение кожи. Если лечение проводится неправильно, то развиваются абсцесс, флегмона, тромбофлебит, сепсис и пневмония.
План обследования больных
Диагностические мероприятия направлены на установление возбудителя и исключения негнойничковых кожных заболеваний. Требуются следующие исследования:
Большинство гнойных заболеваний можно распознать по клинической картине. Огромную ценность имеет анамнез. В ходе опроса дерматолог выявляет основные жалобы больного, время и условия появления первых симптомов, а также устанавливает возможные факторы риска развития пиодермии. Необходимо исключить такие заболевания, как сибирская язва, акне, розовый лишай, сифилис и токсикодермия.
Методы лечения и профилактика
Лечение гнойничковых заболеваний при отсутствии осложнений и удовлетворительном состоянии проводится в амбулаторных условиях. В тяжелых случаях необходима госпитализация в учреждение, укомплектованное медицинским оборудованием для решений данной задачи. Лечебная тактика определяется формой пиодермии.
При бактериальном фолликулите применяются местные и системные антибиотики (пенициллины, тетрациклины, цефалоспорины, макролиды и аминогликозиды). Учитывается возраст больного, аллергологический анамнез, побочные эффекты и противопоказания.
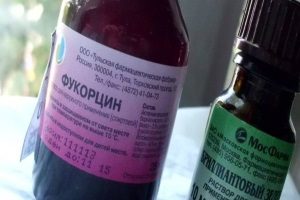
На ранних стадиях фолликулита кожу обрабатывают анилиновыми красителями. Это может быть Фукарцин или бриллиантовый зеленый. Часто применяются салициловый и борный спирт. Дополнительно проводится УФО.
Лечение рожистого воспаления включают обильное питье, применение жаропонижающих препаратов, соблюдение постельного режима, прием или введение антибиотиков.
Может потребоваться инфузионная терапия. При пузырьковой сыпи мази и компрессы применяются осторожно. Нередко от них отказываются. При образовании булл проводится их вскрытие.
При карбункулах назначаются системные антибиотики. Ими можно обкалывать пораженную зону. Поверхность гнойников обрабатывают спиртом.
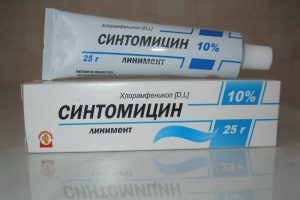
Повязки должны быть асептическими. Часто применяется синтомициновая мазь. При наличии признаков некроза требуется хирургическое вмешательство. Проводится рассечение. Мертвые ткани удаляют и вводят тампон, смоченный в растворе протеолитических ферментов. В стадию созревания проводится физиотерапия.
При выявлении везикулопустулеза кожа ребенка обрабатывается антисептиками и прижигается. Предварительно проводится аспирация гнойного секрета при помощи иглы. При поражении кожных складок применяется порошок на основе неомицина.
Назначаются цефалоспорины. При хронической форме пиодермии проводится иммунотерапия. Больным назначается анатоксин, вакцина, бактериофаг или антистафилококковый иммуноглобулин.
Профилактика гнойничковых заболеваний кожи сводится к правильной и своевременной обработке ран, исключении контакта с больными рожистым воспалением, соблюдении личной гигиены, повышении иммунитета, лечении эндокринной патологии и устранении очагов хронической инфекции.