Гранулематоз легких что это такое
Публикации в СМИ
Гранулематоз Вегенера
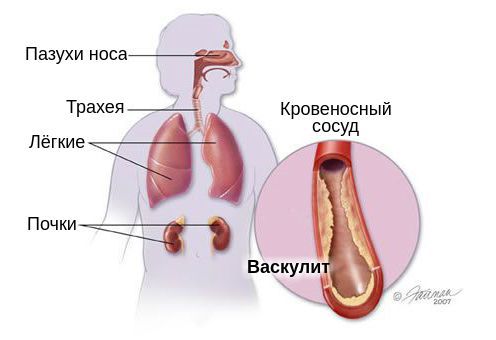
Гранулематоз Вегенера (ГВ, гранулёма злокачественная, гранулематоз неинфекционный некротический) — системный васкулит артерий и вен, характеризующийся развитием некротизирующего гранулематозного воспаления с преимущественным поражением верхних дыхательных путей, лёгких и почек.
Классификация • Локальный вариант (язвенно-некротический ринит, синусит, ларингит или гранулёмы глазницы) • Ограниченный вариант (изменения в лёгких наряду с поражением верхних дыхательных путей или глаз) • Генерализованный вариант (поражения лёгких, верхних дыхательных путей, почек).
Статистические данные. Заболеваемость — 4:1000 000 населения; распространённость — 3:100 000. Пик заболевания отмечают в возрасте 40 лет. Мужчины заболевают в 1,3 раза чаще.
Этиология. Предполагается участие вирусов (ЦМВ, вируса Эпстайна–Барр). Выявлена связь рецидивов с персистенцией Staphylococcus aureus в носоглотке.
Патогенез. В сыворотке больных ГВ обнаруживают антинейтрофильные цитоплазматические (к протеиназе-3) и реже перинуклеарные (к миелопероксидазе) АТ. Инфильтрация нейтрофилами клубочков почек приводит к реализации их цитотоксического потенциала и повреждению базальной мембраны. В составе гранулём обнаруживают эпителиоидные клетки, клетки Лангханса, эритроциты, лимфоциты, нейтрофилы.
Генетические аспекты • Ассоциация с Аг HLA-B7, HLA-B8, HLA-DR2 • Аутоантиген Вегенера (белок 7 азурофильных гранул, сериновая протеаза нейтрофилов) — (177020, 19p13.3, ген PRTN3).
Клиническая картина
• Общие симптомы •• Лихорадка •• Артралгии •• Миалгии • Поражение верхних дыхательных путей •• Пансинусит •• Носовые кровотечения •• Седловидная деформация носа в исходе гнойно-некротических реакций •• Стенозирующие поражения гортани (редко) • Язвенный стоматит • Серозный отит • Поражение глаз •• Гранулематоз (псевдоопухоль) глазницы •• Атрофия зрительного нерва с потерей зрения •• Панофтальмит • Лёгочные инфильтраты •• В 33% случаев бессимптомны •• Образование полостей сопровождается появлением в мокроте примеси крови, кровохарканьем. Инфильтраты быстро распадаются с образованием тонкостенных каверн • Поражение почек (85% больных) •• Мочевой синдром — гематурия, протеинурия, цилиндрурия •• Возможен нефротический синдром •• Артериальная гипертензия (редко) •• Нарушение функции почек (в 10–20% быстропрогрессирующее) • Поражение кожи: пурпура, папулы, везикулы • Поражение нервной системы: •• Комбинация мононевритов различной локализации •• Инсульт •• Невриты черепных нервов • Поражение сердца (у 30% больных): •• Миокардит •• Аритмии •• Перикардит •• Коронариит, способный привести к ИМ.
Лабораторные данные • ОАК с лейкоцитарной формулой: увеличение СОЭ, нормохромная нормоцитарная анемия, лейкоцитоз, тромбоцитоз >400 ´ 10 12 /л. Эозинофилия не характерна • ОАМ: протеинурия различной степени выраженности, микрогематурия, эритроцитарные цилиндры • Гипергаммаглобулинемия • Антинейтрофильные цитоплазматические или перинуклеарные АТ — серологический маркёр ГВ • РФ в 60% случаев положителен • АНАТ выявляют в низких титрах.
Инструментальные данные • Биопсия мягких тканей — обнаружение базофильных гранулём, окруженных палисадообразными клетками • Биопсия почек: фокально-сегментарный гломерулонефрит, гломерулонефрит с полулуниями. Гранулём в почках не обнаруживают. Отложения иммунных комплексов и комплемента не типичны (так называемый пауци-иммунный гломерулонефрит) • КТ придаточных пазух носа • Рентгенологическое исследование лёгких — узелковые затемнения, часто в центре заметен некроз или полость • Рентгенография суставов не информативна.
Особенности у детей. При дефектах гена PRTN3 развивается врождённая форма заболевания (80% пациентов умирают в возрасте до 1 года).
Дифференциальная диагностика • Инфекционный отит и синусит (бактериальный или грибковый) • Злокачественные новообразования верхних дыхательных путей • Рецидивирующий полихондрит (нет поражения лёгких и почек) • Синдром Гудпасчера (присутствуют АТ к базальной мембране почечных клубочков, антинейтрофильные АТ не обнаруживают) • Узелковый полиартериит (нет гранулём при биопсии, нет антинейтрофильных АТ, нет деструктивных процессов в лёгких и верхних дыхательных путях, типична злокачественная артериальная гипертензия. Обнаруживают маркеры вирусов гепатита В, С) • Синдром Черджа–Стросс (эозинофилия крови, эозинофильные гранулёмы в тканях; поражение почек не сопровождается прогрессирующим ухудшением почечных функций) • Микроскопический полиартериит не сопровождается образованием полостей в лёгких и деструктивными изменениями верхних дыхательных путей и глаз • ВИЧ-инфекция с пневмоцистной пневмонией (необходимо исследование АТ к ВИЧ) • Срединная гранулёма лица (Т-лимфома) поражает ткани лица, при биопсии гранулём не выявляют; цитостатики не эффективны, поражения лёгких и почек не выявляется • Злокачественные опухоли бронхов и лёгких следует заподозрить при отсутствии внелёгочной симптоматики; для доказательства необходима трансбронхиальная биопсия.
Диагностическая тактика. Диагноз не представляет сложностей при наличии развёрнутой клинической картины с поражением лёгких, почек, верхних дыхательных путей. При локальной и ограниченной формах ГВ существенную информацию несут биопсия и исследование антинейтрофильных АТ в крови.
Диагностические критерии (Американская коллегия ревматологов) • Воспаление слизистой оболочки носа и полости рта: язвы в полости рта, гнойные или кровянистые выделения из носа • Изменения при рентгенологическом исследовании лёгких: узелки, инфильтраты, полости • Изменения анализа мочи: микрогематурия или скопления эритроцитов • Биопсия: гранулематозное воспаление в стенке артерии или периваскулярном пространстве • Кровохарканье.
Примечание: Для диагноза необходимо наличие 2 и более критериев. Чувствительность — 88%, специфичность — 92%.
Осложнения • Перфорация перегородки носа • Потеря слуха • Почечная недостаточность.
ЛЕЧЕНИЕ
Общая тактика. Различают 3 фазы: индукция ремиссии, поддержание ремиссии, лечение рецидива. Индукцию ремиссии проводят активным применением ГК и цитостатических иммунодепрессантов; для поддержания ремиссии назначают цитостатические иммунодепрессанты или (при локальной форме) ко-тримоксазол. Лечение рецидива проводят аналогично индукции ремиссии.
Диета: на фоне приёма циклофосфамида необходимо обильное питьё.
Лекарственное лечение
• Иммунодепрессивная терапия •• ГК ••• преднизолон 1 мг/кг/сут ежедневно (через 3–4 нед можно принимать через день), дозу постепенно снижают до отмены через 12–24 мес ••• пульс-терапия: 1000 мг метилпреднизолона в/в с интервалом 1 мес; при быстропрогрессирующем гломерулонефрите или альвеолите с кровохарканьем проводится комбинированная пульс-терапия метилпреднизолоном и циклофосфамидом •• Циклофосфамид ••• Ежедневный приём 2 мг/кг/сут (примерно 125 мг/сут) в течение не менее 1 года, затем дозу снижают каждые 2–3 мес на 25 мг ••• Пульс-терапия циклофосфамидом по 0,7 г/м 2 в/в 1 р/мес на фоне приёма ГК. Количество лейкоцитов не должно быть ниже 3,0 ´ 10 9 /л •• При непереносимости циклофосфамида или в отсутствие БПГН и кровохарканья — метотрексат 0,3 мг/кг/нед, максимально 15 мг/нед. Через 2 нед возможно постепенное повышение дозы до 20–25 мг/нед. Одновременно назначают ГК •• Азатиоприн применяют для поддержания ремиссии по 1–2 мг/кг/сут.
• Имеются сообщения о благоприятном воздействии в/в иммуноглобулина, однако доказательные сведения отсутствуют.
• При лечении деструктивных поражений верхних дыхательных путей при локальной форме ГВ применяют ко-тримоксазол 160/800 мг 3 р/сут. Имеются сообщения, что ко-тримоксазол при длительном применении снижает вероятность рецидива (160/800 3 р/нед).
Хирургическое лечение. Показана возможность успешной трансплантации почек при ГВ. Трахеостомия и наложение реанастомоза проводят при стенозирующих поражениях гортани.
Осложнения • Деструкция костей носа • Глухота в результате стойких отитов • Некротические гранулёмы в лёгких и кровохарканье • Почечная недостаточность • Трофические язвы и гангрена пальцев стопы как следствие сосудистой патологии • Пневмоцистная пневмония на фоне иммунодепрессивной терапии.
Прогноз. Иммунодепрессивная терапия позволяет добиться ремиссии у 75% больных. Рецидивы наблюдают в 22–46% случаев.
Сокращения: ГВ — гранулематоз Вегенера.
МКБ-10 • M31.3 Гранулематоз Вегенера
Что такое гранулематоз Вегенера? Причины возникновения, диагностику и методы лечения разберем в статье доктора Беляевой Е. А., ревматолога со стажем в 26 лет.
Определение болезни. Причины заболевания
Данный васкулит относится к группе АНЦА-ассоциированных, так как при нём выявляются специфические антитела к цитоплазме нейтрофилов (АНЦА) со специфичностью к таким ферментам, как миелопероксидаза и протеиназа-3.
Гранулематоз с полиангиитом одинаково часто встречается как среди мужчин, так и среди женщин. Обычно он развивается в возрасте около 40 лет. Тяжесть заболевания значительно варьирует.
Симптомы гранулематоза Вегенера
В начале заболевания могут преобладать неспецифические симптомы: боли в мышцах и суставах, потеря массы тела, лихорадка, слабость. В отдельных случаях заболевание распространяется только через несколько лет после его первых нетяжёлых проявлений.
В целом гранулематоз с полиангиитом поражает:
Поражение верхних дыхательных путей является самым частым симптомом ГПА. Типично появление насморка с гнойно-кровянистым отделяемым, изъязвление полости носа, развитие синуситов (воспаление пазух носа).
Гранулематозный синусит встречается примерно в 90 % случаев. От других синуситов он отличается наличием гранулём — скоплением и отграничением клеток в очагах воспаления. Внешне гранулёмы выглядят как небольшие узелки до 3 см в диаметре. Их развитие заканчивается распадом и изъязвлением. В связи с этим гранулематозные синуситы часто осложняются гнойной инфекцией, что может потребовать назначения дополнительной активной антибактериальной терапии.
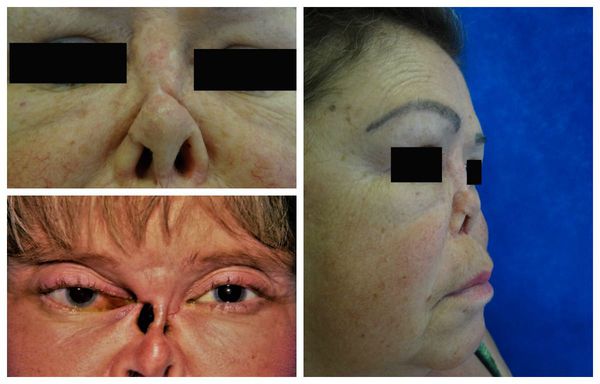
Распад гранулём в полости носа способен привести к перфорации носовой перегородки, западению спинки носа (седловидной деформации), разрушению верхнечелюстной пазухи и орбиты.
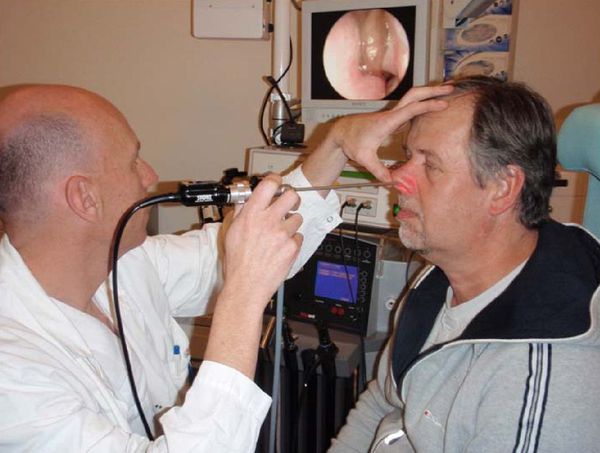
Помимо носа изъязвления могут возникать в полости рта и глотки, в трахее и гортани. В гортани возможно формирование подскладочной гранулёмы. Самостоятельно больной её не увидит — это может сделать только врач во время ларингоскопии (обследования гортани). При этой патологии может наблюдаться огрубение голоса и даже обструкция (сужение) верхних дыхательных путей.
Другим признаком болезни может стать рецидивирующий серозный или гнойный средний отит. Он возникает из-за воспаления слизистой глотки и обструкции слухового канала. Если острый средний отит у взрослого пациента возник впервые, то ему обязательно нужно обследоваться, чтобы исключить ГПА.
Типичным симптомом ГПА является поражение лёгких. Оно чаще всего возникает на поздних этапах болезни, но иногда возможно и в начале заболевания. Больной жалуется на кашель, боль в грудной клетке, одышку. При выслушивании лёгких наблюдается ослабленное дыхание, сухие и/или влажные хрипы. Эти проявления вызваны образованием в лёгких множественных двусторонних инфильтратов, которые распадаются и формируют полости с жидкостью. Данные изменения напоминают признаки абсцедирующей пневмонии или туберкулёза — такие диагнозы нередко ошибочно ставят больным с васкулитом.
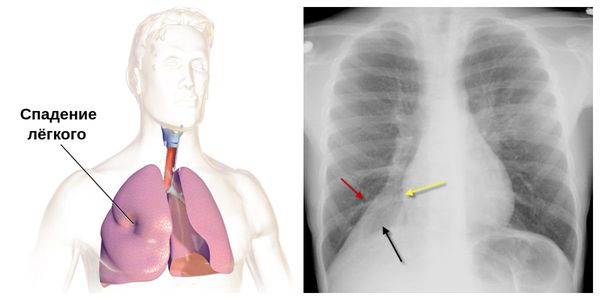
В результате распада ткани и разрушения сосудов может возникнуть кровохарканье и лёгочное кровотечение. У небольшой части больных образование инфильтратов протекает бессимптомно. Иногда возникает плеврит, увеличиваются лимфоузлы средостения. Возможны очаговые ателектазы (спадение лёгочной ткани) и пневмоторакс (воздух в плевральной полости).
На поражение почек — гломерулонефрит — будут указывать:
Большинство перечисленных проявлений гломерулонефрита можно выявить только при лабораторной диагностике. Самостоятельно пациент может обратить внимание только на отёки и повышение артериального давления. Иногда пациент может заметить изменение цвета мочи и уменьшение её количества.
Большое клиническое значение имеет поражение глаз. Возможно развитие следующих патологий:
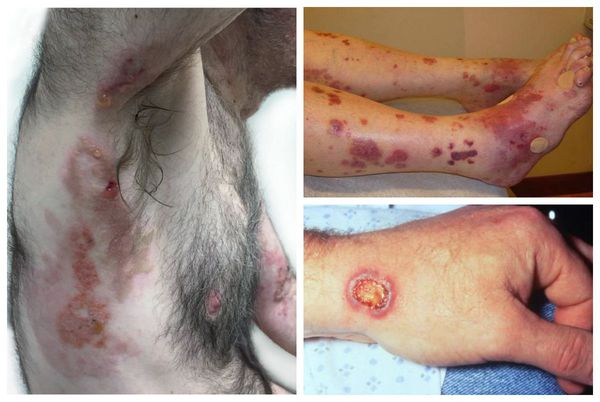
Кожа при ГПА поражается в 40-50 % случаев. На ней появляются специфические высыпания: узелки, папулы, пузырьки, язвы. Одним из вариантов поражения кожи может быть гангренозная пиодермия. Она начинается с образования мелких гнойничков и пузырьков, сливающихся между собой. В дальнейшем наблюдается омертвение тканей и образование глубоких болезненных дефектов на коже, покрытых гнойным отделяемым.
Поражения суставов разнообразны: могут возникать как артралгии (боли в суставах), так и артриты, несимметричные и симметричные, напоминающие ревматоидный артрит. Они не сопровождаются костными эрозиями и деформациями суставов, в отличие от истинного ревматоидного артрита. При этом в крови у 50 % больных присутствует ревматоидный фактор. Он может привести к ошибочной постановке диагноза «ревматоидный артрит».
Со стороны нервной системы при ГПА могут возникать множественные мононевриты, невриты черепных нервов, полинейропатия, церебральная ишемия. Проявлениями полинейропатии являются парестезии — ощущения «ползания мурашек», «ударов током», онемения, жжения, жара или холода. При мононевритах возможна потеря чувствительности, нарушение движений и атрофия мышц в зонах иннервации поражённого нерва. К симптомам церебральной ишемии относятся: частые головные боли, головокружение, шум в голове и/или ушах, нарушение памяти и внимания, слабость, повышенная утомляемость, нарушение сна, раздражительность, депрессивное настроение.
Сердечно-сосудистая система поражается крайне редко: возможен перикардит, коронариит (воспаление коронарных сосудов), гранулематозный миокардит с нарушением ритма и проводимости. При этих поражениях у больного может появляться клиника стенокардии: приступы загрудинных болей давящего и сжимающего характера, одышка, усиливающаяся при физической нагрузке, слабость, ощущение «перебоев» в работе сердца, головокружения.
Поражение пищеварительного тракта сопровождается болями в животе, диареей, кровотечениями из-за изъязвлений кишечника.
Патогенез гранулематоза Вегенера
Патогенез васкулитов не до конца расшифрован. Не исключено, что пусковым механизмом их развития может быть перенесённая инфекция.
Повреждение сосудов возникает после активации нескольких иммунных и неиммунных механизмов. При ГПА в поражении сосудов участвуют антитела против лизосомных ферментов нейтрофилов (АНЦА), также имеет место нарушение клеточного иммунного ответа и образование гранулём.
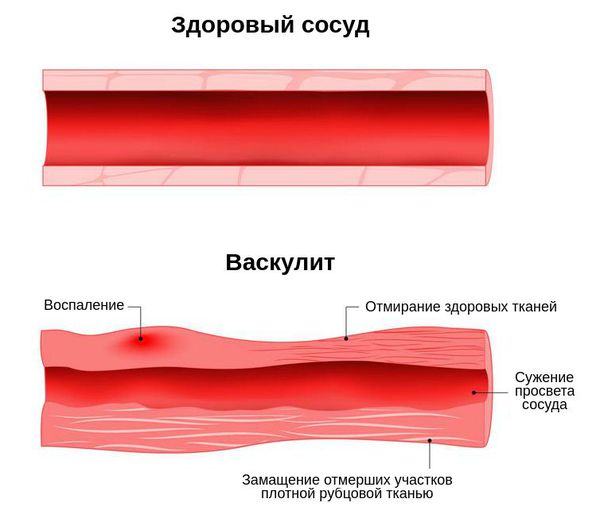
Для заболевания характерен процесс некроза. В основном он наблюдается в сосудах микроциркуляторного русла, т. е. в самых мелких сосудах. Поражаются все три оболочки сосуда. Формируются некротизирующие гигантоклеточные гранулёмы, склонные к распаду. Воспалительный процесс заканчивается склерозом артерий — они становятся менее эластичными, их просвет уменьшается.
Некротизирующие гранулёмы располагаются в основном в органах, контактирующих с внешней средой, — дыхательные пути, желудочно-кишечный тракт. Такие гранулёмы склонны к быстрому распространению, охвату большой площади поражения и распаду. Гранулёмы в почках и печени (органах, не имеющих прямого контакта с внешней средой) содержат много фибробластов и склонны к рубцеванию.
Классификация и стадии развития гранулематоза Вегенера
Существуют классификационные критерии гранулематоза с полиангиитом:
Для оценки активности васкулита применяют Бирмингемский индекс активности (BVAS) и индекс повреждения органов и систем (VDI). Бирмингемский индекс активности включает в себя девять групп симптомов в зависимости от локализации поражения, каждому симптому в группе присваивается свой балл. По сумме баллов врач определяет активность заболевания на момент визита больного. Индекс повреждения оценивает тяжесть необратимых повреждений органов и систем.
Выделяют два типа ГПА:
Осложнения гранулематоза Вегенера
Гранулематозное воспаление верхних дыхательных путей может осложняться стенозом гортани и трахеи (т. е. их сужением), которое требует наложения трахеостомы. Она позволяет пациенту свободно дышать.
При распаде гранулём тяжёлым осложнением становится перфорация трахеи с угрозой развития медиастинита — бактериального воспаления органов средостения. Медиастинит является потенциально смертельным осложнением.
Средний отит может осложниться парезом лицевого нерва — слабостью мимических мышц, которое возникает из-за поражения нерва и нарушения проведения нервных импульсов. Также осложнением среднего отита может быть разрушение височных костей, развитие облитерирующего или осиффицирующего лабиринтита (воспаления среднего уха с последующим разрастанием костной ткани и развитием тугоухости) и потеря слуха.
Следствием поражения лёгких становится лёгочный фиброз. Он становится причиной дыхательной недостаточности и предрасполагает к развитию инфекционных процессов. Дыхательная недостаточность может развиваться по трём типам:
Поражение лёгких также может привести к коллапсу бронхов (ограничению воздушного потока из-за сужения просвета бронхов более чем на 50 %), постобструктивной пневмонии, вызванной как типичными, так и нетипичными возбудителями — пневмоцистами, грибами, микоплазмами и др.
Присоединение пневмонии всегда очень опасно. Она может стать причиной смерти. Также возможны инфаркты лёгкого. Они возникают в результате нарушения локального кровотока и приводят к некрозу (гибели) лёгочной ткани и замещению её соединительной.
Из-за обструкции крупных бронхов возможен ателектаз (потеря воздушности) сегмента или доли лёгкого. Возможны случаи развития острой дыхательной недостаточности из-за пневмоторакса и ателектазов. Редко могут возникать лёгочные кровотечения из-за эрозии и разрушения лёгочной ткани.
Диагностика гранулематоза Вегенера
Ранняя диагностика васкулита необходима. Она позволяет своевременно начать терапию и предотвратить развитие необратимых изменений в организме больного. Для постановки диагноза используются:
При типичном течении с одновременным поражением ЛОР-органов, лёгких и почек постановка диагноза обычно не вызывает затруднений.
К характерным лабораторным признакам гранулематоза с полиангиитом относятся: наличие лейкоцитоза, тромбоцитоза, ускоренной СОЭ (скорости оседания эритроцитов) в общем анализе крови. Может обнаруживаться ревматоидный фактор. Повышается уровень СРБ (С-реактивного белка) — важнейшего маркера воспаления. Примерно в 70-80 % случаев выявляются АНЦА к миелопероксидазе и протеиназе-3 в повышенном или нарастающем титре.
В анализах мочи преимущественно выявляют протеинурию (повышенное содержание белка), цилиндурию (белковые слепки канальцев) и гематурию (наличие эритроцитов в моче). О нарушении функции почек свидетельствует нарастание уровня креатинина и мочевины в сыворотке крови.
При риноскопии в полости носа можно выявить истончённую слизистую оболочку, множественные эрозии, язвы, перфорацию носовой перегородки; в области раковин можно обнаружить бугристую гранулематозную ткань. При пункции верхнечелюстной пазухи гной обычно не получают.
Для диагностики изменений в лёгких используют рентгенографию и компьютерную томографию (последний метод предпочтительней). На полученных снимках выявляют инфильтративные изменения, полости с жидкостью, плеврит, ателектазы, фиброз и др. КТ высокого разрешения позволяет обнаружить изменения, которые невозможно выявить при рентгенографии: утолщение стенки бронхов, сужение гортани, трахеи и бронхов, признаки поражения лёгочных сосудов.
При бронхоскопии можно обнаружить эрозивный бронхит, сужение и рубцовую деформацию бронхов. В бронхо-альвеолярном лаваже (смывах) преобладают такие клетки крови, как нейтрофильные лейкоциты, макрофаги, эозинофилы.
Лечение гранулематоза Вегенера
Все больные с первично выявленным заболеванием подлежат госпитализации. Другими показаниями для стационарного лечения являются:
Лечение включает в себя три этапа:
Для индукции ремиссии при поражении жизненно важных органов назначаются глюкокортикостероиды (преднизолон, метилпреднизолон) в сочетании с циклофосфамидом (вводится внутривенно) или генно-инженерный биологический анти-В-клеточный препарат — ритуксимаб.
Лечение циклофосфамидом может продолжаться от 3 до 12 месяцев. Для профилактики пневмоцистной пневмонии на длительный период назначают ко-тримоксазол (бисептол).
Глюкокортикоиды сначала применяют внутривенно в виде пульс-терапии. Она предполагает введение высоких доз метилпреднизолона — 0,5-1 мг/кг массы тела — в течение трёх дней. После этого переходят на таблетированную форму препарата.
Ритуксимаб назначают при непрерывно рецидивирующем течении васкулита, при неэффективности циклофосфамида или противопоказаниях к его применению. В период лечения до введения циклофосфамида и через семь дней после этого необходимо исследовать общий анализ крови и мочи, выяснить уровень креатинина и ферментов печени — АСТ, АЛТ.
Для индукции ремиссии у больных без поражения жизненно важных органов может использоваться метотрексат (при отсутствии поражения почек) в дозе 20-25 мг в неделю и мофетила микофенолат в дозе 1-2 г в день в сочетании с таблетированными глюкокортикостероидами.
При тяжёлом поражении почек для сохранения их функции в дальнейшем может быть применён плазмаферез. В случае необходимости трансплантация почки проводится в период ремиссии при низком титре АНЦА. В дальнейшем этим больным назначают циклоспорин А и микофенолат мофетил.
Для поддержания ремиссии используются низкие дозы глюкокортикостероидов в сочетании с одним из препаратов: азатиоприном, ритуксимабом, микофенолата мофетилом, метотрексатом. Метотрексат может применяться у пациентов без тяжёлого поражения почек и лёгких. При противопоказаниях к назначению азатиоприна может быть применён лефлуномид.
Самостоятельное лечение заболевания недопустимо. Оно должно осуществляться только врачом, имеющим опыт лечения больных с системными васкулитами.
Прогноз. Профилактика
ГПА — это хроническое заболевание, оно остаётся с человеком на всю жизнь. Поэтому на протяжении болезни могут наблюдаться периоды с различной выраженностью клинических проявлений.
Профилактика осложнений лекарственной терапии:
ВЫ можете нам позвонить:
8 (8452) 98-84-68
и
+7-967-500-8468
или
Гранулематоз Вегенера
Гранулематоз Вегенера — аутоиммунное гранулематозное воспаление стенок сосудов (васкулит), захватывающее мелкие и средние кровеносные сосуды: капилляры, венулы, артериолы и артерии, с вовлечением верхних дыхательных путей, глаз, почек, лёгких и других органов. Относится к системным АНЦА-ассоциированным некротизирующим васкулитам.
Гранулематоз Вегенера — тяжелое быстро прогрессирующее заболевание. Без своевременно начатого лечения приводит к смертельному исходу в течение 6 — 12 мес. Подразделяется на две формы: локальную и генерализованную, которые по мнению ряда авторов являются стадиями заболевания.
При локальной форме поражаются ЛОР органы (90 % случаев) и глаза (10 % случаев) с развитием ринита, назофарингита, синусита, евстахиита, отита, склерита, эписклерита, а также увеита.
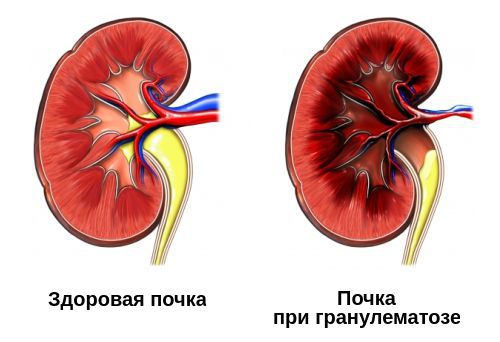
При генерализованной форме к вышеуказанным симптомам присоединяется поражение легких (80 % случаев) в виде легочного гранулематозного васкулита, обычно заканчивающегося образованием легочных гранулём. Гранулемы подвержены распаду с образованием каверн, что нередко сопровождается легочным кровотечением. У 2/3 пациентов наблюдается поражение почек в виде некротизирующего быстропрогрессирующего гломерулонефрита.
Достаточно часто гранулематоз Вегенера протекает с развитием кожного васкулита (у 40 % пациентов) и поражения периферической нервной системы (15 %) с развитием асимметричной полинейропатии. У 5 % больных описан перикардит.
Заболевание чаще всего манифестирует с поражения верхних дыхательных путей и глаз. Поражение внутренних органов обычно наступают позже.
Эпидемиология
Гранулематоз Вегенера поражает в равной степени как мужчин, так и женщин. Средний возраст заболевших составляет 40 лет.
Клиническая картина
Общие проявления
Заболевание начинается с общей слабости, пониженного аппетита и похудения. В последующем присоединяются лихорадка, артралгии и миалгии. Иногда выявляют симптомы реактивных артритов.
Поражение глаз
При гранулематозе Вегенера воспалительный процесс затрагивает в основном белочную и радужную оболочку глаз. Нередко развитие увеита, иридоциклита, эписклерита, склерита, приводящих к перфорации роговицы и слепоте. Возможно образование периорбитальной гранулёмы с развитием экзофтальма.
5 эритроцитов в поле зрения) или скопления эритроцитов в осадке мочи4. Биопсия Гранулематозное воспаление в стенке артерии или в периваскулярном и экстраваскулярном пространствах
При наличии двух и более критериев чувствительность постановки диагноза составляет 88 %, а специфичность — 92 %. Для подтверждения диагноза определяют наличие в крови классических антинейтрофильных цитоплазматических антител (кАНЦА).
Дифференциальная диагностика
С целью правильной диагностики следует исключить заболевания, также протекающие с лёгочно-почечным синдромом: микроскопическим полиангиитом, синдромом Чарга-Стросса, узелковым периартериитом, синдромом Гудпасчера, геморрагическим васкулитом, системной красной волчанкой; редко — стрептококковой пневмоней с гломерулонефритом. Также проводят дифференциальный диагноз с другими заболеваниями: лимфоидный гранулематоз, ангиоцентрическая злокачественная лимфома, злокачественные опухоли, срединная гранулёма носа, саркоидоз, туберкулёз, бериллиоз, системные микозы, сифилис, проказа, СПИД и др. При преимущественно почечном течении дифференциальную диагностику проводят с идиопатическим быстропрогрессирующим гломерулонефритом.
Лечение
Поскольку заболевание имеет аутоиммунный генез, препаратами выбора являются иммунодепрессанты: цитостатики в сочетании с глюкокортикоидами. Из цитостатиков хорошо себя зарекомендовал циклофосфамид в дозе 2 мг/кг/сут. При поражении почек дозу повышают до 3-5 мг/кг/сут. Глюкокортикоиды назначаются в эквивалентной преднизолону дозе 1 мг/кг/сут. Хорошие результаты показала пульс-терапия циклофосфамида в дозе 1000 мг. Определённые надежды возлагаются на антицитокиновую терапию.
Прогноз
Без лечения прогноз неблагоприятен: средняя продолжительность жизни не превышает 5 мес, а летальность в течение первого года болезни составляет 80 %. При своевременно начатой терапии циклофосфамидом и глюкокортикостероидами у 93 % пациентов ремиссия длится около 4-х лет, иногда у некоторых больных — более 10 лет.
© 2021 Медицинский центр «ООО «Практическая ревматология»