Грануляция ткани что это
Что такое грануляция ран
Грануляция раны — промежуточный этап естественного процесса заживления поврежденных тканей. С его помощью образуются эпителиальные клетки, которые затем покрывают раневую поверхность. Многие клетки участвуют в сложном процессе, предотвращающем попадание патогенов в организм.
Грануляция ран как защитная реакция организма
Грануляция раны — один из этапов регенерации кожи, в результате которого образуется временная ткань, защищающая границы раны. При полном заживлении грануляционная ткань исчезает, и рана покрывается рубцовой тканью.
Активный процесс грануляции развивается до 5-6 дней, а его продолжительность зависит исключительно от степени поражения тканей и индивидуальных особенностей организма.
В процессе грануляции участвуют следующие типы клеток:
Внешне грануляция выглядит как тонкий слой, покрывающий раневую поверхность. Имеет нежный розовый цвет с характерным зеркальным блеском. В течение месяца грануляция заканчивается, после чего тонкий слой отслаивается, а под ним образуется плотная рубцовая ткань.
Фазы регенерации поврежденных тканей
В процессе заживления рана проходит несколько этапов:
Грануляция ран происходит поэтапно и состоит из шести переходящих друг в друга процессов:
Период грануляции длится у каждого человека индивидуально. В некоторых случаях на полное заживление уходит не более 3 недель, а в других — около года.
Лечение травмированных участков в фазе грануляции
На ранней стадии грануляционная ткань очень тонкая и нежная, легко травмируется. Это требует соблюдения определенных правил, которые можно использовать для достижения быстрого заживления ран и сохранения грануляционной ткани как можно дольше.
Категорически запрещено:
Когда раны гранулированы, отрывать снаряды категорически запрещено.
В фазе грануляции есть три вида лечения ран: лечебные, физиотерапевтические и народные методы. Все они подбираются индивидуально с учетом специфики ран.
Медикаментозное лечение
Использование местных средств для заживления ран способствует более быстрому образованию рубцов. Такие препараты обладают бактерицидными свойствами, снижая риск попадания патогенных микроорганизмов в кровь через рану.
Самыми эффективными препаратами при грануляции ран являются:

Мазь Метилурацил — один из препаратов, применяемых для лечения ран.
Мази, кремы и гели наносятся только на предварительно очищенную раневую поверхность. Для предварительной дезинфекции используйте перекись водорода, раствор фурацилина, йодицерин. Перед нанесением крема рану насухо промокнуть стерильной повязкой.
Рану перевязывают не менее 3-х раз в сутки. Если используется повязка, ее следует предварительно намочить, а затем удалить вместе с коркой. Перед нанесением мазей и кремов рекомендуется дать ране подсохнуть.
В том случае, когда рана сильно болит, могут использоваться обезболивающие средства:
Комплексный подход к лечению приносит наилучшие результаты. Категорически запрещено употреблять препараты без консультации врача, так как некоторые из них имеют побочные эффекты и могут спровоцировать развитие аллергии.
Физиотерапевтические процедуры
С их помощью можно ускорить регенерацию поврежденных клеток, а также снизить вероятность проникновения патогенной микрофлоры. Наиболее эффективными из них являются:

Магнитотерапия ускоряет грануляцию раны
Физиотерапевтические процедуры показаны тогда, когда рана плохо заживает, давно образовалась гнойная струпья, а ее края воспалились. В большинстве случаев небольшие ранки можно залечить без физиотерапии. Этот метод лечения показан при обширных поражениях, наличии иммунодефицитов, а также при патологически сниженном местном иммунитете.
Народные методы лечения
Самостоятельное лечение альтернативными медицинскими методами рекомендуется только пригде рана неглубокая, маленькая, плоская и не инфицирована. В этом случае можно прибегнуть к таким методам заживления ран:

Мазь на основе овечьего жира — народный способ ускорения грануляции ран
Не рекомендуется применять данные рецепты, если:
Любые раны, которые не заживают более 5 дней, должны быть осмотрены специалистом. По разным причинам затруднен процесс регенерации, что крайне опасно для всего организма.
Если процесс грануляции задерживается, рана может загнить, подвергая опасности здоровье всего тела. Для этого требуется хирургическая процедура для удаления пораженных и некротизированных участков кожи. Дальнейшее лечение требует использования антибиотиков для устранения болезнетворных микроорганизмов.
Грануляция ран: осложнения
Если процесс грануляции осложняется другими процессами, заживление раны может занять много времени, что потребует дополнительных мер. К наиболее опасным осложнениям можно отнести:
Грануляция раны осложняется плохой гигиеной, а также неправильным уходом за раной. Можно использовать специальные мази и кремы, ускоряющие процесс регенерации и позволяющие максимально быстро заживить ране вместе с рубцовой тканью.
Что такое хорошие грануляции донорского ложа, и как они влияют на приживление аутокожи в условиях гнойной раны
Авторы: Фомин А. А., Новиков Ю. В., Першаков Д. Р., Фомин М. А.
Введение
Лечение гнойно-некротических поражений нижних конечностей является одной из актуальных проблем хирургии, диабетологии и флебологии. Если нарушение обменных процессов можно нормализовать проведением соответствующей консервативной терапии, то анатомические изменения можно исправить только оперативным путем. Довольно долго методом выбора лечения длительно незаживающих ран и язв считалось ранняя, свободная аутодермопластика. Однако нередко подобная тактика не приносила успеха из-за отторжения или некроза кожного лоскута. Неудачи кожно-пластических вмешательств могут быть обусловлены многочисленными причинами, главными из которых считают недостаточную подготовку воспринимающего ложа, снижение репаративных возможностей организма, в том числе и из-за диабета и пожилого возраста больных. Весьма существенную роль играет и состояние микроциркуляции в пораженной конечности, без улучшения которой невозможно рассчитывать на положительный результат. В научных хирургических публикациях последних лет большое внимание уделяется проблеме лечению гнойно-некротических осложнений синдрома диабетической стопы. В связи с этим рассматриваются вопросы восстановления региональной гемодинамики, сроки и объем оперативных вмешательств. Одним из методов ликвидации раневых дефектов нижних конечностей у больных является аутодермопластика расщепленным кожным лоскутом.
Остаются до конца нерешенными вопросы о сроках проведения аутодермопластики, обоснованности и длительности проведения предоперационной подготовки, улучшение региональной гемодинамики, подготовки к аутодермопластике воспринимающего ложа и донорского участка кожи.
С 2006 года накоплен большой материал по данной проблеме, который обобщен в статье.
Цель исследования
Улучшить результаты лечения гнойных ран при трофических нарушениях нижних конечностей (сахарный диабет, хроническая венозная недостаточность, хроническая артериальная недостаточность) путем совершенствования приемов аутодермопластики и оценке уровня микорциркуляции раневого ложа.
Материал и методы
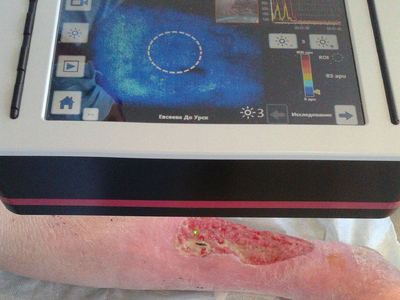
В основу работы положен анализ лечения гигантских (более 50 см²) трофических язв нижних конечностей при сахарном диабете (27 пациентов), хронической венозной (32 больных) и артериальной (24 человека) недостаточности период с 2009 по 2013 год. Группу сравнения составили 60 больных сопоставимые по возрасту, виду патологии и сопутствующей патологии лечившихся традиционными способами. Средний возраст оставил 69±3,7 лет. Микроциркуляцию язвенной поверхности измеряли с помощью аппарата Easy-LDI (Швейцария). Предоперационною подготовку раневого ложа производили с помощью вакуум-терапии, ультразвуковой кавитации и адресной лимфотропной антибиотикотерапии. Забор аутокожи осуществляли дисковымдерматомом с последующей перфорацией лоскутов. Изучение микроциркуляции раневоговоспринимаюшего ложа у наших пациентов осуществляли с помощью метода лазерной допплеровской визуализации на аппарате LDI фирмы AIMAGO (Швейцария). Технология LDI (LaserDopplerImaging), в русскоязычной литературе — лазерная допплеровская визуализация, позволяет проводить бесконтактное наблюдение за микрокровотоком на площади 100 см², с глубиной зондируемого слоя до 2 мм, одномоментной видеозаписью исследования и возможностью измерений сразу в нескольких близлежащих точках. При этом технически исследование настолько просто, что может быть выполнено средним медперсоналом, поскольку воспроизводимость практически не зависит от квалификации исследователя. Анализ полученного изображения производился в режиме реального времени.
Полученные данные заносились в память прибора, что позволяло при необходимости повторно просмотреть видеозапись измерения. Учитывали число относительных перфузионных единиц (apu), отражающих количество крови протекающей в единицу времени в одной кубической единице объема ткани. Вакуумировнаие язвенного дефекта осуществляли по предложенной методике. Суть ее заключается в том, что вместо традиционной губки используются обычные подгузники. Их прекрасная гигроскопичность не уступает таковым у поролона, и втоже время они более привлекательны по цене, бесплатны для больных в стационарах, выпускаются в достаточном количестве нашей промышленностью. Форма подгузника позволяет накладывать его так, что абсорбционная поверхность полностью закрывает кожные покровы и не мацерирует их.
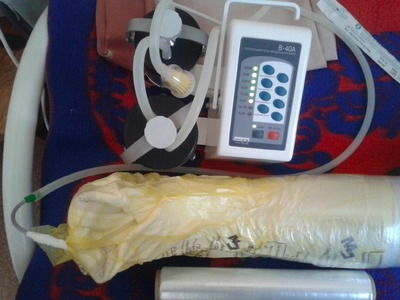
Методика применения подгузника для вакуум-терапии заключается в следующем. На раневую поверхность накладывается стерильная марлевая повязка. Поверх ее укладывается подгузник (рис. 2). Причем последний накладывается целиком, гигроскопичной поверхностью к коже, предупреждая опрелость и ее мацерацию.
Между подгузником и стерильной повязкой помещается силиконовый катетер Нелатона № 14 по подошвенной части стопы с переходом на заднюю часть нижней трети голени. Такая укладка улучшает отток раневого отделяемого в горизонтальном положении больного. Поверх подгузника одевается мешок для сбора медицинских отходов. В верхней трети голени он фиксируется к кожным покровам клеящейся медицинской пленкой. Свободный конец катетера Нелатона выводится через прокол в нижнем углу пакета, герметизируется и подсоединяется к отсосу (рис. 3).
Перфорационное отверстие в пакете герметизируется лейкопластырем. Сравнительный анализ использования поролона и подгузника проведен в группах больных с гнойными ранами в фазу выраженной экссудации у больных сахарным диабетом. По всем параметрам предпочтительнее оказалось применение подгузника. Обладая одинаковой всасывательной способностью, под ним не преют и не мацерируются кожные покровы, себестоимость подгузника в 2 раза дешевле, чем поролона. Эти обстоятельства побудили нас в методике использования вакуум-терапии применять подгузники. Эффективность вакуум-терапии гнойной раны оценивали с помощью показателей микроциркуляции (лазерная допплеровская визуализация — LDI) и регистрации отека тканей измерением диаметра голени в средней трети. Результаты исследования представлены в табл. 1.
Таблица 1. Изменение показателей микроциркуляции и уменьшение отека гнойной раны под влиянием вакуум-терапии
| Параметры измерения | До вакуум-терапии | После вакуум-терапии | р |
|---|---|---|---|
| Показатели микроциркуляции | 4,7±2,5 apu | 10,3±1,7 apu | р ≤ 0,05 |
| Окружность голени в средней трети | 32,4±2,7 см | 27,1±1,4 см | р ≤ 0,05 |
Из таблицы следует, что вакуум-терапия улучшает микроциркуляцию пораженных тканей на 54,4 % и уменьшает на 25,7 % отек тканей за счет удаления межклеточной жидкости. Это помогает раннему очищению и развитию грануляционной ткани, что в конечном итоге ускоряет заживление раны.
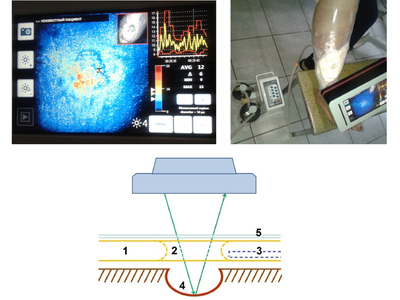
Пониженное атмосферное давление усиливает приток крови к зоне вакуума, тем самым усиливается фагоцитоз, рана быстрее очищается и заживает. Однако, при микроангиопатиях как атеросклеротического так и диабетического генеза проницаемость капиллярного русла страдает. Поэтому очень важно оценить степень разрежения для улучшения микроциркуляции и регулировать ее в динамике в режиме реального времени. При выполнении стандартного метода оценить это не представляется возможным, так как раневая поверхность закрыта повязкой. Предлагаем способ «управляемой микроциркуляции» (рис. 4) в ране при вакуум–терапии в режиме реального времени. Для этого в подгузнике (1) выкраиваем окно (2), между подгузником и повязкой (4) вставляем дренажную трубку (3), отводящую воздух, всю конструкцию изолируем пленочным материалом (5). Через сформированное окно допплеровским дистанционным флоуметром LDI (Швейцария) выполняем функционально-метаболическую визуализацию (сочетая визуализацию микроциркуляторного русла со стимуляцией пациента — изменение температурного режима, применения вазоактивных проб, лекарственные нагрузки, кислородные пробы и т. д.)
Исследование проведено на 30 пациентах (мужчин — 16, женщин — 14 ). Средний возраст — 64±12,5 лет. Микроангиопатия атеросклеротического генеза — у 10 больных, диабетическая — у 10 пациентов, флебологическая — у 10.
Динамическое наблюдение за параметрами микроциркуляции позволяет своевременно выполнить ее коррекцию путем подбора режима отрицательного давления, применения медикаментозной терапии и т. д. Проведенное исследование показало, что пленочное покрытие при прохождении лазерного пучка не искажает результаты исследования микроциркуляции.
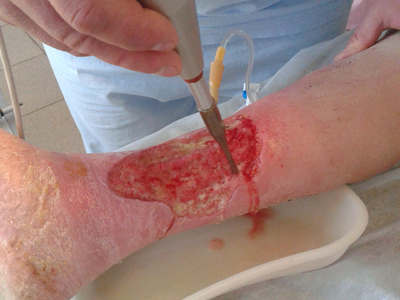
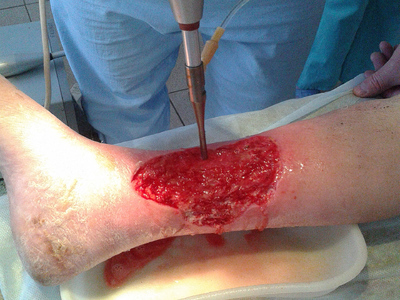
Непосредственно перед наложением перфорированного аутодермального лоскута воспринимающее ложе обрабатывали антисептиком с учетом чувствительности флоры раневой поверхности с помощью ультразвуковой кавитации (рис. 5, 6).
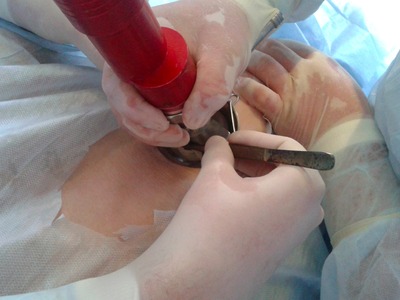
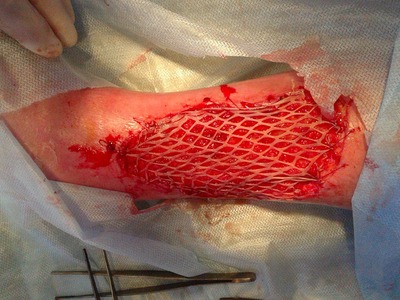
Затем дисковым дерматомом под местной анестезией раствором новокаина 0,5 % (80,0) выполняли забор аутокожи (рис. 7), перфорировали его (рис. 8) и пересаживали на гранулирующую ткань язвенной поверхности (рис. 9)
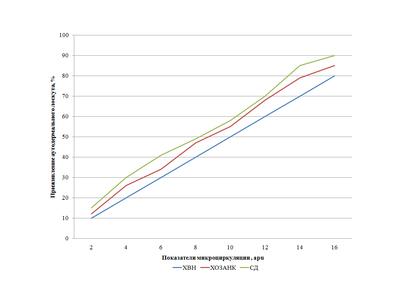
В доступной нам литературе мы не нашли показаний к дермопластике с учетом микроциркуляции грануляций. Поэтому изучили влияние микроциркуляции грануляционной ткани в язвенной поверхности у больных с сахарным диабетом, хронической венозной недостаточностью и хронической ишемией конечности на приживаемость кожного аутотранстплантата. Полученные данные представлены на рис. 10 (по вертикали — показатели приживления аутодермального лоскута, выраженный в %, по горизонтали — показатели микроциркуляции, представленные в apu).
Из рисунка видно, что с увеличением показателей микроциркуляции возрастает доля приживляемости аутотрансплантата, причем у больных сахарным диабетом она несколько замедлена, по-видимому, это связано с более выраженным поражением микроциркуляторного русла при данной патологии. Оптимальными показателями микроциркуляции грануляционной ткани гарантирующими прижевление аутокожи явились значения от 14,3±1,17 apu до 16,5±1,5 apu.
Самостоятельное закрытие гигантских трофических дефектов нижних конечностей весьма проблематично и обычно заканчивается грубым келлоидом, уродующим ногу и нарушающим функцию нижних конечностей. Применение аутодермопластики значительно облегчает эту задачу. Применение нашей методики данного оперативного пособия в лечении грубых дефектов нижних конечностей показало значительное преимущество перед традиционными методами (табл. 2).
Таблица 2. Показатели приживления аутокожи при закрытии язвенных дефектов при гигантских трофических язвах в основной и контрольной группах, %
| Заболевание | Основная группа | Контрольная группа |
|---|---|---|
| Сахарный диабет n-20 | 93±3,7* | 54±8,3* |
| ХОЗАНКn-10 | 87±4,1* | 67±4,8* |
| ХВНn-10 | 80,1±2,8* | 71±3,2* |
* — p ≤ 0,005
Список литературы
Похожие статьи
Статья, описывающая метод ультразвуковой кавитации ран.
В статье описан принцип лимфотропной терапии и ее клиническое применение при рожистом воспалении.
В данной статье даётся описание вакуум-терапии, как современного эффективного метода лечения трофических язв
Быстрое заживление ран
Механизм заживления ран один и тот же, будь это незначительный порез, ссадина, или операционная рана.
Рубцевание
Заживление гранулирующей раны происходит посредством рубцевания и эпителизации. На заключительном этапе заживления среди клеток гранулирующей ткани появляются коллагеновые волокна, количество гранулятов уменьшается, а волокон увеличивается. В конечном итоге волокнистая субстанция переходит в соединительную ткань и образует рубец.
При заживлении ран первичным натяжением образуется нежная рубцовая ткань, которая имеет тенденцию к рассасыванию.
В случае заживления вторичным натяжением образуется грубый рубец, избавиться от которого будет непросто.
Виды заживления ран
Согласно классификации И. В. Давыдковского, различают следующие виды заживления ран:
закрытие дефекта эпителиального покрова, которое происходит при повреждении верхнего эпителиального слоя;
заживление под струпом, или заживление без рубца. Наблюдается на слизистых оболочках в случае незначительных дефектов.
заживление первичным натяжением, или заживление без нагноения. Характерно для ран с повреждениями кожи и ткани под ними.
заживление вторичным натяжением, или заживление через нагноение и гранулирование. Происходит при обширных ранениях, сопровождающихся попаданием в рану посторонних предметов, омертвением тканей, микробов и инфекций.
Стадии заживления
Фаза воспаления начинается сразу после ранения и в неосложненном состоянии продолжается в течение 4–5 суток. На стадии гемостаза тромбоциты прикрепляются в местах повреждения и вызывают химическую реакцию, приводящую к активизации фибрина, который образует сетку матрикса и связывает тромбоциты друг с другом. Так образуются тромбы, закупоривающие поврежденные кровеносные сосуды и останавливающие кровотечение.
На этапе пролиферации и регенерации происходит процесс ангиогенеза, осаждение коллагена, формирование грануляционной ткани (молодой соединительной ткани, образующейся в местах дефектов). Этап регенерации может продолжаться 2–4 недели в зависимости от размеров дефекта.
Лечение ран
Выбор метода лечения ран во многом зависит от их типа (инфицированные или некротические, влажные экссудирующие или фиброзные гранулирующие, трофические язвы или пролежни). Оптимальное решение для лечения ран каждого типа может подобрать только врач.
Кроме того, на каждой стадии заживления раны необходимо применять свое средство: способствующее отводу экссудата, образованию грануляционной ткани, ускорению эпителизации и т. д.
При лечении ран нужно помнить, что рана затягивается не сама по себе, а благодаря ресурсам организма, направленным на ее заживление. В этом процессе участвуют иммунная, эндокринная, кровеносная системы. Квалифицированный врач вместе с лечением непосредственно раны обязательно назначит витаминный комплекс для поддержания организма.
Как ускорить заживление
Скорость заживления ран неодинакова. Она зависит от характера ранения и индивидуальных особенностей пациента, такие как возраст, питание, принимаемые лекарства.
Для ускорения заживления необходимо на каждом этапе обеспечить оптимальные условия для регенерации тканей. С этой ролью справляются лечебные повязки, предназначенные для каждого этапа заживления.
Положительное действие дает метод гидротерапии. Суть его состоит в последовательном применении двух повязок HydroClean и HydroTac. С помощью первой рану очищают, а затем накладывают вторую, создающую оптимальные условия для грануляции и эпителизации.
Чем мазать
Сразу оговоримся, что, если рана глубокая, кровотечение не останавливается, началось воспаление, повреждение нанесено ржавым предметом или возникло из-за укуса животного, а особенно если ранен маленький ребенок, заниматься самолечением нельзя, а следует как можно быстрее обратиться за квалифицированной медицинской помощью.
Если речь идет об обычной ссадине или небольшом порезе, можно применить современные средства, например мазевые повязки.
Что делать, если рана не заживает
Незаживающими или хроническими называют раны, которые не дают адекватного отклика на терапию, несмотря на продолжительное лечение. Такие раны обычно вызваны не внешними факторами, а причинами, скрывающимися внутри организма, приводящими к нарушению обменных процессов и, как следствие, к нарушению процесса заживления ран. К этой категории относятся трофические язвы, пролежни, диабетические язвы стопы. Перед применением каких-либо повязок обратитесь к врачу: терапию и лечение ран вам может назначить только врач!
Для лечения хронических ран компания HARTMANN разработала систему из двух повязок — HydroClean Plus и HydroTac.
Очищающая повязка HydroClean Plus может использоваться на всех этапах заживления раны, эффективно удаляя с раневой поверхности некротизированные ткани и болезнетворных бактерий. Они попадаются в абсорбирующий слой и погибают под действием антисептика. Повязка HydroTac обладает впитывающим и увлажняющим свойствами, а также защищает рану от вторичного заражения.
С помощью системы гидротерапии многим пациентам удалось существенно облегчить страдания и повысить качество своей жизни.
Грануляция вокруг стом: как лечить?
Время чтения: 3 мин.
Грануляция — это разрастание ткани вокруг стомы. Как только в стому вставляют трубку или катетер, организм старается зарастить пространство вокруг инородного объекта. Из-за этого вокруг стомы образуется грануляционная ткань, красного или розового цвета. Она может болеть, воспаляться и подкравливать.
Грануляция вокруг гастростомы
Грануляция вокруг гастростомического отверстия — одно из осложнений установки, периода заживления раны, длительного стояния трубки. Она не опасна и не указывает на инфекционные процессы, но за ней нужно внимательно следить.
Будет ли расти грануляция вокруг гастростомы, зависит от ухода и обработки: держите трубку и кожу в чистоте и сухом состоянии, мойте водой с мылом, промывайте чистой водой, хорошо просушивайте на воздухе, следите, чтобы не сдавливались края стомы. Держать кожу в сухом состоянии и без сдавления (расстояние от наружного фиксатора до кожи 0,3-0,5 см) принципиально важно, чтобы грануляция не росла.
Если вовремя не лечить грануляцию, то она разрастается, превращается в сочащееся объемное образование, которое не дает коже плотно обхватить трубку. Поэтому содержимое желудка начинает подтекать, раздражает кожу, она краснеет и болит. Иногда может присоединяться инфекция и развиваться целлюлит подкожно-жировой клетчатки вокруг гастростомы.
Из-за чего вокруг стомы появляются грануляции?
Грануляция может развиться, если обрабатывать место вокруг стомы перекисью водорода, спиртовыми антисептиками, подкладывать салфетки, которые сдавливают и нарушают воздухообмен, способствуют росту анаэробной и грибковой флоры. Также этому способствует плотное прижатие наружного фиксатора к коже, подтекание.
Необходимо насторожиться, если ткань меняет текстуру или цвет, подкравливает.
Как лечить грануляцию вокруг гастростомы?
Чем раньше вы выявите грануляцию, тем эффективнее и легче будет ее лечить.
Грануляция вокруг трахеостомы
Грануляции в области трахеостомы образуются как снаружи, так и под ней, в подсвязочном пространстве. Они могут появиться, если есть хроническая инфекция, постоянно подтекает мокрота, кожа травмируется во время операции и от хронического ношения трубки, если края стомы сдавливаются салфетками и шейным ремешком, жесткой трахеостомической трубкой.
Как лечить наружную грануляцию вокруг трахеостомы?
Серебряные салфетки. Фото: market.yandex.ru
Как лечить внутреннюю грануляцию в области трахеостомы?
Если происходит обтурация (закупоривания просвета трахеи на 50-75%) или подкравливание, трудности с заменой трубки, нужно пройти эндоскопическое обследование трахеи, чтобы найти внутреннюю грануляцию. Если она есть, хирург ее удаляет, потому что грануляция может начать кровить, мешать разговаривать (продуцировать голос), может вызвать респираторный дистресс (дыхательную недостаточность).
Если внутренняя грануляция маленькая и не закупоривает просвет трахеи, ее не удаляют, потому что высок риск рецидива. Наиболее эффективный метод лечения внутренней грануляции и ее удаления порекомендует ЛОР-врач.
Если этих симптомов нет, проходите обследование ежегодно.
Создано с использованием гранта Благотворительного фонда «Абсолют-Помощь»
Использовано стоковое изображение от Depositphotos.