Группа риска при беременности что это
Группа риска при беременности что это
Иногда беременность требует более тщательного наблюдения. Само по себе это не значит, что Вы должны сильно тревожиться за себя и Вашего ребенка. Это значит, что Ваша беременность будет более тщательно сопровождаться и наблюдаться для того, чтобы избежать осложнений.
Какие факторы влияют на решение врача-гинеколога отнести Вашу беременность к группе риска? Давайте рассмотрим наиболее часто встречающиеся в практике случаи.
Возраст.
Беременность у женщин старше 35 лет относится к группе риска. Вероятность нарушения хромосом у ребенка, чья мать находится в возрасте 35 лет и старше, выше.
Осложнения.
Беременность у женщины, уже перенесшую выкидыш, внематочную беременность или другие осложнения, относят к группе риска.
Хронические заболевания.
Беременность у женщин с хроническими заболеваниями (болезни сердечно-сосудистой системы, диабет) относят к группе риска. В этом случае женщины должны обсудить с врачом возможные риски по возможности еще перед беременностью.
Близнецы.
Женщины, вынашивающие близнецов, определяются в группу риска. Из-за ограниченного пространства в животе риск преждевременных родов двойняшек/близнецов в целом повышен и требует тщательного наблюдения.
Группа крови.
Предпосылкой так называемого резус-конфликта являются разные группы крови у матери и будущего ребенка. Если мать резус-негативна, а плод резус-позитивный, то может случиться, что у неё (это происходит в основном впервые незадолго до родов) вырабатываются антитела против эритроцитов ребенка. На первого ребенка это в основном не влияет, но если мать забеременеет второй раз, то её иммунная система реагирует на ребенка и может нанести серьезные повреждения. Важным является то, что непереносимость необходимо выявить как можно раньше и лечить с помощью анти-D-антител.
Ягодичное предлежание плода.
Если ребенок находится в тазовом или ягодичном предлежании, спонтанные роды могут оказаться невозможными, чаще всего необходимо кесарево сечение.
Кесарево сечение.
Беременная женщина, которая однажды рожала путем кесарева сечения, относится к группе риска, поскольку вероятность развития осложнений при естественных родах будет несколько выше. Вероятно, что она снова будет вынуждена перенести кесарево сечение.
Нарушения обмена веществ.
Женщин, страдающих нарушением обмена веществ (гестоз), относят к группе риска. Раньше заболевание также называли «токсикозом при беременности». При позднем гестозе имеется относительно высокий риск преждевременных родов.
Многократные роды.
Женщин, имеющих 4 детей, относят к группе риска, поскольку тело матери уже испытало большую нагрузку в процессе предыдущих беременностей и родов. В этом случае более тщательное сопровождение каждой последующей беременности имеет смысл.
Клиника акушерства и гинекологии при Городской Клинике г. Золинген располагает самыми современными возможностями пренатальной диагностики и наблюдения за беременностью. Слаженная работа врачей и обслуживающего персонала обеспечивает высокий профессиональный уровень обслуживания, а ожидающие пополнения семьи могут концентрировать свое внимание на приятные моменты беременности без излишнего стресса.
Наша Клиника проходит регулярную сертификацию и отмечена как «Клиника, дружественная ребенку». Для наших стационарных пациентов мы располагаем комфортабельными семейными комнатами, а высококвалифицированный, вежливый персонал к Вашим услугам 24 часа в сутки.
Беременность высокого риска
Беременность высокого риска – это гестационный процесс, при котором вероятность болезни или смерти матери, плода, новорождённого выше, чем в популяции. Может проявляться кровотечениями из половых путей, признаками гестоза (отёками, повышением артериального давления) или протекать бессимптомно вплоть до развития тяжёлых патологий у беременной, новорождённого. Высокий риск неблагоприятного исхода определяют на основании анамнестических данных, результатов УЗИ, анализов крови, мочи. Лечение чаще консервативное, зависит от причины нарушения.
МКБ-10
Общие сведения
Беременность высокого риска характеризуется повышенной опасностью неблагоприятного исхода – преждевременного прерывания, рождения больного или мёртвого ребёнка, развития тяжёлой патологии или гибели матери до, во время, после родов. Её частота составляет 70% среди всех беременных. Наиболее высокий риск отмечается у возрастных (старше 35-40 лет) матерей. На рост числа патологической беременности, родов существенно влияет совершенствование медицинских технологий (в частности ЭКО), позволяющих зачать и выносить ребёнка женщинам, которые ранее считались бесплодными.
Причины
Высокий риск во многом обусловлен снижением способности адаптации материнского организма к изменениям, связанным с процессом вынашивания ребёнка. Чаще всего патологии возникают у женщин, имевших какие-либо нарушения до гестации. Значимыми факторами высокого риска при беременности являются:
Предрасполагающими условиями возникновения высокого риска являются вредные привычки (злоупотребление алкоголем, курение), профессиональные вредности (работа с токсическими веществами, тяжёлый физический труд, длительный психоэмоциональный стресс), гиповитаминоз (даже при сбалансированном рационе беременным требуется дополнительный приём некоторых витаминов). Фатально ухудшает исход гестационного процесса наличие злокачественных опухолей.
Патогенез
Большинство факторов, неблагоприятно влияющих на исход гестации, имеют причинно-следственную связь. При беременности высокого риска чаще страдает будущий ребёнок. В результате общесоматических патологий, эндометрита и травм эндометрия при абортах, гиперандрогении плодное яйцо имплантируется недостаточно глубоко, нарушается развитие плаценты, что приводит к фетоплацентарной недостаточности, замедлению развития плода, его потере.
Инфекции матери передаются через плаценту. Внутриутробная инфекция до 4-6 месяца беременности влечёт высокий риск органных пороков развития плода, хронической гипоксии, прерывания процесса гестации. Инфицирование на более поздних сроках приводит к врождённым патологиям нормально сформированных органов (обструктивной болезни лёгких, артриту, остеомиелиту).
Для переношенной беременности характерно кислородное голодание ребёнка, обусловливающее поражение центральной нервной системы, высокий риск развития неврологических нарушений. Неправильное расположение приводит к раннему разрыву плодного пузыря при родах, прекращению продвижения по родовым путям, истончению стенок матки и несёт угрозу как для ребёнка, так и для матери.
Особую опасности для жизни плода и матери представляют гестозы, зачастую развивающиеся у беременных с экстрагенитальной патологией. Иммунная реакция и нарушение адаптивных механизмов женского организма на плодное яйцо, недостаточность спиральных артерий, обеспечивающих кровоснабжение детского места, приводят к гипоксии плаценты, выбросу в кровь матери биологически активных веществ, вазоспазму. В результате нарушается функция жизненно важных органов.
Классификация
В российском акушерстве практикуется оценка перинатального риска (опасности болезни или гибели плода или новорождённого) во время гестации по шкале В.Е. Радзинского. Для определения статуса беременности используется таблица факторов риска, объединённых в несколько больших групп, каждому из которых соответствует определённое количество баллов (от 1 до 20) – чем больше число, тем выше опасность.
Среди потенциальных неблагоприятных факторов выделяют социально – биологические (росто-весовые и возрастные показатели матери, профессиональные вредности, вредные привычки), патологии пациентки (перенесённые ранее или развившиеся при данной беременности), изменение уровня определённых белков, гормонов в сыворотке крови. Во второй половине гестации дополнительно оценивают физическое развитие, активность ребёнка. Полученные баллы суммируют, определяют степень риска:
Для количественного определения опасности существует более 72 критериев. Беременность высокого риска может быть обусловлена одним значимым фактором (например, выраженной гипертрофией плода – 2 баллов, эклампсией – 12, сахарным диабетом – 10) или несколькими менее существенными (рубцом на матке – 4 балла, возрастом от 40 лет – 4, ожирением – 2).
Симптомы
Ранние токсикозы характерны для первого триместра, проявляются слюнотечением, многократной рвотой. Более редкие формы токсикоза – желтуха, зуд, судороги мышц рук, ног, лица (тетания беременных) – могут наблюдаться на любом сроке гестации. Гестозы развиваются со 2 триместра, сопровождаются отёками, артериальной гипертензией (головокружением, головной болью, ощущением «мушек» перед глазами), приступами судорог с потерей сознания (эклампсия).
Осложнения
У матерей осложнения чаще связаны с гестозами, усугублением экстрагенитальной патологии, операцией на матке или неправильным положением плода (особенно при внебольничных родах). К наиболее тяжёлым из них относится HELLP- и ДВС-синдром, массивное маточное кровотечение, полиорганная недостаточность. Эти состояния нередко заканчиваются смертью, у выживших женщин может сохраняться значительное снижение качества жизни.
Диагностика
Диагностические мероприятия предусматривают как минимум трёхкратное обследование с расчётом факторов риска – до 12 недель (обычно при постановке на учёт в женской консультации), затем в 30, 36-37 недель. В течение беременности степень опасности может повышаться. Обследование с целью её оценки начинается с приёма акушера-гинеколога.
В ходе первого приёма проводится сбор анамнеза, общий акушерский осмотр на кресле. Результаты вносятся в таблицу, беременной назначают инструментальное, лабораторное исследование. Данные специальных методов исследования также вносят в расчёт, суммируют показатель риска. Специальное исследование включает:
В случае необходимости проводят УЗИ или МРТ почек, печени, эхокардиографию. При подозрении на экстрагенитальные патологии может потребоваться консультация нефролога, кардиолога, ревматолога.
Лечение
Чаще всего при выявлении беременности высокого риска назначается консервативное лечение – медикаментозная терапия. При угрозе преждевременных родов, ухудшении состояния матери назначают охранительный режим. Применение хирургического лечение может потребоваться при несостоятельности шейки матки, некоторых опухолях половых органов, необходимости оперативного родоразрешения.
Консервативная терапия
Соблюдение охранительного режима – важное условие сохранения беременности высокого риска. Строгий постельный режим назначается в стационаре при гестозах, выраженной экстрагенитальной патологии. Соблюдать полупостельный режим (в том числе дома) иногда требуется на протяжении всего периода гестации (например, при недостаточности шейки матки после трахелэктомии).
Лечение осуществляется под руководством акушера-гинеколога, по мере необходимости привлекаются узкие специалисты. При наличии общесоматических заболеваний коррекция нарушений зависит от поражения того или иного органа или системы. Консервативное лечение наиболее распространённых патологий:
Хирургическое лечение
Хирургические операции при беременности проводят редко: для устранения большинства причин беременности высокого риска не требуется оперативное вмешательство, и сама операция может явиться дополнительным фактором неблагоприятного исхода. Виды хирургического лечения, чаще всего используемые при беременности и родах:
Прогноз и профилактика
Прогноз беременности высокого риска зависит от выраженности предрасполагающих факторов, сроков их выявления, возможности устранения. Ранняя диагностика с применением современного оборудования, незамедлительное лечение беременных позволили снизить показатели мертворождённости и смертности на первом году жизни за последние 20 лет почти на 40%. Важная роль в предотвращении высокого риска беременности отводится прегравидарной подготовке.
Профилактические мероприятия включают рациональное предохранение от нежелательного зачатия, своевременную диагностику и лечение патологий, влекущих опасность высокого перинатального и акушерского риска, здоровый образ жизни (это также касается будущего отца). На этапе планирования следует нормализовать массу тела. Не следует откладывать беременность на слишком поздний возраст. Вторичная профилактика подразумевает диспансерное наблюдение в течение гестации.
Группы риска при беременности
Группы риска при беременности — это понятие в медицине необходимо для того, чтобы свести до минимума возможность развития осложнений во время вынашивание ребенка, которые впоследствии могут привести к преждевременным родам, врожденным патологиям или смерти плода.
Группы существуют для определения беременности, требующей особого наблюдения специалистов. Но вовсе не означает, что у будущей матери будут проблемы со здоровьем. Просто женщина, попадающая в группу риска по каким-либо причинам имеет ряд патологических черт, развитие которых влечет за собой недоношенность ребенка, задержку развития плода, асфиксию (удушье) и так далее. Поэтому ей необходимы некоторые процедуры и врачебные вмешательства.
Группы риска при беременности
Возраст будущей матери
Это один из важнейших факторов, который во многом определяет общий ход вынашивания плода. Если будущая роженица моложе 18 лет или старше 38, она попадает в группу риска и нуждается в особом наблюдении.
Причем девочка-подросток в данном случае находится в большей опасности, так как на нее влияет социально-психологическая обстановка, которая может вызвать неверное поведение будущей матери (нерациональное питание, скрывание своей беременности и, как следствие, отсутствие наблюдения у врача). Однако девушка, окруженная вниманием и заботой, сводит до минимума возможность возникновения осложнений.
Количество детей
Рождение 4-го или 5-ого ребенка может сопровождаться ягодичным предлежанием плода, потерей большого количества крови и другими отклонениями. Связано это в первую очередь с тем, что матка с каждой новой беременностью теряет сократительную способность и общий тонус. Вторая причина – мать троих детей считает себя, как правило, опытной роженицей, поэтому пренебрегает наблюдением специалистов и меньше времени тратит на личную гигиену мочеполовых органов.
Если плод не один
Если будущая мать ожидает появления близнецов (особенно если их больше двух), она попадает в группы риска при беременности и обязательно должна находиться под особым наблюдением, включающим более частые ультразвуковые исследования и консультации врачей практически каждую неделю. Следует также обратиться в специализированный родильный дом и провести роды именно там.
Такие меры необходимы, потому что многоплодная беременность в 40 % случаях заканчивается преждевременными родами, а в первом триместре повышается риск самопроизвольного выкидыша. Помимо этого будущая мать часто страдает от токсикоза, отечности и скачущего артериального давления.
Осложненный анамнез
Причины их появления могут сказаться и на нынешнем вынашивании, поэтому в таких случаях врачи акушеры-гинекологи «Диамед» назначают будущей матери дополнительные процедуры и консультации, чтобы предотвратить появление каких-либо повторных патологий.
Болезни будущей матери
В группу риска включают женщин, страдающих следующими заболеваниями:
Курение также может послужить поводом для определения в группы риска при беременности. Наличие хотя бы одной из вышеперечисленных болезней повышает риск возникновения удушья плода, недостатка питания, отклонений внутриутробного развития, преждевременны родам или выкидышу. Особое наблюдение врача обязательно на протяжении всего вынашивания ребенка.
Особенности физиологии матери
Осложнения во время вынашивания и родов могут возникнуть в результате обладания будущей матерью некоторыми физиологическими особенностями. К ним относится ожирение, проблемы с маткой (ее ретроверсия, маленький размер или обнаружение кисты) и аномалия таза (узость, которая присуща женщинам низкого роста; врожденная патология; деформация после несчастного случая). Все эти показатели учитываются специалистами, на их основании заранее создается план родоразрешения.
Материальное положение беременной
Н изкий социальный статус в сочетании с низкими доходами в 60% случаев влечет за собой преждевременные роды. Происходит это в результате того, что будущая мать в силу затруднительного материального положения вынуждена продолжать работать вплоть до самих родов, несмотря на запрещающие медицинские показания. Она может совершать утомительные переезды в общественном транспорте, заниматься тяжелым домашним трудом, воспитывать старших детей, неполноценно и в недостаточных количествах питаться, что приводит в конечном итоге к анемии, переутомлению, токсикозу. А это главные причины преждевременных родов.
Дополнительные исследования женщин группы риска
Женщины, находящиеся в группе риска, требуют строгого наблюдения. Они должны посещать специалистов как минимум два раза в месяц, а иногда и каждую неделю.
Им дополнительно назначаются следующие процедуры:
В некоторых случаях могут потребоваться и другие исследования, которые назначаются врачом индивидуально. Опытные специалисты сети клиник «Диамед» составляют полную схему необходимых анализов и процедур, учитывая все показатели пациентки. Они также тщательно прорабатывают план родов и определяют лучший вариант их ведения.
Сохранение беременности
Иногда будущих матерей из группы риска нужно определить в дневной стационар, чтобы в течение 6-8 часов в сутки за ними наблюдали врачи, оказывали необходимую медицинскую помощь и проводили некоторые процедуры. Только на основании предоставленных наблюдающим гинекологом данных женщине могут назначить пребывание в поликлинике в дневное время.
Основанием для этого могут послужить следующие показатели:
Женщине, попавшей по каким-либо причинам в особую группу, не стоит бояться и отчаиваться, ведь под должным наблюдением специалистов возможность развития той или иной патологии сводится к минимуму. Проводимые исследования и анализы выявят все угрозы, а опытные врачи составят подходящий план для будущей роженицы. Беременные, не находящие в группе риска и не знающие о своих заболеваниях, страдают гораздо больше, чем мамы, находящие под присмотром гинекологов. Поэтому консультация у врача – это святая обязанность каждой женщины, которая ожидает появления на свет малыша и заботится о его здоровье.
Все будущие мамочки, обратившиеся в клиники «Диамед» могут быть уверены в том, что им будет предложено высококачественно обслуживание лучшими специалистами, знающими свое дело и практикующими индивидуальный подход к каждому клиенту. Все обследования проводятся на современном оборудовании, позволяющем выявлять тонкости и нюансы каждого организма, что способствует более точной постановке и диагноза и назначению эффективного лечения. Наши гинекологи имеют богатый опыт ведения сложных беременностей. Приходите к нам и больше ни о чем не беспокойтесь!
Будущие мамочки, выбравшие наших врачей, имеют возможность записаться на прием к необходимым специалистам и не стоять в долгих очередях, которые так утомительны в их положении. Позаботьтесь о здоровье своего малыша – обратитесь за консультацией в «Диамед»!
Беременность абсолютно для любой женщины самое счастливое время в ее жизни. Но часто она сопровождается различными гормональными изменениями в организме женщины, возникновению болевых ощущений, тяжести. Женщине важно понимать, от чего эти изменения происходят. Читать дальше.
В Центре иммунологии и репродукции уже много лет успешно работает программа пренатального скрининга. Наших специалистов приглашают читать лекции на специализированных конференциях, в других клиниках. Наша лаборатория получает стабильно хорошие оценки в системе контроля качества. Специально обученные специалисты проводят расчет рисков.
Содержание
Что такое пренатальная диагностика?
Слово «пренатальный» означает «дородовый». Поэтому термин «пренатальная диагностика» означает любые исследования, позволяющие уточнить состояние внутриутробного плода. Поскольку жизнь человека начинается с момента зачатия, различные проблемы со здоровьем могут быть не только после рождения, но и до рождения. Проблемы могут быть разными:
Для выяснения состояния здоровья внутриутробного плода используются методы пренатальной диагностики, к которым относятся ультразвуковое исследование, кардиотокография, различные биохимические исследования и пр. Все эти методы имеют разные возможности и ограничения. Некоторые методы вполне безопасны, как, например, ультразвуковое исследование. Некоторые сопряжены с определенным риском для внутриутробного плода, например, амниоцентез (проба околоплодных вод) или биопсия ворсинок хориона.
Понятно, что методы пренатальной диагностики, сопряженные с риском осложнений беременности, должны применяться только в том случае, когда для их использования имеются веские показания. Для того, чтобы максимально сузить круг пациенток, нуждающихся в инвазивных (т. е. связанных с вмешательством в организм) методах пренатальной диагностики, используется выделение групп риска развития тех или иных проблем у внутриутробного плода.
Что такое группы риска?
Группами риска являются такие группы пациенток, среди которых вероятность обнаружения той или иной патологии беременности выше, чем во всей популяции (среди всех женщин данного региона). Существуют группы риска по развитию невынашивания беременности, гестоза (позднего токсикоза), различных осложнений в родах и т. д. Если женщина в результате обследования оказывается в группе риска по той или иной патологии, это не означает, что данная патология обязательно разовьется. Это означает только то, что у данной пациентки тот или иной вид патологии может возникнуть с большей вероятностью, чем у остальных женщин. Таким образом, группа риска не тождественна диагнозу. Женщина может находиться в группе риска, но никаких проблем в течение беременности может не быть. И необорот, женщина может не находиться в группе риска, но проблема у нее возникнуть может. Диагноз же означает то, что у данной пациентки уже обнаружено то или иное патологическое состояние.
Зачем нужны группы риска?
Знание того, что пациентка входит в ту или иную группу риска, помогает врачу правильно спланировать тактику ведения беременности и родов. Выделение групп риска позволяет оградить пациенток, не входящих в группы риска, от ненужных медицинских вмешательств, и наоборот, позволяет обосновать назначение тех или иных процедур или исследований пациенткам, входящим в группы риска.
Что такое скрининг?
Слово скрининг означает «просеивание». В медицине под скринингом понимают проведение простых и безопасных исследований большим группам населения с целью выделения групп риска развития той или иной патологии. Пренатальным скринингом называются исследования, проводимые беременным женщинам с целью выявления групп риска осложнений беременности. Частным случаем пренатального скрининга является скрининг по выявлению групп риска развития врожденных пороков у плода. Скрининг не позволяет выявить всех женщин, у которых может быть та или иная проблема, но дает возможность выделить относительно небольшую группу пациенток, внутри которой будет сосредоточена бо́льшая часть лиц с данным видом патологии.
Зачем нужен скрининг пороков развития плода?
Некоторые виды врожденных пороков у плода встречаются довольно часто, например, синдром Дауна (трисомия по 21-й паре хромосом или трисомия 21) – в одном случае на 600 – 800 новорожденных. Это заболевание, так же как и некоторые другие врожденные заболевания, возникает в момент зачатия или на самых ранних стадиях развития зародыша и с помощью инвазивных методов пренатальной диагностики (биопсии ворсин хориона и амниоцентеза) может быть диагностировано на достаточно ранних сроках беременности. Однако такие методы сопряжены с риском целого ряда осложнений беременности: выкидыша, развития конфликта по резус-фактору и группе крови, инфицирования плода, развития тугоухости у ребенка и т. д. В частности, риск развития выкидыша после таких исследований составляет 1:200. Поэтому эти исследования следует назначать только женщинам высоких групп риска. К группам риска относятся женщины старше 35 и особенно старше 40 лет, а также пациентки с рождением детей с пороками развития в прошлом. Однако дети с синдром Дауна могут родиться и у совсем молодых женщин. Методы скрининга – совершенно безопасные исследования, проводимые в определенные сроки беременности, – позволяют с очень большой степенью вероятности выявить группы женщин с риском синдрома Дауна, которым может быть показано проведение биопсии ворсин хориона или амниоцентеза. Женщины, не попавшие в группы риска, не нуждаются в проведении дополнительных инвазивных исследований. Обнаружение повышенного риска развития пороков развития плода с помощью методов скрининга не является диагнозом. Диагноз может быть поставлен или отвергнут с помощью дополнительных тестов.
На какие виды врожденных пороков проводится скрининг?
В настоящее время рекомендуется проведение скрининга на следующие виды врожденных пороков у плода:
Какие виды исследований проводятся в рамках скрининга риска пороков развития у плода?
По видам исследований выделяют:
Общей тенденцией в развиитии пренатального скрининга является желание получать достоверную информацию о риске развития тех или иных нарушений на как можно ранних сроках беременности. Оказалось, что комбинированный скрининг в конце первого триместра беременности (сроки 10–13 недель) позволяет приблизиться к эффективности классического биохимического скрининга второго триместра беременности.
Ультразвуковой скрининг, используемый для математической обработки рисков аномалий плода, проводится только 1 раз: в конце первого триместра беременности.
Что касается биохимического скрининга, то набор показателей будет различным в разные сроки беременности. В сроки беременности 10-13 недель проверяются следующие показатели:
Расчет риска измерения аномалий плода, проведенный на основании измерения этих показателей, называется двойным биохимическим тестом первого триместра беременности.
С помощью двойного теста в I триместре рассчитываются риск обнаружения у плода синдрома Дауна (T21) и синдрома Эдвардса (T18), трисомии по 13 хромосоме (синдром Патау), триплоидии материнского происхождения, синдрома Шерешевского-Тернера без водянки. Риск дефектов нервной трубки с помощью двойного теста посчитать нельзя, поскольку ключевым показателем для определения этого риска является α-фетопротеин, который начинают определять только со второго триместра беременности.
Специальные компьютерные программы позволяют рассчитать комбинированный риск аномалий развития плода с учетом биохимических показателей, определяемых в двойном тесте первого триместра и результатов УЗИ, сделанного в сроки 10-13 недель беременности. Такой тест называется комбинированным с ТВП двойным тестом первого триместра беременности или тройным тестом первого триместра беременности. Результаты расчета рисков, полученные с помощью комбинированного двойного теста, гораздо точнее, чем расчеты риска только на основании биохимических показателей или только на основании УЗИ.
Если результаты теста в первом триместре указывают на группу риска хромосомных аномалий плода, для исключения диагноза хромосомных аномалий пациентке может быть проведена биопсия ворсин хориона.
По этим показателям рассчитываются следующие риски:
Такой тест называется четверным тестом второго триместра беременности или четверным биохимическим скринингом во втором триместре беременности. Усеченным вариантом теста является так называемый тройной или двойной тесты второго триместра, включающий в себя 2 или показателя: ХГЧ или свободная β-субъединица ХГЧ, АФП, свободный эстриол. Понятно, что точность двойного или двойного тестов II триместра ниже, чем точность четверного теста II триместра.
Еще одним вариантом биохимического пренатального скрининга является биохимический скрининг риска только дефектов нервной трубки во втором триместре беременности. При этом производится определение только одного биохимического маркера: α-фетопротеин
В какие сроки беременности проводится скрининг второго триместра?
В 14 – 20 недель беременности. Оптимальным сроком является 16 – 18 недель беременности.
Что такое четверной тест второго триместра беременности?
Основным вариантом биохимического скрининга второго триместра в ЦИР является так называемый четверной или квадрупл-тест, когда к определению трех вышеперечисленных показателей добавляется определение ингибина А.
Ультразвуковой скрининг в первом триместре беременности.
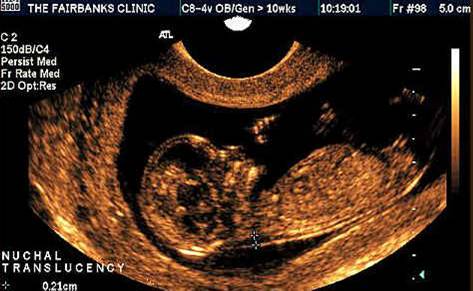
В первом триместре беременности главным размером, используемым при расчете рисков является ширина шейной прозрачности (англ. «nuchal translucency» (NT) », франц. «clarté nuchale»). В русском медицинском обиходе данный термин часто переводится как «воротниковое пространство» (ТВП) или «шейная складка». Шейная прозрачность, воротниковое пространство и шейная складка – полные синонимы, с которыми можно встретиться в разных медицинских текстах и обозначающие одно и то же.
Шейная прозрачность – определение
Измерение шейной прозрачности
Сроки беременности и копчико-теменной размер
Оптимальным сроком беременности для измерения ШП является срок от 11 недель до 13 недель 6 дней. Минимальный размер КТР – 45 мм, максимальный – 84 мм.
Имеются две причины для выбора срока в 11 недель в качестве самого раннего срока для измерения ШП:
Изображение и измерение
Для измерении ШП ультразвуковой аппарат должен иметь высокое разрешение с функцией видео-петли и калибраторами, которые могут измерять размер с точностью до десятых долей миллиметра. ШП можно измерить с помощью абдоминального датчика в 95% случаев, в случаях, когда это невозможно выполнить, следует использовать влагалищный датчик.
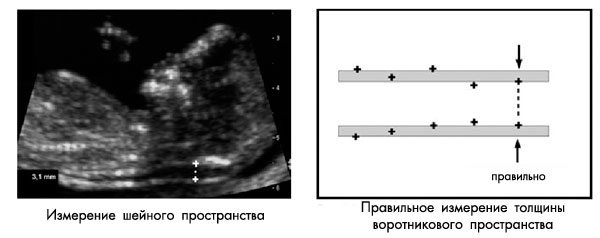
При измерении ШП в картинку должны попадать только голова и верхняя часть грудной клетки плода. Увеличение должно быть максимальным, так что небольшое смещение маркеров дает изменение в измерении не более чем на 0,1 мм. При увеличении картинки, до или после фиксации изображения, важно уменьшить гейн. Это позволяет избежать ошибки измерения, когда маркер попадает в размытую область и тем самым размер ШП будет недооценен.
Должен быть получен хороший саггитальный срез, такого же качества, как при измерении КТР. Измерение должно производиться в нейтральном положении головки плода: разгибание головки может увеличивать значение ТВП на 0,6 мм, сгибание головки – уменьшать показатель на 0,4 мм.
Важно не спутать кожу плода и амнион, поскольку в эти сроки беременности оба образования выглядят как тонкие мембраны. При сомнении следует дождаться момента, когда плод сделает движение и отойдет от амниона. Альтернативным способом является попросить беременную покашлять или легонько постучать по брюшной стенке беременной.
Замеряется наибольшее перпендикулярное расстояние между внутренними контурами шейной прозрачности (см. рисунок ниже). Замеры проводятся трижды, для расчета используется наибольшее значение размера. В 5-10% случаев обнаруживается обвитие пуповины вокруг шейки плода, что может значительно затруднить измерение. В таких случаях используется 2 измерения: выше и ниже места обвития пуповины, для расчета рисков используется среднее значение этих двух измерений.
Стандарты ультразвукового сканирования в конце первого триместра беременности разрабатываются базирующейся в Англии организацией Fetal Medicine Foundation (FMF). В группе компаний ЦИР УЗИ проводится по протоколу FMF.
Дополнительные ультразвуковые признаки риска синдрома Дауна
В последнее время дополнительно к измерению ШП для диагностики синдрома Дауна в конце первого триместра беременности использутся следующие ультразвуковые признаки:
Форма кровотока в аранциевом протоке при допплерометрии. Вверху: норма; внизу: при трисомии 21.
Не только синдром Дауна!
Во время УЗИ в конце первого триместра оценка контура плода поставляет выявить также следующие аномалии плода:
Каким образом рассчитываются риски?
Для вычисления рисков используется специальное программное обеспечение. Простое определение уровня показателей в крови недостаточно для того, чтобы решить, повышен риск аномалий развития, или нет. Программное обеспечение должно быть сертифицировано для использования с целью пренатального скрининга. На первом этапе компьютерного обсчета цифры показателей, полученные при лабораторной диагностике, переводятся в так называемые MoM (multiple of median, кратное медианы), характеризующие степень отклонения того или иного показателя от медианы. На следующем этапе расчета производится поправка MoM на различные факторы (масса тела женщины, расовая принадлежность, наличие некоторых заболеваний, курение, многоплодная беременность и т. д.). В результате получаются так называемые скорректированные MoM. На третьем этапе расчета скорректированные MoM используются для расчета рисков. Программное обеспечение специальным образом настраивается под используемые в лаборатории методы определения показателей и реактивы. Недопустимо рассчитывать риски с использованием анализов, сделанных в другой лаборатории. Наиболее точным расчет рисков аномалий плода бывает при использовании данных ультразвукового исследования, выполненного в 10-13 недель беременности.
Что такое MoM?
MoM – английская аббревиатура термина “multiple of median”, что в переводе означает “кратное медианы”. Это коэффициент, показывающий степень отклонения значения того или иного показателя пренатального скрининга от среднего значения для срока беременности (медианы). MoM расчитывается по следующей формуле:
MoM = [Значение показателя в сыворотке крови пациентки] / [Значение медианы показателя для срока беременности]
Поскольку значение показателя и медиана имеют одни и те же единицы измерения, значение MoM не имеет единиц измерения. Если значение MoM у пациентки близко к единице, то значение показателя близко к среднему в популяции, если выше единицы – выше среднего в популяции, если ниже единицы – ниже среднего в популяции. При врожденных пороках плода могут быть статистически значимые отклонения MoM маркеров. Однако в чистом виде MoM почти никогда не используются в расчете рисков аномалий плода. Дело в том, что при наличии целого ряда факторов, средние значения MoM отклоняются от средних в популяции. К таким факторам относятся масса тела пациентки, курение, расовая принадлежность, наступление беременности в результате ЭКО и др. Поэтому после получения значений MoM программа расчета рисков делает поправку на все эти факторы, в результате чего получается так называемое “скорригированное значение MoM”, которое и используется в формулах расчета рисков. Поэтому в бланках заключения по результатам анализа рядом с абсолютными значениями показателей указываются скорригированные значения MoM для каждого показателя.
Типичные профили MoM при патологии беременности
При различных аномалиях плода значения MoM сочетанно отклонены от нормы. Такие сочетания отклонений MoM называются профилями MoM при той или иной патологии. В таблицах ниже приведены типичные профили MoM при разных сроках беременности.
| Аномалия | PAPP-A | Своб. β-ХГЧ |
|---|---|---|
| Тр.21 (синдром Дауна) | 0,41 | 1,98 |
| Тр.18 (Синдром Эдвардса) | 0,16 | 0,34 |
| Триплоидия типа I/II | 0,75/0,06 | |
| Синдром Шерешевского-Тернера | 0,49 | 1,11 |
| Синдром Клайнфельтера | 0,88 | 1,07 |
| Аномалия | АФП | Общ. ХГЧ | Св. эстриол | Ингибин A |
|---|---|---|---|---|
| Тр.21 (синдром Дауна) | 0,75 | 2,32 | 0,82 | 1,79 |
| Тр.18 (синдром Эдвардса) | 0,65 | 0,36 | 0,43 | 0,88 |
| Триплоидия типа I/II | 6,97 | 13 | 0,69 | |
| Синдром Шерешевского-Тернера | 0,99 | 1,98 | 0,68 | |
| Синдром Клайнфельтера | 1,19 | 2,11 | 0,60 | 0,64-3,91 |
Показания к пренатальному скринингу I и II триместра на риск аномалий плода
В настоящее время пренатальный скрининг рекомендуется проводить всем беременным женщинам. Приказ Минздрава РФ от 2000 г. обязывает женские консультации проводить биохимический пренатальный скрининг всем беременным пациенткам во втором триместре беременности по двум показателям (АФП и ХГЧ).
Приказ № 457 от 28.12.2000 г. «О совершенствовании пренатальной диагностики в профилактике наследственных и врожденных заболеваний у детей»:
«В 16-20 недель производить забор крови у всех беременных для проведения исследований не менее двух сывороточных маркеров(АФП,ХГЧ)»
Важность проводить мониторинг врожденных заболеваний на постоянной основе в г.Москве рассматривается также в постановлении правительства Москвы об учреждении городской программы «Здоровье детей» на 2003-2005 годы.
Постановление Правительства Москвы от 23 июля 2002 г. № 572-ПП
«Целесообразно начать в Москве проведение генетического мониторинга врожденных пороков развития новорожденных, пренатального скрининга на болезнь Дауна и дефектов невральной трубки»
С другой стороны, пренатальный скрининг должен быть сугубо добровольным делом. В большинстве западных стран обязанностью врача является информирование пациентки о возможности проведения таких исследований и о целях, возможностях и ограничениях пренатального скрининга. Сама пациентка решает, делать ей анализы, или нет. Такой же точки зрения придерживается и группа компаний ЦИР. Главной проблемой является то, что никакого лечения обнаруженных аномалий не существует. В случае подтверждения наличия аномалий супружеская пара становится перед выбором: прервать беременность или сохранить ее. Это нелегкий выбор.
Что такое синдром Эдвардса?
Это состояние, обусловленное наличием в кариотипе лишней 18-й хромосомы (трисомия 18). Синдром характеризуется грубыми физическими аномалиями и умственной отсталостью. Это летальное состояние: 50% больных детей умирают в первые 2 месяца жизни, 95% – в течение первого года жизни. Девочки поражаются в 3-4 раза чаще, чем мальчики. Частота в популяции колеблется от 1 случая на 6000 родов до 1 случая на 10000 родов (примерно в 10 раз реже, чем синдром Дауна).
Что такое свободная β-субъединица ХГЧ?
Молекулы ряда гормонов гипофиза и плаценты (тиреотропного гормона (ТТГ), фолликул-стимулирующего гормона (ФСГ), лютеинизирующего гормона (ЛГ) и хорионического гормона человека (ХГЧ)) имеют сходную структуру и состоят из α и β-субъединиц. Альфа-субъединицы этих гормонов очень сходны и основные различия между гормонами заключаются в строении β-субъединиц. ЛГ и ХГЧ являются очень сходными не только по строению α-субъединиц, но и по строению β-субъединиц. Вот почему они являются гормонами с одинаковым действием. Во время беременности выработка ЛГ гипофизом падает практически до нуля, а концентрации ХГЧ очень высоки. Плацента вырабатывает очень большие количества ХГЧ, и хотя в основном этот гормон поступает в кровь в собранном виде (димерная молекула, состоящая из обеих субъединиц), в небольшом количестве в кровь поступает также свободная (не связанная с α-субъединицей) β-субъединица ХГЧ. Концентрация ее в крови во много раз меньше, чем концентрация общего ХГЧ, но этот показатель гораздо надежнее может указывать на риск проблем у внутриутробного плода на ранних сроках беременности. Определение свободной β-субъединицы ХГЧ в крови имеет значение также для диагностики трофобластической болезни (пузырного заноса и хорионэпителиомы), некоторых опухолей яичка у мужчин, мониторинге успеха процедур экстракорпорального оплодотворения.
Какой показатель: общий ХГЧ или свободная β-субъединица ХГЧ – предпочтительнее использовать в тройном тесте второго триместра?
Использование определения свободной β-субъединицы ХГЧ по сравнению с определением общего ХГЧ дает более точный расчет риска синдрома Дауна, однако в классических статистических расчетах риска синдрома Эдвардса в популяции использовалось определение уровня общего ХГЧ в крови матери. Для β-субъединицы ХГЧ таких расчетов не проводилось. Поэтому нужно делать выбор между более точным вычислением риска синдрома Дауна (в случае β-субъединицы) и возможностью вычисления риска синдрома Эдвардса (в случае общего ХГЧ). Напомним, что в первом триместре для вычисления риска синдрома Эдвардса используется толко свободная β-субъединицы ХГЧ, но не общий ХГЧ. Синдром Эдвардса характеризуется низкими цифрами всех 3-х показателей тройного теста, поэтому в подобных случаях можно сделать оба варианта тройного теста (с общим ХГЧ и со свободной β-субъединицей).
Что такое PAPP-A?
Ассоциированный с беременностью плазменный протеин A (pregnancy-associated plasma protein-A, PAPP-A) впервые был описан в 1974 г. в виде высокомолекулярной белковой фракции в сыворотке крови женщин на поздних сроках беременности. Оказалось, что это большой цинк-содержащий металогликопротеин с молекулярной массой около 800 кДа. Во время беременности PAPP-A вырабатывается синцитиотрофобластом (тканью, являющейся наружным слоем плаценты) и экстраворсинным цитотрофобластом (островками клеток плода в толще слизистой оболочки матки) и поступает в кровоток матери
Биологическое значение этого белка не до конца изучено. Было показано, что он связывает гепарин и является ингибитором эластазы гранулоцитов (фермента, индуцируемого при воспалении), поэтому предполагается, что PAPP-A модулирует иммунный ответ материнского организма и является одним из факторов, который обеспечивает развитие и выживание плаценты. Кроме того, было установлено, что он является протеазой, расщепляющей протеин 4, связывающий инсулиноподобный фактор роста. Существуют серьезные основания полагать, что PAPP-A является одним из факторов паракринной регуляции не только в плаценте, но и в некоторых других тканях, в частности в атеросклеротических бляшках. Предлагается использовать данный маркер как один из факторов риска ишемической болезни сердца.
Концентрации PAPP-A в крови матери постоянно увеличиваются с увеличением срока беременности. Наибольший рост этого показателя отмечается в конце беременности.
В течение последних 15 лет PAPP-A изучался в качестве одного из трех маркеров риска трисомии 21 (синдром Дауна) (вместе со свободной β-субъединицей ХГЧ и толщиной воротникового пространства). Оказалось, что уровень этого маркера в конце первого триместра беременности (8-14 недель) значительно снижен при наличии у плода трисомии 21 или трисомии 18 (синдром Эдвардса). Уникальностью этого показателя является то, что значимость его как маркера синдрома Дауна исчезает после 14 недель беременности. Во втором триместре уровни его в материнской крови при наличии у плода трисомии 21 не отличаются от таковых у беременных со здоровым плодом. Если рассматривать PAPP-A в качестве изолированного маркера риска синдрома Дауна в первом триместре беременности, наиболее значимым было бы его определение в сроки 8–9 недель. Однако свободная β-субъединица ХГЧ является стабильным маркером риска синдрома Дауна в сроки 10–18 недель, т. е. позже PAPP-A. Поэтому оптимальным сроком сдачи крови для двойного теста первого триместра беременности – 10–12 недель.
Комбинация измерения уровня PAPP-A с определением концентрации свободной β-субъединицы ХГЧ в крови и определением ТВП с помощью УЗИ в конце первого триместра беременности позволяет выявить до 90% женщин с риском развития синдрома Дауна в старшей возрастной группе (после 35 лет). Вероятность ложноположительных результатов при этом составляет около 5%.
Кроме пренатального скрининга риска синдрома Дауна и синдрома Эдвардса, в акушерстве определение PAPP-A используется также при следующих видах патологии:
Диагностика риска остановки развития плода на малых сроках беременности явилось исторически первым клиническим приложением определения PAPP-A в сыворотке крови, предложенным в начале 1980-х годов. Было показано, что женщины с низкими уровнями PAPP-A на ранних сроках беременности попадают в группы риска последующей остановки развития беременности и тяжелых форм позднего токсикоза. Поэтому рекомендуется определение этого показателя в сроки 7–8 недель женщинам с тяжелыми осложнениями беременности в анамнезе.
Синдром Корнелии де Ланж – это редкая форма врожденных пороков развития плода, обнаруживаемая в 1 случае на 40 000 родов. Синдром характеризуется отставанием умственного и физического развития, пороками сердца и конечностей и характерными особенностями черт лица. Было показано, что при данном состоянии уровни PAPP-A в крови в сроки 20–35 недель значимо ниже нормы. Исследование группы Эйткена в 1999 г. показало, что данный маркер может использоваться для скрининга на синдром Корнелии де Ланж и во втором триместре беременности, поскольку уровни показателя у таких беременных в среднем были в 5 раз ниже нормы.
Реактивы, используемые для определения PAPP-A и свободной β-субъединицы ХГЧ, на порядок дороже реактивов, используемых для большинства гормональных показателей, что делает данный тест более дорогим исследованием по сравнению с определением большинства гормонов репродуктивной системы.
Что такое α-фетопротеин?
Это гликопротеин плода, вырабатываемый вначале в желточном мешке, а потом в печени и желудочно-кишечном тракте плода. Это транспортный белок в крови плода, связывающий целый ряд различных факторов (билирубин, жирные кислоты, стероидные гормоны). Это двойной регулятор роста внутриутробного плода. У взрослого человека никаких известных функций АФП не выполняет, хотя может повышаться в крови при заболеваниях печени (цирроз, гепатит) и при некоторых опухолях (гепатоклеточная карцинома и герминативная карцинома). В крови матери уровень АФП постепенно повышается с увеличением срока беременности и достигает максимума к 30 неделям. Уровень АФП в крови матери повышается при дефектах нервной трубки у плода и при многоплодной беременности, понижается – при синдроме Дауна и при синдроме Эдвардса.
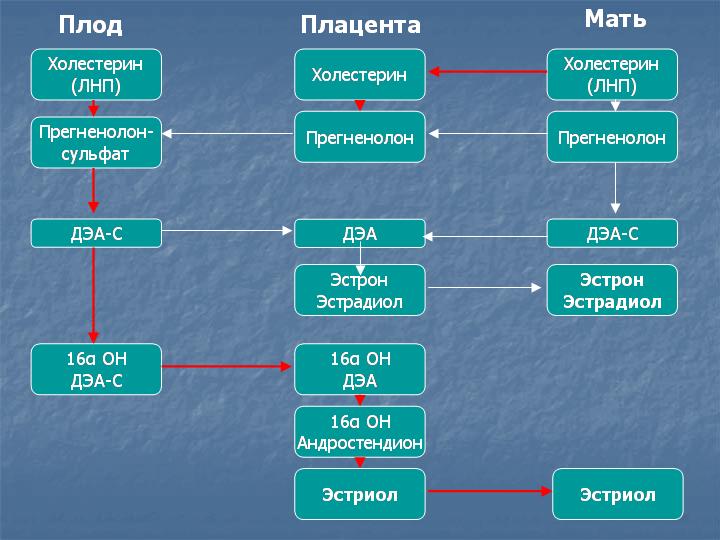
Что такое свободный эстриол?
Эстриол синтезируется в плаценте из 16α-гидрокси-дегидроэпиантростерон-сульфата, поступающего со стороны плода. Главный источник предшественников эстриола – надпочечники плода. Эстриол является главным эстрогенным гормоном беременности и обеспечивает рост матки и подготовку молочных желез к лактации.
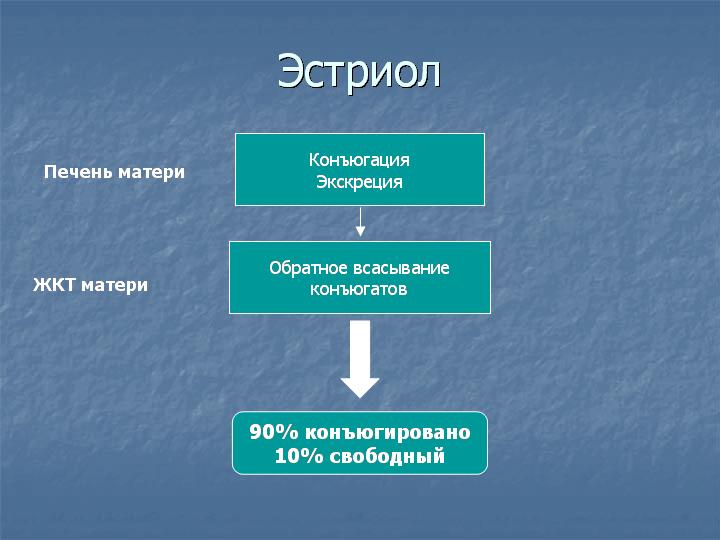
90% эстриола после 20 недель беременности образуются из ДЭА-С плода. Большой выход ДЭА-С из надпочечника плода связан с низкой активностью 3β-гидроксистероид-дегидрогеназы у плода. Протективным механизмом, защищающим плод от избытка андрогенной активности, является быстрая конъюгация стероидов с сульфатом. В сутки плод вырабатывает более 200 мг ДЭА-С в день, в 10 раз больше матери. В печени матери эстриол быстро подвергается конъюгации с кислотами, в основном с гиалуроновой кислотой, и таким образом инактивируется. Наиболее точным методом определения активности надпочечников плода является определение уровня свободного (неконъюгированного) эстриола.
Уровень свободного эстриола постепенно повышается по мере развития беременности и в третьем триместре беременности может использоваться для диагностики благополучия плода. При ухудшении состояния плода в третьем триместре беременности может наблюдаться резкое падение уровня свободного эстриола. Уровень свободного эстриола часто понижен при синдроме Дауна и при синдроме Эдвардса. Прием дексаметазона, преднизолона или метипреда при беременности подавляет функцию надпочечников плода, поэтому уровень свободного эстриола у таких пациенток часто снижается (снижение поступления эстриола со стороны плода). При приеме антибиотиков усиливается скорость конъюгации эстриола в печени матери и снижается обратное всасывание конъюгатов из кишечника, поэтому уровень эстриола тоже снижается, но уже за счет ускорения его инактивации в организме матери. Для точной интерпретации данных тройного теста очень важно, чтобы пациентка указала полный список лекарств, принимавшихся или принимаемых во время беременности с дозами и сроками приема.
Алгоритм проведения пренатального скрининга I и II триместра беременности.
1. Рассчитываем срок беременности, лучше после консультации с врачом или с помощью консультанта.
Скрининг I триместра имеет свои особенности. Он проводится в сроки 10 – 13 недель беременности и достаточно жестко ограничен по срокам. Если сдать кровь слишком рано или слишком поздно, если ошибиться в расчете сроков беременности на момент сдачи крови, точность расчета резко уменьшится. Сроки беременности в акушерстве обычно рассчитываются по первому дню последней менструации, хотя зачатие происходит в день овуляции, т. е. при 28-дневном цикле – через 2 недели после первого дня менструации. Поэтому сроки 10 – 13 недель по дню менструации соответствуют 8 – 11 неделям по зачатию.
Для вычисления срока беременности мы рекомендуем воспользоваться акушерским календарем, размещенном на нашем сайте. Сложности в расчете сроков беременности могут быть при нерегулярном менструальном цикле, при беременности, наступившей вскоре после родов, при цикле, более чем на неделю отклоняющегося от 28 дней. Поэтому лучше всего довериться профессионалам, и для расчета сроков беременности, проведения УЗИ и сдачи крови обратиться к врачу.
2. Делаем УЗИ.
Следующим этапом должно быть проведение УЗИ в сроки 10 – 13 недель беременности. Данные этого исследования будут использованы программой расчета рисков как в первом, так и во втором триместре. Начинать обследование нужно именно с УЗИ, поскольку в процессе исследования могут выявиться проблемы с развитием беременности (например, остановка или отставание в развитии), многоплодная беременность, будут достаточно точно рассчитаны сроки зачатия. Врач, проводящий УЗИ, поможет пациентке расчитать сроки сдачи крови для биохимического скрининга. Если УЗИ окажется сделанным слишком рано по срокам беременности, то, возможно, врач рекомендует повторить исследование спустя какое-то время.
Для расчета рисков будут использоваться следующие данные из заключения УЗИ: дата УЗИ, копчико-теменной размер (КТР) и толщина воротникового пространства (ТВП) (английские сокращения соответственно CRL и NT), а также визуализация носовых костей.
3. Сдаем кровь.
Имея результаты УЗИ и зная точный срок беременности можно приходить для сдачи крови. Взятие крови для анализа на пренатальный скрининг в группе компаний ЦИР проводится ежедневно, включая выходные дни. В будние дни взятие крови проводится с 7:45 до 21:00, в выходные и праздничные дни: с 8:45 до 17:00. Взятие крови проводится через 3-4 часа после последнего приема пищи.
4. Получаем результат.
Теперь нужно получить результаты анализа. Сроки готовности результатов анализа пренатального скрининга в группе компаний ЦИР составляют один рабочий день (кроме четверного теста). Это означает, что анализы, сданные с понедельника по пятницу будут готовы в тот же день, а сданные с субботы по воскресенье – в понедельник.
Заключения по результатам исследования выдаются пациентке на русском языке.
Тиблица. Объяснения терминов и сокращений
| Дата отчета | Дата компьютерной обработки результатов |
| Срок беременности | Недели + дни |
| Дата УЗИ | 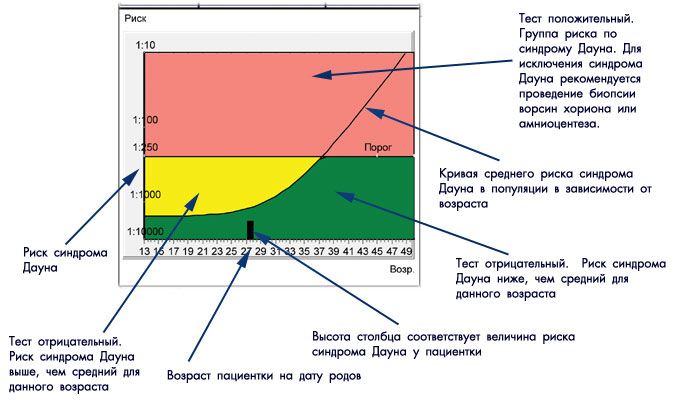 Дата проведения УЗИ. Обычно не совпадает с датой сдачи крови. Дата проведения УЗИ. Обычно не совпадает с датой сдачи крови. |
| Плоды | Количество плодов. 1 – одноплодная беременность; 2 – двойня; 3 – тройня |
| ЭКО | Беременность наступила в результате ЭКО |
| КТР | Копчико-теменной размер, определенный во время УЗИ |
| MoM | Кратное медианы (multiple of median), степень отклонения результата от среднего для данного срока беременности |
| Скорр. MoM | Скорригированное MoM. Значение MoM после коррекции по массе тела, возрасту, расовой принадлежности, количеству плодов, наличию диабета, курению, лечению бесплодия методом ЭКО. |
| NT | Толщина воротникового пространства (nuchal translucency). Синоним: шейная складка. В различных вариантах отчетов могут приводиться либо абсолютные значения в мм, либо степень отклонения от медианы (MoM) |
| Возрастной риск | Среднестатистический риск для данной возрастной группы. Не учитываются никакие факторы, кроме возраста. |
| Tr. 21 | Трисомия 21, синдром Дауна |
| Tr. 18 | Трисомия 18, синдром Эдвардса |
| Биохимический риск | Риск аномалий плода после компьютерной обработки данных анализа крови без учета данных УЗИ |
| Комбинированный риск | Риск аномалий плода после компьютерной обработки данных анализа крови с учетом данных УЗИ. Наиболее точный показатель степени риска. |
| fb-HCG | Свободная β-субъединица ХГЧ |
| ДПМ | Дата последней менструации |
| AFP | α-фетопротеин |
| HCG | Общий ХГЧ (human chorionic gonadotropin) |
| uE3 | Свободный эстриол (unconjugated estriol) |
| +NT | Расчет проводился с учетом данных УЗИ |
| mIU/ml | мМЕ/мл |
| ng/ml | нг/мл |
| IU/ml | МЕ/мл |
Дополнительная информация.
Информация для пациентов: обратите внимание, что если Вы планируете пройти пренатальный скрининг в группе компаний ЦИР, то данные УЗИ, сделанного в других учреждениях, будут приниматься в расчет только в случае наличия специального договора группы компаний ЦИР с этими учреждениями.
Информация для врачей
Уважаемые коллеги! В соответствии с Приказом Минздрава № 457 и Постановлением Правительства Москвы № 572 группа компаний ЦИР оказывает услуги другим лечебным учреждениям по проведению пренатального скрининга на риск хромосомных аномалий. Вы можете пригласить наших сотрудников приехать к вам с лекцией по данной программе. Для направления пациентки на скрининг лечащий врач должен заполнить специальное направление. Пациентка может приехать для сдачи крови самостоятельно, но возможно и взятие крови в других учреждениях с последующей доставкой в нашу лабораторию, в том числе и нашим курьером. Если вы хотите получать результаты двойных, тройных и четверных тестов первого и второго триместров беременности, комбинированных с данными УЗИ, пациентка должна приехать к нам для УЗИ, либо мы должны подписать с вашим учреждением специальный договор и включить в программу ваших специалистов УЗИ, но только после выезда нашего эксперта по функциональной диагностике в ваше учреждение и ознакомления с качеством аппаратуры и квалификацией специалистов.