Игкс что это в медицине
Эффективность и безопасность ингаляционных глюкокортикостероидов у больных бронхиальной астмой (лекция)
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
В статье рассматриваются клиническая фармакология ингаляционных глюкокортикостероидов (ИГКС), механизмы их действия, эффективность и особенности клинического применения у больных бронхиальной астмой (БА). Эти препараты показаны при БА различной степени тяжести у взрослых и детей. При легком течении БА они используются в виде монотерапии, а при среднетяжелой и тяжелой БА — в виде комбинации с b2-адреномиметиками длительного действия, антилейкотриеновыми препаратами и длительно действующими теофиллинами. Рассматриваются режимы дозирования комбинации ИГКС и b2-адреномиметиков длительного действия. Приводятся рекомендации по снижению доз стероидов при достижении контроля астмы. При назначении ИГКС необходимо учитывать соотношение их эффективности и безопасности. Приводятся данные о возможных побочных эффектах, факторах, влияющих на их развитие, и методах профилактики. Обсуждаются перспективы клинического применения ИГКС у больных БА легкого течения.
Ключевые слова: ингаляционные глюкокортикостероиды, эффективность, безопасность, бронхиальная астма.
Для цитирования: Емельянов А.В. Эффективность и безопасность ингаляционных глюкокортикостероидов у больных бронхиальной астмой (лекция). РМЖ. 2018;3(I):20-25.
Efficacy and safety of inhaled glucocorticosteroids in patients with bronchial asthma (lecture)
Emelyanov A.V.
North-western State Medical University named after I.I.Mechnikov, St.Petersburg
The review is focused on the clinical pharmacology of inhaled glucocorticosteroids (IGCS), mechanisms of their action, efficacy and peculiarities of clinical use in patients with asthma. These drugs are indicated for the treatment of asthma of varying severity in adults and children. They are used as a monotherapy in mild asthma, for the treatment of moderate and severe asthma they are used in a combination with long-acting b2-agonists, antileukotriens and long-acting theophyllines. Dosage regimens for the combination of IGCS and long-acting b2-agonists are considered. The article provides recommendations for reducing steroid doses when asthma control is achieved. The ratio risk/benefit has to be considered when appointing IGCS. Data on possible side effects, factors affecting their development and methods of prevention are given. The prospects of clinical use of IGCS in patients with mild asthma are considered.
Key words: inhaled glucocorticosteroids, efficacy, safety, asthma.
For citation: Emelyanov A.V. Efficacy and safety of inhaled glucocorticosteroids in patients with bronchial asthma (lecture) // RMJ. 2018. № 3(I). P. 20–25.
В лекции рассматриваются клиническая фармакология ингаляционных глюкокортикостероидов, механизмы их действия, эффективность и особенности клинического применения у больных бронхиальной астмой.
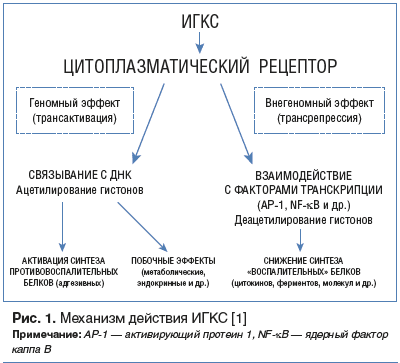
Механизм действия ИГКС
Механизм действия ИГКС изучен недостаточно [1]. Предполагается, что эти препараты путем диффузии проникают в цитоплазму клетки и взаимодействуют с цитозольными (a-) рецепторами, которые в неактивном состоянии образуют комплексы с двумя молекулами белка теплового шока.
Образовавшийся комплекс гормона и рецептора перемещается в виде димера в ядро клетки, где связывается с коактивирующими молекулами: белком, связывающим циклический аденозинмонофосфат (цАМФ)-чувствительный элемент (СВР), коактиватор стероидного рецептора и др., а также с чувствительным элементом генов (геномный эффект действия ИГКС). СBP обладает свойствами ацетилтрансферазы и активирует ацетилирование гистонов, что приводит к уменьшению плотности хроматина и считыванию генетической информации. Таким путем в клетках активируются процессы синтеза белков, обладающих противовоспалительным эффектом: липокортина 1, секреторного ингибитора протеаз лейкоцитов, ингибитора ядерного фактора каппа В (NF-kB), интерлейкина 10,b2-адренорецепторов клеток легких и др.
В последние годы было установлено, что гормонорецепторные комплексы (в виде мономера) непосредственно и через молекулы СBP взаимодействуют с факторами транскрипции (активирующий протеин 1 (AP-1), NF-kB и др.). Активность последних в клетках возрастает под влиянием оксидантов, медиаторов воспаления и вирусов. Итогом этого является торможение транскрипции «воспалительных» генов (трансрепрессия), которое, в свою очередь, уменьшает образование в клетках следующих белков и пептидов: провоспалительных цитокинов (интерлейкинов 1, 2, 3, 4, 5, 6, 8, 11, 13, 16, 17, 18 и др.), индуцибельной синтазы оксида азота и циклооксигеназы, фосфолипазы А2, эндотелина-1, молекул адгезии (ICAM-1, VCAM-1, E-cелектина) лейкоцитов и др. Описанные механизмы составляют основу внегеномного действия ИГКС.
Относительно недавно было показано, что одним из молекулярных механизмов торможения экспрессии «воспалительных» генов со стороны ГКС является активация фермента деацетилазы. Деацетилирование гистонов хромосом приводит к уплотнению структуры хроматина и ограничению доступа к ДНК «воспалительных» факторов транскрипции.
Известные в настоящее время данные о геномном и внегеномном эффектах ИГКС суммированы на рис. 1.
Обсуждаемые выше молекулярные механизмы действия ИГКС определяют их влияние на различные клетки, представленные в дыхательных путях (табл. 1).
Механизмы взаимодействия игкс с другими лекарственными средствами
b2-адреномиметики длительного действия (ддба) и игкс
Антилейкотриеновые препараты и игкс
Теофиллин и игкс
Клиническая фармакология игкс
Фармакокинетика игкс
99%). Эквивалентные терапевтические дозы ФП почти в 2 раза меньше, чем у БДП (табл. 4). 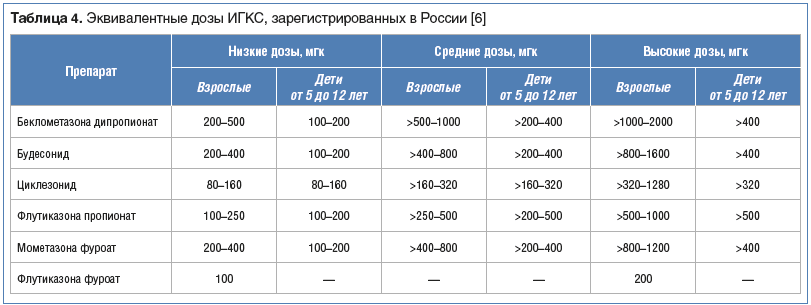
Отличительной характеристикой МФ является низкая биодоступность ( Литература
Только для зарегистрированных пользователей
Место системных глюкокортикостероидов в терапии бронхиальной астмы
Центральным звеном в патогенезе бронхиальной астмы (БА) является хроническое аллергическое воспаление нижних дыхательных путей [1]. Это обстоятельство определяет выбор глюкокортикостероидов (ГКС) в качестве основных и наиболее эффективных лекарственных с
Центральным звеном в патогенезе бронхиальной астмы (БА) является хроническое аллергическое воспаление нижних дыхательных путей [1]. Это обстоятельство определяет выбор глюкокортикостероидов (ГКС) в качестве основных и наиболее эффективных лекарственных средств (ЛС), применяемых для базовой (ежедневной) терапии БА и лечения обострений этого заболевания [2].
ГКС в настоящее время рассматриваются как наиболее эффективные препараты для базовой терапии БА. Согласно принятой в доказательной медицине [3] шкале оценки, применение ГКС относится к рекомендациям высшего уровня (уровень рекомендаций А). В большом числе исследований применение этих ЛС сопровождалось значительным улучшением функции дыхания, ростом показателей спирометрии, уменьшением выраженности симптомов бронхиальной астмы, снижением бронхиальной гиперреактивности и улучшением качества жизни [4] (уровень доказательности А). Таким образом, ГКС положительно воздействуют практически на все проявления БА и должны постоянно применяться у всех больных, за исключением пациентов с легким интермиттирующим течением заболевания [2].
Широкое внедрение ГКС в практику лечения БА стало возможно лишь с появлением форм, использующихся для ингаляций. Применение ингаляций ГКС позволило, во-первых, усилить местные (по отношению к дыхательным путям) эффекты кортикостероидной терапии, а во-вторых, уменьшить выраженность и частоту нежелательных лекарственных реакций (НЛР), связанных с системным действием этих препаратов.
Использование ГКС в виде ингаляций позволяет полностью избежать у больных развития таких грозных осложнений ГКС-терапии, как язва верхних отделов желудочно-кишечного тракта, стероидный диабет и гипертензия. С другой стороны, при применении ГКС в форме ингаляций реже возникают такие НЛР, как синдром Кушинга, вторичная надпочечниковая недостаточность, глаукома и т. д. [4].
Вместе с тем при всех достоинствах этого метода ингаляционные ГКС в ряде случаев оказываются недостаточно эффективными.
Таким образом, вопрос о применении системных ГКС (ГКС для приема внутрь, внутривенно или внутримышечно в виде препаратов пролонгированного действия — депо-форм) остается достаточно актуальным, несмотря на высокий риск НЛР и наличие менее «опасных» ингаляционных форм.
Выбор препарата для системного применения
Современные руководства по клинической практике [2] рекомендуют применять для лечения БА средства, обеспечивающие сочетание высокой противовоспалительной и минимальной минералокортикоидной активности. Из таблицы видно, что в наибольшей степени этим требованиям отвечают такие ЛС, как преднизолон и метилпреднизолон.
Фармакокинетика системных ГКС, применяемых для терапии БА
С точки зрения фармакокинетики эти ЛС отличает высокая (около 100%) биодоступность при приеме внутрь. У преднизолона и метилпреднизолона максимальная концентрация в крови отмечается уже через 0,5—1,5 ч после приема. На скорость их всасывания может оказывать влияние одновременный прием пищи — при этом скорость всасывания уменьшается, но биодоступность остается на прежнем уровне. Эти ЛС быстро метаболизируются в печени (период полувыведения составляет соответственно 60 и 200 мин) и выделяются с мочой в виде конъюгатов серной и глюкуроновой кислот.
Вместе с тем благодаря высокой липофильности преднизолон и метилпреднизолон активно распределяются в тканях организма, а период полувыведения из тканей составляет у них 0,5—1,5 сут. [8].
Эффективность ГКС усиливается при одновременном назначении эритромицина (замедляет метаболизм глюкокортикоидов в печени), салицилатов (увеличение не связанной с белками фракции глюкокортикоидов), эстрогенов. Индукторы микросомальных ферментов печени — фенобарбитал, фенитоин, рифампицин — снижают эффективность этих ЛС.
ГКС ослабляют действие антикоагулянтов, антидиабетических и антигипертензивных препаратов и усиливают действие теофиллина, симпатомиметиков, иммуносупрессоров, нестероидных противовоспалительных средств.
Важным для терапии БА является взаимодействие ГКС с b2-адреностимуляторами. При систематическом приеме стимуляторов b2-адренорецепторов достаточно быстро развивается толерантность к их бронхолитическому действию (происходит снижение чувствительности рецепторов — десенситизация и уменьшение их числа — down-регуляция) [10]. ГКС способны увеличивать число b-адренорецепторов, повышая их транскрипцию, и препятствуют развитию десенситизации и down-регуляции [11, 12].
Фармакодинамика и НЛР системных ГКС, применяемых для терапии БА
По своим фармакодинамическим особенностям преднизолон и метилпреднизолон практически не отличаются друг от друга. Оба препарата обладают выраженным противовоспалительным действием (преимущественно при аллергической и иммунной формах воспалительного процесса), подавляют синтез простагландинов, лейкотриенов и цитокинов, вызывают уменьшение проницаемости капилляров, снижают хемотаксис иммунокомпетентных клеток и подавляют активность фибробластов, Т-лимфоцитов, макрофагов и эозинофилов [8, 9].
С другой стороны, применение этих ЛС приводит к задержке в организме натрия и воды (благодаря увеличению реабсорбции в дистальных почечных канальцах) и увеличению массы тела.
Уменьшение под воздействием ГКС всасывания кальция с пищей, снижение его накопления в костной ткани и усиленная экскреция кальция с мочой создают предпосылки для развития другой НЛР ГКС — остеопороза. При длительном применении преднизолона и метилпреднизолона отмечается развитие синдрома Кушинга, стероидного диабета, стимуляция катаболических процессов в коже, костной ткани и мышцах (вплоть до развития мышечной дистрофии и поражений кожных покровов). Эти препараты могут вызывать повышение уровня артериального давления (стероидная гипертензия), лимфоцитопению, моноцитопению и эозинопению.
Длительное применение системных ГКС (особенно в сочетании с хронической гипоксией) вызывает образование стероидных язв желудка и повышает риск кровотечения из верхних отделов ЖКТ.
Одним из самых неприятных последствий длительного использования ГКС является развитие вторичной надпочечниковой недостаточности при отмене ГКС. Риск возникновения вторичной надпочечниковой недостаточности существенно повышается:
Особенности фармакодинамики системных ГКС у больных БА
При приеме 40 мг преднизолона внутрь препарат начинает действовать (показатель, оцениваемый у больных БА по величине прироста объема форсированного выдоха за 1-ю секунду — ОФВ1) уже через 3 ч после приема препарата [13,14,15]. Максимальный эффект (по влиянию на бронхиальную проходимость) отмечается через 9 ч после приема препарата и сохраняется даже спустя 24 ч после однократного приема. Уровень ОФВ1 достигает исходной величины через 36 ч [13,14,15]. Эти данные относятся к больным БА в стабильном состоянии. Метаанализ применения ГКС у больных с тяжелым (уровень ОФВ1 10% от исходного). При этом максимальный ответ на лечение преднизолоном был отмечен уже спустя 5,1 сут. [17].
В целом эффективность системных ГКС у больных БА носит дозозависимый характер и повышается при постоянном приеме этих ЛС по сравнению с альтернирующим [16]. Эффективность системных ГКС при купировании обострений БА (оценивается по числу больных, которые благодаря использованию системных ГКС избежали госпитализации в стационар) значительно выше, если они применяются в течение первого часа после появления симптомов обострения [2].
ПРИМЕНЕНИЕ СИСТЕМНЫХ ГКС НА ПРАКТИКЕ С ТОЧКИ ЗРЕНИЯ ДОКАЗАТЕЛЬНОЙ МЕДИЦИНЫ
С точки зрения доказательной медицины для назначения системных ГКС можно выделить несколько показаний [2].
Терапия обострения БА
Согласно глобальной стратегии по бронхиальной астме, системные ГКС должны применяться при всех обострениях БА4 (уровень рекомендаций A), кроме самых легких, особенно в тех случаях, когда [2]:
Исходя из этих рекомендаций для купирования обострений ГКС следует принимать перорально, так как назначение этих ЛС внутривенно не обеспечивает дополнительных преимуществ. Внутривенно ГКС должны применяться только у тех больных, которые по ряду причин не могут принимать таблетированные ЛС (уровень рекомендаций А).
Лучшие результаты отмечаются при назначении ГКС в течение первого часа после появления симптомов обострения (уровень рекомендаций В) [2].
Лечение обострения начинают с применения преднизолона внутрь в дозах от 60 до 80 мг или гидрокортизона — от 300 до 400 мг в день. Эти дозы являются адекватными для большинства госпитализированных пациентов (уровень рекомендаций В) [2].
Продолжать терапию ГКС следует в течение 10–14 дней у взрослых и 3—5 дней у детей (уровень рекомендаций D), хотя в ряде случаев, например при длительном сохранении симптомов обострения, курс лечения может быть продлен до трех недель (уровень рекомендаций С) [18].
Доказательств преимуществ постепенного снижения доз пероральных ГКС не существует (уровень рекомендаций B) [19], поэтому отмену ГКС следует проводить одномоментно. Разумеется, в этом случае больной должен заранее (за несколько дней до отмены преднизолона) начать прием ингаляционных ГКС.
Постепенное снижение дозы показано в тех случаях, когда больной принимал системные ГКС более 2—3 недель. В этом случае дозу уменьшают постепенно (в течение нескольких недель). Аналогичная ситуация может возникнуть и в том случае, когда больному не были заблаговременно назначены ингаляционные ГКС, так как нельзя отменять прием ГКС внутрь до присоединения к терапии ингаляционных ГКС.
Обычно после выписки из стационара пациенты продолжают прием системных ГКС (30—60 мг/сут.), по крайней мере, в течение 7—10 дней5 (уровень рекомендаций А) [19], особенно если в условиях стационара не были назначены ингаляционные ГКС.
Тяжелое течение БА
Больные с очень тяжелым течением БА, у которых симптомы заболевания сохраняются несмотря на применение максимальных доз ингаляционных ГКС, являются кандидатами для терапии системными ГКС. При этом назначению ГКС внутрь должно предшествовать применение всех имеющихся в распоряжении врача дополнительных средств для контроля за течением БА (пролонгированные b2-агонисты, пролонгированные теофиллины и т. д.) (уровень рекомендаций А) [2]. Больные, требующие постоянного приема ГКС внутрь, должны наряду с этим получать ингаляционные ГКС (уровень рекомендаций А) [2], для того чтобы уровень поддерживающей дозы был минимальным. Для длительной терапии пероральными ГКС прием препаратов следует назначать однократно утром каждый день или через день [2].
«Трудная» астма
«Трудная» астма — термин, который ввел в медицинский обиход Barnes в середине 90-х годов [6]. Это понятие объединяет несколько форм бронхиальной астмы, представляющих особые трудности для терапии: лабильная астма (см. выше), БА, связанная с менструальным циклом, ГКС-резистентная астма, БА у больных с гиперчувствительностью к грибковым и профессиональным аллергенам и т. д. Отличительной чертой большинства форм «трудной» астмы является необходимость ежедневного приема ГКС внутрь (в ряде случаев в высоких дозах).
Безопасность лечения
Применение ГКС внутрь требует постоянного контроля со стороны врача за безопасностью лечения и коррекции неизбежных осложнений. Больной должен быть информирован о возможных НЛР, а также использовать простейшие правила их профилактики (например, прием препарата только в утренние часы).
Наиболее актуальными в этом плане представляются следующие меры:
У больных герпесом, а также у лиц, контактировавших с больными ветряной оспой, применение ГКС необходимо немедленно прекратить.
Заключение
Системные ГКС продолжают занимать важное место в терапии БА благодаря своей высокой эффективности, однако их применение неизбежно сопровождается развитием НЛР. Цель врача — правильно определить показания к использованию системных ГКС, максимально уменьшить объем их использования за счет комбинирования с ингаляционными ГКС и другими ЛС (пролонгированные b2-агонисты, пролонгированные теофиллины и т. д.) или применения альтернирующих курсов лечения.
С другой стороны, не следует пренебрегать назначением коротких (и относительно безопасных) курсов ГКС у больных с обострением БА или оттягивать их назначение до последнего. Применение ГКС внутрь представляет собой общепризнанную терапевтическую тактику лечения БА и служит в первую очередь интересам самого больного.
Однако во всех случаях применения ГКС необходим целенаправленный контроль и последующая коррекция неизбежно возникающих НЛР.
А. Н. Цой, доктор медицинских наук, профессор
В. В. Архипов
ММА им. И. М. Сеченова, Москва
Ингаляционные глюкокортикостероиды: эффективность и безопасность
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
ММА имени И.М. Сеченова
Б ронхиальную астму (БА) независимо от тяжести течения рассматривают как хроническое воспалительное заболевание дыхательных путей эозинофильной природы. Поэтому одним из основных изменений в лечении астмы, внесенных в национальные и международные руководства, стало представление ингаляционных глюкокортикостероидов (ИГКС) в качестве средств первой линии и рекомендация их длительного применения [1]. ИГКС признаны наиболее эффективными противовоспалительными препаратами, с их помощью можно контролировать течение астмы. Тем не менее для начальной противовоспалительной терапии в арсенале врача имеются и другие группы лекарственных средств, обладающие противовоспалительным эффектом: недокромил натрия, кромогликат натрия, препараты теофиллина, длительнодействующие b2-антагонисты (формотерол, сальметерол), антагонисты лейкотриенов. Это дает врачу возможность выбора противоастматических средств для индивидуализированной фармакотерапии, который зависит от характера течения заболевания, возраста, анамнеза, длительности заболевания у конкретного больного, выраженности клинической симптоматики, показателей легочных функциональных тестов, эффективности предыдущей терапии и знаний о физико-химических, фармакокинетических и других свойствах самих препаратов.
После опубликования GINA стали появляться сведения, носящие разноречивый характер и потребовавшие пересмотра некоторых положений документа. В результате группой экспертов Национального института Сердце, Легкие и Кровь (США) подготовлен и опубликован отчет “Рекомендации по диагностике и лечению астмы” (EPR-2) [2]. В частности, в отчете термин “противовоспалительные средства” заменен на “средства длительного контроля, использующиеся для достижения и поддержания контроля над персистирующей астмой”. Одной из причин этого, по-видимому, является отсутствие точного указания в рамках FDA, что в действительности означает “золотой стандарт” противовоспалительной терапии при астме [3]. Что касается бронхолитиков, короткодействующих b2-агонистов, то их относят к “средствам быстрой помощи для купирования острых симптомов и обострений”.
Таким образом, лекарственные средства для лечения астмы разделены на 2 группы: препараты для длительного контроля и средства для купирования остро возникающих симптомов сужения бронхов. Первоочередной целью лечения БА должно быть предотвращение обострений заболевания и поддержание качества жизни больных, достигаемое адекватным контролем за симптомами заболевания при помощи длительной терапии ИГКС.
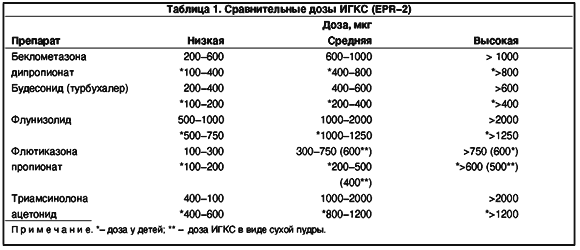
ИГКС рекомендуют применять, начиная со 2-й ступени (тяжесть течения астмы от легкого персистирующего и выше), причем, в отличие от рекомендации GINA, первоначальная доза ИГКС должна быть высокой и превышать 800 мкг/сут, при достижении стабилизации состояния дозу следует постепенно снижать до минимальной эффективной, низкой дозы [2, 4] (табл. 1).
У больных с умеренно тяжелым течением или обострением БА суточная доза ИГКС при необходимости может быть увеличена и превышать 2 мг/сут или же лечение может быть дополнено длительно действующими b2-агонистами – сальметеролом, формотеролом или пролонгированными препаратами теофиллина. В качестве примера можно привести результаты многоцентрового исследования с будесонидом (FACET), которые показали, что в случаях развития обострения на фоне приема низких доз ИГКС у больных с умеренной персистирующей астмой преимущество в эффекте, включая и уменьшение частоты обострений, наблюдалось от увеличения дозы будесонида, в то время как при сохранении симптомов астмы и субоптимальных значений показателей функции легких было более эффективно увеличение дозы будесонида (до 800 мкг/сут) в комбинации с формотеролом [5].
При сравнительной оценке результатов раннего назначения ИГКС у больных, начавших лечение не позже 2 лет от начала заболевания или имевших короткий анамнез заболевания, через 1 год лечения будесонидом обнаружено преимущество в улучшении функции внешнего дыхания (ФВД) и в контроле за симптомами астмы, по сравнению с группой, начавшей лечение по истечении 5 лет от начала заболевания или больных с длительным анамнезом БА [10]. Что касается антагонистов лейкотриенов, то их рекомендуют назначать больным с легкой персистирующей астмой в качестве альтернативы ИГКС [2].
Длительное лечение ИГКС улучшает или нормализует функцию легких, уменьшает дневные колебания пиковой скорости выдоха и потребность в системных глюкокортикостероидах (ГКС), вплоть до полной их отмены [3]. Более того, при длительном применении препаратов предотвращается антиген-индуцированный бронхоспазм и развитие необратимой обструкции дыхательных путей, а также снижается частота обострений, госпитализаций и смертность больных [6].
В клинической практике эффективность и безопасность ИГКС определяется величиной терапевтического индекса, представляющего собой отношение выраженности клинических (желательных) эффектов и системных (нежелательных) эффектов (НЭ) или их селективностью по отношению к дыхательным путям [7]. Желательные эффекты ИГКС достигаются местным воздействием препаратов на глюкокортикоидные рецепторы (ГКР) в дыхательных путях, а нежелательные, побочные эффекты, являются результатом системного действия препаратов на все ГКР организма. Следовательно, при высоком терапевтическом индексе ожидается лучшее соотношение выгода/риск.
Противовоспалительное действие ИГКС
Противовоспалительный эффект связан с ингибирующим действием ИГКС на клетки воспаления и их медиаторы, включая продукцию цитокинов (интерлейкинов), провоспалительных медиаторов и их взаимодействия с клетками-мишенями. ИГКС оказывают влияние на все фазы воспаления, независимо от его природы, при этом ключевой клеточной мишенью могут являться эпителиальные клетки дыхательных путей. ИГКС прямо или косвенно регулируют транскрипцию генов клеток-мишеней. Они увеличивают синтез противовоспалительных белков (липокортина-1) или снижают синтез провоспалительных цитокинов – интерлейкинов (ИЛ-1, ИЛ-6 и ИЛ-8), фактора некроза опухолей (TNF-a), гранулоцитарно-макрофагального колониестимулирующего фактора (ГМ/КСФ) и др. [6].
ИГКС существенно изменяют клеточный иммунитет, уменьшая число Т-клеток, способны подавить реакции гиперчувствительности замедленного типа без изменения выработки антител В-клетками. ИГКС увеличивают апоптоз и снижают количество эозинофилов путем ингибирования ИЛ-5. При длительной терапии больных БА ИГКС значительно снижается количество тучных клеток на слизистых дыхательных путей. ИГКС снижают транскрипцию генов воспалительных белков, включая индуцируемые циклооксигеназу-2 и простагландин А2, а также эндотелин [6], приводят к стабилизации клеточных мембран, мембран лизосом и уменьшению проницаемости сосудов.
ГКС подавляют экспрессию индуцибельной синтазы оксида азота (iNOS) [6]. ИГКС уменьшают бронхиальную гиперактивность. ИГКС улучшают функцию b2-адренорецепторов (b2-АР) как путем синтеза новых b2-АР, так и повышая их чувствительность. Поэтому ИГКС потенцируют эффекты b2-агонистов: бронходилатация, ингибиция медиаторов тучных клеток и медиаторов холинергической нервной системы, стимуляция эпителиальных клеток с увеличением мукоцилиарного клиренса.
К ИГКС относятся флунизолид, триамсинолона ацетонид (ТАА), беклометазона дипропионат (БДП) и препараты современной генерации: будесонид и флютиказона пропионат (ФП). Они выпускаются в виде дозированных аэрозольных ингаляторов; сухой пудры с соответствующими ингаляторами для их использования: турбухалер, циклохалер и др., а также растворов или суспензий для применения с помощью небулайзеров.
ИГКС отличаются от системных ГКС в основном фармакокинетическими свойствами: липофильностью, быстротой инактивации, коротким периодом полувыведения (Т1/2) из плазмы крови. Ингаляционное применение создает высокие концентрации препаратов в дыхательных путях, что обеспечивает максимально выраженный местный (желательный) противовоспалительный эффект и минимальные проявления системных (нежелательных) эффектов.
Противовоспалительная (местная) активность ИГКС определяется следующими свойствами: липофильностью, способностью препарата задерживаться в тканях; неспецифическим (не рецепторным) тканевым сродством и сродством к ГКР, уровнем первичной инактивации в печени и длительностью связи с клетками-мишенями [6, 7].
Количество ИГКС, доставляемого в дыхательные пути в виде аэрозолей или сухой пудры, будет зависеть не только от номинальной дозы ГКС, но и характеристик ингалятора: типа ингалятора, предназначенного для доставки водных растворов, сухой пудры (см.табл. 1), наличия в качестве пропелента хлорфторуглерода (фреона) или его отсутствия (безфреоновые ингаляторы), объема используемого спейсера, а также техники выполнения ингаляции больным. 30% взрослых и 70–90% детей испытывают трудности при пользовании дозированными аэрозольными ингаляторами, связанные с проблемой синхронизации нажатия на баллончик с дыхательным маневром. Плохая техника влияет на доставку дозы в дыхательные пути и оказывает влияние на величину терапевтического индекса, уменьшая легочную биодоступность и, соответственно, селективность препарата. Более того, плохая техника приводит к неудовлетворительному ответу на лечение. Больные, испытывающие трудности с использованием ингаляторов, ощущают, что препарат не дает улучшения, и перестают его применять. Поэтому при терапии ИГКС необходимо осуществлять постоянный контроль за техникой ингаляии и проводить обучение больных.
ИГКС быстро всасываются с клеточных мембран желудочно-кишечного тракта и дыхательных путей. Только 10–20% ингалированной дозы откладывается в ротоглоточной области, проглатывается и после абсорбции попадает в печеночный кровоток, где большая часть (
80%) инактивируется, т.е. ИГКС подвергаются первичному эффекту прохождения через печень [7]. В системный кровоток они поступают в виде неактивных метаболитов (за исключением беклометазона 17-монопропионата (17-БМП) – активного метаболита БДП) и незначительное количество (от 23% ТАА до менее 1% ФП) – в виде неизмененного препарата). Таким образом, системная оральная биодоступность (В орал) ИГКС очень низкая, вплоть до 0 у ФП.
Более того, при сравнительном исследовании биодоступности дозированных аэрозолей БДП, содержащих фреон (Ф–БДП) или без него (БФ–БДП), выявлено значительное преимущество местной легочной абсорбции над системной оральной при использовании препарата без фреона: соотношение “легочная/оральная фракции” биодоступности составляло 0,92 (БФ–БДП) против 0,27 (Ф–БДП). Эти результаты свидетельствуют о том, что для эквивалентного ответа должны потребоваться более низкие дозы БФ–БДП, чем Ф–БДП [8].
Процент доставки препарата в периферические дыхательные пути увеличивается при вдыхании дозированных аэрозолей через спейсер с большим объемом (0,75 л). На абсорбцию ИГКС из легких оказывают влияние размеры ингалируемых частиц, частицы размером менее 0,3 мкм откладываются в альвеолах и всасываются в легочный кровоток. Высокий процент отложения препарата во внутрилегочных дыхательных путях приведет к лучшему терапевтическому индексу для более селективных ИГКС, которые имеют низкую системную оральную биодоступность (например, флютиказона и будесонида, имеющих системную биодоступность преимущественно за счет легочной абсорбции в отличие от БДП, имеющего системную биодоступность за счет кишечной абсорбции).
Для ИГКС с нулевой оральной биодоступностью (флютиказон) характер устройства и техника ингаляции больного определяют только эффективность лечения и не влияют на терапевтический индекс.
С другой стороны, расчет абсорбированной легочной фракции (Л) к общей системной биодоступности (С) может служить способом сравнения эффективности ингаляционного устройства для одного и того же ИГКС [7, 8]. Идеальным считается соотношение Л/С=1,0, означающее, что весь препарат был абсорбирован из легких.
Объем распределения (Vd) ИГКС указывает на степень внелегочного тканевого распределения препарата, поэтому большой Vd свидетельствует о том, что более значительная часть препарата распределена в периферических тканях, однако он не может служить показателем высокой системной фармакологической активности ИГКС, так как последняя зависит от количества свободной фракции препарата, способной вступать в связь с ГКР. Наибольший Vd выявлен у ФП (12,1 л/кг) (табл. 2), что может указывать на высокую липофильность ФП.
Липофильность является ключевым компонентом для проявления селективности и времени задержки препарата в тканях, так как она способствует накапливанию ИГКС в дыхательных путях, замедляет их высвобождение из тканей, увеличивает сродство и удлиняет связи с ГКР. Высоколипофильные ИГКС (ФП, будесонид и БДП) быстрее и лучше захватываются из респираторных просветов и длительнее задерживаются в тканях дыхательных путей по сравнению с неингаляционными ГКС – гидрокортизоном и дексаметазоном, назначенными ингаляционно, что возможно объясняет неудовлетворительную антиастматическую активность и селективность последних.
Вместе с тем показано, что менее липофильный будесонид задерживается в легочной ткани длительнее, чем ФП и БДП. Причиной этого является эстерификация будесонида и образование конъюгатов будесонида с жирными кислотами, происходящее внутриклеточно в тканях легких, дыхательных путях и печеночных микросомах. Липофильность конъюгатов во много десятков раз превышает липофильность интактного будесонида (см.табл. 2), чем и объясняется длительность его пребывания в тканях дыхательных путей [9]. Процесс конъюгации будесонида в дыхательных путях и легких происходит быстро. Конъюгаты будесонида имеют очень низкое сродство к ГКР и не обладают фармакологической активностью. Конъюгированный будесонид гидролизируется внутриклеточными липазами, постепенно высвобождая свободный фармакологически активный будесонид, что может продлить глюкокортикоидную активность препарата. В наибольшей степени липофильность проявляется у ФП, далее у БДП, будесонида, а ТАА и флунизолид являются водорастворимыми препаратами.
Связь ГКС с рецептором и образование комплекса ГКС+ГКР приводит к проявлению продолжительного фармакологического и терапевтического действия ИГКС. Начало связи будесонида с ГКР происходит медленнее, по сравнению с ФП, но быстрее, чем у дексаметазона. Однако через 4 ч не обнаруживалась разница в общем количестве связи с ГКР между будесонидом и ФП, в то время как у дексаметазона она составляла только 1/3 от связанной фракции ФП и будесонида.
Диссоциация рецептора из комплекса будесонид+ГКР происходит быстрее по сравнению с ФП. Продолжительность существования комплекса будесонид+ГКР in vitro составляет всего 5–6 час по сравнению с 10 ч для ФП и 8 ч для 17-БМП, однако он более стоек по сравнению с дексаметазоном. Из этого следует, что различия между будесонидом, ФП и БДП в местной тканевой связи определяются не взаимодействиями с рецепторами, а преимущественно с различиями в степени неспецифической связи ГКС с клеточными и субклеточными мембранами, т.е. прямо соотносятся с липофильностью.
ИГКС имеют быстрый клиренс (СL), его величина примерно одинакова с величиной печеночного кровотока и это является одной из причин минимальных проявлений системных НЭ. С другой стороны, быстрый клиренс обеспечивает ИГКС высокий терапевтический индекс. Наиболее быстрый клиренс, превышающий скорость печеночного кровотока, обнаружен у БДП (3,8 л/мин или 230 л/ч) (см.табл. 2), что дает основание предполагать наличие внепеченочного метаболизма БДП (в легких образуется активный метаболит 17-БМП) [6].
Период полувыведения (Т1/2) из плазмы крови зависит от объема распределения и системного клиренса и указывает на изменение концентрации препарата во времени. Т1/2 ИГКС довольно короткий – от 1,5 до 2,8 ч (ТАА, флунизолид и будесонид) и более длительный – 6,5 ч у 17-БМП. Т1/2 ФП различается в зависимости от способа введения препарата: после внутривенного введения составляет 7–8 ч, а после ингаляции Т1/2 из периферической камеры равняется 10 ч [2, 7]. Имеются и другие данные, например, если Т1/2 из плазмы крови после внутривенного введения был равен 2,7 ч, то Т1/2 из периферической камеры, рассчитанный по трифазовой модели, составлял в среднем 14,4 ч, что связано с относительно быстрой абсорбцией препарата из легких (Т1/2 2,0 ч) по сравнению с медленной системной элиминацией препарата. Последняя может привести к аккумуляции препарата при длительном его применении. После 7-дневного назначения препарата через дискхалер в дозе 1000 мкг 2 раза в день, концентрация ФП в плазме увеличивалась в 1,7 раза по сравнению с концентрацией после однократной дозы 1000 мкг. Аккумуляция сопровождалась прогрессирующим подавлением секреции эндогенного кортизола (95% против 47%).
Оценка эффективности и безопасности
В многочисленных рандомизированных плацебо-контролируемых и сравнительных дозозависимых исследованиях ИГКС у больных БА показано, что существуют значимые и статистически достоверные различия между эффективностью всех доз ИГКС и плацебо. В большинстве случаев выявлена достоверная зависимость эффекта от дозы. Однако нет достоверных различий между проявлением клинических эффектов подобранных доз и кривой доза-ответ. Результаты исследования эффективности ИГКС при астме выявили феномен, который часто остается нераспознанным: кривая доза-ответ отличается для различных параметров. Дозы ИГКС, оказывающие значительный эффект на выраженность симптомов и ФВД, отличаются от тех, которые нужны для нормализации уровня оксида азота в выдыхаемом воздухе. Доза ИГКС, необходимая для предотвращения обострения астмы, может различаться от той, которая необходима для контроля за симптомами стабильной астмы. Все это свидетельствует о необходимости смены дозировки или же самого ИГКС в зависимости от состояния больного БА и с учетом фармакокинетического профиля ИГКС.
Сведения относительно системных нежелательных эффектов ИГКС носят самый разноречивый характер, от их отсутствия вплоть до выраженных, представляющих риск для больных, особенно у детей. К такого рода эффектам необходимо отнести подавление функции коры надпочечников, действие на метаболизм костной ткани, кровоподтеки и истончение кожи, образование катаракты [6]. Многочисленные публикации, посвященные проблеме системных эффектов, связаны с возможностью контроля за уровнем различных специфических для ткани маркеров и касаются, главным образом, маркеров 3 различных тканей: надпочечников, костной ткани и крови. Наиболее широко применяемыми и чувствительными маркерами определения системной биодоступности ГКС являются супрессия функции коры надпочечников и количество эозинофилов в крови. Другой важной проблемой являются изменения, наблюдаемые со стороны метаболизма костной ткани и связанный с этим риск переломов из-за развития остеопороза. Преобладающим эффектом на костный обмен ГКС является снижение активности остеобластов, которая может быть определена измерением уровня остеокальцина в плазме крови.
Таким образом, при местном назначении ИГКС они более длительно удерживаются в тканях дыхательных путей, обеспечивается высокая селективность, особенно флютиказона пропионата и будесонида, лучшее соотношение выгода/риск, и высокий терапевтический индекс препаратов. Все эти данные должны быть учтены при выборе ИГКС, установлении адекватного режима дозирования и длительности терапии больных бронхиальной астмой.
Список литературы Вы можете найти на сайте http://www.rmj.ru
1. Бронхиальная астма. Глобальная стратегия. Основные направления лечения и профилактика астмы. Совместный доклад Национального института сердце, легкие, кровь и Всемирной организации здравоохранения. Русская версия под общей редакцией академика А.Г. Чучалина // Пульмонология. 1996 (приложения); 1–157.
2. National Asthma Education and Prevention program. Expert panel report No 2/ Guidelines fot the Diagnosis and Management of asthma. Us Dept 7-Health & Human Services – NIH Publication No. 97–4051/.
3. Buist S. Development of evidence for inhaled therapeutic interventions in asthma. // Eur Respir Rev. 1998; 8 (58): 322–3.
4. Thorsson L., Dahlstrom, S. Edsbacker et al. Pharmacokinetics and sistemic eaaects of inhaled fluticasone propionate in healthy subjects. // Brit. J. Clin Pharmacol. 1997; 43: 155–61.
5. P.M. O Byrne. Effects of inhaled formoterol and budesonide in reducing asthma exacerbations // Eur Rspir Rev. 1998; 8 (55): 221–4.
6. Barnes P.J., S. Pedersen, W.W. Busse. Efficacy and safety of inhaled corticosteroids. New Developments. // Am J Respir Care Med. 1998; 157 (3) part 2 (Suppl.): s1–s53.
7. Цой А.Н. Параметры фармакокинетики современных ингаляционных гликокортикостероидов. // Пульмонология. 1999; 2: 73–9.