Индекс глиссона что это такое
Лечение рака предстательной железы 2 стадии
Рак предстательной железы 2 стадии — злокачественное заболевание, при котором образованиеразмером около 2-5 см локализовано в самой простате и за границы капсулы не выходит. Пораженными могут оказаться как одна доля железы, так и обе. Различают рак предстательной железы 2А степени — с поражением меньше половины доли, Т2В — поражено больше половины доли железы при одностороннем процессе, Т2С — двухстороннее поражение. Большей частью заболевшие — мужчины пожилого возраста, которые расценивают возможные симптомы, как физиологическое состояние ввиду возраста, ис визитом к врачу не спешат.
Как проявляется болезнь на этом этапе
Для рака предстательной железы 2 стадиихарактерно бессимптомное течение, исключение составляют пациенты, имеющие в качестве сопутствующей патологии аденому или простатит. Больных беспокоитчастое мочеиспускание, в том числе ночью, при этом струя мочи слабая.
Что такое шкала Глисона и зачем она нужна
Шкала (в баллах) предназначена для оценки степени озлокачествления клеток, взятыхв ходе биопсии. На основе получаемого показателя планируется лечение.
| Баллы | Свойства опухоли |
| 2-6 | высокодифференцированная, малоагрессивная и медленно растущая опухоль |
| 7 | низкодифференцированная, средней степени агрессивности |
| более 8 | быстро увеличивающаяся, низкодифференцированная опухоль, метастазы |
Методы лечения
У пациентов, имеющих серьезные сопутствующие болезни, возможна наблюдательная тактика, если существует вероятность, что переносимость противораковой терапии окажется хуже, чем последствияболезни. Как правило, в категорию пациентов, которым рекомендовано наблюдение, входят мужчины:
Однако не исключено, что в дальнейшем может потребоваться операция, причем вследствие увеличения опухоли нервосберегающая операция окажется невозможной.
Пожилым пациентамтакже может быть рекомендовано облучение:дистанционное или контактное— брахитерапия(введение радиоактивных гранул непосредственно в опухоль), которая может дополняться лекарственной терапией.
Устранить опухоль можно только с помощью операции — радикальной простатэктомии.Одним из важных факторовуспешности лечения на этой стадии является своевременное обращение к специалистам. Раковые клетки еще не распространились за пределы железы, поэтому отсутствует поражение сосудисто-нервных волокон, отвечающих за функцию мочеиспускания и эрекцию. На этом этапе существует возможность проведения нервосберегающей методики, что позволяет сохранить пациентам качество жизни, в т. ч. и сексуальную активность, на прежнем уровне.
Как делают операцию
Радикальная простатэктомия может быть выполненачерез лапароскопический доступ — все действия проводятся через3-4прокола на брюшной стенке, или через промежностный разрез. Поскольку операция проводится с использованием эндоскопического оборудования, поэтому все действия хирурга выполняются с высокой точностью. Отсутствует риск интраоперационных осложнений. После заживления — отсутствие шрамов и рубцов. В случае, если в месте резекцииобнаружатся раковые клетки, для их разрушениярекомендованарадиотерапия.
Длялечения при раке предстательной железы на 2 стадии также используется роботизированная простатэктомия. Робот-ассистированная техника оснащена трехмерной камерой, возможность всестороннего осмотра зоны вмешательства делает операцию безопасной, восстановление происходит быстро.
Сколько живут при раке предстательной железы 2 стадии
При раке предстательной железы 2 степени на продолжительность жизни влияет,в первую очередь, выбраннаяметодика лечения. После радикальной простатэктомии выздоровлениевозможно в 76-85% случаях. Послерадиотерапии у 70% больных с раком предстательной железы 2 степени благоприятный прогноз,выживаемость после гормонального лечения не превышает 50%.
Профилактика
Надежных методов профилактики сегодня не существует. Однако для тех, кто находится в группе риска, существуют методы, позволяющие своевременно обнаружить опухоль. Речь идет о скрининге, его рекомендуется проходить всем мужчинам по достижении 45 лет — 1 раз в два года. Обследование заключается вопределенииПСА и ректальном исследовании. Если уровень ПСА превышает 2,5 нг/мл, то скрининг следует проходить ежегодно.
Анализ ткани и результаты биопсии простаты
Для исследования при трансректальной биопсии простаты мы забираем от 12 до 30 столбиков ткани из разных областей предстательной железы длиной 20 мм и толщиной около 1 мм каждый. При промежностной, количество подобных кусочков в среднем составляет 50.

После этого образцы помещаются в отдельные пробирки которые содержат жидкость – всем известный формалин.
В своей практике – мы никогда не кладем полученные столбики в один контейнер. этого мы используем специальные удобные пеналы в которые раскладывается ткань согласно ее локализации в простате.


Для чего это нужно? Сегодня просто поставить диагноз рак простаты – мало. Для нас вожно определить и область железы где локализуется рак и объем поражения. В последствии эти данные напрямую повлияют на метод лечения.
Контейнеры маркируются и отправляются для гистологического анализа в лабораторию, где врач клинической лабораторной диагностики проводит изучение материала. Каждый кусочек ткани помещается в отдельный контейнер.
Такие контейнеры вмещают по 12 биоптатов. Для одной биопсии используется от 1 до 5 контейнеров.
По сути, после забора биопсийного материала работа врача уролога заканчивается и все что дальше происходит с полученной тканью, происходит в лаборатории патоморфологии. В лаборатории гистологический материал подвергается нарезке, окраске и помещается на предметные стекла.
В таком виде он попадает под микроскоп врачу патоморфологу, который и ставит окончательный гистологический диагноз.
Результатом биопсии простаты является гистологическое заключение. Данное заключение нумеруется и хранится несколько десятилетий в архиве лаборатории.
Кроме этого, гитологический материал тоже хранится в лаборатории патоморфологии в двух видах:
Указанный материал может быть в любой момент доступен пациенту по запросу.
Сколько длиться анализ ткани после биопсии простаты?
После биопсии простаты образцы отправляются для гистологического анализа ткани. Подробно о проведении процедуры можно прочитать в статье «Как делают биопсию простаты». Время ожидания результата составляет 5-7 дней и зависит:
Что такое шкала Глисона?
Эта шкала была изобретена врачом Дональдом Глисоном еще в 1974 году и успешно применяется до настоящего времени при анализе ткани и выдаче результатов. Она разделена на 5 ступеней, означающих степень злокачественности онкологического новообразования (показано на рисунке ниже).
Результат при анализе одного образца ткани может варьировать от 1 до 5. Сумма Глисона складывается из двух цифр и может составлять от 2 до 10 баллов. При этом первая цифра при оценке будет означать степень злокачественности клеток, которые занимают больше половины объема гистологического образца. Вторая цифра будет показывать изменения клеток простаты, занимающие объем меньше половины материала. Стоит учитывать, что при анализе результата один и тот же суммарный результат по шкале Глисона у разных пациентов не означает одинаковую степень злокачественности при разной первой и второй цифре. Попросту говоря, сумма баллов по шкале Глисона 3+4 отражает меньшую злокачественность, чем 4+3.
Как происходит оценка результатов после биопсии простаты по шкале Глисона?
При анализе тканей, полученных в результате биопсии простаты, врач-гистолог изучает образцы под микроскопом, выбирает два наиболее злокачественных образца, анализирует их и дает окончательную оценку по шкале Глисона (от 1 до 5), складывая две цифры. Результат может варьировать от 2 до 10 баллов. Цифра 7 и выше указывает на наличие злокачественного образования с более агрессивным течением.
Оценка по сумме Глисона
Агрессивность тканей опухоли
Прогноз
медленный рост, низкий уровень риска распространения в другие ткани
Рак простаты: стадии, шкала Глисона, грейды и почему это важно
Помимо стадии на выбор методики лечения также влияет возраст пациента, наличие других заболеваний, общее физическое состояние, предполагаемая продолжительность жизни и другие факторы. Мы рассмотрели стадии развития рака предстательной железы и рекомендации Национального Онкологического Института США по методикам лечения для каждой из них.
При определении стадии рака простаты учитывают:
1) размер опухоли;
2) распространился ли рак на другие ткани, органы и лимфатические узлы;
3) уровень ПСА (простат-специфического антигена) в крови. ПСА – это протеин, вырабатываемый клетками простаты. Считается, что уровень ПСА у здорового мужчины равен 4 нг/мг. Однако этот показатель зависит от многих параметров и может меняться в течение жизни.
4) показатели опухоли по шкале Глисона. Эта шкала используется для того, чтобы оценить, насколько сильно поражены ткани предстательной железы. Если под микроскопом опухоль больше похожа на нормальную ткань простаты, ей ставится оценка 1. Если она выглядит сильно пораженной – 5.
Поскольку опухоль часто бывает неоднородной, оценивают два участка простаты – основную массу опухоли и следующую за ней по объему. После эти значения складывают и получают сумму Глиссона, которая может равняться от 2 до 10. К раковым относятся ткани простаты, имеющие сумму Глиссона выше 6.
5) грейд-группу или прогностическую группу опухоли. Грейд-группа определяется по значению суммы Глиссона и ранжируется от 1 до 5.
Группа 1 = значение по шкале Глисона 6 (или меньше)
Группа 2 = значение по шкале Глисона 3+4=7
Группа 3 = значение по шкале Глисона 4+3=7
Группа 4 = значение по шкале Глисона 8
Группа 5 = значение по шкале Глисона 9-10
Чем меньше грейд-группа, тем вероятнее, что опухоль будет расти медленно и только в пределах простаты. Высокое значение грейд-группы (4-5) означает повышенную вероятность быстрого роста опухоли и образования метастазов.
На первой стадии раковая опухоль находится только в простате и не распространяется на другие ткани, органы и лимфатические узлы. Уровень ПСА в крови составляет меньше 10 нг./мг. Опухоль относится 1 грейд-группе, то есть такая опухоль, вероятнее всего, будет расти очень медленно и не будет вызывать никаких симптомов.
Опухоль на первой стадии трудно прощупать во время ректального обследования. Ее обнаруживают при биопсии простаты, которая проводится при высоком уровне ПСА в крови, или в образцах тканей, удаленных из простаты при других операциях.
Стандартное лечение на первой стадии может состоять из следующих методик:
— Выжидательная тактика;
— Активное наблюдение. Если рак начнет распространяться, также может быть назначена гормональная терапия;
— Радикальная простатэктомия с тазовой лимфаденэктомией, то есть удалением лимфоузлов в тазовой области. После операции также может быть проведена лучевая терапия;
— Внешняя лучевая терапия. После нее может быть проведена гормональная терапия;
— Брахитерапия или внутренняя лучевая терапия;
— Клинические исследования криохирургии, высокоинтенсивной ультразвуковой терапии, протонной лучевой терапии.
Опухоль на второй стадии обычно более крупная, чем на первой. Она также находится только внутри простаты и не распространяется на другие ткани, органы и лимфатические узлы.
На этой стадии рак простаты может быть обнаружен во время ректального обследования.
Вторую стадию подразделяют на группы в зависимости от степени развития опухоли. Выделяют IIA, IIB, and IIC группы.
На стадии IIA:
— опухоль может занимать менее половины одной из сторон простаты. Уровень ПСА в крови больше 10нг./мг., но меньше 20нг./мг., рак относится к 1 грейд-группе.
ИЛИ
— опухоль может занимать больше половины одной стороны простаты или же встречается в обеих частях предстательной железы. Уровень ПСА меньше 20 нг./мг., грейд группа – 1.
На стадии IIB рак может быть распространен в одной или обеих частях простаты. Уровень ПСА в крови ниже 20 нг./мг. Рак относят ко 2 грейд-группе, то есть, вероятно, он будет развиваться не очень быстро. Также низка вероятность метастазов.
На стадии IIC рак может быть распространен в обеих сторонах простаты. Уровень ПСА по-прежнему ниже 20 нг./мг. Рак относят к 3 или 4 грейд-группе. Следовательно, повышается вероятность того, что рак начнет распространяться за пределы предстательной железы.
Стандартное лечение может включать следующие тактики:
— Активное наблюдение. Если рак начнет распространяться, может быть назначена гормональная терапия;
— Радикальная простатэктомия с тазовой лимфаденэктомией, то есть удалением лимфоузлов в тазовой области. После операции также может быть проведена лучевая терапия;
— Внешняя лучевая терапия. После нее может быть проведена гормональная терапия;
— Брахитерапия или внутренняя лучевая терапия с введением радиоактивных частиц;
— Клинические исследования криохирургии, высокоинтенсивной ультразвуковой терапии, протонной лучевой терапии, фотодинамической терапии. А также исследования новых типов лечения, например, гормональной терапии, сопровождаемой радикальной простатэктомией.
На этой стадии рак может распространяться за пределы простаты, но он еще не затрагивает лимфатические узлы организма. Третью стадию, также как и вторую, разделяют на три группы: IIIA, IIIB, and IIIC.
На стадии IIIA раковая опухоль может находиться по обе стороны простаты. Уровень ПСА в крови достигает минимум 20 нг./мг. Рак может относиться как к 1, так и к 4 грейд-группе. Это означает, что рак может развиваться довольно быстро, также есть высокая вероятность, что он даст метастазы.
На стадии IIIB опухоль может распространиться на ближайшие органы – семенные пузырьки (железы, вырабатывающие семенную жидкость), прямую кишку, мочевой пузырь, но она пока не затрагивает лимфатические узлы. Рак относится к 1-4 грейд-группам. Уровень ПСА в крови может быть любым.
На стадии IIIC рак может находиться с одной или обеих сторон простаты и распространяться на ближайшие органы и ткани. Уровень ПСА в крови может быть любым. На данной стадии присваивается грейд-группа 5, что означает быстрый рост опухоли и высокую вероятность метастазов.
Стандартное лечение на третьей стадии может включать в себя:
— Внешнюю лучевую терапию. После нее может быть рекомендована гормональная терапия;
— Гормональную терапию. После которой может быть использована лучевая терапия;
— Радикальную простатэктомию. После операции может быть применена лучевая терапия;
— Активное наблюдение. Если рак начнет распространяться, может быть назначена гормональная терапия;
Лечение для контроля рака простаты и уменьшения симптомов может включать:
— Внешнюю лучевую терапию;
— Внутреннюю лучевую терапию с введением радиоактивных частиц в опухоль;
— Гормональную терапию;
— Трансуретральное удаление простаты;
— Клинические исследования новых типов лучевой терапии и криохирургии.
Рак уже распространился на ближайшие органы и лимфатические узлы. Он также мог затронуть кости. На данной стадии рак вызывает симптомы, которые могут включать в себя проблемы с мочеиспусканием и эрекцией, кровь в моче и/или сперме, боль в костях и сильную слабость. Лечение на четвертой стадии поможет замедлить рост опухоли и уменьшить симптомы рака.
Четвертую стадию подразделяют на две группы: IVA and IVB.
На стадии IVA рак может находиться с одной или обеих сторон простаты. Он распространяется на ближайшие лимфатические узлы. Также рак может распространяться на ближайшие ткани и органы – семенные пузырьки, мочевой пузырь и кишечник. Уровень ПСА может быть любым, грейд-группа – тоже (от 1 до 5).
На стадии IVB рак распространяется в другие, более отдаленные части организма. Помимо мочевого пузыря, кишечника, печени и ближайших лимфоузлов, он также может затронуть отдаленные лимфатические узлы и кости.
Стандартное лечение может включать в себя:
— Гормональную терапию;
— Гормональную терапию совмещенную с химиотерапией;
— Бисфосфонаты;
— Внешнюю лучевую терапию. После нее может быть назначена гормональная терапия;
— Альфа-терапию;
— Выжидательную тактику;
— Активное наблюдение. Если рак начнет распространяться дальше, может быть рекомендована гормональная терапия.
— Клинические исследования радикальной простатэктомии совмещенной с орхиэктомией, то есть удалением яичек.
Лечение для контроля развития рака и уменьшения симптомов может включать:
— Трансуретральное удаление (резекцию) простаты или ТУРП;
— Лучевую терапию.
Перевод: Анастасия Илатовская
Шкала Глисона при раке предстательной железы
Биопсия — ключевое звено в диагностике рака предстательной железы, а шкала Глисона — это система анализа тканей опухоли в образцах, полученных при биопсии простаты. Она позволяет врачу оценить потенциал злокачественности рака, спрогнозировать скорость, с которой опухоль будет прогрессировать, и вероятность выявления метастазов.
Первый вариант шкалы с пятью уровнями градации (грейдами) был предложен патоморфологом Дональдом Ф. Глисоном в 1966 году.
Большинство компонентов опухоли получают оценку 3 и выше.
Модифицированная шкала Глисона: что это такое и где применяется?
В онкологии шкала Глисона применяется только для аденокарциномы простаты, т. е. для опухолей, которые развились из железистого эпителия. Это наиболее распространенная форма злокачественных новообразований предстательной железы.
Поскольку аденокарциномы обычно представляют собой скопление клеток с неоднородной структурой, для оценки агрессивности опухоли используется сумма грейдов, которые встречаются чаще других (первичный балл + вторичный балл).
Например, первичный балл/грейд 3 + вторичный балл/грейд 4 = Глисон 7.
Как рассчитывается индекс Глисона, если обнаружен только один компонент опухоли?
Его балл удваивается. Например, первичный балл/грейд 3 * 2 = Глисон 6.
Как формируется индекс Глисона, если в образцах, взятых при биопсии, присутствует третий значимый компонент?
При расчете модифицированного индекса Глисона учитывается не только распространенность, но и злокачественность раковых клеток. Например, биопсия выявила три компонента карциномы:
1) преобладающий по распространённости,
2) второй по частоте встречаемости компонент с меньшей степенью злокачественности,
3) менее распространенный, но более злокачественный компонент.
В таких случаях индекс Глисона будет складываться из наиболее распространенного и наиболее злокачественного грейда, независимо от того, насколько обширно его распространение. То есть при расчете будут учитываться: грейд компонента аденокарциномы 1 + грейд компонента 3.
Минимальная сумма Глисона, которую можно встретить в клинической практике, ≤ 6.
На практике врачи-патоморфологи не используют грейды 1 и 2.
Изначальная система оценки клеточного состава и агрессивности опухоли несколько раз пересматривалась и модернизировалась. Последние крупные изменения были приняты в 2014 г. на международной конференции в Чикаго и включены в рекомендации ВОЗ в 2016 г.
Актуальный вариант шкалы Глисона не просто описывает степень отличия клеток раковой опухоли от здорового железистого эпителия простаты. Он предусматривает выделение 5 прогностических групп исходя из ожидаемой выживаемости пациентов без рецидива в течение 5 лет.
| Прогностическая группа по Глисону | Сумма баллов по Глисону | Прогноз выживаемости в течение 5 лет без рецидива |
|---|---|---|
| 1 | 3 + 3 = 6 | 97,5 % |
| 2 | 3 + 4 = 7 | 93,1 % |
| 3 | 4 + 3 = 7 | 78,1 % |
| 4 | 4 + 4 = 8 | 63,6 % |
| 5 | 9 – 10 | 48,9 % |
Оценка опухоли по модифицированной шкале Глисона – один из самых надежных инструментов, позволяющих врачу спрогнозировать, как поведет себя опухоль в ответ на лечение, насколько высок риск метастазирования или рецидива после хирургического удаления простаты.
Как происходит оценка рака по шкале Глисона?
Аденокарцинома может иметь несколько очагов роста, но развивается медленно и без выраженных симптомов. Новообразования объемом 0,5 см3 обычно не определяются при пальпации, но уже являются клинически значимыми. Важнейшую роль в определении показаний к биопсии для постановки диагноза играют контроль ПСА (простат-специфического антигена) в сыворотке крови, трансректальное ультразвуковое исследование простаты (ТРУЗИ), магнитно-резонансная томография (МРТ) органов малого таза.
Показаниями к выполнению биопсии простаты с последующей оценкой тканей по шкале Глисона считаются:
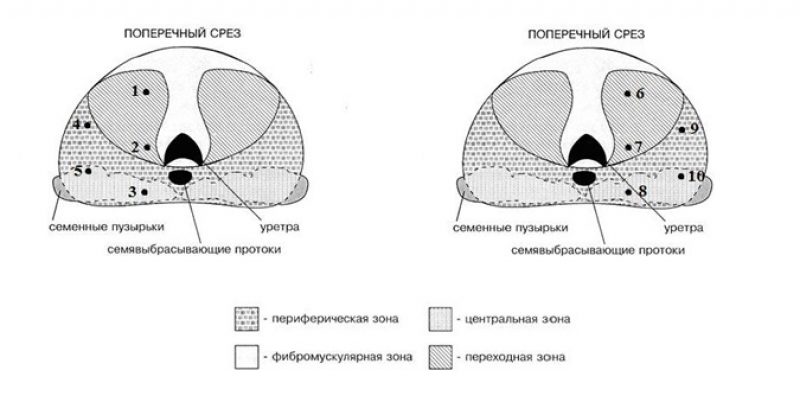
Примерно в 75 – 80 % случаев новообразование располагается в периферической зоне предстательной железы, в 15 – 20 % случаев опухоль локализована в центральной зоне, в 5 % случаев – в переходной зоне простаты.
Учитывая вероятность обнаружения нескольких очагов опухоли в обеих долях простаты и разнородность клеточного состава каждого очага, для исследования требуется материал, отобранный из нескольких точек. Оптимальное количество точек – от 10 до 14. Допустимый минимум – 8 точек при объеме предстательной железы 30 – 40 см3. Биопсия из шести точек больше не считается приемлемой, каким бы ни был объем железы.
Примерная схема точек взятия материала из правой и левой доли предстательной железы
Биопсия выполняется под контролем ТРУЗИ. В большинстве случаев используется трансректальный доступ, реже – промежностный. С помощью стандартной биопсийной иглы диаметром 18 G врач отбирает образцы тканей (биоптаты) в виде столбиков длиной 15 – 20 мм. Каждый образец помещается в отдельный контейнер и направляется на анализ (микротомию).
Пусть вас не пугает описание процедуры. Биопсия практически безболезненна – дискомфорт снимает блокада лидокаином. Для предотвращения воспалительных осложнений в период подготовки к биопсии врач может назначить курс антибиотика.
Что требуется для определения индекса по шкале Глисона?
Врач-патоморфолог оценивает объем и протяженность опухоли в каждом образце ткани, долю столбиков, содержащих атипичные клетки, гистологический тип опухоли. Дается описание каждого образца (биопсийного столбика) с указанием степени дифференцировки железистой ткани по шкале Глисона (грейда). Присвоенный грейд описывает, насколько сильно каждый отдельный образец поражен опухолью.
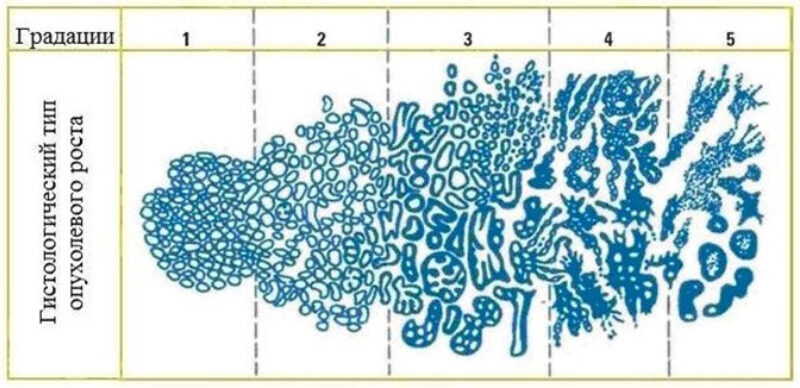
Грейд 1
Небольшой узел опухоли состоит из хорошо сформированных, одинаковых по форме, плотно расположенных желез без инфильтрации.
Примечание: не используется в современной практике для диагностики рака простаты.
Грейд 2
Опухоль состоит из скопления мелких желез практически одинаковой формы с менее плотным расположением и минимальной инфильтрацией. Подобная структура ткани часто встречается в связке с грейдом 3.
Примечание: грейд не рекомендован к использованию врачам-патоморфологам. Этот тип строения ткани имеет низкую корреляцию с результатами оценки образцов после операции по удалению простаты. Его использование может привести к недооценке агрессивности рака.
Грейд 3
Это наиболее распространенный тип строения опухоли: размер желез обычно мельче, чем в грейдах 1 и 2, они не имеют правильной формы, но все еще достаточно хорошо сформированы. Выявляется инфильтрация в окружающие ткани, измененные клетки проникают к краю железы.
Грейд 4
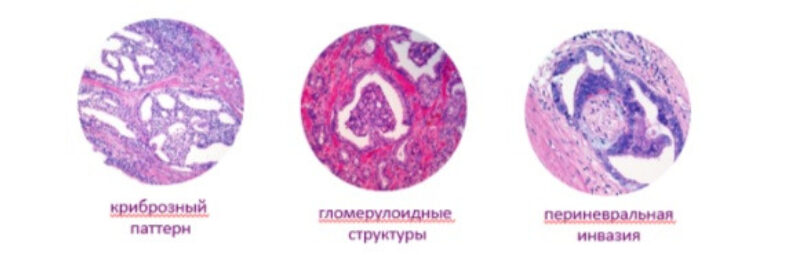
Железы плохо сформированы, инфильтруют в окружающие ткани, в образцах присутствуют решетчатые (криброзные) железистые структуры, гломерулоидные (клубочковые) изменения.
Грейд 5
Опухоль состоит из недифференцированных атипичных клеток.
Система расчета индекса Глисона, принятая Международным обществом уропатологии (ISUP), основана на суммировании основного, наиболее распространенного грейда, и наиболее злокачественного грейда.
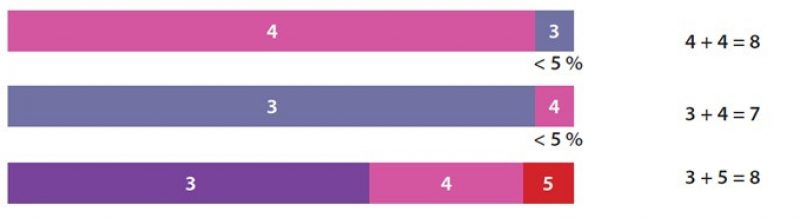
Правило 5% при расчете индекса Глисона
Если опухоль состоит преимущественно из компонентов с грейдом 4 или 5, компоненты с грейдом 3 и менее не принимаются во внимание, если их доля составляет менее 5% от объема опухоли. Правило не применяется, если участок, составляющий менее 5% опухоли, доминирует по злокачественности.
Схема расчета индекса Глисона
Детальная расшифровка индекса по шкале Глисона: что означает индекс 6 баллов, 7 баллов, 8 баллов и т.д.
Индекс Глисона 6 (3 + 3)
Если объем опухоли составляет более 50 % столбика ткани или ее протяжённость превышает 5 мм в одном столбике – это сигнал к раннему началу лечения, даже если общая сумма баллов по Глисону ≤ 6.
Индекс Глисона 7 (3 + 4)
Индекс Глисона 7 (4 + 3)
Индекс Глисона 8 (4 + 4)
Индекс Глисона 9 – 10 (4 + 5, 5 + 4, 5 +5)
Насколько точен анализ?
Неоднократно проводились исследования, во время которых индекс Глисона, рассчитанный на материале биопсии, сравнивался с индексом, рассчитанным на материале удаленной предстательной железы. По полученным данным, для опухолей с суммой Глисона 7 баллов совпадение результатов достигает 85,7 %. В группе опухолей с суммой Глисона 8 – 10 баллов индексы, рассчитанные по результатам биопсии и после операции, совпадают на 68 % (причем в этой группе врачи чаще переоценивают, чем недооценивают агрессивность опухоли).
Сопоставление результатов подтверждает исключительно высокую ценность индекса Глисона для прогноза развития опухоли и выбора методов лечения.
Что делать, если у вас есть сомнения в корректности расчета индекса Глисона?
Если процедура биопсии выполнялась без отклонений от протокола, направьте стекла на пересмотр в Европейский Центр Простаты в Гронау, чтобы получить экспертную оценку исследования.
Если биопсия проведена по упрощенной схеме (из 6 точек), при взятии биоматериала были допущены погрешности или лаборант нарушил процедуру работы с биоматериалами (например, поместил несколько образцов в одну заливочную кассету), информативность исследования будет низкой, а результат неверифицируемым.
В таком случае стоит обсудить с лечащим врачом целесообразность повторной фьюжн-биопсии простаты. Это усовершенствованная методика, предусматривающая использование двух техник визуализации – УЗИ и МРТ-снимков простаты. Изображение, полученное с помощью МРТ, накладывается на изображение, полученное с помощью ультразвука. Благодаря этому врач видит 3-мерное изображение простаты и зон, требующих внимания при отборе образцов биоматериала.
По статистике, собранной Европейским Центром Простаты, вероятность обнаружения злокачественных клеток при фьюжн-биопсии в 2 раза выше (65%), чем при классической биопсии (30%).