Инфаркт без подъема что это
Инфаркт миокарда и нестабильная стенокардия
Подход к лечению в Инновационном сосудистом центре
Современная технология лечения ОКС и нестабильной стенокардии подразумевает коронарографию, ангиопластику и стентирование поражённой артерии. Эта тактика с успехом применяется у нас в клинике. В нашей клинике есть чёткое понимание того, что спасение жизни при инфаркте зависит от времени, когда было восстановлено коронарное кровоснабжение. Поэтому принимая машины скорой помощи, мы организуем экспресс-диагностику и подготовку больного к коронарографии в течение 5 минут. Среднее время восстановления коронарного кровотока после поступления больного в клинику составляет менее 20 минут. Отличительные особенности, подготовка наших специалистов и организация работы клиники позволяет сохранять очень низкий уровень летальности при инфаркте миокарда.
Причины инфаркта миокарда
Тип 1 – спонтанный, вследствие первичного коронарного события, такого как разрыв, растрескивание или расслоение атеросклеротической бляшки
Тип 2 – инфаркт развивается вследствие уменьшения кровообращения сердца вследствие вторичных причин, таких как спазм коронарной артерии, коронарной эмболия, анемия, аритмия, гипертензия или гипотензия.
Тип 4 – связанный с коронарной ангиопластикой или стентированием:
Тип 4а – развитие инфаркта миокарда вследствие чрескожного коронарного вмешательства.
Тип 4б – инфаркт, связанный с тромбозом стента.
Тип 5 – развитие инфаркта миокарда, связанного с аортокоронарным шунтированием.
Клинические синдромы при инфаркте
Атипичные формы инфаркта
Помимо характерной для инфаркта сдавливающей боли за грудиной, выделяют ещё несколько форм инфаркта, которые могут напоминать другие заболевания или протекать бессимптомно. К ним относятся:
Классификация инфаркта
По ЭКГ обычно выделяют на два варианта: с подъёмом сегмента ST (ЅТEMI) и без подъёма сегмента ST (NSTEMI). Подъём сегмента ST на электрокардиограмме и последующим изменением специфических лабораторных показателей свидетельствует о формировании очага гибели сердечной мышцы. Термин «Острый коронарный синдром» часто используется для определения тактики первичной врачебной помощи и включает в себя все варианты острого нарушения коронарного кровообращения.
Осложнения
Осложнения инфаркта связаны с повреждением участков сердца, проводящих путей, тромбозами полостей сердца. Развитие инфаркта значит гибель того или иного структурного элемента сердца.
Примерно у 90% больных отмечаются различные формы нарушений сердечного ритма (аритмии) во время или сразу после события. У 25% пациентов, нарушение ритма проявляются в течение первых 24 часов. В этой группе больных риск серьёзных аритмий, таких как фибрилляция желудочков, является наибольшим в течение первого часа, а затем постепенно сокращается. Врач должен правильно оценивать эти аритмии, так как некоторые из них могут привести к остановке сердца, поэтому необходим постоянный мониторинг ЭКГ у больных с ишемией миокарда.
Гибель ткани сердца вследствие прекращения кровоснабжения может привести к распаду этой ткани и повреждению структуры сердца. Чаще всего наблюдаются 3 основных механических осложнений инфаркта:
Аневризма левого желудочка это локализованный участок миокарда с аномальными выпячиванием и деформацией во время систолы и диастолы, который появляется вследствие замещения миокарда рубцовой тканью. Аневризма опасна скоплением тромботических масс в её просвете с последующей эмболией (переносом) их с током крови в другие органы. При аневризме увеличивается объём левого желудочка, а значит проявляется его относительная функциональная недостаточность.
При инфаркте в левом желудочке нередко возникает пристеночный тромб, особенно часто он развивается после инфарктов, произошедших в области передней стенки левого желудочка. Частота этого осложнения при инфаркте составляет 20-60 %, что приводит к высокому риску отрыва и переноса тромба с током крови (эмболии). Антикоагулянтная терапия может существенно уменьшить риск развития тромбоза и эмболии.
Клинические синдромы, связанные с повреждением миокарда после инфаркта
Воспаление околосердечной сумки (перикарда) наблюдается примерно у 10% пациентов после перенесённого инфаркта со значительным повреждением миокарда. Перикардит обычно лечится противовоспалительными препаратами или при большом скоплении жидкости может проводится пункция перикарда для облегчения состояния пациента.
Прогноз
Острый инфаркт миокарда приводит в результате к 30% смертности, а половина смертей происходят до прибытия в больницу. В течение первого года после острого сердечного приступа умирают 5-10% выживших. Приблизительно половина всех пациентов подвергаются повторной госпитализации в течение 1 года после предыдущего события. Большое значение для прогноза имеет объём поражённой ткани миокарда. Он сильно варьирует и во многом зависит от степени инфаркта, остаточной функции левого желудочка, и будет ли проведено восстановление кровообращения в миокарде.
Лучший прогноз связан со следующими факторами:
Неблагоприятный прогноз связан со следующими факторами:
Преимущества лечения в клинике
Диагностика
 Симптомы инфаркта миокарда
Симптомы инфаркта миокарда
Стенокардия (пациент испытывает сжимающие боли за грудиной): самый первый признак поражения коронарных артерий и симптом грядущего инфаркта миокарда. Большинство пациентов отмечают предшествующие приступы стенокардии, которая даёт аналогичную боль в груди. Разница в основном в продолжительности болевого синдрома: при стенокардии кровообращение восстанавливается, боль отступает в течение нескольких минут, а миокард не повреждается.
При инфаркте поток крови критически снижен или полностью заблокирован, боль длится дольше и сердечная мышца может погибнуть в ближайшие часы. Затянувшийся приступ стенокардии должен заставить срочно вызвать скорую помощь! Около 25% всех инфарктов происходит без предшествующей стенокардии, но могут сопровождаться снижением давления и появлением одышки.
Основные симптомы инфаркта миокарда связаны с болью и острой сердечной недостаточностью :
Диагностика инфаркта складывается из методов определения характера инфаркта и формы повреждения миокарда и определения причин этого повреждения. Для диагностики используются следующие методы:
Электрическая активность сердца регистрируется с помощью электродов, прикреплённых к коже. Определённые отклонения в электрической активности сердца могут помочь специалистам определить зоны ишемии миокарда и уточнить диагноз.
Это ультразвуковое исследование сердца. Она позволяет выявить зоны нефункционирующего миокарда при его гибели и в результате определить функциональный резерв сердца — фракцию выброса.
Контрастное вещество вводится в кровеносные сосуды сердца. Затем рентгеновский аппарат делает серию снимков (ангиография), показывая проходимость этих коронарных артерий. Это исследование позволяет определить причину ишемии миокарда и принять меры для нормализации кровотока по коронарным артериям.
Наиболее чувствительным и специфичным маркёром гибели клеток миокарда является повышение концентрации тропонинов I и Т. В норме эти тропонины в крови не определяются. Возникновение некроза кардиомиоцитов сопровождается сравнительно быстрым и значительным увеличением концентрации тропонинов I и Т уже через 2–6 ч после сердечного приступа.
Лечение

Большинство инфарктов развивается в течение нескольких часов, поэтому не стоит ждать, чтобы появились все признаки и последствия сердечного приступа. Чаще всего сердечный приступ сопровождается болью в грудной клетке, которая не проходит после приёма нитроглицерина, однако бывают и безболевые формы, особенно у больных с сахарным диабетом. Инфаркт требует немедленной медицинской помощи. Для того чтобы максимально сохранить жизнеспособную сердечную мышцу и предотвратить дальнейшее ухудшение пациенту надо дать аспирин и нитроглицерин.
Если через 15 минут после нитроглицерина и получаса после возникновения боль в грудной клетке не отступила, то необходимо срочно вызывать скорую помощь. В зависимости от вида инфаркта проводятся различные лечебные мероприятия.
Основное лечение для инфаркта с подъёмом сегмента ST может включать тромболизис или чрескожное коронарное вмешательство (ЧКВ). Первичное чрескожное коронарное вмешательство является методом выбора для лечения инфаркта с подъёмом ЅТ, если оно может быть выполнено своевременно. Если ЧКВ не может быть выполнено в течение 90 до 120 минут, то с целью оказания первой помощи рекомендуется проведение тромболизиса. Если пациент имеет симптомы инфаркта в течение от 12 до 24 часов, то показаний для тромболизиса меньше, позже тромболизис не рекомендуется.
При отсутствии подъёма сегмента ST, диагноз уточняется с помощью анализа крови на тропонин. Положительный тест на тропонин может появиться через 3-6 часов после развития острого коронарного синдрома и свидетельствует о том, что имеется очаг некроза миокарда. Такой инфаркт называется «острый коронарный синдром без подъёма сегмента ST (NSTEMI). В этом случае у врача есть время, чтобы специалисты провели дополнительные обследования больного, которые определят необходимость вмешательства на коронарных артериях. Если принято решение о необходимости реваскуляризации, то коронарография проводится в ближайшие часы после поступления пациента. Если принято решение о консервативном лечении, то применяются дезагреганты (клопидогрель, тромбо асс) и патогенетическая лекарственная терапия, отказ от вредных привычек, изменение образа жизни и режима физической активности.
Инфаркт без подъема что это
Синонимы: инфаркт миокарда без подъема сегмента ST, нетрансмуральный инфаркт, инфаркт миокарда (ИМ) без зубца Q.
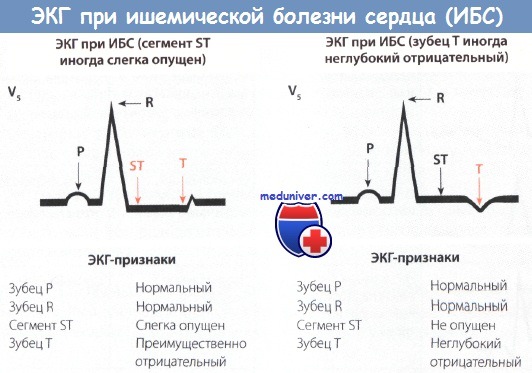
По электрокардиографическим признакам инфаркт миокарда (ИМ) делят на два типа. При одном типе на ЭКГ отмечается подъем сегмента ST (ИМпST), при другом типе, на долю которого приходится примерно 30-40% всех случаев ИМ, подъем сегмента ST отсутствует (ИМбпST).
• При инфаркте миокарда без подъема сегмента ST (ИМбпST) речь идет обычно о легкой форме заболевания, на долю которой приходится примерно 30-40% случаев ИМ.
• В острой стадии возможен незначительный подъем сегмента ST или незначительная его депрессия. Зубец Т отрицательный и обычно очень глубокий, зубец Q не определяется.
• В хронической стадии описанные изменения сегмента ST исчезают, а отрицательный зубец Т становится менее глубоким.
• При инфаркте миокарда без подъема сегмента ST (ИМбпST) возможно поражение как передней стенки ЛЖ (отведения V2-V6), так и задней (отведения II, III, aVF).
• В диагностике инфаркта миокарда без подъема сегмента ST (ИМбпST) важную роль наряду с изменениями ЭКГ играют результаты исследования сывороточных маркеров некроза миокарда: появление тропонина в крови и повышение активности креатинкиназы и ее МВ-фракции.
Патофизиология. В основе патофизиологических механизмов инфаркта миокарда без подъема сегмента ST (ИМбпST) лежит частичный некроз стенки желудочка, обусловленный субтотальным стенозом коронарной артерии в результате кровоизлияния в атеросклеротическую бляшку и последующего тромбоза просвета. Прогноз при ИМбпST более благоприятный, чем при ИМбпST, так как речь идет только о частичном некрозе стенки желудочка сердца.
Симптомы. Основным клиническим проявлением и в этом случае является сильный приступ сжимающей загрудинной боли. Тахипноэ, появление III тона и предсердного тона при аускультации сердца, а также мелкопузырчатых хрипов над легочными полями указывают на левожелудочковую недостаточность и ассоциированы с плохим прогнозом.
Диагностика инфаркта миокарда без подъема сегмента ST
Для электрокардиографической картины инфаркта миокарда без подъема сегмента ST (ИМбпST) характерны отсутствие как отчетливого подъема сегмента ST (монофазная деформация), так и зубца Q, обусловленное некрозом миокарда.
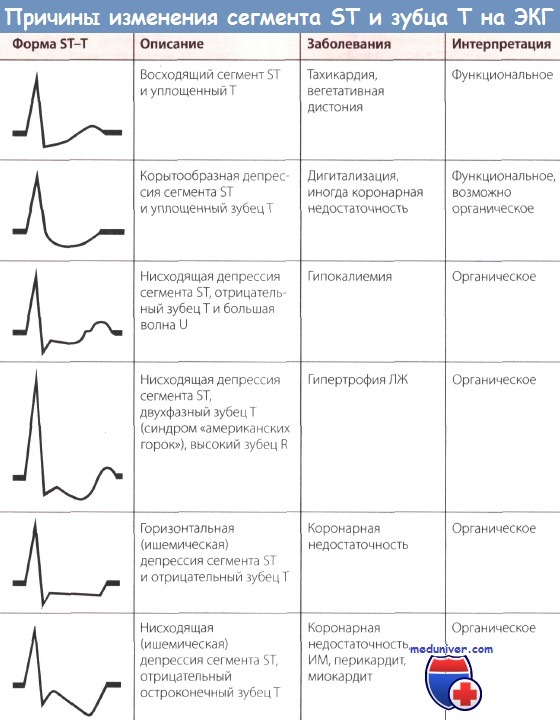
На ЭКГ обычно выявляют незначительную или выраженную депрессию сегмента ST и отрицательный зубец Т. Подъем сегмента ST иногда бывает незначительным и быстро проходит. Глубокий отрицательный зубец Т без появления зубца Q иногда в течение нескольких дней полностью или почти полностью исчезает. Возможно, что в этом случае острая ишемия миокарда проходит в результате спонтанного тромболизиса.
В то же время отрицательные зубцы Т могут исчезать медленно, т.е. становясь все менее глубокими. Однако в обоих случаях характерный для ИМ зубец Q не выявляется.
Таким образом, динамика изменений интервала ST отражает динамику событий, протекающих в просвете коронарной артерии.
Инфаркт миокарда без подъема сегмента ST (ИМбпST) может локализоваться как в передней, так и в задней стенке ЛЖ. Если пораженной оказывается передняя стенка, изменения регистрируются в отведениях V2-V6, если же задняя, то в отведениях II, III, aVF.
Поскольку описанные выше изменения могут наблюдаться и при других сердечно-сосудистых заболеваниях, например при инсульте, травме сердца, миокардите и перикардите, то для установления диагноза ИМ, помимо клинических данных, таких как длительная загрудинная боль, необходимо также, чтобы результаты исследования крови на маркеры некроза миокарда были положительными. При ИМбпST в сыворотке крови обнаруживаются тропонины и может быть повышена активность креатинкиназы.
Следует отметить ряд важных изменений, которые произошли в клинической концепции ИМ. Раньше полагали, что инфаркт миокарда без подъема сегмента ST (ИМбпST) является трансмуральным, т.е. поражает всю толщу миокарда желудочковой стенки. Поэтому считалось, что для диагностики ИМпST необходимо появление зубца Q. Поэтому ИМ с депрессией сегмента ST и глубоким отрицательным зубцом Т, но без зубца Q трактовали как нетрансмуральный инфаркт (или рудиментарный инфаркт). Эта точка зрения оказалась ошибочной.
Сегодня на основании сравнения клинических и патологоанатомических наблюдений стало известно, что иногда ИМ, проявляющийся на ЭКГ глубоким зубцом Q, может оказаться нетрансмуральным. Кроме того, показано также, что при нетрансмуральном ИМ могут появиться также глубокие зубцы Q, хотя инфаркт может охватывать только 10-20% толщины желудочковой стенки. Таким образом, наличие патологического зубца Q на ЭКГ при трансмуральном ИМпST не обязательно.
Тем не менее по статистике при трансмуральном ИМ зубец О на ЭКГ регистрируется чаще (примерно в 70% случаев), чем при нетрансмуральном ИМ (примерно в 30% случаев).
Дальнейшая тактика:
• после коронароангиографии при необходимости выполняют ЧКВ со агентированием стенозированной артерии или коронарное шунтирование
• системный тромболизис
Особенности ЭКГ при инфаркте миокарда без подъема сегмента ST (нетрасмурального инфаркта):
• частичный некроз миокарда желудочковой стенки, обусловленный стенозом коронарной артерии
• сильная сжимающая загрудинная боль
• ЭКГ: глубокий отрицательный зубец Т
• отсутствие зубца Q
• положительный результат анализа крови на тропонины, а также креатинкиназу и ее МВ-фракцию
Учебное видео ЭКГ при инфаркте миокарда
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Острый субэндокардиальный инфаркт миокарда (I21.4)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Основные особенности инфаркта миокарда без зубца Q:
Несколько показателей помогают отличить инфаркт без зубцов Q от инфаркта с зубцом Q и от нестабильной стенокардии:
— характеристики тромбообразования;
— время разрешения тромба;
— наличие либо отсутствие коллатеральных сосудов.
Этиология и патогенез
Причины инфаркта миокарда без подъемов сегмента ST (ИМ БП ST) в порядке распространенности:
Эпидемиология
Признак распространенности: Распространено
Факторы и группы риска
Клиническая картина
Cимптомы, течение
Острый период
На вторые сутки ферменты из поврежденных клеток и разрушенные ткани попадают в кровь, вызывая температурную реакцию: может появляться лихорадка до 39°С, а также недомогание, слабость, потливость.
Действие стрессовых гормонов (адреналина, норадреналина, дофамина) утихает, в результате чего артериальное давление снижается, иногда очень значительно.
Подострый период
В этот период болевые ощущения, как правило, отсутствуют. Учитывая тот факт, что сократительная способность сердца снижена, поскольку участок миокарда «выключен» из работы, могут появиться симптомы сердечной недостаточности: одышка, отеки ног. В целом же состояние пациента улучшается: температура нормализуется, артериальное давление стабилизируется, риск развития аритмии уменьшается.
В сердце происходят процессы рубцевания: организм устраняет образовавшийся дефект, замещая разрушенные кардиомиоциты соединительной тканью.
Период рубцевания инфаркта миокарда
В этот период продолжается и завершается образование полноценного рубца из грубоволокнистой соединительной ткани. Самочувствие пациента зависит от величины площади поражения и наличия или отсутствия осложнений инфаркта миокарда.
В целом, состояние нормализуется. Болевых ощущений в сердце нет либо имеется стабильная стенокардия определенного функционального класса. Человек привыкает к новым условиям жизни.
Диагностика
При субэндокардиальном инфаркте миокарда некроз располагается полосой у эндокарда левого желудочка. Поскольку возбуждение субэндокардиальных слоев проходит значительно быстрее субэпикардиальных, то патологический зубец Q не успевает образоваться и зарегистрирован быть не может.
Об инфаркте миокарда судят по изменениям ЭКГ, обусловленным субэндокардиальным повреждением, сопутствующим некрозу (отведения V1-V6, I, aVL):
Изменения ЭКГ при субэндокардиальном инфаркте миокарда следует отличать от реципрокных изменений в грудных отведениях, вызванных инфарктом миокарда задней стенки.
Лабораторная диагностика
В соответствии с рекомендациями ВОЗ, основное значение в диагностике острого инфаркта миокарда (ОИМ) наряду с клинической картиной заболевания и изменениями ЭКГ придают исследованию кардиоспецифичных маркеров.
В клинической практике наиболее часто исследуют:
1. Концентрацию креатинфосфокиназы (КФК), аспартатаминотрансферазы (АСТ), лактатдегидрогеназы (ЛДГ).
2. К маркерам гибели миоцитов относятся гликогенфосфорилаза (ГФ), миоглобин (Мг), миозин и кардиотропонин Т и I.
3. Специфичны для поражения только кардиомиоцитов (но не миоцитов скелетных мышц) изоферменты КФК-МВ и ЛДГ-1, а также иммунохимическое определение КФК-МВ, массы ГФ-ВВ, изоформы изофермента КФК-МВ и кардитропонины I и Т.
Критерии диагностической эффективности того или иного маркера:
— диапазон диагностической значимости, то есть период времени, в течение которого определяется повышенный, «патологический» уровень определяемого маркера;
— степень его увеличения относительно уровня нормальных значений; как правило, относительно верхней границы этого уровня.
Диагностическая ценность вышеперечисленных маркеров зависит от сроков и частоты их определения в динамике развития ОИМ.
Патогномоничным для инфаркта миокарда является повышение активности ферментов не менее чем в 1,5-2 раза с последующим снижением до нормальных значений.
Если в динамике не прослеживается закономерного снижения того или иного маркера, то врач должен искать другую причину его длительного повышения.
Изменение кардиальных маркеров при остром инфаркте миокарда
| Показа- тель | Мг | КФК | КФК-МВ | Изоформы КФК | ЛДГ | ЛДГ-1 | Тн-Т | Тн-I |
| Диапазон нормаль- ных значений | 24-195 Ед/л | 10-25 Ед/л ( | МВ | 35-88 Ед/л | 14-36% общей ЛДГ | |||
| Время подъема *** | 0,5-2 ч. | 3-8 ч. | 3-8 ч. | 1-4 ч. | 8-18 ч. | 8-18 ч. | 3-6 ч. | 3-6 ч. |
| Пик через *** | 5-12 ч. | 10-36 ч. | 9-30 ч. | 4-8 ч. | 24-72 ч. | 24-72 ч. | 10-24 ч. | 14-20 ч. |
| Снижение до нормы через *** | 18-30 ч. | 72-96 ч. | 48-72 ч. | 12-24 ч. | 6-10 дн. | 6-10 дн. | 10-15 дн. | 5-7 дн. |
| Чувстви- тельность 0-6 ч. (%) | 50-100 | 50-75 | 17-62 | 92-96 | н.д. | н.д. | 50-59 | 6-44 |
| Специфич- ность 0-6 ч. (%) | 77-95 | 80-98 | 92-100 | 94-100 | н.д. | н.д. | 74-96 | 93-99 |
Однократное исследование миокардиальных маркеров у больных с подозрением на ОИМ является неприемлемым и практически полностью обесценивает диагностическую значимость данного метода диагностики.
Абсолютно специфичных маркеров повреждения кардиомиоцитов не найдено. В таблице представлены состояния, при которых может выявляться повышение тех или иных маркеров, применяемых в диагностике ОИМ.
Повышение кардиальных маркеров при других заболеваниях
1. АСТ и ЛДГ:
— з аболевания и повреждения скелетной мускулатуры (прогрессирующая мышечная дистрофия, травмы, ожоги, физическая нагрузка, дерматомиозит);
— заболевания печени (хронические гепатиты, циррозы печени, токсические повреждения);
— заболевания кроветворной системы;
— внутрисосудистый гемолиз;
— оперативные вмешательства с применением искусственного кровообращения;
— шок;
— гипоксия;
— гипертермия;
— отек легких;
— алкогольная интоксикация;
— инфекционный мононуклеоз.
2. КФК:
— воспалительные и дистрофические поражения мышечной ткани (дистрофия всех типов, миопатии, дерматомиозиты, рабдомиолиз);
— любые оперативные вмешательства, травмы, ушибы мягких тканей, ранения, ожоги;
— интенсивная мышечная нагрузка;
— шок;
— гипоксия;
— кома;
— миоглобинурия;
— в/м инъекции;
— гипертермия и гипотермия;
— в/в введение мышечных релаксантов;
— отек легких;
— генерализованные судороги;
— беременность;
— гипокалемия;
— э лектроимпульсная терапия;
— коронарография;
— реанимационные мероприятия.
3. КФК-МВ:
— воспалительные, дистрофические и некротические процессы в скелетной мускулатуре;
— кардиохирургические операции с применением искусственного кровообращения;
— шок;
— острая гипоксия;
— гипотермия и гипертермия;
— передозировка или длительное применение теофиллина, амитриптилина, изопротеренола, салицилатов;
— уремия и гипотериоз (иногда).
4. Миоглобин:
— дистрофические и воспалительные процессы в скелетных мышцах;
— любые оперативные вмешательства, травмы, ушибы мягких тканей, ранения, термические ожоги;
— артериальная окклюзия с ишемией мышц;
— шок;
— острая гипоксия;
— выраженная почечная недостаточность;
— в/м инъекции;
— чрезмерная физическая активность;
— генерализованные судороги;
— применение миорелаксантов, ловастатина, клофибрата;
— гипотиреоз;
— вторичная токсическая миоглобинурия.
Наибольшей специфичностью на сегодняшний день обладают тропонины Т и I. В стадии клинической апробации находятся такие маркеры, как α-актин и белок, связывающий жирные кислоты.
Важное значение в диагностике инфаркта миокарда имеет исследование динамики кардиоспецифических маркеров некроза в крови.
Одним из ранних признаков ОИМ может быть нейтрофильный лейкоцитоз до 12-14-10 9 /л, который выявляется уже в первые часы заболевания и сохраняется на протяжении 3-6 суток от начала болевого синдрома. По мере уменьшения лейкоцитоза, на 3-4 сутки от начала заболевания, в периферической крови определяется ускоренное СОЭ, которая может оставаться повышенной 1-2 недели.
Для ОИМ также характерно увеличение уровня фибриногена и положительная реакция С-реактивного белка.
Регистрация указанных изменений не является специфичной, однако имеет определенную ценность при диагностике Q-необразующего ИМ и при отсутствии возможности определения активности других маркеров.
Дифференциальный диагноз
Интенсивная боль в грудной клетке может быть обусловлена патологическим процессом в различных органах и системах.
2. Заболевания легких и плевры:
— острая пневмония с плевритом ;
— спонтанный пневмоторакс.
3. Заболевания пищевода и желудка:
— грыжа пищеводного отверстия диафрагмы;
— эзофагит;
— язвенная болезнь желудка;
— острый панкреатит.
4. Заболевания опорно-двигательного аппарата:
— остеохондроз шейно-грудного отдела позвоночника;
— миозит;
— межреберная невралгия.
5. Вирусная инфекция: опоясывающий лишай.
Вариантная стенокардия
По клиническим и ЭКГ-критериям наиболее близка к ОИМ. Появление интенсивного болевого синдрома в покое, часто в ночные и предрассветные часы, сопровождающегося у половины больных нарушениями ритма сердца, соответствует клинике коронарного тромбоза.
На ЭКГ, снятой во время болей, регистрируется элевация сегмента ST с дискордантной его депрессией в контрлатеральных отведениях, что также характерно для острейшей стадии ИМ.
В данной ситуации исключить развитие некроза сердечной мышцы позволяет нормализация ЭКГ-картины после купирования болевого синдрома, отсутствие гиперферментемии.
УЗИ сердца, проведенное после стабилизации состояния больного, также не выявляет нарушения локальной сократимости миокарда (гипо- и/или акинез) в зоне, соответствующей элевации сегмента ST.
УЗИ подтверждает диагноз гипертрофической кардиомиопатии:
— асимметричная гипертрофия межжелудочковой перегородки;
— уменьшение полости левого желудочка;
— систолическое движение вперед митрального клапана;
— нарушение диастолической функции миокарда;
— у части больных отмечаются признаки обструкции выносящего тракта левого желудочка (подклапанный стеноз).
ЭКГ может оказаться мало информативной при наличии полной блокады ножек пучка Гиса, когда отсутствуют достоверные признаки ИМ. В то же время выявление тахикардии, желудочковых аритмий, нарушений атриовентрикулярного проведения возможно при том и другом заболевании.
В случае отсутствия достоверных ЭКГ-признаков некроза миокарда ведущую роль занимает УЗИ сердца как метод, позволяющий оценить нарушения сократительной способности сердечной мышцы. Для миокардита характерно диффузное снижение инотропной функции обоих желудочков, в то время как при инфаркте отмечают сегментарное нарушение сократимости миокарда.
Окончательно поставить диагноз можно при выполнении коронарографии, радиоизотопной вентрикуло- и сцинтиграфии миокарда.
На ЭКГ изменения отсутствуют или обнаруживается депрессия сегмента ST и инверсия зубца Т, нарушения ритма сердца, что не дает права исключить мелкоочаговый ИМ. В данном случае приходится ориентироваться на уровень ферментов крови: нормальные значения тропонина, миоглобина или креатинфосфокиназы позволяют отвергнуть диагноз некроза сердечной мышцы.
Подтверждение расслаивания стенки аорты достигается применением УЗИ, аортографии.
В пользу ТЭЛА свидетельствует выявление у больного характерных факторов:
— наличие недавно перенесенной травмы, операции;
— длительный постельный режим;
— указания в анамнезе на острое нарушение мозгового кровообращения с плегией конечностей;
— флеботромбоз глубоких вен голеней;
— прием больших доз диуретиков.
О патологии легких говорит появление у больного сухого кашля, кровохарканья (30%), аускультативных признаков поражения легких и плевры.
Рентгенологическое исследование подтверждает локальное уменьшение легочного кровотока и повышение давления в легочной артерии:
— обеднение легочного рисунка;
— «хаотический» легочный рисунок;
— высокое стояние купола диафрагмы и уменьшение объема корня на стороне поражения;
— выбухание ствола легочной артерии;
— через сутки возможно выявление инфарктной пневмонии, плеврита, расширения правых отделов сердца.
ЭКГ, как правило, достаточно информативна. Выявляют признаки перегрузки и гипертрофии правого предсердия и желудочка:
— остроконечный высокоамплитудный (более 2,5 мм) зубец Р;
— поворот оси сердца вправо;
— появление непатологического Q в III отведении;
— увеличение амплитуды R;
— появление депрессии сегмента ST в правых грудных отведениях;
— смещение переходной зоны влево;
— у части больных появляются глубокие (более 5 мм) зубцы S в V5-6, блокада правой ножки пучка Гиса.
Ферментная диагностика выявляет увеличение активности трансаминаз при нормальных уровнях МВ-КФК, тропонинов.
Окончательно диагноз ТЭЛА верифицируют данные вентиляционно-перфузионной сцинтиграфии легких или ангиопульмонографии.
Ущемление диафрагмальной грыжи
Может сопровождаться появлением острой боли в нижней части грудной клетки с иррадиацией в левую половину груди или верхние отделы живота. Расспрос больного позволяет установить, что ранее боли за грудиной возникали после приема пищи; в горизонтальном положении возникали отрыжка воздухом или съеденной пищей, могли беспокоить изжога и тошнота при сопутствующем рефлюкс-эзофагите.
Отсутствие изменений ЭКГ и данные рентгенологического исследования желудка позволяют поставить правильный диагноз.
Эзофагит и язвенная болезнь желудка
заболевания могут симулировать клинику ИМ нижней локализации (абдоминальный вариант). Анамнестические указания на заболевание пищевода или желудка, связь болей с приемом пищи, элементы кислотной диспепсии заставляют сомневаться в патологии сердца.
При объективном исследовании обращают на себя внимание болезненность и напряжение мышц в эпигастрии, в то время как для инфаркта более характерно вздутие живота. При электрокардиографическом исследовании не находят характерных признаков ОИМ, в крови отсутствует повышение кардиоспецифических ферментов.
Острый панкреатит
Может начинаться с постепенно усиливающихся болей в верхних отделах живота с иррадиацией в спину, левую руку, лопатку. Болевой синдром, тошнота, рвота, бледность кожных покровов в сочетании с артериальной гипотензией, тахикардией позволяют заподозрить абдоминальный вариант ОИМ.
Повышение температуры тела, лейкоцитоз в крови присущи обоим заболеваниям.
ЭКГ при панкреатите может выявить депрессию сегмента ST и инверсию зубца Т, что наблюдается при инфаркте миокарда без зубца Q.
Диагностике помогает исследование сывороточных ферментов:
— при панкреатите в первые часы выявляется повышение аминотрансфераз, амилазы, ЛДГ при нормальных значениях КФК и ее МВ-фракции, тропонинов;
— для ИМ характерно повышение в крови уровня тропонинов и КФК в первые 6-12 часов заболевания с последующим нарастанием активности трансфераз и ЛДГ.
УЗИ сердца и поджелудочной железы позволяет окончательно уточнить поражение органов.
Миозит, межреберная невралгия и остеохондроз позвоночника часто сопровождаются интенсивными болями в грудной клетке. Болевой синдром сохраняется долго, не купируется нитратами, имеет четкую связь с переохлаждением, дыханием, поворотами туловища.
При миозите пальпируются уплотненные болезненные участки мышцы, при поражении нервных пучков имеется локальная болезненность в соответствующих зонах.
Осложнения
Группы осложнений инфаркта миокарда (ИМ):
2. Гемодинамические осложнения:
2.1 Вследствие нарушений насосной функции сердца:
— острая левожелудочковая недостаточность;
— острая правожелудочковая недостаточность;
— бивентрикулярная недостаточность;
— кардиогенный шок;
— аневризма желудочка;
— расширение инфаркта.
2.2 Вследствие дисфункции сосочковых мышц.
2.3 Вследствие механических нарушений:
— острая митральная регургитация вследствие разрыва сосочковых мышц;
— разрывы сердца, свободной стенки или межжелудочковой перегородки;
— аневризмы левого желудочка;
— отрывы сосочковых мышц.
2.4 Вследствие электромеханической диссоциации.
По времени появления осложнения ИМ классифицируют на:
Лечение
Этап скорой помощи
Основная цель этапа: как можно более быстрая госпитализация (не тратить время на вызов специализированной бригады).
3. Антикоагулянты прямого действия (не обязательно на догоспитальном этапе, при необходимости выбор из ниже перечисленных, что есть):
3.1 Фондапаринукс (2,5 мг в день п/к) рекомендуется как препарат с наиболее оптимальным профилем безопасности/эффективности в отношении антикоагуляции (I А).
3.2 Эноксапарин (1 мг/кг 2 раза в день п/к) рекомендуется, если фондапаринукс недоступен, допускается первоначальное в/в введение болюса 30 мг у пациентов с повышенным риском, при возрасте меньше 75 лет (I В). У пациентов с клиренсом креатинина ) (IIа С).
5. Атропин в дозе 0,25-0,5-1 мг в/в в случае брадикардии в сочетании с гемодинамической нестабильностью.
Необходимо оценить выраженность факторов, способствующих усугублению ишемии (гипертония, сердечная недостаточность, аритмия), и принять меры к их устранению или уменьшению.
Госпитальный этап
Пациент с болями в грудной клетке и подозрением на ОКС должен быть немедленно осмотрен квалифицированным врачом. В первую очередь пациенту ставят рабочий диагноз, на котором будет основана стратегия лечения.
Для оценки используются следующие критерии:
— качество дискомфорта/боли в груди и физикальное обследование, ориентированное на выявление симптомов;
— оценка вероятности ИБС (возраст, факторы риска, перенесенные инфаркт миокарда, чрескожные коронарные вмешательства, аортокоронарное шунтирование;
— ЭКГ в 12 стандартных отведениях (для определения отклонения сегмента ST или других нарушений).
Промежуточный риск:
— приступы стенокардии в покое (> 20 мин.), разрешившиеся в покое или после приема нитроглицерина;
— изменения зубца Т;
— патологические зубцы Q (рубец) на ЭКГ;
— возраст > 70 лет.
Низкий риск: впервые возникшая стенокардия (II или III класса по классификации Канадского сердечно-сосудистого общества (ССS)), отсутствие изменений на ЭКГ.
Отделение реанимации и интенсивной терапии
1. Необходимо продолжать первоначальные лечебные мероприятия, если они начаты на предыдущих этапах.
6. Морфин: в/в при продолжающейся боли, с учетом дозы введенной до госпитализации.
После присвоения пациенту категории «острый коронарный синдром без подъема сегмента ST» должно быть начато пероральное и парентеральное антитромботическое лечение:
1. Аспирин (независимо от стратегии лечения, если не дан ранее, при отсутствии противопоказаний): 150-300 мг (не кишечнорастворимая форма) с последующей дозой 75-100 мг в день (допустимо в/в введение).
3. Тикагрелор: 180 мг, затем по 90 мг, 2 раза в день. Рекомендуется для всех пациентов с умеренным или высоким риском развития ишемических событий (например, повышенный уровень тропонинов), независимо от первоначальной стратегии лечения и включая пациентов, ранее получавших клопидогрел (прием которого следует прекратить в случае, если пациент начинает прием тикагрелора).
1. Фондапаринукс: 2,5 мг в день п/к. Рекомендуется как препарат с наиболее оптимальным профилем безопасности/эффективности в отношении антикоагуляции (I А).
2. Эноксапарин: 1 мг/кг 2 раза в день п/к. Рекомендуется, если фондапаринукс недоступен. Допускается первоначальное в/в введение болюса 30 мг у пациентов с повышенным риском, при возрасте меньше 75 лет (I В). У пациентов с клиренсом креатинина (при отсутствии фондапаринукса или эноксапарина) в/в болюс 60-70 МЕ/кг (максимум 5000 МЕ) с последующей инфузией 12-15 МЕ/кг/ч (максимум 1000 МЕ/ч). Титрование до поддержания АЧТВ (50-70 с) на уровне в 1,5-2,5 выше контрольного (I С). Не рекомендуется использовать с целью контроля гепаринотерапии определение времени свертываемости крови.
Во время выбора стратегии и до перехода из острого состояния в стабильное лучше использовать короткодействующие препараты.
Инвазивная стратегия
Оптимальный расчет времени зависит от профиля риска отдельного пациента и оценивается по нескольким клиническим признакам в ходе лечения и наблюдения.
Пациентов с очень высоким риском ишемических осложнений (с персистирующим ангинозным синдромом, нестабильностью гемодинамических показателей, рефрактерными нарушениями ритма сердца) необходимо немедленно транспортировать в ангиографическую лабораторию.
Можно рассмотреть применение ингибитора рецептора гликопротеинов IIb/IIIa (эптифибатид) у пациентов с признаками очень высокого риска при продолжающейся ишемии и низком риске кровотечений для того, чтобы переждать время до катетеризации.
Пациенты высокого риска, набравшие больше 140 баллов по шкале GRACE и/или при наличии, как минимум, одного критерия высокого риска из нижеуказанных, должны пройти инвазивную оценку в течение 24 часов:
— повышение или снижение уровня тропонинов;
— динамические изменения сегмента ST или зубца Т (с симптомами ишемии или без них);
— сахарный диабет;
— почечная недостаточность (клиренс креатинина 2 );
— снижение функции левого желудочка ( (85 МЕ/кг с учетом АЧТВ или 60 МЕ/кг в случае сопутствующего применения ингибиторов гликопротеинов IIb/IIIa.
Переход на другой антикоагулянт во время стентирования категорически не рекомендуется (за исключением бивалирудина).
Антикоагулянтная терапия в зависимости от достижения стабилизации состояния может быть прекращена через 24 часа после инвазивной процедуры. При консервативном лечении фондапаринукс или эноксапарин могут применяться до выписки из стационара.
Если планируется АКШ, следует прекратить прием клопидогрела/тикагрелора и отложить операцию, только если позволяют клиническое состояние и результаты ангиографии.
Тикагрелор является блокатором рецепторов к АДФ, который не относится к группе тиенопиридинов и вызывает обратимое торможение функции тромбоцитов, что может оказаться важным преимуществом для пациентов, нуждающихся в проведении экстренного АКШ.
Отсутствие критических коронарных поражений не исключает диагноз, если клинические проявления напоминали ишемическую боль в груди и если тест на биомаркеры был положительным. В данной ситуации, пациенты должны получать оптимальную медикаментозную терапию в соответствии с рекомендациями.
Прогноз
Госпитализация
Профилактика
Профилактические мероприятия в острой фазе ИМ
Важнейшее профилактическое значение с первых минут от начала инфаркта имеет антитромбоцитарная и антикоагулянтная терапия. Также целесообразно применение таких препаратов, как β-блокаторы, ингибиторы АПФ, нитраты, блокаторы кальциевых каналов, глюкозо-инсулино-калиевая смесь (ГИК) и др.
Вопрос о необходимости раннего, в том числе внутривенного, назначения бета-блокаторов в острой фазе остается открытым. В настоящее время рекомендуется дождаться стабилизации состояния больного и только после этого назначить бета-блокаторы обычным способом, перорально.
Не обнаружено существенных преимуществ раннего назначения нитратов, поэтому они не рекомендованы для рутинного использования, хотя возможность их применения у отдельных пациентов с продолжающейся ишемией миокарда не исключается.
Напротив, ингибиторы АПФ, назначаемые с первого дня ИМ, не намного, но достоверно уменьшают раннюю летальность больных. Поэтому в руководстве ESC рекомендуется начать прием ингибиторов АПФ в первые 24 часа от начала инфаркта, если нет противопоказаний.
Вторичная профилактика – общие принципы
Около 8-10% пациентов, выживших после ИМ, в течение года после выписки из стационара переживают повторный инфаркт. Летальность постинфарктных больных гораздо выше, чем смертность в общей популяции. На сегодняшний день известен ряд профилактических мероприятий, оказывающих достоверное благоприятное влияние на прогноз и уровень выживаемости таких пациентов.
1. Всем пациентам, перенесшим инфаркт, настоятельно рекомендуется отказаться от курения. Для медикаментозной поддержки больного, который бросает курить, могут использоваться бупропион и никотинсодержащие препараты, антидепрессанты.
2. Показана достаточная и регулярная физическая активность – аэробная нагрузка умеренной интенсивности как минимум 5 раз в неделю. Для больных высокого риска рекомендованы специальные реабилитационные программы с наблюдением медработников.
3. Если индекс массы тела ≥30 кг/м 2 либо окружность талии превышает 102 см у мужчин или 88 см у женщин, необходимо снижение веса. Питание постинфарктных больных должно включать регулярное употребление фруктов, овощей, рыбы, отличаться низким содержанием соли и насыщенных жиров. Целесообразным может быть увеличение потребления омега-3-полиненасыщенных жирных кислот; с этой целью можно включать в рацион жирные сорта рыбы или же принимать рыбий жир. Не следует запрещать пациенту употреблять алкоголь в умеренных количествах.
2. β-блокаторы (независимо от уровня АД или состояния функции левого желудочка).
3. Ингибиторы АПФ (независимо от уровня АД или состояния функции левого желудочка); при непереносимости – блокаторов рецепторов ангиотензина-II.
4. Гиполипидемическую терапию:
— статины рекомендованы у всех пациентов для достижения уровня холестерина липопротеинов низкой плотности (ЛПНП) 150 мг/дл (1,7 ммоль/л) и/или содержание холестерина ЛПВП
 Симптомы инфаркта миокарда
Симптомы инфаркта миокарда