Инфаркт коленного сустава что такое
Некроз коленного сустава
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний суставов. Читайте подробнее на странице Лечение суставов.
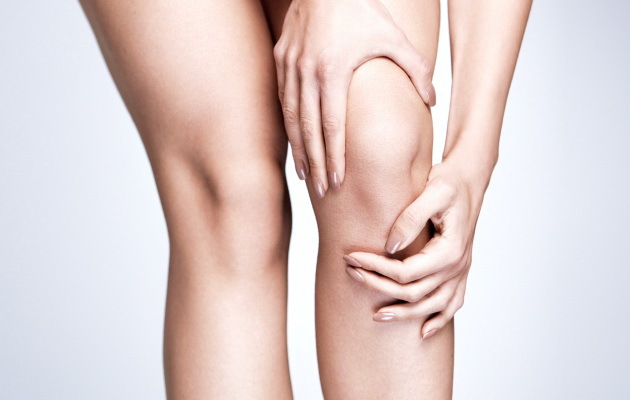
Остеонекроз коленного сустава – это поражение костной ткани в результате нарушения кровоснабжения, приводящее к гибели костных клеток.
Рассказывает специалист ЦМРТ
Дата публикации: 09 Июля 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины остеонекроза
Первичный идиопатический асептический некроз коленного сустава, причины которого остаются невыясненными.
Вторичный остеоартроз, в развитии которого играют роль следующие факторы:
Симптомы
Стадии развития
По рентгенологическим признакам различают 5 стадий развития асептического некроза коленного сустава:
Как диагностировать
Для дифференциальной диагностики с другими патологиями опорно-двигательного аппарата делается общий и биохимический анализ крови.
Метод рентгенодиагностики на начальных стадиях некроза костей колена метод малоинформативен. Изменения на рентгенограммах: увеличение плотности костной ткани, микропереломы, сужение суставной щели появляются только на последних стадиях асептического некроза.
МРТ при асептическом некрозе коленного сустава выявляет дезорганизацию структуры, плотности костного вещества, минимальные очаги некроза еще при отсутствии клинической симптоматики.
Сцинтиграфия рекомендуется для дифференциальной диагностики некроза коленного сустава 3 степени с онкологией.
К какому врачу обратиться
Диагностикой и лечением заболеваний опорно-двигательного аппарата, в том числе и асептического некроза коленного сустава, занимается врач-ортопед.
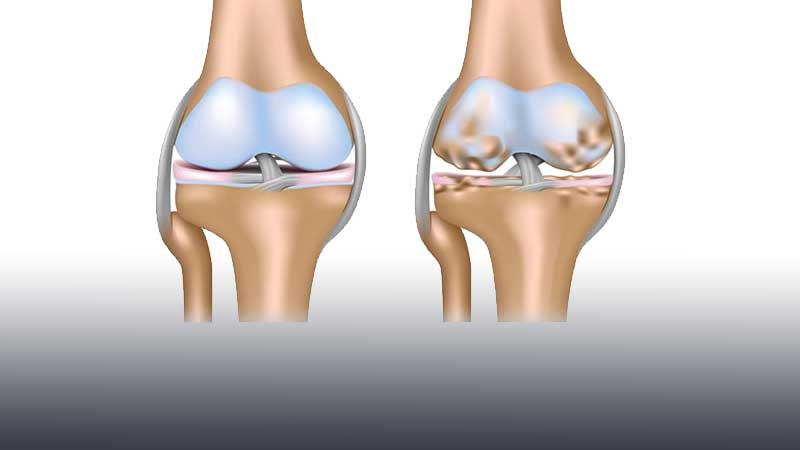
Асептический некроз коленного сустава
Асептический некроз костей в коленном суставе
Остеонекроз коленного сустава (называемый также аваскулярный или асептичеcкий некроз) – это состояние, возникающее при нарушении кровоснабжения участка костной ткани бедренной или большеберцовой кости. Поскольку костные клетки для нормальной своей работы нуждаются в постоянном кровоснабжении, остеонекроз, сопровождающийся гибелью этих клеток, может в конечном итоге вести к деструктивным изменениям коленного сустава и выраженному остеоартрозу.
При ранней диагностике асептического некроза лечение может состоять из приема препаратов для купирования болевого синдрома и ограничения нагрузки на пораженный коленный сустав. Однако, у пациентов с более продвинутой стадией заболевания лечение практически всегда хирургическое и направлено на предотвращение прогрессирования повреждения кости и улучшение функции коленного сустава.
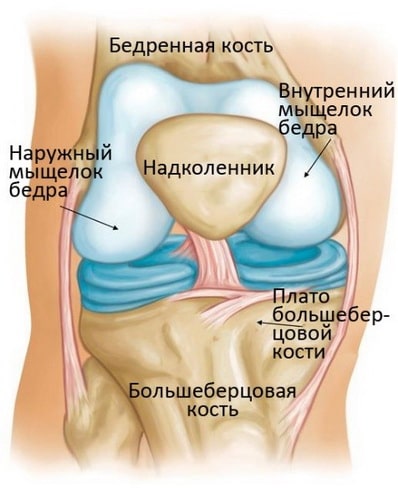
Коленный сустав – это самый крупный и мощный сустав человеческого тела. Он образован нижним концом бедренной кости, верхним концом большеберцовой кости и надколенником. Эти три кости в области контакта друг с другом покрыты суставным хрящом – ровной гладкой тканью, защищающей суставные концы костей и обеспечивающей беспрепятственное их скольжение друг относительно друга.
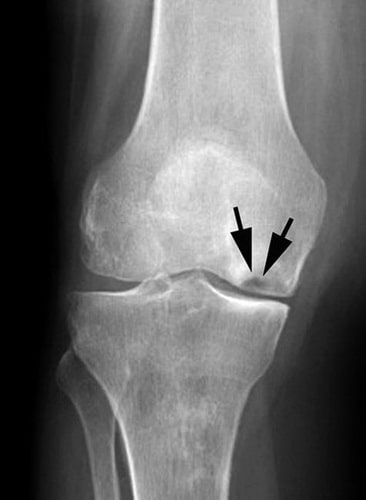
Остеонекроз коленного сустава наиболее часто локализуется во внутренней части суставного конца бедренной кости – внутреннем мыщелке, однако может также поражать наружный мыщелок или суставной конец (плато) большеберцовой кости.
Рис. Остеонекроз коленного сустава чаще всего поражает внутренний мыщелок бедра.
Асептический некроз развивается при нарушении кровоснабжения участка костной ткани. Без адекватного питания эта костная ткань погибает и постепенно уменьшается в объеме. Как результат, суставной хрящ в области этого участка кости проваливается, приводя к развитию выраженного остеоартроза.
Остеонекроз коленного сустава обычно развивается у пациентов длительно принимающих гормональную терапию, перенесших отравление или употребляющих алкоголь. Реже некроз коленного сустава является результатом травмы.
Также выделяют спонтанный остеонекроз коленного сустава причина его обычно остается неизвестной. Спонтанный остеонероз является причиной боли в коленном суставе практически в 40 процентах случаев.
Остеонекроз коленного сустава может развиться у кого-угодно, однако чаще он встречается у лиц старше 60 лет. Женщины болеют в три раза чаще мужчин.
Не всегда удается установить причины нарушения кровоснабжения кости, однако выделяют несколько факторов риска, увеличивающих вероятность развития остеонекроза.
Вне зависимости от причины, если остеонекроз не выявлен на ранней стадии и не начато его лечение, он неминуемо ведет к тяжелому остеоартрозу.
Асептический некроз (остеонекроз) – это стадийный процесс. Первым симптомом заболевания обычно является боль во внутреннем отделе коленного сустава. Боль может появиться внезапно и быть вызвана определенным видом активности или минимальной травмой. По мере прогрессирования заболевания человеку становится трудно стоять и удерживать вес тела на больной конечности, движения в коленном суставе становятся болезненными.
Другие симптомы заболевания включают:
Прогрессирование заболевания продолжается от нескольких месяцев до более года. Остеонекроз коленного сустава необходимо диагностировать как можно раньше, поскольку, согласно данным ряда исследований, рано начатое лечение позволяет добиться более благоприятных результатов.
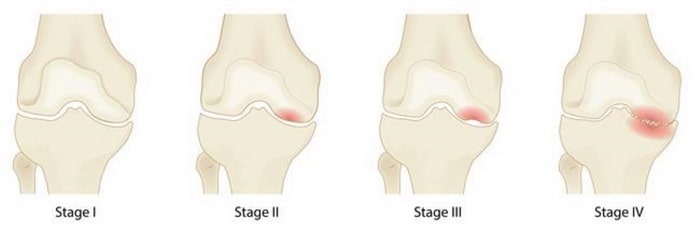
Четыре стадии остеонекроза коленного сустава. 1 стадия не сопровождается какими-либо морфологическими изменения коленного сустава, тогда как на 4 стадии развивается выраженный коллапс и тяжелый остеоартрит коленного сустава.
Физикальное обследование
Доктор обсудит с вами состояние вашего здоровья в целом и историю развития вашего заболевания, попросит описать ваши текущие жалобы, после чего проведет тщательное обследование вашего коленного сустава, обращая внимание на следующие признаки:
Во время обследования доктор выявит участки локальной болезненности в области коленного сустава.
Обычно остеонекроз проявляется внезапной ночной болью по внутренней поверхности коленного сустава. Боль не связана с травмой. Нередко при осмотре выявляется накопление жидкости внутри коленного сустава
Лучевые методы обследования помогут доктору подтвердить диагноз.
В настоящее время идеальным методом ранней диагностики остеонекроза коленного сустава является МРТ.
Лучевая диагностика
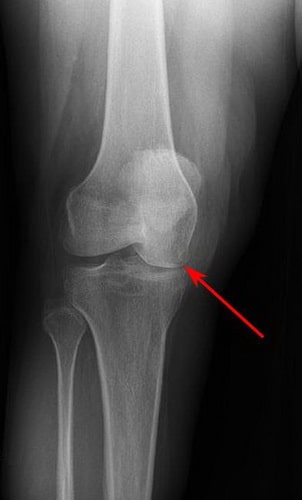
Рентгенография. Рентгенография позволяет получить изображения плотных анатомических структур, в т.ч. костей. Этот метод исследования может быть вам назначен для выявления изменений костей, возникающих на поздних стадиях остеонекроза. На ранних стадиях болезни изменений на рентгенограммах обычно не бывает.
На данной рентгенограмме видны признаки остеонекроза внутреннего мыщелка бедренной кости.
По мере прогрессирования заболевания происходит сужение суставной щели, связанное с повреждением суставного хряща.
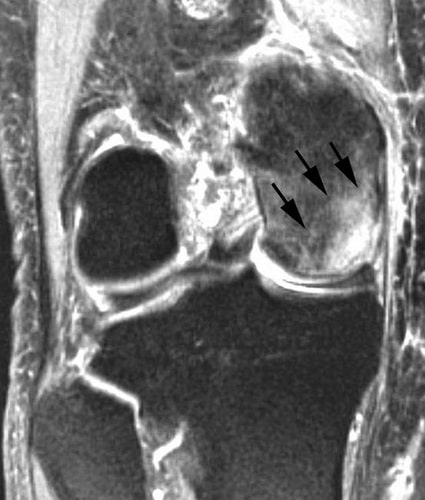
Магнитно-резонансная томография (МРТ). Ранние изменения костей, которые могут быть не видны на рентгенограммах, нередко обнаруживаются на МРТ. Это исследование позволяет оценить, какой объем кости поражен. МРТ также позволяет обнаружить изменения, которые еще не сопровождаются какой-либо симптоматикой (например, остеонекроз противоположного коленного сустава).
МР-признаки остеонекроза внутреннего мыщелка бедренной кости. МРТ часто применяется для ранней диагностики этого заболевания.
Костная сцинтиграфия. В некоторых случаях пациентам назначают сцинтиграфию скелета. Во время этого исследования вам в вену вводят небольшое количество радиоактивного препарата. Остеонекроз может характеризоваться усиленным накоплением радиоактивного вещества в кости в связи с усиление метаболической активности в этой области.
Тактика лечения асептического некроза коленного сустава зависит от нескольких факторов:
Выделяют четыре стадии остеонекроза коленного сустава.
1 и 2 стадия – длится от 6 до 12 недель, проявляется отеком кости хорошо различимым при магнитно-резонансной томогрфии (МРТ). В этой стадии еще есть надежда на выздоровление.
В 3 и 4 стадии – наступает практически необратимое разрушение кости.
На первой стадии мы проводим консервативное лечение.
Консервативное лечение
Консервативное лечение назначается на ранних стадиях заболевания. Если объем пораженной кости невелик, этого лечения будет вполне достаточно.
Консервативное лечение включает:
При правильно подобранной и своевременной терапии на ранних стадиях болезни удается достигнуть очень хороших клинических результатов.
При неэффективности консервативного лечения пациентам обычно рекомендуются малоинвазивные артроскопические оперативные вмешательства.
Хирургическое лечение
При поражении значительной площади суставной поверхности либо при неэффективности проводимых консервативных мероприятий доктор может порекомендовать вам операцию. Существует несколько вариантов хирургического лечения остеонекроза коленного сустава.
Артроскопический дебридмент и микрофрактуринг. Во время дебридмента («чистки») доктор использует небольшую камеру и миниатюрные хирургические инструменты, с помощью которых из сустава удаляются мелкие фрагменты кости и поврежденный суставной хрящ. При небольшой площади поражения на измененном участке кости могут быть сформированы множественные отверстия, или микропереломы, которые помогают восстановить кровоснабжение и стимулируют репаративные процессы.
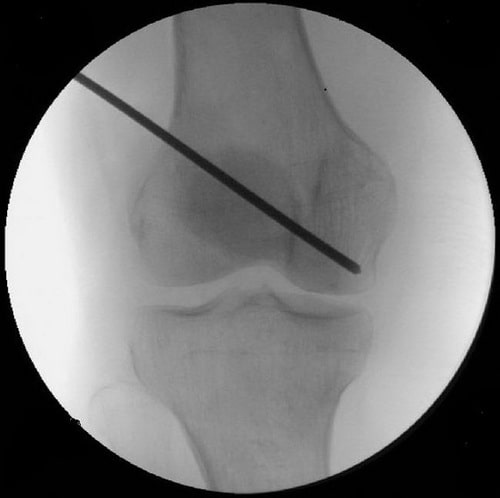
Внутренняя декомпрессия. Эта операция заключается в формировании одного крупного или нескольких мелких костных каналов, способствующих снижению внутрикостного давления и прорастанию новых сосудов, которые будут питать пораженный участок коленного сустава.
На ранней стадии остеонекроза внутренняя декомпрессия позволяет эффективно предотвратить коллапс кости и развитие остеоартроза коленного сустава.
Внутренняя декомпрессия у пациента с ранней стадией остеонекроза.
Остеохондропластика. Внутренняя декомпрессия нередко сочетается с замещением пораженного участка хряща и кости коленного сустава остеохондральным трансплантатом. Трансплантат – этой фрагмент здоровой кости, который перемещается туда, где он необходим. Трансплантат может быть донорского происхождения (аллотрансплантат) либо забираться на другом участке вашего тела (аутотрансплантат).
На сегодняшний день существуют также синтетические костные трансплантаты.
Имплантация аутологичных хондроцитов (ИАХ). Это двухэтапная операция. Первым этапом выполняется артроскопия коленного сустава, во время которой врач забирает из коленного сустава некоторое количество хрящ-продуцирующих клеток – хондроцитов. Эти хондроциты доставляются в лабораторию, где их культивируют (размножают) на протяжении до 6 недель для получения большего объема клеточной массы.
Вторым этапом выполняется повторная операция, во время которой полученные хондроциты имплантируются в область дефекта хряща вашего коленного сустава. Клетки начинают здесь развиваться и замещают пораженных хрящ здоровым.
Остеотомия. Во время остеотомии доктор удаляет фрагмент большеберцовой или бедренной кости, что приводит к перераспределению нагрузки с пораженного участка коленного сустава на здоровый и помогает уменьшить боль и улучшить функцию коленного сустава.
Тотальное или одномыщелковое эндопротезирование коленного сустава. Если болезнь прогрессирует настолько, что развивается коллапс кости, пораженная часть коленного сустава может нуждаться в замене. Во время эндопротезирования пораженные участки кости и хряща коленного сустава удаляются и замещаются металлическими или пластиковыми компонентами, что позволяет восстановить функцию вашего коленного сустава.
Исход болезни
У большинства пациентов лечение остеонекроза коленного сустава позволяет эффективно уменьшить боль и улучшить функцию коленного сустава. Исходы лечения этого заболевания варьируют и зависят от стадии процесса на момент установки диагноза и характера проводимого лечения. Со своим врачом вы обсудите возможные результаты лечения в вашей конкретной ситуации.
Чем опасен инфаркт суставов, рассказывает специалист
Сегодня мы решили поговорить об очень неприятной «болячке» – асептическом некрозе, или, как еще его называют, инфаркте суставов. Большинство из нас знает, что бывает инфаркт сердца и мозга. Но, оказывается, есть и такое понятие, как инфаркт суставов, чаще всего тазобедренных. Об этом заболевании нам рассказал главный врач «Медицинского центра болезней суставов г. Шымкента» Чокан Баймухамедов.
– Чокан Тлеукулович, так что это за болезнь?
– Научное название заболевания – асептический некроз (АН) головки бедренной кости. Другое, наиболее правильное название – аваскулярный* остеонекроз головки бедренной кости. Это тяжелое заболевание тазобедренного сустава, вызываемое временным или постоянным нарушением кровотока в сосудах головки бедра. Давайте разберемся в терминах. Если асептический, значит – безмикробный, и инфекция тут не при чем. И значит, нет смысла назначать антибиотики.
– Расскажите об основных причинах заболевания?
– Основная причина патологии – прекращение кровотока по артерии, снабжающей головку бедренной кости, в результате чего наступает некроз (омертвение, разрушение костной ткани). Головка бедренной кости питается единственной артерией, которая проходит через шейку бедренной кости. Если очаг некроза достигает большой величины, то головка бедра теряет свою механическую прочность и не может больше выдерживать вес тела человека. В какой-то момент головка бедра становится настолько хрупкой, что сминается по типу яичной скорлупы под обычной нагрузкой (например, при ходьбе), и тогда в тазобедренном суставе возникает резкая сильная боль. Не следует путать сминание головки бедра на почве асептического некроза с компрессионным переломом на почве остеопороза.
– А почему нарушается кровоток?
– Причины могут быть разные: тромбоз, тромбоэмболии, применение кортикостероидов (гормонов), травмы сустава, злоупотребление алкоголем, серповидноклеточная анемия, ионизирующая радиация и др. Часто АН является следствием тяжелых ревматических заболеваний (ревматоидный артрит, болезнь Бехтерева, системная красная волчанка). Иногда очевидной причины нет, тогда АН называют идиопатическим (возникающий самостоятельно, то есть независимо от других поражений).
– В каком возрасте это заболевание возникает чаще всего?
– Этому заболеванию подвержены люди разных возрастов, оно может появиться как у пожилого, так и у достаточно молодого человека. В развитии болезни можно выделить 4 стадии.
I стадия – пациент еще не знает о наступающем заболевании. Микроскопические изменения структуры кости выявляются не всеми методами диагностики. Развивается подхрящевой остеонекроз, при котором поражается губчатое вещество головки бедренной кости при неизмененном хряще. Зона структурных изменений составляет не более 10%.
II стадия – возможно ощущение небольшого дискомфорта в пораженной области. Происходит импрессионный перелом, при котором поверхность головки бедренной кости имеет трещины типа «треснувшей скорлупы». В зоне нагрузки трабекулы (костная перекладина) тонкие костные пластинки имеют трещины неправильной формы или очаги микроколлапса. Зона структурных изменений составляет не более 10-30%.
III стадия – при движении возникают боли, которые не исчезают в состоянии покоя. Это стадия фрагментации, которая характеризуется неровностью контуров головки бедренной кости, легкой степенью коллапса, возникновением нескольких очагов уплотнения или кистозного перерождения. Межсуставное пространство сужается или расширяется. Зона структурных изменений составляет не более 30-50%.
IV стадия – острая боль даже в положении лежа, сустав лишен функциональности. Происходит вывих или подвывих. Головка полностью разрушается. Структура трабекул растворена или уплотнена, полосы трещин неправильной формы. Внутренние или внешние края вертлужной впадины смещаются. Межсуставное пространство сужено или исчезло. Зона структурных изменений составляет 50-80%.
– На какие симптомы следует обратить внимание?
– Незамедлительно идти к врачу, если возникает:
– Как ставится диагноз?
– Поставить диагноз помогает рентгенологическая диагностика, важно, чтобы снимок был хорошего качества (лучше – цифровой). На ранней стадии поставить диагноз бывает тяжело, может помочь магнитно-резонансная томография (МРТ) тазобедренного сустава. В нашей клинике в спорных случаях мы отправляем снимки по интернету для консультации в институт ревматологии (г. Москва), что позволяет поставить диагноз в дебюте болезни десяткам больных.
– И, конечно, расскажите нашим читателям о лечении…
– К сожалению, в настоящее время нет лекарственных средств, которые бы наверняка восстановили кровообращение в артерии головки бедра. Мы применяем комплексное лечение: противовоспалительные и сосудистые препараты, мероприятия, направленные на разгрузку сустава, иглорефлексотерапию, физиотерапию.
Необходимо лечить основное заболевание, приведшее к АН, так как, если не лечить причину, будет поражаться и второй тазобедренный сустав (это случается достаточно часто). Полностью избежать операции не всегда получается, но активная ранняя терапия может помочь значительно отсрочить операцию. Оперативное лечение чаще всего заключается в эндопротезировании тазобедренного сустава. Но срок службы протеза ограничен, и часто приходится делать повторные операции. Именно поэтому очень важны ранняя диагностика заболевания и адекватная комплексная терапия, которые могут значительно «отодвинуть» сроки операции, а иногда и избежать ее.
– Что бы вы хотели пожелать всем нашим читателям?
– Сто лет вашим суставам обходиться без капремонта!
*Аваскулярный – без кровеносных сосудов, или имеющий плохое кровоснабжение.
Болезнь Кенига: чем страшна и как ее вовремя выявить?
Омертвение хрящевой ткани внутри коленного сустава – сложная патология, приводящая к весьма серьезным последствиям. Развитие некроза полости костных сочленений называется болезнью Кенига и требует безотлагательного лечения.
Этиология рассматриваемого недуга предполагает постепенное разрушение и отслоение хрящевой ткани от кости сустава, что создает трудности свободного движения, вызывая воспаление, ограничение подвижности и сильные болевые ощущения. Все это сильно снижает качество жизни человека и требует квалифицированной медицинской помощи.
Краткое определение
Прежде чем понять каковы предпосылки и симптомы рассматриваемой патологии, следует прежде всего понять, хотя бы в общих чертах, что собой представляет это заболевание.
Болезнь Кёнига – это ничто иное рассекающий остеохондрит колена. Заболевание имеет достаточно обширную клиническую картину и относится к категории патологий очагового, идиопатического типа.
По мере прогрессирования патологического состояния, у пациента поражаются субхондральные костные ткани, что приводит не просто к потере стабильности хряща, а еще и к его постепенному разрушению, влекущему за собой некроз и патологическое изменение кости.
Невозможность своевременной диагностики, отсутствие лечение и пренебрежение профилактикой и терапией может спровоцировать преждевременное развитие остеоартрита различной стадии.
Болезни Кенига подвержен любой человек на планете, вне зависимости от возраста и пола. В подавляющем большинстве диагностированных случаев, патология развивается в молодом, подростковом возрасте. Несмотря на обширную группу риска, стоит отметить, что статистика показывает, что диагностирование приходится на 21 случай из 100 000.
Различия рассекающего остеохондрита и болезни Кёнига
Несмотря на то, что рассматриваемое заболевание может иметь два популярных и при этом повсеместно используемых названия, между этими понятиями есть существенная разница.
Безусловно, оба дегенеративно-дистрофических процесса относятся к нарушениям целостности опорно-двигательного аппарата, вот только важным является одно отличие: остеохондрит может быть локализован в сочленениях различного типа, а вот болезнь Кенига – исключительно в коленном.
Патогенез
Несмотря на то, что диагностированные случаи встречаются в современной медицинской практике, патогенез рассекающего остеохондрита остается изученным не до конца.
На сегодняшний день существует большое количество предположений, каждое из которых дает возможность для формирования более-менее полноценной картины. Так, выделяют несколько теорий. Попробуем рассмотреть несколько из них.
Воспалительные процессы
Большое количество специалистов всего мира склоняются к тому, что патогенез рассматриваемого заболевания кроется именно в воспалительных процессах, что подтверждается несколькими гистологическими образцами. Так, одним из авторов было описано 24 подобных случая, в то время, как другой отметил 42 случая за 12 месяцев.
Стоит отметить, что было проведено достаточно большое количество гистологических анализов, которые при наличии симптоматики вовсе не показали наличие изменений воспалительного характера.
Теория о происхождении патологии из воспаления не имеет научно-литературного подкрепления.
Травматизм
Двумя другими американскими учеными было отмечено 14 случаев патологии при которой имело место предположение о том, что прогрессирование ухудшения состояния тканей может быть вызвано травмами (как острыми, так и хроническими).
Рассматривая эту теорию, можно проследить достаточно очевидную связь: патологические процессы зарождаются в наиболее уязвимом месте сустава, повреждения которого крайне сложно диагностировать. С течением времени костные ткани разрушаются, что вызывает некроз и отделение костно-хрящевого фрагмента.
Систематические микротравмы
Говоря о травмах не следует игнорировать такую ситуацию, как микротравмирование. Несмотря на кажущуюся незначительность, повторяющиеся повреждения целостности тканей (например, незначительные удары конечностью), вполне могут повлечь за собой весьма серьезные последствия.
Наследственная предрасположенность
Огромное количество научных трудов посвящено вопросу изучения генетических факторов.
Несмотря на большое количество проведенных исследований, а также бесконечно актуальные рассуждения медицинских работников всего мира, о влиянии генетического фактора, точного подтверждения о существовании связи между формированием остеохондрита рассекающего типа и наследственностью – нет.
Ишемия (снижение сосудистого питания)
Как известно, недостаток кровообращения может привести к крайне негативным, порой даже, необратимым последствиям. Так, в связи с результатами многочисленных исследований, изучением диагностированных случаев и учета ряда прочих факторов, было замечено значительно сокращение количества сосудов.
Рассматривая этот вопрос теоретически, можно прийти к выводу, что нарушение кровообращения может быть вызвано различными факторами, например, травмой различного типа или аномалиями сердечно-сосудистой системы.
Что относят к наиболее вероятным причинам болезни Кенига?
Патологическое поражение костно-хрящевых тканей рассматриваемого типа наиболее часто локализуется в колене. Несмотря на системность патологии и относительно тщательное изучение вопросов ее развития, с точностью определить однозначные причины ее возникновения – практически невозможно. В связи с этим, принято считать, что болезнь Кенига – это заболевание криптогенного характера (с неизвестным происхождением).
К числу наиболее вероятных причин принято относить:
систематический травматизм различных сегментов опорно-двигательного аппарата;
наличие сопутствующих дегенеративно-дистрофических заболеваний различного типа;
заболевания сердечно-сосудистой системы;
врожденные аномалии скелета, а именно – костно-хрящевой ткани;
повышенные нагрузки, специфика трудовой деятельности.
Общая симптоматическая картина
Любой неприятный симптом, который человек может заметить у себя – должен быть сигналом обращения за профессиональной медицинской помощью. В особенности, если речь идет об опорно-двигательном аппарате.
Симптоматика недуга достаточно обширна, что обусловлено невозможностью установления истиной причины ее появления. Так, к числу общих симптомов заболевания принято относить:
появление дискомфорта в области колена;
боли различной интенсивности, преимущественно ноющего характера в колене;
усиление неприятных ощущений, дискомфорта во время движения;
приступы болевого синдрома без веских причин;
локальная отечность, покраснение тканей;
затруднения в выполнении привычных движений, сокращение амплитуды подвижности нижней конечности, появление хруста;
суставные воспаления различной этиологии;
визуально заметные и ощутимые для человека изменения походки, появление хромоты;
Стадии болезни Кенига
Течение рассекающего остеохондрита имеет преимущественно постепенный, размеренный характер. Изучив особенности развития заболевания, а также познакомившись с его симптоматической картиной, можно выделить 4 стадии поражения:
I стадия – человек начинает испытывать незначительный дискомфорт и легкие болевые ощущения, локализующиеся в месте поражения (в основном, в коленных суставах). На этом этапе хрящевая ткань еще не деформирована, однако, процесс поражения костного мозга уже запущен.
II стадия – образуется все больше участков с некрозом (отмершими тканями), что вызывает усиление симптоматической картины. Прогресс заболевания становится отчетливо заметен при рентгенологическом исследовании. Со временем, у пациента формируется синовит (воспаление синовиальной оболочки) и начинается разрушение гиалинового хряща.
III стадия – отмерший участок ткани отделяется от поверхности кости, что провоцирует усиление симптоматической картины и вызывает ограничение подвижности пациента, обусловленное сильной болью.
IV стадия – пораженные ткани обосабливаются и формируют тело прямо в синовиальной сумке, что вызывает серьезный воспалительный процесс и значительно снижает качество жизни больного.
Разновидности болезни Кенига
На сегодняшний день не существует как-таковой классификации рассекающего остеохондрита. Однако, при этом, принято условно подразделять диагностированную патологию на несколько видов, в зависимости от:
возраста пациента (юновиальный (8-12 лет)/старческий тип (40-50 лет));
место локализации патологии (колено);
В зависимости от интенсивности проявляемой симптоматики, собранного анамнеза, а также прочих особенностей, определяется индивидуальный план лечения, который начинается прежде всего с точной диагностики.
Комплекс диагностических мероприятий
При появлении симптомов суставных патологий, прежде всего необходимо обратиться к терапевту за направлением к узкопрофильным специалистам или же направиться напрямую к врачу-ортопеду или травматологу.
В целях постановки максимально точного диагноза и выявления наиболее вероятной причины возникновения заболевания, применяется комплексный подход, предполагающий тщательное обследование пациента с применением таких методов обследования, как:
рентгенография – дает возможность сформировать актуальную информацию о состоянии, степени сохранности структуры тканей, а также определить точную локацию некротических процессов (преимущественно на III-IV стадии);
КТ (компьютерная томография) – создает оптимальные условия для оценки состояния и области поражения мягких тканей внутренней полости сочленения;
УЗИ (ультразвуковое исследование) или МРТ (магнитно-резонансная терапия) – наиболее эффективные методы, позволяющие выявить наличие проблемы еще на начальных этапах ее развития, предоставляя детальный анализ тканей;
артроскопия – малоинвазивное оперативное вмешательство диагностического характера, позволяющая с помощью микропрокола изучить состояние хряща;
лабораторное исследование – анализ крови пациента позволяет сформировать представление об уровне его здоровья, а также помогает выявить степени ревматоидного фактора.
Лечение болезни Кёнига
В связи с особенностями протекания клинической картины заболевания, лечение болезни Кенига преимущественно радикальное, что предполагает иссечение поврежденных тканей хирургическим путем. Однако, подход специалистов является комплексным, что предполагает сочетание радикальных и консервативных методик.
Разновидности хирургической операции
Несмотря на радикальность основного метода лечения, его применение является наилучшим решением, позволяющим избавить пациента от насущной проблемы.
Лечение болезни Кёнига хирургическим методом реализуется с применением артротомии – вскрытия суставной полости в целях устранения некротизированных фрагментов пораженных тканей. При этом, классическая методика имеет более щадящую вариацию – проведение оперативного вмешательства с применением эндоскопических методов с минимальным количеством повреждений (три небольших разреза/прокола).
Медикаментозная терапия
Назначение препаратов при лечении болезни Кёнига является одним из ключевых этапов и вторым по значимости, ведь именно от приема лекарственных препаратов во многом зависит успешность оперативного вмешательства и сроки реабилитации пациента.
Медикаментозная терапия предполагает применение таких препаратов, как:
анальгетики и спазмолитики;
нестероидные противовоспалительные средства (НПВС);
В связи с тем, что по мере прогрессирования патологии отмирает часть хрящевой ткани, особое внимание уделяется такой группе препаратов, как хондропротекторы. Благодаря курсу приема хондропротекторов, ускоряется регенеративный, что обеспечивает положительную динамику процесса заживления и стимулирует улучшение качества жизни пациента.
Одним из наиболее востребованных и эффективных препаратов группы «хондропротекторы» принято считать «Артракам».
Современные методы физиотерапии применяются преимущественно на начальных стадиях патологии, при необходимости активизации обменных процессов путем улучшения кровообращения пораженного сустава, а также в период реабилитации.
Среди широкого применяемых физиотерапевтических методик при лечении болезни Кенинга, стоит обратить внимание на такие, как электрофорез, ударно-волновая терапия, а также магнитная терапия и пр.
Физиотерапевтическое лечение допускается исключительно после качественной консультации лечащего врача, который берет во внимание не только общее состояние пациента, но также и динамики развития недуга, особенности его течения и другие факторы.
Чем грозит отсутствие лечения?
Вне зависимости от того, почему пациент не начал своевременное лечение патологически опасного суставного заболевания, его неизбежный прогресс и активное развитие рано или поздно приведут к необратимым последствиям.
Думаете, что легкий дискомфорт в коленном суставе «пройдет как-нибудь сам» или «просто стечение обстоятельств»? Как бы не так. Запущенные стадии приводя к тому, что некротизированный (отмерший) фрагмент отделяется в полость сустава, что приводит к ограничению его подвижности и интенсивному развитию воспалительной симптоматики. Блокада, вызванная локализацией подобного рода фрагментов, провоцирует появление деформирующего артроза.
Как защититься от болезни Кенига?
От развития патологий опорно-двигательного аппарата, в частности, заболеваний по типу болезни Кенига, не застрахован ни один человек на планете. В связи с этим, при желании обезопасить себя и снизить риски появления суставных патологий, нужно начинать действовать как можно раньше.
К большому сожалению, особых, специальных профилактических мер от болезней коленей – нет. Однако, большое количество исследований и имеющиеся знания об этиологии патологических процессов, позволяют сформировать общее представление о профилактике недугов опорно-двигательного аппарата.
Минимизировать вероятность развития патологии колена можно, если соблюдать следующие рекомендации:
Вне зависимости от возраста, увлечений, места проживания и прочих особенностей – вести максимально здоровый образ жизни (правильно питаться, больше двигаться и пр.).
Отказаться от пагубных привычек в пользу формирования новых, например, выполнения ежедневной утренней зарядки.
Следить за рациональностью нагрузки на нижние конечности и дозировать нагрузку на колени.
Не забывать о важности сохранности работы сердечно-сосудистой системы и систематически проводить профилактические осмотры.
При первых симптомах болезни Кенига коленного сустава – обращаться за квалифицированной медицинской помощью.
Даже самый слабый дискомфорт в коленном суставе – повод прислушаться к собственному самочувствию и обратиться к врачу за консультацией.
Помните, что практически любое известное медицине заболевание лучше всего поддается лечению именно на начальных этапах.