Инфильтрация большого сальника что это
Оментит
Оментит — воспалительное заболевание сальника, представляющего собой складку висцеральной брюшины. Болезнь проявляется острой разлитой болью в животе, тошнотой, лихорадкой, головной болью, рвотой. Пациенты принимают вынужденное полусогнутое положение, при разгибании туловища возникает резкая боль. Диагностика включает осмотр хирурга, проведение оментографии, КТ брюшной полости, диагностической лапароскопии. Лечение острой патологии хирургическое. Выполняют удаление сальника, ревизию брюшной полости и установку дренажа. При хроническом течении назначают антибактериальные и противовоспалительные препараты в сочетании с физиотерапией.
Общие сведения
Причины оментита
Исходя из этиологии воспалительного процесса, заболевание бывает первичным и вторичным. Первичный оментит формируется в результате травматического ранения, инфекционного заражения и интраоперационного повреждения брюшины. В этом случае инфекция возникает непосредственно в дупликатуре брюшины. Изолированное поражение участка сальника обнаруживается при туберкулезе и актиномикозе. В хирургии встречается преимущественно вторичное воспаление, которое возникает в результате следующих причин:
Патогенез
Ввиду обильного кровоснабжения и большого количества рыхлой жировой ткани сальник быстро вовлекается в процесс воспаления. Орган обладает резорбтивной и адгезивной способностью и выполняет защитную функцию в организме. При механическом повреждении, ишемии, инфекционном процессе повышается иммунологическая активность клеток, способность к абсорбции жидкости из полости живота, активизируется система гемостаза. При оментите отмечается гиперемия, отек складок брюшины с фиброзным наслоением и инфильтративным уплотнением тканей. При гистологическом исследовании обнаруживаются признаки воспаления (тромбоз и полнокровие сосудов, кровоизлияния, островки некроза), участки лейкоцитарной инфильтрации, большое количество эозинофилов, лимфоцитов. При туберкулезном оментите визуализируются множественные белесоватые бугорки. Мелкие образования приобретают красноватый окрас при соприкосновении органа с воздухом во время хирургических манипуляций.
Классификация
Исходя из выраженности воспалительного процесса, выделяют острый и хронический оментит. Острая форма болезни сопровождается ярко выраженными симптомами с нарастающей интоксикацией, хроническая характеризуется вялотекущим течением с периодами обострения и ремиссии. В зависимости от степени воспалительно-деструктивных изменений выделяют 3 стадии оментита:
Симптомы оментита
Клиническая картина патологии зависит от характера воспалительного процесса и причин заболевания. При остром оментите пациенты жалуются на интенсивные резкие боли в животе, не имеющие четкой локализации. Развиваются признаки интоксикации: рвота, повышение температуры тела до фебрильных значений, головная боль, головокружение. При осмотре обращает внимание мышечное напряжение брюшной стенки, иногда пальпируется болезненное образование плотной консистенции. Патогномоничным признаком является невозможность разогнуть туловище, ввиду чего пациент находится в полусогнутом состоянии. Спаечные процессы в брюшной полости могут привести к нарушению прохождения пищи по кишечнику, возникновению запора, частичной или полной кишечной непроходимости.
Хронический оментит характерен для послеоперационного и туберкулезного воспаления, проявляется дискомфортом и ноющими болями в животе, симптомы интоксикации отсутствуют или слабо выражены. При глубокой пальпации передней стенки живота определяется подвижное образование тестоватой консистенции, чаще безболезненное.
Осложнения
Диагностика
Ввиду редкости заболевания, отсутствия специфической клинической картины дооперационное установление диагноза представляет значительные трудности. Для диагностики оментита рекомендовано провести следующие обследования:
Дифференциальная диагностика оментита проводится с другими воспалительными внутрибрюшинными заболеваниями (аппендицит, холецистит, панкреатит, колит). Патология может иметь схожую симптоматику с перитонитом, перфоративной язвой желудка, 12-ПК, кишечной непроходимостью другой этиологии. Заболевание дифференцируют с доброкачественными и злокачественными новообразованиями кишечника, брыжейки. Для дополнительной диагностики и исключения заболеваний близлежащих органов проводят УЗИ ОБП.
Лечение оментита
При тяжелых поражениях органа и выраженной клинической картине проводят срочное хирургическое вмешательство. Во время операции, исходя из масштабов поражения, выполняют оментэктомию и тщательную ревизию полости живота. Линию резекции инвагинируют и ушивают тонкими кетгутовыми нитками. В брюшную полость вводят антибактериальные препараты и устанавливают дренаж. В послеоперационном периоде назначают антибиотики, анальгетики.
При подтвержденном хроническом оментите возможно проведение консервативной терапии. В условиях стационара назначают антибактериальные препараты согласно чувствительности возбудителя инфекции, противовоспалительные и обезболивающие средства. Пациентам рекомендован покой, постельный режим. После стихания воспаления выполняют курс физиотерапевтических процедур (УВЧ, магнитотерапия, соллюкс-терапия).
Прогноз и профилактика
Прогноз заболевания зависит от запущенности патологии и масштабов поражения сальника. При своевременно проведенной операции и грамотном ведении реабилитационного периода прогноз благоприятный. Пациенты через несколько месяцев возвращаются к привычному образу жизни. Генерализованное поражение с острой интоксикацией влечет развитие тяжелых жизнеугрожающих состояний (шок, сепсис). Профилактика оментита заключается в тщательной внутрибрюшной ревизии при выполнении лапаротомии, своевременном лечении острых и хронических заболеваний. Пациентам после проведения вмешательств на ОБП 1-2 раза в год показано проведение УЗИ-контроля.
Канцероматоз брюшины
Канцероматоз брюшины — вторичное злокачественное поражение оболочки, выстилающей стенки брюшной полости и покрывающей внутренние органы изнутри. Чаще всего заболевание возникает при метастазировании из первичной опухоли разной локализации: желудка, поджелудочной железы, кишечника, при раке яичника, печени и др., реже канцероматоз является первичной опухолью — мезателиомой или псевдомиксомой.
Как развивается канцероматоз
Брюшина, выстилающая изнутри брюшную полость, с разветвленной сетью сосудов является благодатной средой для образования метастазов — очагов патологии, появляющихся на поздних стадиях рака. Клетки опухоли, отрываясь от основного очага, разносятся по организму с током крови и лимфы, закрепляясь в разных местах, в том числе на брюшине, образуя метастазы. В дальнейшем раковые клетки прорастают вглубь. В зависимости от тяжести процесса различают несколько стадий канцероматоза брюшины.
Помимо метастазирования, причиной перитонеального канцероматоза может быть прорастание опухоли в полость брюшины, например, при раке желудка. Кроме того, теоретически существует риск попадания раковых клеток на брюшину при проведении операции по поводу удаления раковой опухоли.
Симптомы
Поскольку процесс в большинстве случаев является вторичным, симптомы канцероматоза брюшины определяются состоянием первичной опухоли. При опухолях желудочно-кишечного тракта основным признаком является нарушение пищеварения, боли в животе, кишечная непроходимость, при раке печени — желтуха и т.п.
Характерный признак канцероматоза брюшины — асцит, при котором в брюшной полости в большом количестве скапливается выпот. При этом живот увеличивается в объеме, скопление жидкости препятствует дыханию, появляется одышка, возможно появление признаков сердечной недостаточности. Однако нередко асцит является единственным признаком, и канцероматоз брюшины диагностируется при поступлении пациента в клинику для обследования.
Поскольку канцероматоз брюшины при раке другой локализации свидетельствует о тяжелой степени онкологического процесса, возникают симптомы, характерные для запущенной стадии рака: существенная потеря веса, вследствие интоксикации — тошнота, слабость, головная боль, у пациента повышается температура. Крупные метастазы нередко удается прощупать через брюшную стенку.
Диагностика
При планировании лечения важно определить количество и величину метастазов, площадь поражения брюшины, поэтому в диагностическую программу должно входить УЗИ. Более полную картину дает КТ или МРТ — при канцероматозе брюшины обследование позволяет оценить структуру и характер очагов.
Обязательно назначается цитологическое исследование асцитической жидкости, взятой на анализ с помощью пункции. Информативной является лапароскопия, в ходе которой берутся частицы ткани для гистологии. В качестве дополнительного метода возможно обследование на онкомаркеры — эта диагностика рекомендована для оценки прогноза канцероматоза брюшины, выявления рецидива или контроля эффективности терапии.
Лечение
Прежде всего удаляется первичная опухоль; это может быть резекция или удаление пораженных процессом органов. Также в ходе операции при канцероматозе брюшины удаляются все видимые метастатические очаги. Однако микроскопические узлы устранить невозможно, в дальнейшем они приведут к рецидиву. Чтобы исключить подобное развитие событий, назначается системная химиотерапия, в ходе которой цитостатики вводятся внутривенно. Однако такая методика имеет ряд недостатков: необходимость высокой дозы препарата для достижения эффекта, что вызовет побочные эффекты, воздействие на здоровые ткани и др.
Сегодня существует более эффективный метод лечения — интраперитонеальная химиотерапия; при канцероматозе брюшины она назначается в качестве дополнительного метода, позволяющего устранить даже микроскопические узлы. Процедура заключается во введении нагретого до 42-43°С химиопрепарата в полость брюшины. В ходе промывания оставшиеся после операции раковые клетки уничтожаются благодаря воздействию химиопрепарата в сочетании с высокой температурой. Среди преимуществ методики также следует отметить:
Внутрибрюшная химиотерапия — инновационная методика в лечении канцероматоза брюшины, благодаря которой удалось увеличить выживаемость пациентов с тяжелой стадией рака. Сегодня продолжительность жизни таких больных в среднем увеличилась на 8 лет.
Для каждого пациента, обратившегося к нам, мы подбираем тактику лечения канцероматоза брюшины только индивидуально. Мы предлагаем качественное обследование и лечение по инновационным методикам в клиниках, оснащенных современным оборудованием.
Инфильтрация большого сальника что это
а) Терминология:
1. Синонимы:
• Канцероматоз брюшины, имплантационные метастазы по брюшине, опухолевая инфильтрация сальника
2. Определения:
• Метастатическое поражение сальника, брюшины и ее складок, брыжейки
1. Общая характеристика:
• Лучший диагностический критерий:
о Увеличение плотности брюшины, появление узлов, инфильтрация сальника, наличие асцита с комплексной структурой у пациента с подтвержденной злокачественной опухолью
• Локализация:
о Брюшина, брыжейка; связки, образованные брюшиной
• Размер:
о Различный: от мелких узловых образований (меньше 5 мм) до сливного поражения сальника больших размеров
2. КТ при метастазах по брюшине:
• Чувствительность метода в выявлении метастазов по брюшине ограничена (25-90%), в частности, при размере очагов менее 1 см (7-50%):
о Особенно сложной является диагностика метастазов в конкретных анатомических областях: ворота печени, корень брыжейки, верхушка мочевого пузыря, малый сальник, серозная оболочка тонкой кишки
о Позитивное пероральное контрастирование может быть использовано с целью лучшего различения метастазов опухоли и расположенных поблизости петель кишечника
• Три основных проявления канцероматоза брюшины на диагностических изображениях:
о Мелкоузловое поражение:
— Самыми ранними обнаруживаемыми изменениями могут быть утолщение брюшины и повышение ее плотности при внутривенном контрастировании, возможно также наличие узлов
— В сальнике обычно легче всего оценить проявления канцероматоза: наличие узлов, повышение плотности, инфильтрация:
Другие области, в которых легче всего выявляются метастазы: латеральные каналы, поверхность печени, каудальная поверхность диафрагмы, дугласово пространство таза
— Увеличение плотности и появление узлов в брыжейке может приводить к изменению ее внешнего вида: брыжейка становится «гофрированной», «звездчатой»
о Узловое поражение:
— Отдельно лежащие узлы размером более 5 мм
о Инфильтрация сальника:
— Множественные узлы в сальнике, сливающиеся в единый конгломерат большого размера
• Утолщение тканей и наличие узлов по ходу кишечника может отражать наличие метастазов в серозной оболочке кишки
о Утолщенные петли кишечника могут выглядеть окруженными со всех сторон множественными метастазами в серозной оболочке
• Плотность метастаза может отличаться в зависимости от гистологического строения первичной опухоли; большинство гиповаскулярных опухолей выглядят как солидные узлы низкой плотности:
о Муцинозные опухоли выглядят как гиподенсные либо кистозные очаги
о Гиперваскулярные опухоли, такие как почечноклеточный рак, могут давать метастазы по брюшине, интенсивно накапливающие контраст, хорошо различимые в артериальную фазу
о В некоторых муцинозных опухолях могут обнаруживаться кальцинаты
• Осумкованный асцит возникает чаще всего при распространенном метастатическом поражении брюшины
• Метастазы могут становиться причиной обструкции кишечника; на границе между расширенным и не расширенным участками кишки обнаруживается утолщение тканей с наличием узлов
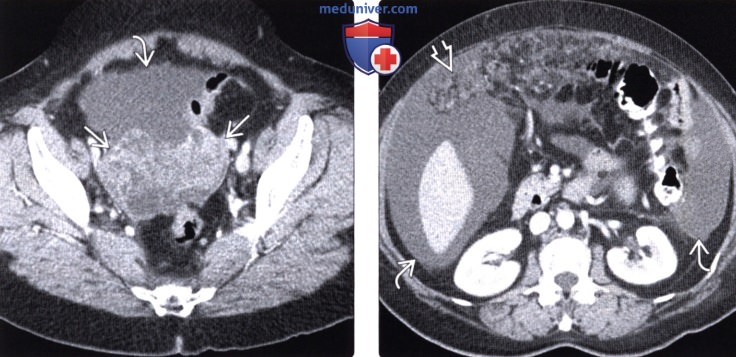
(Справа) На аксиальной КТ с контрастом у этой же пациентки определяются признаки канцероматоза: множественные узлы, которыми буквально «усыпан» сальник, а также уплотнение мягких тканей с нечеткими контурами и наличием жидкости по периферии.
3. МРТ при метастазах по брюшине:
• Чувствительность МРТ сравнима с таковой при КТ и, возможно, даже выше при выявлении очагов размером больше 1 см:
о Подавление сигнала от жира увеличивает выявляемость метастазов в сальнике и брыжейке
о Диффузионно-взвешенная МРТ (ДВИ) более чувствительный метод в диагностике вторичных очагов, в которых наблюдается ограничение диффузии
о Чувствительность МРТ, даже при условии использования ДВИ, остается ограниченной для маленьких очагов (меньше 1 см)
• С осторожностью необходимо интерпретировать изображения, полученные с использованием SSFSE/HASTE (однокадровое быстрое спин-эхо/однокадровое турбо спин-эхо с половинным преобразованием Фурье), т. к. при движении большого количества жидкости могут появляться участки «выпадения» сигнала, которые ошибочно могут быть приняты за метастазы
• Опухолевые метастазы дают типичный гипоинтенсивный сигнал на Т1 ВИ, от промежуточного до гиперинтенсивного на Т2 ВИ, с усилением интенсивности, выраженной в различной степени, зависящим от типа опухоли, после введения контраста: о Утолщение брюшины и усиление сигнала от нее часто обнаруживается на Т1 ВИ при МРТ с контрастным усилением
• На Т2 ВИ асцитическая жидкость дает гиперинтенсивный сигнал, может определяться сложная внутренняя структура (например, перегородки) и отграничение
4. УЗИ при метастазах по брюшине:
• Серошкальное УЗИ:
о Не чувствительный метод при выявлении метастазов по брюшине, особенно при отсутствии асцита
о Асцитическая жидкость с наличием перегородок и гипоэхогенными опухолевыми очагами/утолщением сальника
5. Радионуклидная диагностика метастазов по брюшине:
• ПЭТ/КТ:
о Самый чувствительный метод (90%) по сравнению с ПЭТ, КТ, МРТ в отдельности:
— Позволяет выявить скрытые очаги, плохо визуализирующиеся на КТ или МРТ в связи с их анатомическим расположением
— Чувствительность ПЭТ/КТ остается ограниченной размерами очага (меньше 1 см)
— Некоторые опухоли, для которых типичны метастазы по брюшине, могут не проявляться интенсивным захватом ФДГ (например, муцинозные новообразования и перстневидноклеточный рак желудка)
— Ограниченные очаги физиологической гиперфиксации ФДГ ошибочно могут быть приняты за метастатическое поражение
о ЗахватфДГ может быть ограниченным (в соответствии с локализацией дискретного объемного образования) или диффузным (яркая зона гиперфиксации радиофармпрепарата, повторяющая контуры брюшины)
6. Рентгеноскопия при метастазах по брюшине:
• Дефекты наполнения, обусловленные давлением извне в результате метастатического поражения серозной оболочки тонкой кишки; могут быть также обнаружены признаки обструкции тонкой кишки
• Давление извне возникает вторично при поражении метастазами ректосигмоидного отдела ободочной кишки в области дугласова кармана
• Неровный контур слепой кишки, обусловленный наличием метастазов по брюшине
• При опухолевой инфильтрации сальника процесс может распространяться на брыжейку поперечной ободочной кишки с появлением в ней узлов, а также с «лучистостью» ее верхнего контура
7. Рекомендации по визуализации:
• Лучший метод диагностики:
о КТ с контрастным усилением либо МРТ
• Наиболее оптимальная техника исследования:
о Позитивное пероральное контрастирование позволяет более достоверно различить метастазы по брюшине и в петлях кишечника, расположенных поблизости
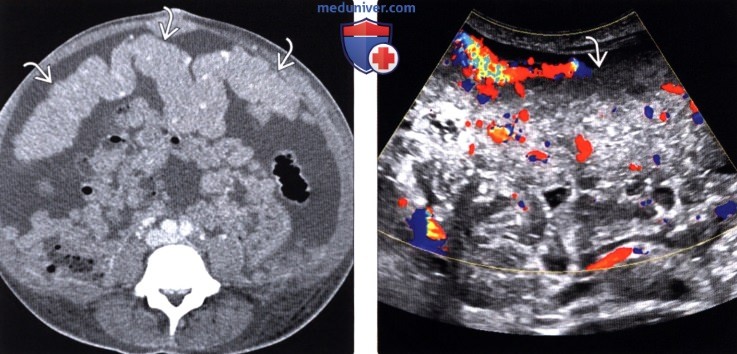
(Справа) При цветовой допплерографии у этого же пациента определяются распространенные мягкотканные включения по всему сальнику с наличием внутреннего кровотока; эти изменения согласуются с канцероматозом.
в) Дифференциальная диагностика метастазов по брюшине:
1. Туберкулезный перитонит:
• Проявления туберкулезного перитонита могут быть практически идентичны таковым при канцероматозе брюшины
• Отграниченный асцит комплексной структуры, высокой плотности в сочетании с утолщением сальника, его повышенным контрастным усилением и узловым поражением
• Не столь характерно наличие отдельно лежащих узлов и инфильтрация сальника (в отличие от канцероматоза)
• Могут обнаруживаться также другие признаки туберкулеза вну-трибрюшной локализации, в т.ч. увеличенные и патологически измененные гиподенсные лимфоузлы в брыжейке, циркулярное утолщение стенки кишки в илеоцкальной области и т. д.
2. Мезотелиома брюшины:
• Первичное злокачественное новообразование брюшины (20-30% мезотелиом всех локализаций)
• Может выглядеть абсолютно так же, как метастатическое поражение брюшины
• Повышение плотности сальника или его утолщение, узловое поражение, отдельно лежащие объемные образования
• Тенденция к меньшей выраженности асцита, чем при канцероматозе
• Кальцинированные бляшки на плевре могут навести на мысль о правильном диагнозе
3. Лимфоматоз брюшины:
• Поражение брюшины при лимфоме, чаще всего лимфоме Беркитта, СПИД-ассоциированной лимфоме и других злокачественных лимфомах
• Проявления аналогичны таковым при канцероматозе: узлы в сальнике/брюшине, объемные образования, утолщение сальника
• Обычно наблюдается распространенная внутрибрюшная лимфаденопатия
4. Первичный серозно-папиллярный рак брюшины:
• Метастазы по брюшине (очаги, асцит, утолщение сальника) без признаков наличия первичной опухоли (яичника, ЖКТ):
о Гистологическая структура опухоли идентична серозному раку яичника
• Изменения на КТ, МРТ и УЗИ сходны с таковыми при канцероматозе брюшины, обусловленном раком яичника
5. Псевдомиксома брюшины:
• Гиподенсные или кистозные муцинозные очаги по всей брюшине, фестончатые контуры внутренних органов брюшной полости (печень, селезенка):
о В очагах могут обнаруживаться кальцинаты извитой формы
• Причиной возникновения псевдомиксомы брюшины чаще всего становится разрыв муцинозной опухоли аппендикса; однако возможна также диссеминация муцинозных новообразований других органов
1. Общая характеристика:
• Этиология:
о Метастатическое поражение брюшины, сальника, брыжейки
о Канцероматоз брюшины чаще всего возникает при непосредственном распространении эпителиальных опухолей (например, рака яичника) в пределах брюшной полости, однако возможно также метастатическое поражение брюшины гематогенного характера:
— Контактное метастазирование опухолей в брюшину возможно только в том случае, когда новообразование непосредственно контактирует с ней (например, если опухоль ЖКТ прорастает слизистую оболочку и стенку кишки целиком)
о Чаще всего по брюшине метастазируют аденокарциномы яичника и ЖКТ (желудка, ободочной кишки, прямой кишки, поджелудочной железы, аппендикса, желчного пузыря)
о Практически не метастазируют по брюшине опухоли легкого, молочной железы, почечноклеточный рак, саркомы
2. Стадирование, градация, классификация:
• Наличие метастазов по брюшине означает IV стадию заболевания
д) Клинические особенности:
1. Проявления метастазов по брюшине:
• Наиболее частые признаки/симптомы:
о Симптомов может не быть, если вторичные опухоли имеют маленький размер или очаги поражения являются изолированными
о Увеличение живота и боль в результате «злокачественного» асцита или обструкции тонкой кишки
о У пациентов может быть симптоматика, схожая с таковой при кишечной обструкции, даже если на самом деле истинной обструкции нет; эти проявления обусловлены наличием вторичных очагов поражения серозной оболочки кишечника
• Клинический профиль:
о Нет надежных лабораторных данных
о Если методы лучевой диагностики не позволяют достоверно визуализировать первичную злокачественную опухоль, диагноз может быть выставлен на основании положительного цитологического исследования жидкости, полученной при пара-центезе, либо на основании гистологического исследования материала, полученного при тонкоигольной биопсии из объемного образования сальника
2. Демография:
• Возраст:
о Взрослые; в целом, пациенты старше 40 лет (возраст наибольшего риска возникновения злокачественных опухолей)
• Эпидемиология:
о Различная, зависит от первичной опухоли
3. Течение и прогноз:
• Прогноз индивидуален в зависимости от опухоли, но в целом весьма неблагоприятен:
о Без лечения заболевание обычно прогрессирует
о Осложнения: обструкция кишечника, мочеточников
4. Лечение метастазов по брюшине:
• Рак яичника с наличием метастазов по брюшине обычно требует циторедуктивного хирургического вмешательства с последующей химиотерапией
• Большинство других опухолей: системная и местная (внутрибрюшинная) химиотерапия
е) Список использованной литературы:
1. Diop AD et al: CT imaging of peritoneal carcinomatosis and its mimics. Diagn Interv Imaging. ePub, 2014
— Вернуться в оглавление раздела «Лучевая медицина»
Редактор: Искандер Милевски. Дата публикации: 25.1.2020
Перитонеальный канцероматоз
Перитонеальный канцероматоз
Вам поставили диагноз: перитонеальный канцероматоз (опухоль брюшины)
Предлагаем Вашему вниманию краткий, но очень подробный обзор перитонеального канцероматоза.
Филиалы и отделения, где лечат перитонеальный канцероматоз
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Национальный центр лечения больных канцероматозом
МНИОИ имени П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России
Руководитель Центра к.м.н. Владимир Михайлович Хомяков – 8 495 150 11 22
Введение
Причины возникновения перитонеального канцероматоза
Развитие перитонеального канцероматоза является поэтапным процессом. Первый этап – распространение опухолевых клеток из первичного очага поражения. Это связано с нарушением межклеточного взаимодействия и приобретением клетками опухоли подвижности. При этом эпителиальные клетки меняют фенотип на мезенхимальный, происходит деградация межклеточного матрикса. Распространение опухолевых клеток может происходить в ходе оперативного вмешательства. Их механическое отделение возможно при повреждении лимфатических или кровеносных сосудов. Попавшие в брюшную полость клетки опухоли мигрируют под действием силы тяжести, сокращений внутренних органов, имплантируются в местах повышенной резорбции: большом сальнике, в области слепой кишки, дугласовых карманах.
На втором этапе опухолевые клетки взаимодействуют с мезотелием брюшины. Механизмы адгезии определяются природой клеток, особенностями морфологии брюшины, а также наличием участков ее повреждения. Далее клетки закрепляются в мезотелии, происходит их горизонтальное распространение по поверхности перитонеума, а затем инвазивный рост – прорастание в базальную мембрану, соединительную ткань. Следующим этапом является стимуляция неоангиогенеза – обязательного фактора развития опухоли. Морфопатогенетические механизмы формирования канцероматоза брюшины еще недостаточно изучены, в связи с чем отсутствуют радикальные методы лечения.
Частота развития канцероматоза брюшины зависит не только от первичной локализации опухоли, но и от ее размеров, глубины инвазии, гистотипа, степени дифференцировки (недифференцированный рак желудка осложняется поражением брюшины в 60% случаев, ограниченный – в 15%).
Классификация перитонельного канцероматоза
Единая классификация данного заболевания отсутствует, поскольку характеристики первичных опухолей, приводящих к поражению брюшины, весьма разнообразны. Наиболее распространена классификация перитонеального канцероматоза брюшины в зависимости от числа, локализации метастазов, которая предусматривает три степени:
Р1 – локальное поражение брюшины
Р2 – несколько областей канцероматоза, разделенных здоровыми участками брюшины
Р3 – многочисленные очаги поражения
Также используется метод определения индекса канцероматоза брюшины: суммируются баллы измерения максимальных очагов поражения (0-3 балла) в каждой из 13 наиболее вероятных областей поражения брюшины.
Симптомы перитонеального канцероматоза
Перитонеальный канцероматоз брюшины является вторичным поражением, поэтому его клиническая картина во многом определяется проявлениями первичной опухоли. Характерным признаком является обильный выпот в брюшную полость – формирование асцита. Зачастую асцитический синдром, развивающийся вследствие обструкции лимфатического дренажа, является единственным признаком заболевания, и пациенты могут поступать в отделение гастроэнтерологии или терапии для диагностики причин асцита. Состояние больных тяжелое, характерна значительная потеря веса. Неспецифическими признаками являются тошнота, рвота, выраженная слабость, утомляемость. При наличии крупных метастазов возможно их прощупывание через брюшную стенку.
Диагностика перитонеального канцероматоза
Перитонельный канцероматоз имеет неспецифическую клиническую картину, однако консультация гастроэнтеролога или онколога позволяет предположить данное заболевание на основании симптомов и физикальных данных. Лабораторные анализы не выявляют специфических изменений: определяется лейкоцитоз, ускорение СОЭ. Диагностическая программа обязательно должна включать УЗИ органов брюшной полости и малого таза, позволяющее обнаружить распространенное поражение, а также МСКТ брюшной полости с контрастированием. Обязательно проводится цитологическое исследование асцитической жидкости, полученной при лапароцентезе, которое дает возможность впервые установить или подтвердить диагноз, а также определить гистогенез клеток опухоли.
Информативным методом диагностики перитонеального канцероматоза является лапароскопия с осмотром перитонеума, дугласова пространства, диафрагмы, сопровождающаяся биопсией. Высокой специфичностью обладает обратнотранскриптазная полимеразная цепная реакция (ОТ-ПЦР), которая позволяет определить источник диссеминации даже при малом количестве опухолевых клеток.
Сложности диагностики возникают при наличии перитонеального канцероматоза без выявленного первичного очага. Данная форма заболевания, встречающаяся в 3-5 % случаев, проявляется клинически только при уже сформировавшемся поражении брюшины. При этом первичный очаг может иметь настолько малые размеры, что его прижизненное обнаружение невозможно.
В качестве дополнительных методов может использоваться определение онкомаркеров (кислой фосфатазы, раково-эмбрионального антигена, альфа-фетопротеина, бета-субъединицы ХГЧ). Такая диагностика не обладает высокой специфичностью, но применяется для оценки прогноза, раннего выявления диссеминации, рецидивов, а также для контроля эффективности лечения.
Лечение перитонеального канцероматоза
Хирургическое лечение канцероматоза включает удаление первичной опухоли с регионарными метастазами и отсевами по брюшине. Циторедуктивная операция выполняется в объеме перитонэктомии, может сочетаться с удалением матки и придатков, сигмовидной кишки, желчного пузыря. После проведения операции оценивается индекс полноты циторедукции: СС-0: после проведения хирургического лечения очаги поражения визуально не определяются; СС-1: имеются неудаленные очаги диаметром до 2,5 мм; СС-2: очаги диаметром 2,5 мм – 2,5 см; СС-3: очаги поражения более 2,5 см в диаметре. Однако даже при определении индекса СС-0 нельзя полностью исключить возможность диссеминации, поэтому обязательно проводится химиотерапия.
Эффективные подходы к лечению, как правило, подразумевают проведение комбинированной терапии, например, сочетания хирургического вмешательства и системной химиотерапии. Одним из наиболее эффективных методов является локальная химиотерапия. Идея локальной химиотерапии состоит в том, чтобы обеспечить доставку лекарственного препарата непосредственно к опухолевым клеткам, находящимся на внутренней выстилке анатомической полости. Из-за крайне низкой проницаемости этой области для лекарственных препаратов, например, при внутривенном их введении или приеме в виде таблеток, доставка препаратов в виде аэрозоля под давлением углекислого газа даёт накопление препарата в опухоли в значительно больших концентрациях.
Методы лечения перитонеального канцероматоза
Длительное время канцероматоз брюшины и плевры считали терминальной стадией болезни, не подлежащей специальному лечению. Разработка методик непосредственного воздействия на брюшину и плевру позволила улучшить прогноз при этом состоянии. МНИОИ им. П.А. Герцена обладает уникальными возможностями лечения больных с канцероматозом, имея в арсенале весь комплекс новейших методов терапии.
Гипертермическая интраоперационная внутрибрюшная (внутриплевральная) химиотерапия (HITEC).
Это методика, при которой во время операции в брюшную или плевральную полость вводится подогретый до 42,5С, высококонцентрированный раствор химиотерапевтических препаратов, что обеспечивает их воздействие непосредственно на раковые клетки в брюшной (плевральной) полости при минимальном воздействии на другие органы. Сеанс проводится в течение часа, что позволяет разрушить опухолевые клетки, оставшиеся после так называемой циторедуктивной операции.
Внутрибрюшная (внутриплевральная) аэрозольная химиотерапия под давлением (PIРAC)
Это новейший инновационный метод лечения перитонеального канцероматоза, который обеспечивает доставку лекарственного препарата непосредственно к опухолевым клеткам, находящимся на внутренней выстилке анатомической полости. Метод совсем недавно появился в России. Процедуру проводят посредством лапароскопии (торакоскопии). В брюшной или плевральной полости под давлением углекислого газа распыляют аэрозоль химиопрепаратов и оставляют в течение 30 мин. При таком способе введения химиопрепаратов их воздействие на опухоль многократно возрастает при полном отсутствии системной токсичности. Ноу-хау МНИОИ имени П.А. Герцена в этом методе лечения стала разработка собственной специальной форсунки, которая формирует поток мелкодисперсного аэрозоля с размером капель от 1 до 40 мкм. Изделие выполнено из специализированных материалов и не уступает по качеству импортному аналогу, а по ряду технических характеристик его превосходит.