Инсулин для чего делается
Инсулин для чего делается
Инсулин – это гормон, секретируемый эндокринной частью поджелудочной железы. Он регулирует обмен углеводов, поддерживая глюкозу в крови на необходимом уровне, а также участвует в обмене жиров (липидов).
Гормон поджелудочной железы, регулятор обмена углеводов.
МкЕд/мл (микроединица на миллилитр).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
Общая информация об исследовании
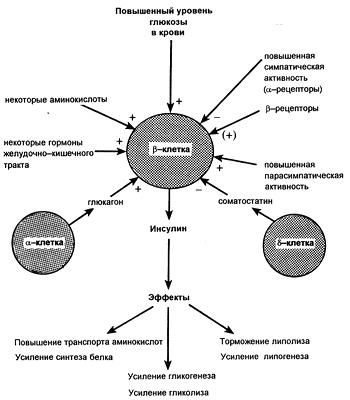
Инсулин синтезируется в бета-клетках эндокринной части поджелудочной железы. Его концентрация в крови напрямую зависит от концентрации глюкозы: после приема пищи в кровь попадает большое количество глюкозы, в ответ на это поджелудочная железа секретирует инсулин, который запускает механизмы перемещения глюкозы из крови в клетки тканей и органов. Также инсулин регулирует биохимические процессы в печени: если глюкозы становится много, то печень начинает запасать ее в виде гликогена (полимера глюкозы) или использовать для синтеза жирных кислот. Когда синтез инсулина нарушен и его вырабатывается меньше, чем необходимо, глюкоза не может попасть в клетки организма и развивается гипогликемия. Клетки начинают испытывать недостаток в основном субстрате, требующемся им для образования энергии, – в глюкозе. Если такое состояние является хроническим, то нарушается обмен веществ и начинают развиваться патологии почек, сердечно-сосудистой, нервной систем, страдает зрение. Заболевание, при котором наблюдается недостаток выработки инсулина, называется сахарным диабетом. Он бывает нескольких типов. В частности, тип первый развивается, когда поджелудочная железа не вырабатывает достаточное количество инсулина, тип второй связывают с потерей чувствительности клеток к воздействию на них инсулина. Второй тип наиболее распространен. Для лечения сахарного диабета на начальных этапах обычно используют специальную диету и препараты, которые либо усиливают выработку инсулина поджелудочной железой, либо стимулируют клетки организма к потреблению глюкозы за счет увеличения их чувствительности к данному гормону. В случае если поджелудочная железа совсем перестает продуцировать инсулин, требуется его введение с инъекциями. Повышенная концентрация инсулина в крови называется гиперинсулинемией. При этом содержание глюкозы в крови резко снижается, что может привести к гипогликемической коме и даже к смерти, так как от концентрации глюкозы напрямую зависит работа головного мозга. Поэтому очень важно контролировать уровень сахара при парентеральном введении препаратов инсулина и других лекарств, использующихся для лечения диабета. Повышенный уровень инсулина в крови также бывает обусловлен опухолью, секретирующей его в больших количествах, – инсулиномой. При ней концентрация инсулина в крови может повышаться в десятки раз в течение короткого времени. Заболевания, связанные с развитием сахарного диабета: метаболический синдром, патология надпочечников и гипофиза, синдром поликистозных яичников.
Для чего используется исследование?
Когда назначается исследование?
Что означают результаты?
Причины повышенного уровня инсулина:
Что может влиять на результат?
Употребление таких препаратов, как кортикостероиды, леводопа, оральные контрацептивы, способствует повышению концентрации глюкозы.
Поговорим про инсулин
Инсулин — это гормон поджелудочной железы, который главным образом воздействует на обмен веществ, причем в основном — на концентрацию глюкозы в крови. В своих тканях-мишенях он влияет как на мембранные, так и на внутриклеточные процессы. Некоторые из его эффектов перечислены в ниже.
Эффекты инсулина
Мембранные эффекты
Внутриклеточные эффекты
Механизм действия инсулина и влияние его на обмен
Инсулин и глюкоза
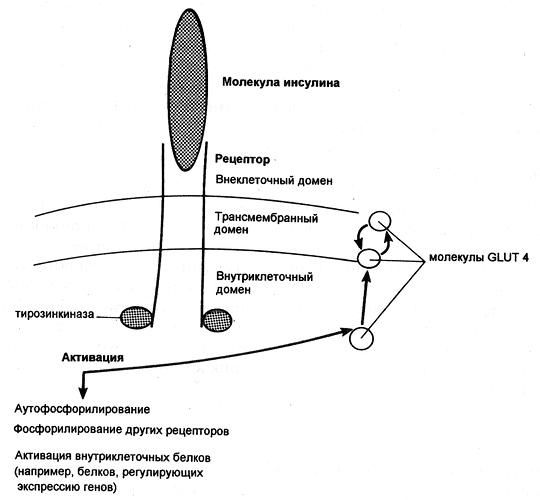
Попав в клетку, глюкоза быстро превращается в глюкозо-6-фосфат, поэтому ее внутриклеточная концентрация остается крайне низкой. Уровень глюкозы в артериальной крови в норме поддерживается в пределах 4-8 ммоль/л (72-144 мг/100 мл), так что по обе стороны клеточной мембраны всегда существует градиент ее концентраций. Несмотря на это, однако, простая диффузия обеспечивает поступление в большинство клеток лишь небольшого количества глюкозы, которого явно недостаточно для удовлетворения их метаболических потребностей (даже при возрастании концентрационного градиента, как это имеет место при высокой гипергликемии). В присутствии же инсулина проникновение декстрозы в клетки резко усиливается. Это действие инсулина проявляется лишь при наличии концентрационного градиента глюкозы, конкурентно ингибируется другими моносахаридами (например, галактозой) и следует кинетике насыщаемого процесса. Таким образом, гормон стимулирует процесс облегченной диффузии декстрозы, который осуществляется при участии чувствительных к гормону белковых транспортеров глюкозы (GLUT), расположенных на клеточной мембране. Эти транспортеры способны переносить глюкозу через клеточную мембрану в обоих направлениях, но ее поток зависит от концентрационного градиента, который направлен из внеклеточного пространства во внутриклеточное. В разных клетках найдены многочисленные GLUT, но инсулинозависимым является только один из этих белков — GLUT4, и именно он присутствует в мембранах клеток скелетных и сердечных мышц, а также жировой ткани.
Димерный рецептор инсулина и последствия инсулиновой активации тирозинкиназы (GLUT — транспортер глюкозы)
Некоторые ткани полностью удовлетворяют свои потребности в глюкозе за счет инсулиннезависимых механизмов. Например, в клетки печени и центральной нервной системы декстроза попадает с помощью инсулиннезависимых GLUT, и поглощение этими тканями зависит только от ее уровня в крови. Кроме того, мембрану эритроцитов, клеток почек и кишечника глюкоза пересекает вместе с ионами натрия, которые поступают в клетки путем пассивной диффузии по градиенту концентрации.
Регуляция продукции инсулина
Инсулин влияет и на внутриклеточные процессы обмена веществ. В печеночных и других клетках он стимулирует синтез гликогена, повышая активность гликогенсинтазы, что ускоряет включение гликозильных остатков в гликоген. Гормон поджелудочной железы повышает также активность печеночной глюкокиназы; этот фермент катализирует фосфорилирование глюкозы (с образованием глюкозо-6-фосфата). Одновременно гормон ингибирует печеночную фосфатазу, которая дефосфорилирует глюкозо-6-фосфат, с образованием свободной глюкозы. Такие изменения активности печеночных ферментов обусловливают снижение продукции декстрозы и наряду со стимуляцией поглощения ее периферическими клетками определяют гипогликемию, возникающее под влиянием инсулина. Возрастающая под действием последнего утилизация глюкозы в тканях обеспечивает сохранение запасов других внутриклеточных энергетических субстратов, таких как жиры и белки.
Белки и инсулин
Инсулин стимулирует не только активный транспорт аминокислот в периферические клетки, но и непосредственно синтез белка. Поскольку эти два эффекта могут не зависеть друг от друга, гормон влияет, очевидно, не только на клеточную мембрану, но и на внутриклеточные процессы. Стимуляции синтеза белка предшествует возрастание активности мРНК. Поскольку гормон с трудом проходит сквозь мембраны клеток, в механизме его ядерного эффекта должен принимать участие второй посредник. Синтез белка под действием инсулина усиливается и вследствие возрастания количества поступающих в клетку аминокислот. С другой стороны, возрастание утилизации глюкозы замедляет распад белка. Ускорение синтеза и замедление распада белка под влиянием гормона приводят к увеличению белковых запасов в интрацеллюлярном секторе.
Все эти эффекты определяют важнейшую роль инсулина в регуляции процессов роста и развития.
Инсулин и жир
Инсулин стимулирует поглощение и окисление глюкозы клетками жировой ткани. Он также стимулирует синтез липопротеиновой липазы в эндотелиальных клетках. Этот фермент катализирует гидролиз триглицеридов, связанных с липопротеинами крови, и способствует поступлению жирных кислот в адипоциты. Наряду с прямой стимуляцией липогенеза в печени и жировой ткани это приводит к увеличению запасов жира. Кроме того, инсулин ингибирует опосредуемый цАМФ липолиз, тормозя гормончувствительную внутриклеточную липопротеиновую липазу.
Инсулин и калий
Присутствие инсулина необходимо для поддержания внутриклеточной концентрации ионов калия; этот эффект, по всей вероятности, является следствием прямого влияния гормона на клеточную мембрану.
УЗ «Могилевская городская больница скорой медицинской помощи»
Тема 6. Способы и техника введения инсулина
Инсулин вводится подкожно. Вводить инсулин можно с помощью:
В Республике Беларусь инсулин чаще всего вводится с помощью инсулиновых шприцев.
Объемы инсулиновых шприцев: 0,3 мл, 0,5 мл и 1 мл. На шприц нанесены деления и цифры. Цифры означают количество единиц (от 10 до 100 ЕД). На картинке – шприц объемом 1 мл, в 1 мл – 100 ЕД, одно маленькое деление соответствует 2 ЕД инсулина.
Шприц должен соответствовать концентрации инсулина. Сейчас почти все инсулины с концентрацией 100 ЕД/мл и им соответствуют шприцы 0,1 мл – 10 ЕД (на шприце 1 мл маркировка 100 ЕД; 0,5 мл – 50 ЕД; 0,3 мл – 30 ЕД). Но раньше выпускался инсулин с концентрацией 40 ЕД/мл и для него существовали соответствующие шприцы (40 ЕД – 1 мл). Если в такой шприц набрать инсулин с концентрацией 100 ЕД/мл, то доза будет превышена в 2,5 раза. В нашей стране в настоящее время такие шприцы не выпускаются.
Кроме того, в аналоге инсулина туджео 300 ЕД в мл. Туджео вводится шприц-ручкой. Но если вдруг понадобится вводить туджео шприцем и набрать дозу инсулиновым шприцем на 100 ЕД/мл, то набранная доза будет больше нужной дозы в 3 раза.
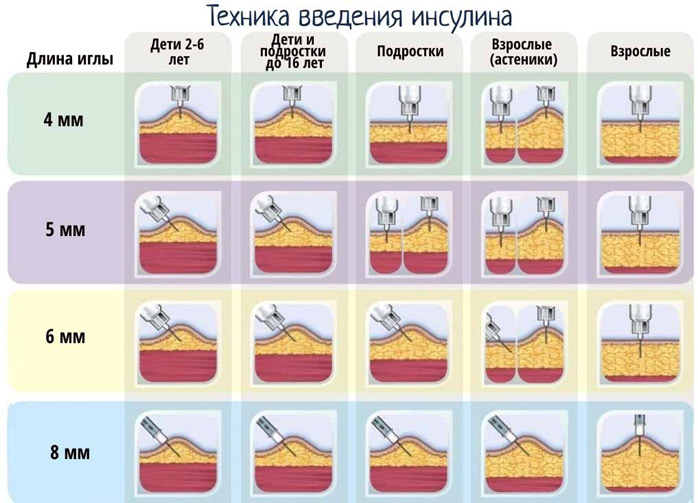
Длина иглы в инсулиновом шприце от 6 до 13 мм. Толщина иглы обозначается буквой «G» (G31 – G26). Чем больше номер, тем тоньше игла (т.е. игла G31 будет тоньше, чем G26).
Выбор оптимальной длины и толщины иголки зависит от индивидуальных параметров организма и подбирается экспериментально.
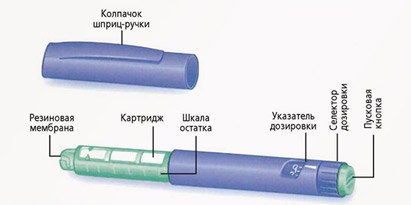
Шприц-ручки
Шприц ручка это устройство, в которое вставляется инсулин в специальных флаконах – картриджах. Устанавливается необходимая доза инсулина и вводится в виде инъекции (укола), как и шприцем. Иглы в шприц-ручках съемные и должны меняться после каждой инъекции инсулина. Иглы являются универсальными и подходят ко всем шприц-ручкам. После инъекции инсулина иглу надо снять. Нельзя хранить ручку с накрученной иглой. Из иглы может подтекать инсулин и в картридж может попадать воздух.
Иглы бывают длиной от 4 до 12 мм и толщиной G32 – G29. Как и в инсулиновом шприце, чем больше номер, тем тоньше игла.
Шприц-ручки бывают одноразовые и многоразовые.
Например, лантус выпускается в виде одноразовой ручки (Лантус СолоСтар) и в картриджах для многоразовой ручки (Лантус Пенфилл).
Одноразовая ручка содержит 300 ЕД инсулина (1 мл – 100 ЕД, в одной ручке 3 мл). Когда инсулин заканчивается, ручка выбрасывается. В многоразовых шприц-ручках вставляется инсулин в сменных картриджах. Один картридж (кроме Туджео) также содержит 300 ЕД инсулина (1 мл – 100 ЕД, 1 картридж – 3 мл). В Туджео в 1 мл содержится 300 ЕД.
В Республике Беларусь инсулин в картриджах выписывается только определенным категориям пациентов, указанным в приказе Минздрава (дети, беременные и др.).
Также ручки бывают электронными и механическими. Еще ручки отличаются по шагу, которым можно вводить инсулин (0,1 ЕД; 0,5 ЕД; 1 ЕД).
Для каждого инсулина – своя шприц-ручка!
Подробнее узнать о шприц-ручках можно на сайте www.test-poloska.ru.
Инъекционный порт
Смысл порта – сокращение количества инъекций. При его использовании выполняется 1 прокол при установке самого айпорта (специальным устройством под кожу вводится канюля), а далее укол инсулина делается не под кожу, а в резиновую мембрану айпорта. Инъекционный порт устанавливается на 72 часа или на 75 инъекций. Канюля айпорта бывает 6 и 9 мм (для детей – 6 мм, для взрослых – 9 мм). В айпорт нельзя одновременно вводить короткий и длинный инсулин. Разница между инъекциями должна быть не менее 60 минут. Причем сначала надо вводить короткий инсулин и только через 60 минут в айпорт можно ввести инсулин длительного действия. После введения в айпорт инсулина длительного действия ввести в него короткий инсулин можно не ранее чем через 3 часа. Поэтому часто инсулин короткого действия вводят в айпорт, а длительного – обычной инъекцией.
Инъекции в мембрану айпорта можно выполнять шприцами и ручками. Но иглы должны быть не менее 6 мм.
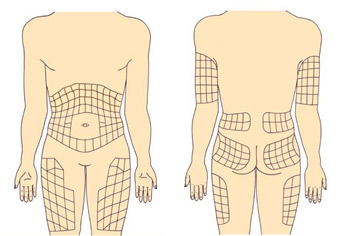
Рекомендуемые места введения инсулина
Инсулин можно вводить в область передненаружной поверхности бедер, ягодицы, наружную поверхность плеч, живот. В области живота инсулин не вводится вокруг зоны пупка (отступить 2 см по диаметру), в область срединной линии живота, от ребер вниз надо отступить 2 см.
В зависимости от того, куда ввели инсулин, отличается время действия генно-инженерного инсулина (аналогов это не касается). Самое быстрое действие инсулина наступает при введении в живот, поэтому в живот вводится инсулин короткого действия. Инсулин длительного действия вводится в бедра, ягодицы.
Вводить в плечи инсулин желательно, только если инъекцию выполняет кто-то другой.
Инсулин будет быстрее всасываться в условиях повышенного кровообращения (после бани, горячего душа, массажа места инъекции, физической нагрузки). Замедляет действие инсулин охлаждение, спазм сосудов, обезвоживание.
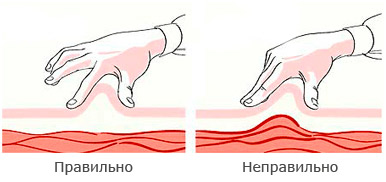
Нельзя вводить инсулин в одно и то же место, места введения инсулина необходимо чередовать (левое-правое бедро или плечо, левая – правая половина живота), расстояние между инъекциями инсулина должно быть не менее 2 см. Инсулин не вводится в область рубцов, стрий (растяжек).
Необходимо регулярно осматривать и прощупывать места инъекций. При неправильной технике инъекций (многократные инъекции в одно место, введение холодного инсулина, многократное использование игл и пр.) в местах введения инсулина могут образовываться уплотнения («шишки») – гипертрофическая липодистрофия. Реже в местах введения инсулина может происходить истончение подкожно-жировой клетчатки («впадины») – атрофическая липодистрофия. В места липодистрофий инсулин вводить нельзя! Если ввести инсулин в места липодистрофий, он не будет оказывать действия, также инсулин может там накапливаться и действовать непредсказуемо. В места липодистрофий теряется чувствительность, поэтому часто пациенты вводят туда инсулин, потому что там «небольно». Так делать нельзя.
Техника введения инсулина
Если Вы вводите продленный НПХ-инсулин («мутный» длинный инсулин), то перед употреблением его надо перемешать, перекатывая между ладонями не менее 10 раз (нельзя трясти флакон).
Если инсулин вводится шприцем, то в шприц надо набрать воздух соответственно количеству единиц инсулина (если вводите 10 ЕД инсулина, необходимо набрать 10 ЕД воздуха). Затем ввести набранный воздух из шприца во флакон с инсулином и набрать нужное количество инсулина. Удалить пузырьки воздуха из шприца (иглу вверх, постучать по шприцу), выпустить из шприца лишний воздух и 0,5-1 ЕД инсулина.
Если инсулин вводится шприц-ручкой, то надо набрать и выпустить 0,5-1 ЕД инсулина, держа при этом ручку иглой вверх.
Инъекции выполняются на чистом участке кожи чистыми руками. Если Вы соблюдаете правила личной гигиены, ежедневно принимаете душ, нет необходимости дезинфицировать кожу перед каждым уколом.
Необходимо сформировать кожную складку (в складку нельзя захватывать мышцы, должна захватываться только кожа). Инъекции инсулина должны осуществляться в подкожный жир, а не внутрикожно или внутримышечно. Складку надо брать двумя пальцами, а не всей кистью (чтобы не захватить мышцы).
Игла вводится в зависимости от толщины подкожно-жировой клетчатки вводится под прямым углом или под углом 45 0 в основание складки, срезом иглы вверх.
После введения иглы надо плавно нажать на поршень шприца или шприц-ручки (шприц-ручку обхватить 4 пальцами, нажимать большим пальцем), ввести инсулин и удерживать шприц под кожей не менее 10 секунд (считать до 20). Чем больше доза, тем дольше надо держать иглу. После этого достать иглу (складку не отпускать!), подождать немного (досчитать до 3) и отпустить складку.
Хранение инсулина
Запас инсулина должен храниться в холодильнике при температуре от 2 до 8 0 С. Инсулин нельзя замораживать! Если инсулин был заморожен, его нельзя использовать. В самолете инсулин нельзя сдавать в багаж, т.к. там он может замерзнуть.
Флакон, из которого вводится инсулин может храниться при комнатной температуре (до 25 0 С) до 4 недель. Следует избегать попадания прямых солнечных лучей на инсулин.
Если инсулин достали из холодильника, он должен находиться при комнатной температуре не менее 1 часа.
В поездках, на пляже запас инсулина надо хранить в специальных термочехлах для хранения инсулина. Также термочехлы надо использовать при отрицательной температуре окружающего воздуха. При отрицательной температуре окружающего воздуха инсулин надо перевозить, положив его ближе к телу, а не в сумке.
Нельзя использовать инсулин при изменении цвета, появлении хлопьев, осадка.
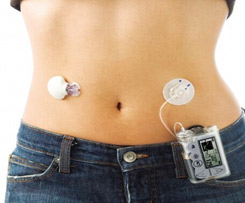
Инсулиновая помпа
Инсулиновая помпа представляет собой устройство, с помощью которого осуществляется постоянная подкожная инфузия инсулина. При этом вводится ультракороткий инсулин с заданной скоростью в качестве базального инсулина и дополнительно вводятся болюсы инсулина на еду.
При этом можно изменять скорость введения базального инсулина по часам (эффективно при синдроме утренней зари), применять различные болюсы введения короткого инсулина (эффективно для компенсации различной еды). Помпа не заменяет мониторинг глюкозы (мониторинг это одна статья расходов, помпа – другая). Также надо понимать, что помпа не является искусственной поджелудочной железой, решение о вводимых дозах инсулина принимает не помпа, а пациент. При использовании помпы надо уметь точно считать углеводы, знать свои коэффициенты. Помпу есть смысл ставить, когда имеется понятие о компенсации диабета. При отсутствии знаний помпа сама по себе не решит проблемы компенсации.
В проводных помпах инсулин находится в специальном резервуаре в помпе. Помпа фиксируется на одежде, на теле подкожно устанавливается канюля (тефлоновая или стальная), инсулин подается от помпы к канюле через специальный катетер. Резервуар, канюлю и катетер надо менять каждые 3 дня.
В Республике Беларусь сертифицированы проводные помпы компании «Медтроник», которые продает компания Zarga, на сайте которой можно ознакомиться с действующими ценами.
Основные проблемы, которые возникают при использовании помпы:
Современная инсулинотерапия сахарного диабета 1 типа у детей и подростков
Сахарный диабет 1 типа (СД 1 типа), называвшийся до недавнего времени инсулинозависимым, а еще раньше — ювенильным сахарным диабетом, поражает в основном людей молодого возраста и детей. В последние годы наблюдается
Сахарный диабет 1 типа (СД 1 типа), называвшийся до недавнего времени инсулинозависимым, а еще раньше — ювенильным сахарным диабетом, поражает в основном людей молодого возраста и детей. В последние годы наблюдается всплеск заболеваемости сахарным диабетом 1 типа, наиболее выраженный у детей и подростков. За 25 лет заболеваемость СД 1 типа среди детей московской популяции выросла в два раза. В настоящее время в Москве насчитывается около 1200 детей с СД в возрасте до 15 лет.
СД 1 типа относится к аутоиммунным заболеваниям, при которых в результате процессов аутоагрессии против β-клеток островков поджелудочной железы происходит их разрушение. После гибели более 85% β-клеток развивается абсолютная инсулиновая недостаточность, в результате которой появляются гипергликемия и другие метаболические нарушения. С начала промышленного выпуска препаратов инсулина после успешных опытов Бантинга и Беста на панкреатэктомированных собаках и по настоящее время инсулин — основное и единственное средство лечения СД 1 типа. Прошло более 80 лет с начала клинического применения инсулина. Инсулинотерапия за это время претерпела большие изменения, связанные с улучшением качества инсулина и совершенствованием схем введения препарата.
Лечение СД 1 типа состоит из нескольких компонентов:
Основная цель современной инсулинотерапии — поддержание состояния углеводного обмена, близкого к тому, которое имеется у здорового человека. Постоянная гипергликемия вызывает развитие и прогрессирование специфических осложнений: диабетической нефро-, ретино- и нейропатии, что приводит к повышенной инвалидизации и преждевременной смертности пациентов. В связи с этим, учитывая важную роль адекватной инсулинотерапии в профилактике сосудистых осложнений, при разработке новых препаратов и схем лечения СД необходимо стремиться к сохранению углеводного обмена и поддержанию его в пределах показателей, соответствующих нормальным, в течение длительного времени.
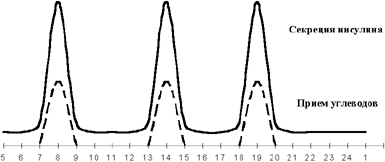 |
| Рисунок 1. Физиологическая секреция инсулина в норме. |
В физиологических условиях секреция инсулина происходит в два этапа (см. рисунок 1): поджелудочная железа секретирует инсулин постоянно (базальная инсулинемия), а в ответ на соответствующие стимулы (посталиментарная гипергликемия, или гипергликемия, вызванная действием контринсулярных гормонов) повышает секрецию инсулина. При этом нормогликемия в здоровом организме обеспечивается быстрой адекватной секрецией инсулина, а также коротким периодом полужизни (около 4 мин) циркулирующего в крови инсулина. Печень принимает активное участие в поддержании гомеостаза глюкозы, депонируя ее в виде гликогена после еды и выделяя вновь в кровь из депо путем активизации процесса гликогенолиза в перерывах между приемами пищи. При этом очень важно, что инсулин из поджелудочной железы поступает в систему воротной вены и далее — в печень — главный орган-мишень, где он наполовину инактивируется, участвуя в превращении глюкозы в гликоген. Остающиеся 50% инсулина через большой круг кровообращения попадают к периферическим органам и тканям. Именно более высокий уровень инсулина в портальной системе, по сравнению с периферической циркуляцией, обеспечивает активное депонирование глюкозы в печени на фоне других инсулинзависимых органов.
У больных диабетом введенный экзогенный инсулин из подкожного депо медленно всасывается в общий кровоток, где концентрация его длительно остается нефизиологично высокой. В результате у пациентов с сахарным диабетом наблюдаются более высокая, чем у здоровых, посталиментарная гипергликемия и склонность к гипогликемии в более поздние часы. Поэтому больные сахарным диабетом должны приспосабливать свой режим жизни к профилю действия вводимого инсулина. Неизбежное возникновение стрессовых ситуаций требует дополнительной коррекции дозы экзогенного инсулина. Кроме того, из общего кровотока инсулин одновременно поступает в печень и другие органы-мишени. В результате гликоген депонируется в первую очередь в мышечной ткани, а запасы в печени его постепенно снижаются. Это является одной из причин развития гипогликемий, так как мышечный гликоген не участвует в поддержании нормогликемии. Добиться физиологического соотношения концентрации гормона в портальной системе и на периферии при современных методах введения экзогенного инсулина невозможно, и это одна из наиболее сложных проблем заместительной инсулинотерапии.
Тем не менее с совершенствованием методов инсулинотерапии появилась возможность максимально приблизить показатели углеводного обмена к таковым у здоровых людей у ряда больных СД 1 типа. И процент таких больных постепенно увеличивается по мере совершенствования методов компенсации заболевания. В последнее время убедительно доказано, что только хорошая компенсация сахарного диабета может служить надежным средством профилактики специфических осложнений. В связи с этим Всемирной организацией здравоохранения были разработаны новые целевые уровни показателей углеводного обмена, к которым врачи-практики вместе со своими больными должны стремиться. Оценка степени компенсации СД 1 типа основывается на клинических (нормальное физическое и половое развитие, отсутствие осложнений) и лабораторных показателях углеводного (гликемия, глюкозурия, гликированный гемоглобин) и жирового (холестерин, триглицериды, липопротеины) обмена. Соглашение по основным принципам лечения детей и подростков с СД 1 типа (ISPAD Consensus for the Management of Type 1 Diabetes Mellitus in Children and Adolescens, 2000) рекомендует следующие критерии эффективности инсулинотерапии:
У детей в возрасте до шести лет с учетом отрицательного влияния гипогликемий на развитие мозга эти показатели должны быть на верхней границе или несколько выше. В отношении гликированного гемоглобина рекомендуется, чтобы концентрация его была приближена к норме насколько это возможно, однако риск развития тяжелых гипогликемий при этом должен быть сведен к абсолютному минимуму.
Инсулины, применяемые в детской практике
Современные препараты инсулина в зависимости от происхождения разделяют на две группы — животные и человеческие (полусинтетический и биосинтетический инсулины). На протяжении 80 лет для лечения СД применяли говяжий и свиной инсулины, которые по составу отличаются от человеческого на три и одну аминокислоты соответственно. При этом иммуногенность максимально выражена у говяжьих инсулинов, минимальная, естественно, — у человеческих. Человеческие инсулины стали применяться два последних десятилетия и буквально произвели революцию в методах лечения больных диабетом.
При получении человеческого инсулина полусинтетическим методом производится замена аминокислоты аланина в 30-й позиции В-цепи свиного инсулина на треонин, находящийся в этом положении в человеческом инсулине. В полусинтетическом инсулине присутствуют в небольшом количестве примеси соматостатина, глюкагона, панкреатических полипептидов, имевшиеся в свином инсулине, который является субстратом для производства данного вида человеческого инсулина. Биосинтетический инсулин не имеет этих примесей и обладает меньшей иммуногенностью. При его производстве в клетку пекарских дрожжей или E.coli генно-инженерным способом вводится рекомбинантная ДНК, содержащая ген человеческого инсулина. В результате дрожжи либо бактерии начинают синтезировать человеческий инсулин. Человеческие генно-инженерные инсулины представляют собой более прогрессивную форму и должны рассматриваться как препараты первого ряда при выборе способа лечения. В России у детей и подростков в последние годы рекомендованы к применению только человеческие генно-инженерные инсулины.
Современные генно-инженерные инсулины различаются по длительности действия:
Их фармакокинетические характеристики представлены в таблице 1.
Последнее десятилетие открыло новую эру в инсулинотерапии: речь идет о получении аналогов человеческих инсулинов с новыми фармакокинетическими свойствами. К ним относятся инсулины ультракороткого действия (хумалог и новоРапид) и продленные беспиковые аналоги человеческого инсулина (детемир и лантус).
Особое место в лечении сахарного диабета в детском и подростковом возрасте занимают инсулины ультракороткого действия — хумалог и новоРапид. Получают беспиковые аналоги инсулина путем замены аминокислот, отвечающих за процессы самоассоциации молекул инсулина, что приводит к ускорению процессов их всасывания из подкожного депо. Так, хумалог был получен путем взаимного изменения положения аминокислот пролин и лизин в 28-й и 29-й положениях в В-цепи, новоРапид — путем замены аминокислоты пролин в том же 28-м положении на аспарагин. Это не изменило биологической активности инсулинов, но привело к полезному изменению его фармакокинетических свойств. При подкожном введении хумалог и новоРапид имеют более быстрое начало и пик действия, параллельные уровню посталиментарной гипергликемии, и меньшую продолжительность, что дает возможность вводить эти препараты непосредственно перед приемом пищи, избегая (при желании) частых перекусов. При использовании аналогов человеческих инсулинов повышаются возможности в компенсации углеводного обмена, что выражается в уменьшении показателей гликированного гемоглобина, и снижается частота тяжелых гипогликемий.
Самым последним достижением в области инсулинотерапии стало введение в клиническую практику инсулина лантус, который является первым беспиковым аналогом человеческого инсулина 24-часового действия. Получен путем замены аминокислоты аспарагин на глицин в 21-м положении А-цепи и добавления двух аминокислот аргинина к концевой аминокислоте в Б-цепи. Результатом явилось изменение рН раствора инсулина после введения его в подкожно-жировую клетчатку с 4,0 до 7,4, что вызывает образование микропреципитатов, замедляющих скорость всасывания инсулина и обеспечивающих его постоянный и стабильный уровень в крови в течение 24 ч.
Лантус может вводиться в любое время суток, у подростков — предпочтительнее в вечерние часы. Начальная его доза составляет 80% от суммарной суточной дозы пролонгированного инсулина. Дальнейшая титровка дозы проводится по показателям сахара крови натощак и в ночные часы. Уровень гликемии после завтрака, в дневные и вечерние часы регулируется инсулином короткого или ультракороткого действия. Назначение лантуса позволяет избежать дополнительных инъекций короткого инсулина в ранние утренние часы у большинства подростков с феноменом «утренней зари», вызывает достоверное снижение утренней гликемии, а также уменьшает лабильность углеводного обмена у многих больных.
Инсулин детемир также является беспиковым аналогом продленного действия, пролонгирующий эффект которого был достигнут благодаря присоединению цепочки из 14 остатков жирных кислот в 29-й позиции В-цепи. Детемир вводится дважды в сутки.
В состав смешанных инсулинов входит инсулин средней продолжительности и короткого действия в различных соотношениях — от 90 к 10 до 50 к 50. Смешанные инсулины более удобны, поскольку их применение позволяет уменьшить количество инъекций, проводимых с помощью шприц-ручек. Однако в детской практике они не нашли широкого применения в связи с необходимостью у многих больных достаточно часто изменять дозу короткого инсулина в зависимости от показателей гликемии. Тем не менее при стабильном течении сахарного диабета (особенно в первые годы заболевания) с помощью смешанного инсулина возможно достижение хорошей компенсации.
Режимы инсулинотерапии
Имеющиеся общие рекомендации по режиму инсулинотерапии являются только основой для разработки индивидуального режима, который должен учитывать физиологические потребности и сложившийся образ жизни каждого ребенка.
Наибольшее распространение в настоящее время получила интенсифицированная (или базисно-болюсная) схема, которая заключается во введении короткого инсулина перед каждым основным приемом пищи и пролонгированного инсулина от одного до трех раз в сутки (см. рисунок 2). Наиболее часто пролонгированный инсулин вводится дважды — в вечерние и утренние часы. При этом предпринимаются попытки имитировать с помощью продленного инсулина базальную секрецию, а с помощью инсулина короткого действия посталиментарную секрецию.
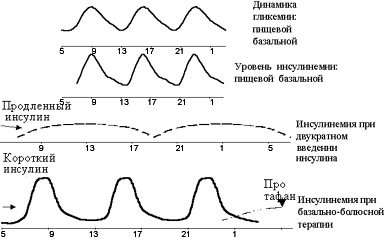 |
| Рисунок 2. Графическое обоснование базисно-болюсного принципа инсулинотерапии. |
Введение третьей инъекции пролонгированного инсулина получило название оптимизации базальной инсулинотерапии. Вопрос о необходимости и времени введения третьей инъекции решается на основании показаний гликемического профиля. Если гликемия повышается перед ужином при ее нормальных показателях через 1,5-2 ч после обеда, вводится дополнительная инъекция продленного инсулина перед обедом (см. рисунки 3, 4). Как правило, такая ситуация возникает при позднем (в 19.00-20.00) ужине. При раннем ужине (в 18.00) и введении второй инъекции пролонгированного инсулина перед сном гипергликемия нередко наблюдается в 23.00. В этой ситуации хороший эффект дает назначение дополнительной инъекции продленного инсулина перед ужином.
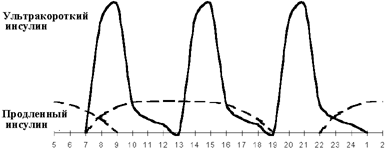 |
| Рисунок 3. Интенсифицированная инсулинотерапия. |
Такая схема позволяет в какой-то степени приблизиться к физиологической секреции инсулина у здоровых людей. Кроме того, она дает возможность расширить режим жизни и питания больного сахарным диабетом. Психологическим недостатком ее является необходимость частых инъекций и частого контроля гликемии, однако это нивелируется в настоящее время благодаря современным технологическим достижениям (удобные шприц-ручки с атравматичными иглами и глюкометры с автоматами для безболезненного прокалывания пальца). Учащение эпизодов гипогликемических реакций, которое вменяют иногда «в вину» интенсифицированной инсулинотерапии, является не столько следствием применяемой схемы, сколько результатом стремления врачей достичь нормогликемии. При решении данного вопроса всегда следует искать компромисс, стремясь поддержать тот минимальный уровень гликемии, который не вызывает частых гипогликемических реакций. Этот уровень гликемии для каждого ребенка достаточно индивидуален.
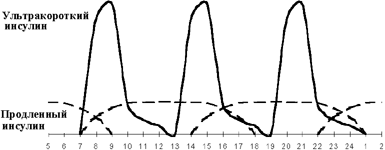 |
| Рисунок 4. Оптимизация интенсифицированной инсулинотерапии. |
У детей первых двух лет жизни интенсифицированная схема применяется реже.
Традиционная схема инсулинотерапии заключается во введении инсулина короткого и пролонгированного действия два раза в сутки — перед завтраком и ужином. Применение ее возможно у ряда детей в первые один-два года заболевания, редко при большей длительности сахарного диабета (см. рисунок 5).
 |
| Рисунок 5. Традиционная схема инсулинотерапии. |
Если небольшая доза короткого инсулина вводится перед обедом, такая схема может быть искусственно продлена на некоторое время путем увеличения дозы продленного инсулина перед завтраком и небольшого перераспределения в питании (перенос одной-двух хлебных единиц с обеда на второй завтрак).
 |
| Рисунок 6. Нетрадиционные схемы инсулинотерапии. |
Кроме того, существует ряд нетрадиционных схем (см. рисунок 6):
Эти схемы иногда используются у больных с небольшим сроком заболевания сахарным диабетом при частичной сохранности функции β-клеток.
В любом случае выбор схемы инсулинотерапии определяется не столько желанием врача или семьи больного, сколько оптимальным профилем введения инсулина, который обеспечивает компенсацию углеводного обмена.
Доза инсулина
В детском возрасте потребность в инсулине, рассчитанная на 1 кг веса, нередко выше, чем у взрослых, что обусловлено большей скоростью аутоиммунных процессов, а также активным ростом ребенка и высоким уровнем контринсулярных гормонов в период полового созревания. Доза инсулина изменяется в зависимости от возраста и длительности заболевания.
В первые один-два года с момента начала заболевания потребность в инсулине составляет в среднем 0,5-0,6 ЕД/кг массы тела. В 40–50% в первые месяцы наблюдается частичная ремиссия заболевания, когда после достижения компенсации углеводного обмена потребность в инсулине снижается до минимальной — 0,1-0,2 ЕД/кг массы, а у некоторых детей даже при полной отмене инсулина при соблюдении диеты удается поддерживать нормогликемию. (Наступление ремиссии тем более вероятно, чем раньше установлен диагноз диабета и начата инсулинотерапия, чем выше качество вводимого инсулина и чем лучшей компенсации углеводного обмена удается достичь.)
Через пять лет от момента заболевания диабетом у большинства больных β-клетки полностью прекращают функционировать. При этом потребность в инсулине обычно повышается до 1 ЕД/кг массы. В период полового созревания она вырастает еще больше, достигая у многих подростков 1,5, иногда 2 ЕД/кг. В последующем доза инсулина снижается в среднем до 1 ЕД/кг. После длительной декомпенсации сахарного диабета потребность в инсулине может достигать 2-2,5, иногда 3 ЕД/кг с последующем снижением дозы, в отдельных случаях вплоть до исходной.
Соотношение пролонгированного и короткого инсулина сдвигается: от преобладания пролонгированного инсулина у детей первых лет жизни к преобладанию короткого инсулина у подростков (см. таблицу 2).
Как и у взрослых, у детей на одну хлебную единицу в утренние часы требуется несколько больше инсулина, чем в обед и в ужин.
Следует подчеркнуть, что это лишь общие закономерности, у каждого ребенка потребность в инсулине и соотношение инсулинов различной длительности имеют свои индивидуальные особенности.
Осложнения инсулинотерапии
Перспективы совершенствования инсулинотерапии в России
Внедрение аналогов человеческих инсулинов расширяет возможности достижения компенсации, улучшения течения заболевания у детей и подростков с сахарным диабетом.
Инсулиновые помпы, в течение ряда лет применяемые за рубежом, сегодня появились и на отечественном рынке, однако применение их ограничено из-за высокой стоимости.
В настоящее время за рубежом ведутся исследования, посвященные эффективности и безопасности применения ингаляционных видов инсулина, с которыми связана надежда на возможность отказа от постоянных введений короткого инсулина перед приемами пищи.
Вопрос о клиническом использовании трансплантации островковых клеток останется открытым до тех пор, пока не будут найдены средства защиты пересаженных клеток от того же аутоиммунного процесса, который поражает собственные β-клетки. В настоящее время трансплантация β-клеток за рубежом осуществляется только у больных с развившейся хронической почечной недостаточностью, одновременно с трансплантацией почки и назначением иммунодепрессантов. Все остальные работы по трансплантации носят исследовательский характер и производятся на добровольцах. Однако канадским исследователям удалось получить первые обнадеживающие результаты.
В. А. Петеркова, доктор медицинских наук, профессор
Т. Л. Кураева, доктор медицинских наук
Е. В. Титович, кандидат медицинских наук
Институт детской эндокринологии ГУ ЭНЦ РАМН, Москва