Инсулин повышен у подростка что это значит
Инсулинотерапия у подростков с сахарным диабетом: проблемы и пути решения
Обсуждены проблемы управления сахарным диабетом у подростков. Рассмотрены возможности терапии с использованием инсулиновой помпы, что позволяет максимально точно настроить индивидуальный режим инсулинотерапии и обеспечивают подросткам, больным СД 1 го тип
The issues of diabetes mellitus regulation with teenagers were discussed. Possibilities of insulinotherapy using insulin pump were considered, which allows to adjust as exactly as possible individual schedule of insulinotherapy and insure the teenagers suffering from 1st type ID the comfortable schedule of insulinotherapy.
Управление сахарным диабетом у пациентов в возрасте 12–16 лет сопряжено с преодолением ряда проблем. Достижение и поддержание компенсации нарушенного углеводного обмена зависит от влияния таких эндогенных факторов, как половые гормоны, гормон роста. При этом инсулинотерапия вне зависимости от вида препаратов инсулина (рекомбинантный инсулин человека или аналоги инсулина) зачастую не может привести к целевым показателям компенсации заболевания, сопровождается гипогликемическими состояниями и требует систематического контроля. Кроме того, подростки — группа пациентов с особым социально-психологическим статусом и поведенческими реакциями, дополнительно осложняющими применение любого режима введения инсулина.
Значительную роль в патофизиологии сахарного диабета 1-го типа (СД 1-го типа) играет инсулинорезистентность [1]. Она приводит к значительным трудностям достижения целевых уровней гликемии, а периферическая гиперинсулинемия связана с избыточным весом [2]. Снижение чувствительности к инсулину в периоде полового развития связано с увеличением уровней гормона роста, инсулиноподобного фактора роста-1 (ИФР-1), андрогенов [3]. У подростков, больных СД 1-го типа, на чувствительность к инсулину также влияют количество подкожно-жировой клетчатки и физическая активность [4].
В период пубертата увеличивается как спонтанная, так и стимулированная секреция гормона роста (ГР). Как у детей с СД, так и у здоровых чувствительность к инсулину обратно пропорциональна среднему уровню ГР в крови [3]. Кроме того, по сравнению со здоровыми лицами у больных диабетом повышена спонтанная секреция гормона роста [5]. Гиперсекреция гормона роста у подростков, больных СД 1-го типа, в ночное время приводит к инсулинорезистентности и является патогенетическим звеном феномена «утренней зари» [6]. ГР обладает контринсулярным действием, и даже физиологическое увеличение его уровня в ночное время приводит к снижению чувствительности к инсулину.
Хотя половые гормоны могут вносить свой вклад в пубертатную инсулинорезистентность, влияние уровня половых гормонов, вероятно, не является значительным, т. к. половые стероиды повышаются в раннем пубертате, но сохраняются в дальнейшем на высоком уровне, в то время как чувствительность к инсулину возвращается к нормальным значениям к концу периода полового развития [7].
Гипогликемические эпизоды и феномен «утренней зари» (гипергликемия в ранние утренние часы) у подростков — основные патогенетические факторы, определяющие лабильное течение сахарного диабета, препятствующие достижению метаболической компенсации.
У подростков к драматическому увеличению количества гипогликемических эпизодов может приводить интенсифицированная инсулинотерапия [8]. Гипогликемия случается в результате несоответствия между дозой инсулина, принятыми углеводами, а также физической нагрузкой. Вместе с тем подростки, больные СД 1-го типа, и их родители нередко сталкиваются с проблемой гипергликемии по утрам. Это может быть связано с недостатком инсулина в ранние утренние часы на фоне пубертатной инсулинорезистентности (феномен «утренней зари»). Скрытая ночная гипогликемия может привести к гипергликемии утром, и если пациент или врач увеличат в связи с этим дозу инсулина, это может усугубить проблему [9]. Возможность подавлять секрецию инсулина в ответ на гипогликемию является важнейшим физиологическим механизмом регуляции, который отсутствует у больных СД 1-го типа. Защита от гипогликемии состоит в повышении секреции контринсулярных гормонов, которые стимулируют глюконеогенез, гликогенолиз, снижают чувствительность к инсулину и противодействуют анаболическим эффектам инсулина (рис.).
Феномен «утренней зари» у подростков связан с повышенной секрецией контринсулярных гормонов в ранние утренние часы. Основным патогенетическим звеном феномена «утренней зари» у подростков, больных СД 1-го типа, является гиперсекреция гормона роста в ночное время [6]. Наличие феномена «утренней зари» значительно осложняет коррекцию инсулинотерапии и достижение оптимального уровня метаболического контроля у данной группы пациентов.
Преодоление проблемы риска гипогликемических состояний и феномена «утренней зари» у подростков связано с разработкой как новых препаратов инсулина, так и способов их введения, обеспечивающих имитацию физиологической инсулиновой секреции.
В последнее время благодаря новым биотехнологиям в диабетологической практике широко используются аналоги инсулина. Особое значение это имеет при использовании помповой инсулинотерапии, в которой применяются преимущественно аналоги ультракороткого действия. Это связано с их быстрой абсорбцией после подкожного введения и, как следствие, быстрым и менее продолжительным действием по сравнению с простыми человеческими инсулинами. Аналоги инсулина ультракороткого действия могут быть особенно полезны при лечении подростков, больных СД, которые требуют больших доз инсулина в связи с периферической инсулинорезистентностью на фоне пубертата [3]. При использовании инсулина человека короткого действия в больших дозах пик его эффекта задерживается до 3–4 часов, а длительность увеличивается до 8 часов, что может создавать дополнительные трудности в достижении удовлетворительной компенсации СД в данной группе пациентов. Кроме того, значительная продолжительность действия инсулина может накладывать ограничения на дополнительные, внеочередные введения препарата в случае нерегулярного питания, что часто наблюдается у подростков.
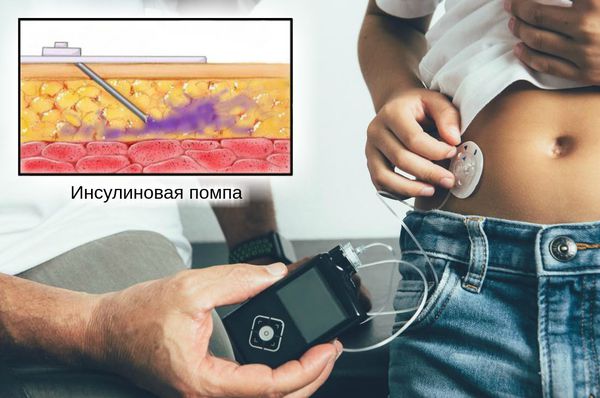
Физиологическая секреция инсулина наиболее близко имитируется при введении аналогов ультракороткого действия с помощью системы непрерывного подкожного введения, так называемой «инсулиновой помпы».
Среди всех преимуществ помповой инсулинотерапии одним из основных является достижение и поддержание стойкой метаболической компенсации. Хороший метаболический контроль уменьшает риск развития и прогрессирования поздних осложнений СД. Рядом исследований было представлено снижение уровня гликированного гемоглобина (HbA1c) у подростков на помповой инсулинотерапии по сравнению с традиционной. Так, в метаанализе, проведенном в 2008 году Jeitler K. с соавт. [11], было показано достоверное снижение гликированного гемоглобина и суточной дозы инсулина у подростков на помповой инсулинотерапии по сравнению с традиционной (7,2 и 8,1 соответственно, p
Е. Б. Башнина*, доктор медицинских наук, профессор
А. О. Корналевская*
Т. Ю. Трясова**
*ГБОУ ВПО СЗГМУ им. И. И. Мечникова Минздравсоцразвития России,
**Городской диабетологический центр для детей и подростков, Санкт-Петербург
Инсулин повышен у подростка что это значит
В последние годы на прием приходит все больше людей, обеспокоенных результатами анализа крови на инсулин. Как его выраженное снижение, так и превышение верхней границы референсных значений заставляет людей подозревать у себя диабет, ходить по врачам и вновь и вновь определять уровень инсулина натощак и под нагрузкой. Подавляющее большинство этих исследований делается без показаний и порождает необоснованные тревоги, ненужные контрольные обследования, а иногда и необоснованное лечение. Давайте разбираться.
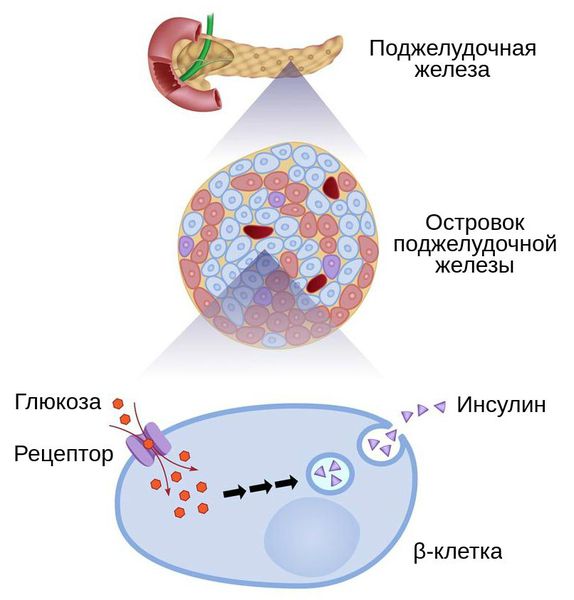
Инсулин – гормон, который помогает глюкозе (проще говоря – сахару) попасть из крови в клетки (то есть, снижает уровень сахара крови). Глюкоза в кровь поступает из внутренних запасов (когда мы не едим – например, ночью), а также из углеводов пищи (та еда, которая в кишечнике расщепляется до глюкозы и всасывается в таком виде в кровь), а клетки организма используют ее для получения энергии. Уровень глюкозы в нашей крови в норме поддерживается в довольно узких пределах независимо от того, голодаем мы или объедаемся пирожными. Инсулин и другие гормоны регулируют процесс так, чтобы сахар не снижался ниже нормы (а то мозг «отключится») и не повышался выше (иначе клетки будут страдать, разовьется диабет и его осложнения).
Грубо говоря, если мы голодаем или бегаем марафоны, или даже просто спим ночью, то организм снижает выработку инсулина, а если едим булку с вареньем, то поджелудочная железа быстренько выбрасывает в кровь то количество инсулина, которое нужно для усвоения поступившей из этой булки и этого варенья глюкозы. При снижении выработки инсулина или при нарушении его действия развивается сахарный диабет. Подробнее о диабете здесь https://www.neplacebo.ru/saharnyj-diabet-napominaem-osnovnoe/
❓Что такое инсулинорезистентность?
В результате такого обследования часто получается найти повод для испуга. Вот типичные вопросы, которые люди задают на очном приеме, на форумах и в мессенджерах:
❓«У меня (моего ребенка) повышен уровень инсулина! Сахар при этом в норме. Обследование проводилось по поводу лишнего веса. Это диабет 2 типа?»
Ответ: нет, это не диабет 2 типа. Диабетом называется хроническое повышение уровня сахара крови выше определенных значений. Нормальный уровень глюкозы натощак с большой вероятностью говорит об отсутствии диабета, в качестве дополнительных обследований можно использовать тест с нагрузкой глюкозой или определение уровня гликированного гемоглобина. Нет необходимости смотреть уровень инсулина (у многих людей с ожирением он будет повышен, и нам заранее известно, что люди с ожирением в группе риска по развитию диабета 2 типа), чтобы дать совет о снижении массы тела. Следить далее нужно не за инсулином, а за уровнем сахара крови. Ну и стараться изменить режим питания и физических нагрузок, конечно.
❓«У меня (моего ребенка) слишком низкий уровень инсулина и С-пептида!
Уровень глюкозы и гликированного гемоглобина на нижней границе нормы. Это начало диабета 1 типа?»
Ответ: нормальный уровень глюкозы и гликированного гемоглобина исключают диагноз сахарного диабета (любого типа), и повода смотреть инсулин и С-пептид не было. Низкий уровень инсулина и С-пептида при нормальном уровне глюкозы у детей и молодых взрослых — норма, а при дефиците массы тела — практически закономерность, и говорит о хорошей чувствительности тканей к инсулину. В таких случаях не стоит делать более ненужных обследований.
❓«У меня ужасно повышен уровень инсулина после углеводной нагрузки, хотя глюкоза в норме! Это диабет? Что делать?»
Ответ: успокоиться и понять, что норм для уровня инсулина в ходе теста с 75 г глюкозы не существует, поэтому лаборатория указывает рядом с результатом «тощаковые» нормы. Выброс инсулина происходит каждый раз, когда мы пьем сок или едим картофельное пюре, иначе мы не смогли бы усвоить ту глюкозу, которая всасывается после такой еды в кишечнике. Цель определения инсулина после глюкозной нагрузки непонятна.
❓«У меня высокий уровень инсулина, и поэтому мне назначен метформин. Сделала анализ через месяц, но инсулин все такой же высокий, почему он не снижается?»
Ответ: основное показание для назначения метформина – сахарный диабет 2 типа. В этом легко убедиться, прочитав инструкцию. Один из механизмов его действия — улучшение чувствительности к инсулину; польза от его применения доказана в основном для пациентов с диабетом 2 типа. Его могут использовать также при преддиабете (когда сахар уже выше нормы, но «не дотягивает» до диабетических цифр) и иногда применяют при синдроме поликистозных яичников (хотя основания для таких рекомендаций не такие уж прочные). Но это не препарат для снижения уровня инсулина, хотя часто и у врача, и у пациента возникает соблазн полечить анализы. И это даже не препарат для лечения ожирения, хотя из-за его дешевизны и безопасности он иногда используется с целью снижения массы тела под девизом «а вдруг поможет».
Что означает повышенный инсулин в крови?
Инсулин — это гормон, который играет очень важную роль в организме человека. Он участвует в метаболических процессах, то есть влияет на понижение сахара в крови. Инсулин также отвечает за переход сахара из сыворотки крови в различные ткани организма и за углеводный обмен.
Повышенный инсулин должен насторожить каждого человека, хотя многие люди не воспринимают этот фактор всерьез. Видимых беспокойств и заболеваний он какое-то время может не вызывать. А между тем много инсулина в организме человека может сказаться на его здоровье и привести к серьезным и даже негативным последствиям.
Симптомы, указывающие на то, что уровень инсулина в крови повышен.
Симптомы, которые должны насторожить:
➖чувство постоянного голода, возможно, круглые сутки;
➖быстрая и частая утомляемость;
➖обильное потоотделение;
➖сильная одышка, даже при незначительной физической нагрузке;
➖боли в мышцах и судороги в ногах;
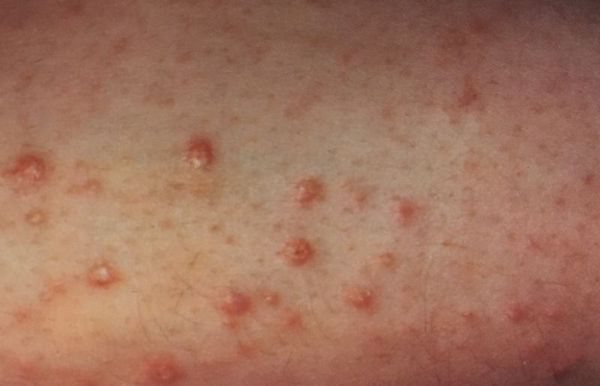
➖медленное заживление ссадин и ран и частые кожные зуды.
Все вышеперечисленные симптомы лишь косвенные, однако по ним можно предположить, что содержание инсулина повышено, и необходимо обратиться к врачу, чтобы подтвердить данный факт или опровергнуть.
Причины, приводящие к повышению инсулина:
1) Человек, который очень много употребляет сладостей и углеводов, повышает тем самым уровень инсулина.
2) Также веской причиной может послужить постоянный голод. Поэтому режим питания должен строиться так, чтобы человек не испытывал постоянно голод. Это означает, что питаться нужно 4-5 раз в день, включая легкие перекусы. Питаться нужно через равные промежутки времени.
3) Постоянные непосильные физические нагрузки — одна из причин повышения инсулина. Нервозность и стрессовые состояния тоже приводят к такому фактору.
4) Однако основной причиной является ожирение человека. Ожирение приводит к медленному усвоению жиров и к экономии энергии. Это, в свою очередь, приводит к ухудшению циркуляции крови и к почечной недостаточности.
5) Инсулин в крови может поднять нехватка витамина Е и хрома. Поэтому периодически можно и нужно принимать препараты, которые восполняют их потерю. Принимая препараты с витамином Е и хромом, человеческий организм укрепляет межклеточные мембраны, и клетки вырабатывают устойчивость к жировому окислению. Соответственно это снижает выработку гормонов для жировых расщеплений.
6) Повышенный инсулин в крови могут вызывать такие заболевания, как инфекционные, болезни печени, доброкачественные опухоли надпочечников, опухоли брюшной полости.
Подробная информация и запись к эндокринологу по тел: +7(861) 212-63-36 +7(988) 242-63-36
Что такое сахарный диабет у детей? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бабинцевой Марины Юрьевны, эндокринолога со стажем в 27 лет.
Определение болезни. Причины заболевания
Основным симптомом является гипергликемия, т. е. высокий уровень глюкозы в крови, и её проявления в виде чрезмерного употребления воды, увеличения объёма мочи и токсического воздействия на органы-мишени.
Количество детей с диабетом возрастает с каждым годом, а диагностика этой серьёзной болезни не всегда адекватна.
Сахарный диабет у детей развивается под влиянием множества факторов. Все они связаны с поражением поджелудочной железы или её β-клеток, которые вырабатывают инсулин.
К причинам развития сахарного диабета у детей относят:
Симптомы сахарного диабета у детей
Симптомы сахарного диабета у детей могут быть самыми разными, особенно в начале болезни.
Диабет 1-го типа сразу может начаться с серьёзных проявлений декомпенсированного кетоацидоза — слабости, неутолимой жажды, частого мочеиспускания, тошноты с приступами рвоты и потери сознания. Перед появлением этих симптомов больной обычно теряет вес. Если своевременно не начать лечение, ребёнок может впасть в кому.
Также родителей должен насторожить кожный зуд, рецидивирующие бактериальные и грибковые кожные инфекции. Грибковые инфекции у детей встречаются значительно реже, чем у взрослых. Они могут появиться у тучных или ослабленных детей. Бактериальные инфекции в виде фурункулов, карбункулов, панарициев, пиодермий или рожистого воспаления возникают гораздо чаще.
К признакам кожной инфекции могут присоединяться другие нарушения: снижение школьной успеваемости, повышенная утомляемость, потеря веса или недостаточное увеличение массы тела относительно роста ребёнка.
Иногда манифестация сахарного диабета 2-го типа происходит остро — с признаков гиперосмолярной гипергликемии. При этом ребёнок может жаловаться на острую боль в животе, тошноту, частую рвоту, учащённое мочеиспускание и затруднённое дыхание — оно становится частым и неглубоким. У ребёнка краснеют щёки, появляется запах ацетона изо рта, возможна потеря сознания.
К классическим симптомам диабета любого типа относят полиурию и полидипсию — увеличение объёма мочи и неутолимую жажду. Из-за повышенного уровня глюкозы в крови организм вынужден усиленно выводить её излишки вместе с мочой. У детей младшего возраста это проявляется недержанием мочи. Повышенное мочеотделение в свою очередь приводит к усилению жажды и сухости кожи, активное выведение глюкозы с мочой — к постоянному желанию есть, а при сахарном диабете 1-го типа — к снижению веса.
Симптомы генетических форм сахарного диабета обычно возникают в первый месяц жизни или даже в период внутриутробного развития. В таких случаях наблюдается задержка роста и внутриутробного развития.
Патогенез сахарного диабета у детей
Патогенез сахарного диабета 1-го и 2-го типов различен.
При наличии предрасположенности и воздействии негативных факторов, например вирусов, возникает аутоагрессивный иммунный процесс, направленный на собственный организм. В ходе этого процесса развивается хронический иммунный инсулит, т. е. преддиабет.
При инсулите большое количество β-клеток поджелудочной железы подвергается разрушению. Вначале это приводит к снижению инсулинового ответа на введение глюкозы, при этом уровень инсулина натощак остаётся в пределах нормы. В дальнейшем при гибели 70-80 % клеток формируется абсолютная инсулиновая недостаточность.
К контринсулярным факторам относятcя:
Инсулинорезистентность может возникать из-за нарушения рецепторных или пострецепторных механизмов, которые позволяют реализовать эффект инсулина в клетках-мишенях.
К причинам поражения рецепторов относят:
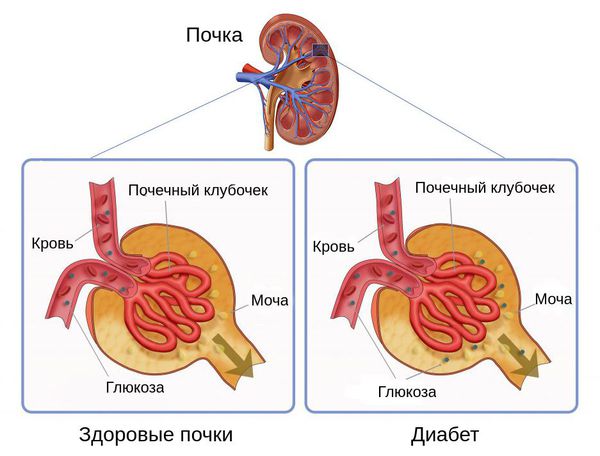
И абсолютная, и относительная инсулиновая недостаточность приводят к гипергликемии. Из-за превышения порога глюкозы и замедления её перехода через почечные канальцы обратно в кровоток возникает глюкозурия — появление глюкозы в моче.
Глюкозурия и гипергликемия объясняют основные симптомы сахарного диабета — увеличение объёма мочи и неутолимую жажду. Эти симптомы в свою очередь приводят к нарушению водно-электролитного баланса и появлению признаков обезвоживания.
Помимо водно-электролитного баланса, при сахарном диабете нарушается белковый и жировой обмен. Расщепление белков и жиров усиливается, из-за чего повышается уровень остаточного азота и кетоновых тел в крови и моче, а также уровень липидов в крови.
Классификация и стадии развития сахарного диабета у детей
В течении сахарного диабета условно выделяют две стадии:
Чаще используется классификация по причине развития диабета. Выделяют:
1. Сахарный диабет 1-го типа — чаще выявляется в детском и юношеском возрасте. Связан с деструкцией β-клеток поджелудочной железы. Приводит к абсолютному дефициту инсулина. Различают две формы:
2. Сахарный диабет 2-го типа — встречается в детском возрасте намного реже. В основном связан с сочетанием инсулинорезистентности и недостаточной выработкой инсулина.
3. Специфические типы диабета :
Отдельно стоит сказать о трёх специфических типах диабета, связанных с генетическим дефектов β-клеток:
Осложнения сахарного диабета у детей
Осложнения сахарного диабета у детей делятся на острые и отсроченные.
Острые осложнения связаны с нестабильным течением сахарного диабета и резкой декомпенсацией углеводного обмена. Это может произойти на любом сроке болезни из-за стрессов, нарушения диеты или тактики лечения, острых, хронических инфекций или иных сопутствующих заболеваний.
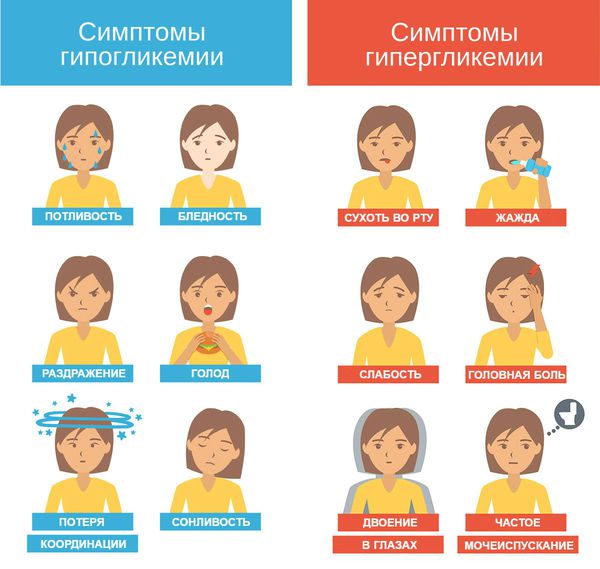
Дело в том, что дети и подростки часто сталкиваются с психологическими проблемами по поводу их болезни, особенно диабета 1-го типа. Из-за этого они могут преднамеренно нарушать диету или прекращать инсулинотерапию, не подозревая о других серьёзных проблемах, которые могут случиться. В результате возникает либо гипогликемия с возможным развитием гипогликемической комы, либо значительная гипергликемия с диабетическим кетоацидозом или гипергликемическим гиперосмолярным статусом.
Гипогликемия — самое частое осложнение диабета 1-го типа. В случае диабета 2-го типа она может возникнуть при необходимости инсулинотерапии или лечении производными сульфонилмочевины.
Начинается осложнение по-разному: от мягкого течения с незначительным обезвоживанием до тяжёлого течения с серьёзным обезвоживанием и потерей сознания.
К симптомам диабетического кетоацидоза относят сухость кожи, повышенную жажду, тахикардию, учащённое дыхание или дыхание Куссмауля — редкое, глубокое, с шумным вдохом и резким выдохом, запах ацетона изо рта, тошноту, рвоту, боль в животе, спутанность или потерю сознания.
К лабораторным признакам относят:
Гипергликемический гиперосмолярный статус может возникать при сахарном диабете новорождённых, диабете 1-го и 2-го типа. Проявляется судорогами, агрессией, потерей сознания.
К лабораторным признакам относят:
Отсроченные осложнения диабета начинают формироваться в детстве, но могут проявиться позже, уже во взрослом возрасте. К таким осложнениям относят диабетическую полинейропатию, ретинопатию и нефропатию.
Нейропатия является н аиболее частым отсроченным осложнением у детей с диабетом. В этом возрасте оно, как правило, находится в доклинической или первичной клинической стадии.
При периферической нейропатии чаще страдают нижние конечности. При этом может возникать онемение, покалывание, жжение в пальцах рук и ног и кратковременные судороги. Даже лёгкие прикосновения могут приносить дискомфорт или боль.
Поражение автономных нервов нарушает работу внутренних органов: сердца, желудочно-кишечного тракта, урогенитальной системы и др. Поэтому симптомы автономной полинейропатии многочисленны и разнообразны. Они зависят от того, за иннервацию какого органа отвечают поражённые нервные волокна. Ребёнка может беспокоить тахикардия в покое, снижение артериального давления при изменении положения тела, изжога, боль в желудке, нарушение мочеиспускания и т. д.
Диабетическая ретинопатия связана с поражением сосудов сетчатки. Она может проявиться у детей в течение года после начала заболевания, а иногда только при инсулинорезистентности.
На начальных стадиях осложнение никак себя не проявляет. По мере прогрессирования болезни у ребёнка могут появиться жалобы на ухудшение зрения, появление «мушек», точек или пелены перед глазами, трудность при чтении, иногда боль в глазах после зрительной нагрузки.
Выявить доклиническую диабетическую нефропатию можно при регулярной проверке лабораторных показателей, которые могут указывать на диабетическое поражение почек. К таким показателям относят уровень альбумина и креатинина, скорость клубочковой фильтрации и др. Например, начинающаяся нефропатия у детей и подростков проявляется микроальбуминурией — когда уровень альбумина в утренней моче равен 30-300 мг/л.
Диагностика сахарного диабета у детей
Диагностировать сахарный диабет у детей, особенно младшего возраста, не так просто. Боли в животе, тошноту и рвоту можно ошибочно принять за признаки острого или хронического энтероколита. Полиурия, недержание мочи и энурез маскируются под инфекции мочевыводящих путей. Слабость, быстрая утомляемость, фурункулы, снижение или увеличение массы тела у подростков часто объясняют гормональными изменениями.
Основным методом диагностики сахарного диабета по-прежнему остаётся определение уровня прандиальной и постпрандиальной глюкозы в крови, а также уровня гликированного гемоглобина. Прандиальную глюкозу измеряют во время приёма пищи, постпрандиальную — через два часа после еды, гликированный гемоглобин — независимо от приёма пищи и времени суток.
Диагностические критерии диабета у детей аналогичны критериям болезни у взрослых. Это:
Маленьким детям с подозрением на сахарный диабет необходимо определить уровень глюкозы в моче: у здоровых людей глюкоза не обнаруживается. Кроме того, важно оценить уровень кетонов в моче (ацетоацетат) и крови (β-оксибутират).
При возникновении симптомов сахарного диабета у новорождённых необходимо провести генетическую диагностику, особенно при наличии сахарного диабета у близких родственников ребёнка.
Лечение сахарного диабета у детей
Питание при сахарном диабете
Особое внимание при диабете 1-го типа нужно уделять углеводам. Предпочтение отдаётся сложным углеводам, которые трудно усваиваются и слабо влияют на уровень глюкозы в крови. Полезные углеводы содержатся в овощах, фруктах, крупах, бобовых, молоке и сыре; полезные жиры — в авокадо, орехах, оливковом и арахисовом масле.
Если через 15 минут уровень глюкозы остался низким, нужно повторить лечение.
Инсулинотерапия
На каждого ребёнка инсулин действует по-своему, в зависимости от возраста, веса и роста. Поэтому потребность в инсулине и соотношение инсулинов разного действия всегда индивидуальны.
О бщие закономерности инсулинотерапии у детей :
Ребёнку с диабетом 2-го типа инсулин показан при появлении первых признаков или декомпенсации болезни с развитием кетоацидоза. Он помогает нормализовать уровень глюкозы и снизить концентрацию кетонов в крови.
Снижать калорийность нужно за счёт жиров и легкоусваиваемых углеводов. Физическая активность должна включать ежедневную ходьбу до 3-4 км и интенсивные занятия по 3-4 раза в неделю.
Прогноз. Профилактика
Сахарный диабет у ребёнка — это серьёзная болезнь, которая может привести к слепоте, почечной недостаточности и ранней смерти от нелеченных осложнений.
Первичная профилактика диабета 2-го типа у детей, предрасположенных к этой форме болезни, сводится к изменению образа жизни, снижению массы тела и повышению физической активности. При инсулинорезистентности или нарушении толерантности к глюкозе важно строго контролировать уровень гликемии.
Вторичная профилактика сахарного диабета состоит в достижении постоянной нормогликемии. Это возможно как при диабете 2-го, так и 1-го типа. Использование инсулиновых помп и аппаратов для мониторирования гликемии позволяет избежать острых осложнений болезни: кетоацидоза, гиперосмолярности и гипогликемии.
Профилактика отсроченных осложнений является третичной. Для предупреждения диабетической полинейропатии показан неврологический осмотр с определением чувствительности всех периферических нервов, ахиллова и коленного рефлексов, а также скрининговая электронейромиография. Для раннего выявления кардиоваскулярной формы автономной нейропатии показана скриннговая кардиоинтервалография.
.gif)