Интерляминэктомия на поясничном отделе позвоночника что это
Послеоперационный период при ламинэктомии
Ламинэктомия — операция на позвоночнике, которая заключается в удалении участка костной ткани позвонка над нервным корешком и части межпозвоночного диска, находящегося под ним.

Операция может быть диагностической или лечебной. В зависимости от объема удаленных тканей ламинэктомия позвоночника делится:
Показания к операции
Ламинэктомия позвоночника показана:
Основные услуги клиники доктора Завалишина:
Подготовка к ламинэктомии позвоночника
Для уточнения характера повреждения позвоночного столба пациент проходит обследования:
Предоперационное обследование включает в себя анализы крови (в т. ч. время свертываемости, биохимию), анализ мочи, ЭКГ, ФОГК, консультацию терапевта.
Для того чтобы сама операция и реабилитация после ламинэктомии позвоночника прошли успешно, важно вовремя исключить противопоказания, а именно:
Как проходит ламинэктомия позвоночника?
Операцию проводят под общим наркозом с миорелаксантами. Вмешательство длится 1,5–3 ч. Хирург выполняет разрез по линии остистых отростков на уровне трех идущих подряд позвонков. От остистых отростков отделяются связки и мышцы, специальными щипцами отростки перекусывают. После скелетируются дужки позвонков, и выделяется желтая связка. Декомпрессионная ламинэктомия позвоночника на этом завершается. Операционная рана послойно ушивается.
Послеоперационный период при ламинэктомии
После операции больного переводят в палату интенсивной терапии, где за его состоянием наблюдает анестезиолог. Через сутки пациента переводят в обычную палату и ему разрешается вставать и ходить.
В реабилитационном периоде после ламинэктомии позвоночника могут присутствовать сильные боли, поэтому прописываются анальгетики. В этот период для профилактики инфекционных осложнений пациент также принимает антибиотики. Швы снимают через 7–10 дней, и, если нет осложнений, человека выписывают.
Восстановление трудоспособности возможно через 2 месяца, а в случае если работа связана с тяжелыми физическими нагрузками — через 3–4 месяца.
В период реабилитации после ламинэктомии позвоночника необходимо ограничить:
Опытные хирурги Отделения нейрохирургии ГКБ им. А. К. Ерамишанцева проводят ламинэктомию. Большой опыт и высокий профессионализм врачей дополняются отличной оснащенностью клиники и комфортными палатами для пациентов. Это гарантирует хорошие результаты операций и короткий период восстановления.
Интерляминэктомия на поясничном отделе позвоночника что это
а) Субтотальная или тотальная ляминэктомия при стенозе поясничного отдела позвоночника. Пациента укладывают в положение на животе на операционный стол Уилсона, стандартный операционный стол или плоский операционный стол Джексона. После локализации с помощью интраоперационной флюороскопии требуемого уровня выполняют срединный доступ, в пределах которого поднадкостнично освобождают от мягких тканей остистые отростки и пластинки дуг позвонков. Дугоотростчатые суставы обычно оставляют интактными. Однако когда имеет место выраженная гипертрофия дугоотростчатых суставов, медиальные их отделы также необходимо освободить.
По завершении доступа края раны разводятся и удерживаются самофиксирующимся ретрактором, правильность выбранного уровня вмешательства вновь подтверждается флюороскопически.
Если патологические изменения ограничены одним уровнем, то следующим этапом с помощью кусачек Лекселла резецируют нижнюю половину остистого отростка вышележащего позвонка, над- и межостистую связки и верхнюю половину остистого отростка нижележащего позвонка. С помощью высокоскоростного бора резецируют нижнюю половину пластинки дуги вышележащего позвонка, работают при этом в направлении снизу вверх и изнутри наружу. Межсуставная часть дуги должна оставаться интактной, также не следует резецировать более половины дугоотростчатого сустава, — все это может стать причиной развития ятрогенной нестабильности.
После удаления каудальной половины пластинки дуги вышележащего позвонка хирург должен увидеть краниальный участок желтой связки и небольшой участок поверхности дурального мешка. С помощью изогнутой ложки или зонда Вудсона дуральный мешок отделяется от желтой связки, после чего желтую связку и эпидуральную клетчатку резецируют с помощью кусачек Керрисона. Каудально желтая связка прикрепляется к задней поверхности верхнего края пластинки дуги нижележащего позвонка. Для полного удаления желтой связки этот участок пластинки дуги также необходимо резецировать кусачками Керрисона.
По завершении центральной декомпрессии дурального мешка необходимо выполнить декомпрессию бокового заворота спинномозгового канала, стеноз которого может быть вторичным на фоне гипертрофии связок или дугоотростчатого сустава. Для адекватной визуализации бокового заворота используют зонд Вудсона, с помощью которого дуральный мешок аккуратно отжимают и тем самым открывают доступ в пространство между дуральным мешком и остатками желтой связки или гипертрофическими костными разрастаниями в боковом отделе спинномозгового канала. Для защиты дурального мешка и снижения риска повреждения твердой мозговой оболочки можно воспользоваться ватными палочками.
Остатки желтой связки, костные разрастания в боковом завороте, подсуставной области и межпозвонковом отверстии резецируют с помощью кусачек Керрисона. Тупоконечный зонд должен легко проходить через межпозвонковое отверстие в промежутке между выходящим из него и расположенным медиальней нисходящим корешками спинного мозга, сопротивление продвижению зонда должно быть минимальным. При многоуровневом стенозе поясничного отдела позвоночника описанная техника может быть использована на всех требуемых уровнях.
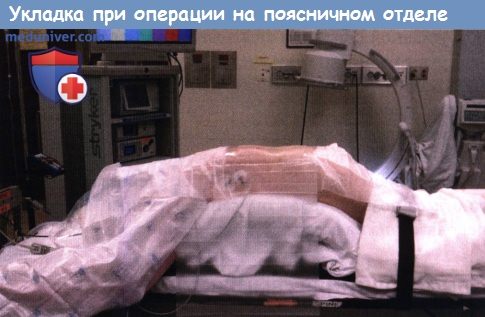
укладка должна обеспечивать возможность выполнения интраоперационной флюороскопии для локализации требуемого уровня. 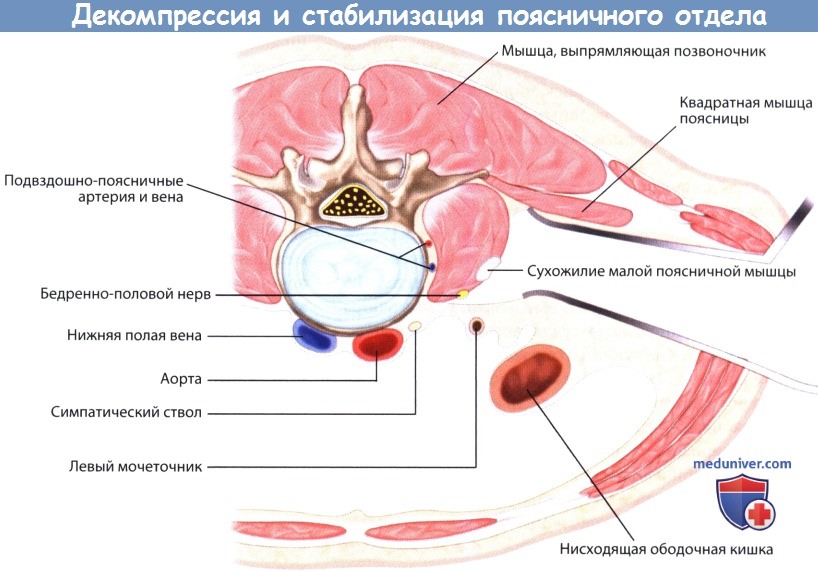
б) Односторонняя гемиляминотомия или гемиляминэктомия при стенозе поясничного отдела позвоночника. Начальные этапы операции, касающиеся укладки пациента и выполнения доступа, аналогичны таковым, описанным выше для тотальной ляминэктомии, за тем лишь исключением, что мобилизация мышц и костная резекция задних элементов позвонков выполняются только с одной стороны, соответствующей локализации патологического процесса. При декомпрессии противоположной стороны желтая связка с этой стороны оставляется интактной. После удаления желтой связки в области гемиляминотомного дефекта с помощью кусачек Керрисона резецируют все фрагменты связок и костные разрастания, являющиеся причиной стеноза межпозвонкового отверстия и компрессии соответствующих выходящего и нисходящего корешков.
По завершении этого этапа приступает к декомпрессии противоположной стороны позвоночного канала. Для лучшей визуализации этой области с помощью высокоскоростного бора резецируют внутреннюю, обращенную в позвоночный канал, поверхность дуги в области основания остистого отростка и внутреннюю кортикальную стенку противоположной пластинки дуги. Декомпрессия осуществляется путем резекции желтой связки в направлении противоположного края дурального мешка. Для лучшей визуализации этой зоны операционный стол можно наклонить в противоположную от хирурга сторону. С помощью кусачек Керрисона резецируют все фрагменты связок и костные разрастания, являющиеся причиной стеноза межпозвонкового отверстия и компрессии соответствующих выходящего и нисходящего корешков на противоположной стороне. По завершении декомпрессии тупоконечный зонд должен легко проходить через межпозвонковое отверстие в промежутке между выходящим из него и расположенным медиальней нисходящим корешками спинного мозга.
При многоуровневом стенозе поясничного отдела позвоночника описанная техника может быть использована на всех требуемых уровнях.
в) Гемиляминотомия с использованием системы трубчатых ретракторов при стенозе поясничного отдела позвоночника. Описанная выше техника гемиляминотомии может быть выполнена с использованием трубчатого ретрактора в условиях увеличения с помощью лупы, микроскопа или эндоскопа. При этом используют парамедианный чрезмышечный доступ, позволяющий при использовании трубчатого ретрактора использовать менее протяженный разрез и минимизировать, по сравнению с традиционным срединным доступом, операционную травму мягких тканей. Пациента укладывают в положение на животе на операционный стол Уилсона, стандартный операционный стол или плоский стол Джексона. С противоположной от доступа стороны операционного стола устанавливается подвижный кронштейн для фиксации гибкого рычага, используемого в свою очередь для фиксации к столу трубчатого ретрактора.
С помощью интраоперационной флюороскопии локализуют необходимый уровень и парамедианно в 15 мм кнаружи от срединной линии маркируют планируемый доступ. Начальный дилятор устанавливается на кожу в области предполагаемого доступа, с помощью интраоперационной флюороскопии оценивается его положение и предполагаемая траектория введения, которые должны обеспечивать возможность доступа к патологическому очагу. Через прокол кожи и фасции вводится направляющая спица, конец ее должен находиться на уровне сочленения дугоотростчатого сустава и пластинки дуги позвонка. Правильность положения и направления введения спицы подтверждают флюороскопически, после чего разрез расширяют вверх и вниз до размеров используемого трубчатого ретрактора (обычно 18 мм), следующим этапом по спице последовательно устанавливаются трубчатые диляторы постепенно увеличивающегося диаметра.
Последним устанавливается трубчатый ретрактор, который с помощью гибкого рычага фиксируется к ригидному стержню, который в свою очередь прочно фиксирован к операционному столу. После флюороскопического подтверждения правильности положения трубчатого ретрактора диляторы удаляются.
После установки ретрактора на поверхности пластинки дуги иногда может оставаться тонкий слой мягких тканей. Эти ткани можно удалить с помощью монополярного электроножа. По удалении этих тканей становятся видны нижний край пластинки дуги и основание остистого отростка. С помощью высокоскоростного бора или кусачек Керрисона выполняется гемиляминотомия, которая продолжается краниально до полного удаления желтой связки и визуализации дурального мешка. Если имеет место значительная гипертрофия дугоотростчатого сустава, то может быть показана медиальная фасетэктомия. По завершении костной резекции с помощью изогнутой ложки создается пространство между желтой связкой и дуральным мешком, желтая связка после этого удаляется кусачками Керрисона. После того как станут видны край дурального мешка и нисходящий корешок спинного мозга, приступают к работе на противоположной стороне спинномозгового канала.
Для лучшей визуализации противоположного отдела позвоночного канала ретрактор нередко необходимо переустановить, направив его более медиально. При этом в поле зрения появится основание остистого отростка. С помощью высокоскоростного бора основание остистого отростка на стороне доступа и внутренняя кортикальная стенка противоположной пластинки дуги резецируются. После этого выполняется декомпрессия путем резекции остатков желтой связки вплоть до противоположного края дурального мешка. Для лучшей визуализации этой части дурального мешка, выходящего и нисходящего корешков спинного мозга операционный стол можно наклонить в противоположную от доступа сторону.
По завершении декомпрессии тупоконечный зонд должен легко проходить через межпозвонковое отверстие в промежутке между выходящим из него и расположенным медиальней нисходящим корешками спинного мозга. При многоуровневом стенозе ретрактор можно развернуть в краниальном или каудальном направлении и выполнить аналогичное вмешательство на соответствующих выше- или нижележащем сегментах, однако мы выяснили, что нередко гораздо проще бывает выполнить отдельный доступ на каждом из необходимых уровней.
г) Закрытие операционной раны. На завершающем этапе операции выполняется тщательный гемостаз с помощью биполярного коагулятора и пропитанной тромбином гемостатической губки, после чего рана тщательно промывается физиологическим раствором с антибиотиком. Если встает вопрос о дренировании раны, то мы обычно используем дренаж Джексона-Пратта, который вводится через отдельный прокол кожи и устанавливается в эпидуральное пространство. Края фасции ушиваются викрилом 1-0, подкожная клетчатка — викрилом 2-0, а кожа — хирургическим степлером, дренаж фиксируется к коже нейлоном 3-0.
При операциях с использованием трубчатого ретрактора также перед ушиванием выполняется тщательный гемостаз, рана через ретрактор промывается физиологическим раствором с антибиотиком. При постепенном извлечении ретрактора мышцы осматриваются на предмет наличия других возможных источников кровотечения, при необходимости выполняется их коагуляция. Поскольку протяженность доступа при использовании трубчатого ретрактора существенно меньше, чем при традиционных открытых вмешательствах, мы используем другую методику закрытия операционной раны. После извлечения ретрактора фасция ушивается викрилом 1-0, а подкожная клетчатка викрилом 2-0. Края кожного разреза можно сопоставить и фиксировать хирургическим клеем, например, Дермабонд.
д) Послеоперационное ведение. В послеоперационном периоде мы обычно на короткий период назначаем антибиотики, обезболивание и как можно раньше активизируем пациентов. У пациентов без дренажа антибиотикопрофилактика обычно продолжается в течение первых 24 часов после операции, у пациентов с дренажем ее продолжают до его удаления. Наш стандартный протокол антибиотикопрофилактики заключается во внутривенном назначении цефазолина. Альтернативами ему при аллергии на пенициллины могут быть клиндамицин и ванкомицин.
Механические средства профилактики тромбоза глубоких вен (ТГВ) нижних конечностей (устройства переменной компрессии) используются до того момента, пока пациент не начнет ходить. Поскольку пациентов мобилизуют уже через сутки после операции, в медикаментозной профилактике ТГВ обычно нет необходимости. При возникновении каких-либо трудностей с ранней активизацией через 1-2 дня после операции назначается медикаментозная профилактика ТГВ, для чего применяются низкомолекулярные гепарины. При дренировании операционной раны дренаж удаляется при объеме отделяемого по нему менее 30 мл за 8-часовое сестринское дежурство два дежурства подряд. Дефект кожи в точке выхода дренажа закрывается полоской Стери-Стрип.
е) Профилактика осложнений операции при стенозе поясничного отдела позвоночника. Образованиями, находящимися в зоне риска при операциях по поводу стеноза поясничного отдела позвоночника, являются дуральный мешок и корешки спинного мозга, случайное повреждение которых может привести к ликворее и/или развитию моторного и сенсорного дефицита. Особенно это касается работы в латеральном завороте спинномозгового канала, где визуализация нередко ограничена вследствие гипертрофии дугоотростчатого сустава и утолщения желтой связки. Во избежание повреждения дурального мешка и корешков, перед тем как приступить к резекции желтой связки необходимо сформировать хорошее рабочее пространство между ней и дуральным мешком. Иногда для лучшей визуализации латерального заворота необходимо резецировать медиальный край гипертрофированного дугоотростчатого сустава. На участках, где желтая связка оказывается более плотно спаянной с дуральным мешком, спайки эти необходимо разделить, для чего используют зонд Вудсона, диссектор Пенфилда или костную ложку. Если сформировать таким образом адекватное рабочее пространство не удается, то лучше оставить небольшой «островок» желтой связки спаянным с твердой мозговой оболочкой, чем подвергать ее риску повреждения, к какой-либо значимой компрессии нервных образований это не приведет.
При случайном повреждении твердой мозговой оболочки дефект ее ушивают нерассасывающимся плетеным шовным материалом № 4-0. Адекватность выполненного шва оценивается двух-трехкратным проведением пробы Вальсальвы, после чего зона дефекта при необходимости дополнительно укрепляется заплаткой DuraGen или укрывается гидрогелем DuraSeal. При более протяженных дефектах твердой мозговой оболочки для их закрытия может потребоваться пластика. При больших дефектах рекомендуется наложение люмбального дренажа для сброса давления спинномозговой жидкости.
При необходимости такого дренирования субдурального пространства дренаж устанавливают с помощью иглы Touhy, если это возможно, выше уровня вмешательства. В течение всего периода дренирования, который продолжается 3-5 дней, каждый час эвакуируют примерно 15 мл спинномозговой жидкости. В течение всего этого периода, и особенно когда открыт люмбальный дренаж, пациент должен находится в горизонтальном положении, головной конец кровати можно приподнимать на 15° только на время приема пищи. На период строгого постельного режима пациентам назначают препараты, размягчающие стул, проводится профилактика ТГВ (начиная с 1-2 суток после операции), профилактика желудочно-кишечных расстройств и антибиотикопрофилактика. Образцы спинномозговой жидкости ежедневно направляются на исследование для исключения инфекционных осложнений. На третий день после операции дренаж обычно пережимают и наблюдают за операционной раной на предмет формирования псевдоменингоцеле или развития ликвореи — если ни того, ни другого нет, то дренаж удаляют, дефект кожи в зоне стояния дренажа ушивают нейлоном № 4-0. Если возникают какие-либо сомнения, дренаж оставляют еще на два дня и затем пережимают вновь.
Если ликворея не прекращается или, несмотря на проводимое дренирование, появляются признаки формирования псевдоменингоцеле, пациенту проводят магнитно-резонансную томографию и выполняют ревизионное вмешательство, целью которого является восстановление дефекта дурального мешка. Дренирование субдурального пространства после операции продолжают. Медикаментозную профилактику ТГВ прекращают за день до удаления люмбального дренажа и возобновляют на следующий день после.
При повреждении твердой мозговой оболочки при малоинвазивных вмешательствах с использованием трубчатого ретрактора дефект дурального мешка бывает ушить крайне сложно или невозможно вовсе даже при использовании специального инструментария. Согласно нашему опыту, в таких случаях для восстановления дефекта можно использовать заплатки DuraGen или гидрогелевый герметизирующий препарат DuraSeal. При малоинвазивных вмешательствах потенциальное пространство, где могло бы сформироваться псевдоменингоцеле, ликвидируется по извлечении трубчатого ретрактора в конце операции. В дренировании субдурального пространства в таких случаях обычно нет необходимости.
Еще одним возможным осложнением может быть формирование гематомы, о чем следует думать при развитии прогрессирующего болевого синдрома в спине и/или нижней конечности. Кроме этого, при послеоперационных гематомах возможно развитие прогрессирующего моторного и/или сенсорного дефицита. При подозрении на послеоперационную гематому в экстренном порядке показано проведение МРТ. При наличии противопоказаний к этому исследованию показана КТ-миелография. Факторами риска развития послеоперационных гематом являются применение антикоагулянтов (варфарин, эноксапарин, гепарин), дезаггрегантов (например, аспирин, нестероидные противовоспалительные препараты и клопидогрель) и некоторых пищевых добавок растительного происхождения. За несколько дней до операции антикоагулянты должны быть отменены, чтобы показатели гемостаза могли нормализоваться. Дезаггреганты должны быть отменены по меньшей мере за семь дней до операции.
Если пациент принимал дезаггреганты или растительные добавки, не лишним будет перед операцией в дополнение в стандартной коагулограмме выполнить и тромбоэластограмму.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Ламинэктомия
Ламинэктомия – это хирургическая операция, характеризующаяся удалением небольшого участка позвонка (дужки) и/или части межпозвоночного диска с целью декомпрессии нервных корешков и спинного мозга. Это может быть как самостоятельная процедура, так и вспомо
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
После хирургического вмешательства вокруг ущемленного нерва образуется пространство, способствующее восстановлению нормального кровоснабжения, снятию раздражения нервного корешка и мышечного спазма, а, следовательно, уменьшению или исчезновению болевого синдрома.
Анатомия
Позвоночник представляет собой ряд костных позвонков, имеющих округлую форму по передней части и килеобразную по задней дуге. Все позвонки соединены между собой хрящевыми дисками, которые обеспечивают подвижность и гибкость спины. Через все тела позвонков проходит сквозное отверстие (позвоночный канал), в котором располагается спинной мозг. От мозга по обе стороны от позвонков расходятся нервные окончания, передающие импульсы к внутренним органам организма и конечностям.
В результате различных патологий или дегенеративно-дистрофических изменений в позвоночнике возникает компрессия спинного мозга либо нервных корешков. Пациент начинает жаловаться на хронические боли в спине, нарушения чувствительности в конечностях, онемение, слабость, судороги, сбои в работе внутренних органов. Причем симптомы могут усиливаться при длительном пребывании в неудобной позе либо при непривычной физической нагрузке.
Как правило, симптомы заболевания проявляются симметрично по обеим сторонам тела, но могут быть и односторонними. Изначально больному предлагается консервативное лечение позвоночника. Оно состоит в принятии анальгетических (болеутоляющих) препаратов, противовоспалительных лекарств, местных обезболивающих инъекций, миорелаксантов, витаминов группы B. Параллельно назначаются физиопроцедуры, ЛФК, плавание, тракция позвоночника (вытяжка), ношение поддерживающих корсетов. Затем если классические методы не принесли облегчения или состояние пациента резко ухудшилось – предлагается хирургическое вмешательство.
Показания к проведению ламинэктомии
Показания к проведению хирургического вмешательства могут быть самыми различными. Основные из них:
В любом случае, ламинэктомия рассматривается как крайняя мера при несостоятельности консервативного лечения либо в ургентных (неотложных, срочных) ситуациях, когда от операции зависит дальнейшее здоровье больного.
Прежде чем принимается решение о проведении хирургического вмешательства, пациенту необходимо пройти ряд исследований (рентгенографию, КТ, МРТ, ЭКГ), анализов (общий анализ крови, на свертываемость, анализ мочи, на функциональность печени и почек), посетить консультацию остеопата. В зависимости от наличия побочных симптомов и общего состояния организма врач может назначить дополнительную диагностику.
Следует отметить, что ламинэктомия как средство устранения компрессии нервных корешков применяется на сегодняшний день достаточно редко. Более современные методы и технологии позволяют расширить отверстие в желтой связке и устранить ущемление без использования разрезов, большого трепанационного отверстия и повреждения костных структур.
Ход процедуры
Оперирование проводится под общим наркозом. Пациент располагается на операционном столе, на животе или на боку. Непосредственно над патологическим участком проводится кожный разрез, далее специальным инструментом раздвигаются мышечные и мягкие ткани. Далее проводится удаление дужки позвонка и/или остистого отростка.
После этого позвоночный канал оголяется, становится доступным для осмотра и манипуляций в нем (удаления опухолевых образований, грыж, спаек, рубцовых тканей, сдавливающих спинной мозг или нервный корешок). В некоторых случаях ламинэктомия может применяться для лечения искривлений позвоночника (кифоз, сколиоз, кифосколиоз, образование горба).
Чаще всего подобные операции проводятся на шейном и поясничном отделе позвоночника. При проведении вмешательства в поясничном сегменте иногда развивается нестабильность позвонков, что приводит к возникновению новых болей и ущемлений нервов. Поэтому ламинэктомия сопровождается стабилизацией позвоночника специализированными металлическими пластинами.
После завершения манипуляций на позвоночнике, врач послойно сшивает ткани и накладывает повязку. Больной переводится в послеоперационную палату, а на вторые сутки – в общую. Общее время пребывания в стационаре составляет 3-5 суток, после чего пациент может находиться на амбулаторном лечении, но при соблюдении режима ограничения физических нагрузок.
Операционные риски и период реабилитации
Успешность исхода операции по иссечению дуги позвоночного тела и остистого отростка, а также облегчению симптомов в среднем составляет 70-80%. Как и любые хирургические вмешательства, ламинэктомия имеет свои моменты риска и осложнений. О возможности развития нестабильности позвоночника в поясничном отделе уже было сказано выше.
Негативно в дальнейшем на функциях позвоночника могут сказаться кожные разрезы и раздвигание мышц, связок и прочих мягких тканей. Манипуляции в зоне спинномозгового канала могут вызвать повреждения оболочки мозга и истечение наружу спинномозговой жидкости или образование в месте доступа спаек и рубцов.
Повреждение нервов вызовет новые приступы боли и нарушения чувствительности конечностей. Существует риск заражения крови и возникновения кровотечений. Со стороны анестезии могут быть осложнения в виде аллергических реакций, удушья, резкие падения пульса и артериального давления, нарушения сердечной деятельности.
После выписки из стационара пациент может возвращаться к нормальному ритму жизни, но с временным ограничением физической активности. Возвращение к рабочей деятельности, не связанной с чрезмерными физическими нагрузками, возможно уже через 2-3 недели, к тяжелому труду только через 3-4 месяца.
В целом период реабилитации пациента зависит от степени поражения нервных окончаний, общего состояния организма и сложности клинической картины. После процесса лечения больному назначаются визиты к лечащему врачу для контроля состояния. В конце реабилитационного периода рекомендуется пройти специализированное санаторно-курортное лечение, лечение методами мануальной терапии (иглоукалывание, массаж, рефлексотерапия и пр.).