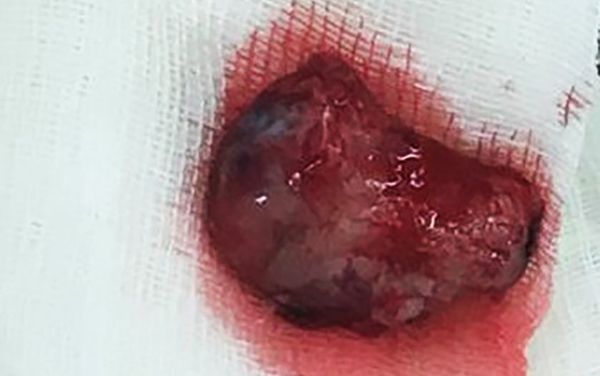
Интрадуральное образование что это
Опухоли позвоночника и спинного мозга
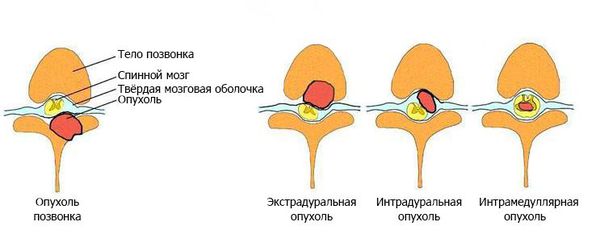
Спинальные опухоли являютя разнородной группой образований, объединяющих в себя опухоли, развивающиеся из клеток спинного мозга, его корешков и оболочек. Помимо этого, опухоли могут развиваться непосредственно в позвонках или распространяться в них из прилежащих тканей. Большинство первичных спинальных опухолей являются доброкачественными. Опухоли могут встречаться во всех отделах позвоночного канала. В зависимости от локализации по отошению к оболочкам и веществу спинного мозга, все спинальные опухоли можно разделить на три основные группы: интрамедуллярные, интрадуральные и экстрадуральные опухоли. По своей природе, как и опухоли других локализации, они могут быть первичными и вторичными (метастатическими).
Наиболее типичными симптомами спинальных опухолей явлется боль в соответствующем отделе позвоночника, онемение и нарастающая слабость в конечностях, нарушение функции тазовых органов (задержка/недержание мочи и кала, импотенция).
Вне зависимости от локализации и предполагаемой гистологической структуры, золотым стандартом диагностики спинальных опухолей является МРТ исследование без и с контрастным усилением. В случае вовлечения в патологический процесс костных элементов, врач может рекомендовать дополнить обследование выполнением компьютерной томограммы или сцинтиграфии.
Center Neuro — это объединение специалистов из разных клиник, которые занимаются диагностикой и лечением опухолей позвоночника и спинного мозга и других патологий
Разновидности опухолей позвоночника и спинного мозга
Что такое опухоль спинного мозга? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ярикова А. В., нейрохирурга со стажем в 9 лет.
Определение болезни. Причины заболевания
Распространённость
Опухоли спинного мозга составляют 10–15 % опухолей ЦНС. Среди них:
Более 80 % опухолей спинного мозга развиваются из его оболочек, сосудов, эпидуральной клетчатки и нервных корешков. И только 15–20 % случаев составляют интрамедуллярные опухоли, которые растут внутри ткани спинного мозга.
Факторы риска
Достоверные причины появления опухолей спинного мозга до сих пор неизвестны. В качестве факторов риска выступают [1] [4] :
Симптомы опухоли спинного мозга
Новообразования спинного мозга нельзя обнаружить по внешним признакам. Визуально можно определить только опухоль в позвонках или рядом с ними.
Патогенез опухоли спинного мозга
Доброкачественные и злокачественные образования
Новообразование со временем увеличивается и давит на содержимое позвоночного канала. Сильная боль возникает при опухолях в области шейного отдела и конского хвоста. Боль может быть односторонней, когда опухоль развивается на боковой поверхности спинного мозга и сдавливает корешок; двусторонние боли в начале заболевания служат указанием на заднюю локализацию опухоли.
Опухоли задней поверхности спинного мозга вызывают утрату суставно-мышечного чувства и чувствительности к вибрации. Заднебоковая локализация опухоли проявляется болевым корешковым (радикулярным) синдромом, пониженной чувствительностью в этой области с последующим её полным выпадением.
По мере развития опухоли возникают и другие симптомы, которые указывают на сдавление спинного мозга. Синдром половинного поражения спинного мозга проявляется слабостью мышц с непроизвольными сокращениями, выпадением глубокой чувствительности (ощущения массы тела, вибрации, давления), нарушением способности понимать через прикосновения, что пишут или рисуют на коже (графестезия). Кроме того, притупляются болевые, температурные, реже тактильные ощущения в противоположной стороне тела.
Классификация и стадии развития опухоли спинного мозга
Заболевание классифицируют по следующим признакам:
По происхождению опухоли делятся на две группы:
По локализации [4] :
По отношению к стороне спинного мозга [3] [4] :
По топографической локализации [8] :
По гистологической характеристике [1] [8] :
Cтадии развития заболевания представлены в таблице [8] :
| Стадии развития заболевания | Проявления |
|---|---|
| 1. Радикулярная | 1. Слабая по интенсивности боль в области спины. Пациент может 10—15 лет не обращается к нейрохирургу или неврологу, так как не подозревает о проблеме. |
| 2. Броун-Секаровская | 1. Спастический парез со стороны опухоли. 2. Выпадение глубокой чувствительности (чувства массы тела, давления и вибрации, мышечно-суставные расстройства). 3. Нарушение графестезии. 4. Притупление болевого, температурного и реже тактильного восприятия с противоположной стороны тела. |
| 3. Парапарез или паралич | 1. Функциональные нарушения вегетативной системы, органов таза. 2. Выраженные сенсомоторные расстройства. 3. Паралич конечностей — как временный, так и постоянный. 4. Если опухоль злокачественная, то паралич наступает в течение 3-4 месяцев. Длительность жизни составляет полгода-год. |
Осложнения опухоли спинного мозга
Заболевание может приводить к следующим осложнениям [1] [2] :
Сирингомиелический синдром при опухоли
Полости сдавливают спинной мозг, при этом сначала поражаются нервные волокна, несущие в мозг информацию о температуре и боли. Затем повреждаются волокна, передающие сигналы из мозга к мышцам. В результате пациенты становятся менее чувствительны к температуре и боли, их руки и ноги слабеют.
Диагностика опухоли спинного мозга
Когда следует обращаться к врачу
К доктору нужно обратиться при появлении первых симптомов: боли в спине, мышечной слабости и нарушении чувствительности.
Обследование и постановка диагноза
Диагностика опухоли спинного мозга проходит в несколько этапов:
4. КТ-миелография. Применяют для выявления границ опухоли. Метод заключается в контрастировании субарахноидального пространства (полости со спинномозговой жидкостью между мягкой и паутинной оболочками спинного мозга) водорастворимыми веществами. В комбинации с МРТ или КТ позволяет значительно улучшить диагностику опухолей спинного мозга, особенно в окружающих его тканях.
Лечение опухоли спинного мозга
Диагноз «опухоль спинного мозга» зачастую предполагает нейрохирургическое вмешательство. Если пациент находится в тяжёлом соматическом, то хирургическое лечение противопоказано.
Операция
Она состоит двух этапов:
Нейрохирург, оперируя опухоль, стремится устранить сдавление спинного мозга, полностью удалить новообразование и, по возможности, избежать развития нового неврологического дефицита. Основные цели оперативного лечения:
Лучевая терапия и химиотерапия
На настоящий момент лучевую терапию при опухолях спинного мозга не рассматривают в качестве первичного лечебного воздействия из-за её низкой продуктивности.
Стереотаксическая радиотерапия. Этот способ считается лучшим из всех известных медицине на сегодняшний день. Радиотерапию назначают пациентам, опухоли которых неоперабельны. Суть лечения в том, чтобы целенаправленным потоком гамма-излучения вызвать разрушение опухоли, не затрагивая при этом здоровые клетки.
Прогноз. Профилактика
Реабилитация после удаления опухоли
После удаления опухоли пациенту необходима реабилитация, чтобы восстановиться как на физическом, так и на психологическом уровне. Для реабилитации назначаются лечебная физкультура, корсетотерапия и психологическая помощь, пациент учится ходить заново.
Профилактика
Для профилактики заболевания, начиная с раннего возраста, следует соблюдать основные правила:
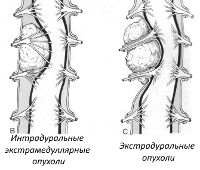
Экстрамедуллярные опухоли
Экстрамедуллярные опухоли —новообразования, которые растут из тканей, окружающих спинной мозг. Они образуются из спинномозговых корешков, оболочек, сосудов. В зависимости от расположения новообразования можно разделить на:
Наиболее часто встречаются доброкачественные экстрамедуллярные опухоли:
Клиническая симптоматика таких опухолей обусловлена тем, что при росте опухоли происходит сдавление корешков и/или самого спинного мозга, иногда клинические проявления связаны со сдавлением сосудов спинного мозга. Симптомы:
Интрадуральная экстрамедуллярная опухоль
Интрадуральная экстрамедуллярная опухоль располагается непосредственно между твердой мозговой оболочкой и спинным мозгом. Локализация их может быть различная:
В зависимости от расположения опухоли будут сдавлены различные проводящие пути спинного мозга и соответственно будет различаться клиническая симптоматика.
По статистике интрадуральные экстрамедуллярные опухоли встречаются наиболее часто — в 60% среди опухолей спинного мозга. В детском возрасте на долю этих опухолей приходится до 10%. Чаще всего специалисты диагностируют невриномы — до 45%, затем идут менингиома — до 34% и глиальные опухоли — до 17%.
Диагностика экстрамедуллярной опухоли
Прежде чем принимать решение о лечении экстрамедуллярных опухолей, необходимо провести нейровизуализацию, показывающую точное место расположения образования. Только после этого нейрохирург определяет объем, доступ и методику оперативного вмешательства. Методы нейровизуализации:
Лечение экстрамедуллярной опухоли
После проведения нейровизуализации, оценки неврологического статуса больного, клинических проявлений опухоли у пациента нейрохирург принимает решение о необходимости, объеме хирургического вмешательства, выбирает хирургический доступ к опухоли и методику ее удаления. При этом учитывается:
Операция чаще всего проводится из заднего доступа. Доступ может быть передним, переднебоковым, боковым, заднебоковым и задним относительно позвоночного столба. Операция проводится микрохирургически и довольно сложна в техническом отношении.
Однако в настоящее время при использовании современного операционного оборудования и при наличии соответствующей подготовки нейрохирурга оперативное лечение экстрамедуллярных опухолей оказывается успешным в большинстве случаев и несет относительно низкий риск послеоперационных осложнений.
Большую сложность представляют опухоли, вентрального и вентралатерального расположения.
Почему Вам стоит прийти именно к нам?
Читайте также
Услуга временно не предоставляется
Экстрамедуллярные опухоли спинного мозга
Экстрамедуллярные опухоли — спинальные новообразования, не прорастающие в спинной мозг, а локализующиеся около него. Могут располагаться над и под твердой мозговой оболочкой. Обычно экстрамедуллярные опухоли начинаются с признаков поражения спинального корешка, потом происходит сдавление спинного мозга с поражением половины, а затем всего его поперечника. Скорость развития клиники зависит от вида опухоли. В диагностике наиболее информативна МРТ, при невозможности её проведения — КТ-миелография. Лечение хирургическое — радикальное удаление. В случае злокачественных новообразований проводится химио- и радиотерапия.
МКБ-10
Общие сведения
Экстрамедуллярные опухоли берут свое начало в структурах, окружающих спинной мозг. Это могут быть сосуды, оболочки спинного мозга, параспинальная клетчатка, спинномозговые нервные корешки. В структуре опухолей спинного мозга экстрамедуллярные опухоли занимают до 80%, тогда как на интрамедуллярные новообразования приходится всего 20%. Экстрамедуллярные опухоли могут возникать в любом возрасте. В отдельных случаях (метастазирование, болезнь Гиппеля-Линдау, болезнь Реклингаузена) они имеют множественный характер.
В большинстве своем экстрамедуллярные опухоли имеют доброкачественный характер, однако и в таких случаях они представляют серьезную опасность, поскольку по мере роста приводят к нарастающему сдавлению спинного мозга с развитием в нем необратимых дегенеративных изменений. Это обуславливает большую актуальность вопросов своевременной диагностики и удаления экстрамедуллярных новообразований в современной неврологии, нейрохирургии и онкологии.
Классификация
В зависимости от расположения экстрамедуллярные опухоли разделяют на шейные, грудные, пояснично-крестцовые и опухоли конского хвоста. По отношению к твердой оболочке спинного мозга в клинической неврологии различают субдуральные (интрадуральные) и эпидуральные новообразования. У взрослых первые составляют до 65% спинномозговых опухолей, а вторые — 15%.
По своему характеру экстрамедуллярные опухоли могут быть добро- и злокачественными. По этиологии выделяют первичные и вторичные (метастатическими) новообразования. Вторичные образования — это метастазы злокачественных опухолей другой локализации, чаще рака простаты, рака молочной железы, рака матки и гипернефромы. Они всегда злокачественные.
Виды экстрамедуллярных опухолей
Клиническое значение имеет классификация экстрамедуллярных опухолей по виду. Так, среди субдуральных образований более часто встречаются менингиомы, невриномы и нейрофибромы. В совокупности они занимают около 80% опухолей экстрамедуллярной локализации. Эпидуральные новообразования могут быть представлены гемангиомой, липомой, хондромой, остеомой, хондробластомой. Предположительно определить вид опухоли можно при помощи методов нейровизуализации, однако точно его установить позволяет лишь гистологическое исследование.
Симптомы экстрамедуллярных опухолей
Симптоматика манифестирует корешковым синдромом — острой или подострой болью, иногда в виде «прострелов», ограничивающейся зоной иннервации отдельного корешка. В этой же области наблюдаются корешковые нарушения чувствительности (гипестезия, парестезия, онемение) и снижение силы мышц. Экстрамеддулярные опухоли шейного отдела проявляются симптомами шейного радикулита, новообразования грудного отдела манифестируют признаками грудного радикулита и т. д.
Корешковая стадия в зависимости от вида опухоли может продолжаться в диапазоне от нескольких месяцев (при злокачественном процессе) до 3-5 лет (при доброкачественном новообразовании). В этот период пациент может проходить лечение у терапевта, невролога, вертебролога по поводу остеохондроза позвоночника или плексита, а при локализации опухоли в грудном отделе — по поводу острого холецистита, панкреатита, стенокардии.
По мере увеличения размера экстрамедуллярные опухоли вызывают компрессию спинного мозга, что обуславливает последовательное возникновение следующих 2 стадий: половинного и полного поперечного поражения спинного мозга. Поражение половины поперечника проявляется клинически синдромом Броун-Секара — диссоциированными расстройствами моторных и сенсорных функций. На пораженной стороне тела ниже уровня опухоли возникает парез по центральному типу (слабость мышц с гипертонусом и гиперрефлексией), нарушение глубокой чувствительности, а на другой стороне — поверхностная гипестезия (снижение чувствительности к боли и температурному воздействию).
Полное поражение поперечника приводит к появлению симметричного неврологического дефицита. На уровне поражения отмечаются симптомы периферического пареза (мышечная слабость с гипорефлексией, мышечной гипотонией и атрофиями), ниже его — центральный парез с выпадением всех видов сенсорного восприятия, расстройством тазовых функций, вегетативными и трофическими нарушениями.
Диагностика
Раннее выявление экстрамедуллярных опухолей затруднено из-за их «маскировки» симптоматикой обычного радикулита или соматических заболеваний. Заподозрить опухолевый процесс позволяет отсутствие улучшения от проводимого лечения. Способы диагностики:
Точно судить о доброкачественности опухоли и ее виде позволяет гистологическое исследование её тканей, забор которых, как правило, производится интраоперационно.
Лечение экстрамедуллярных опухолей
Наиболее эффективный способ лечения опухолей экстрамедуллярной локализации — их радикальное хирургическое удаление. Операционным доступом к опухоли служит ламинэктомия. Вмешательство проводится нейрохирургом с минимальным затрагиванием спинного мозга для избежания его травматизации. Удаление интрадуральных новообразований является более сложным процессом, поскольку требует разреза твердой оболочки и манипуляций непосредственно вблизи спинного мозга. Если опухоль имеет 2 составляющие, то вначале резецируют экстрадуральная её часть. При гистологически подтвержденном злокачественном характере опухоли хирургическое лечение дополняется лучевой терапией.
Противопоказанием к операции могут выступать множественные метастатические опухоли и распространенные злокачественные поражения. В таких случаях проводятся паллиативные вмешательства, направленные на купирование болевого синдрома (перерезка спинального корешка) и декомпрессию позвоночного канала (ламинэктомия, фасетэктомия). Назначается химиотерапия и радиологическое лечение.
Прогноз
В прогностическом плане экстрамедуллярные опухоли более благоприятны, чем интрамедуллярные. Своевременное хирургическое лечение с применением микрохирургической техники, как правило, дает хороший результат с быстрым регрессом болевого синдрома и неврологического дефицита. Среди постоперационных осложнений встречаются ликворея, спинальный арахноидит и менингит, нестабильность позвоночника. Чем позднее начато лечение, тем больше вероятность остаточного неврологического дефицита в виде парезов и сенсорных расстройств. Самый неблагоприятный прогноз имеют метастатические поражения и первичные злокачественные новообразования.
Интрадуральное образование что это
Первичные опухоли спинного мозга встречаются достаточно редко, составляя лишь 2-4% всех первичных опухолей центральной нервной системы. Опухоли позвоночника обычно разделяют в зависимости от их локализации на три группы: экстрадуральные, интрадуральные экстрамедуллярные и интрамедуллярные. Выбор хирургического доступа к интрадуральным образованиям основывается в первую очередь на двух факторах: локализации образования и его интра- или экстрамедуллярного расположения. Обзор наиболее распространенных у взрослых интрамедуллярных и экстрамедуллярных опухолей позвоночника приведен, соответственно, в таблицах ниже.
Современные методы лучевой диагностики — магнитно-резонансная томография и КТ-миелография — эффективно позволяют дифференцировать интра- и экстрамедуллярные опухоли. Интрамедуллярные образования обычно можно резецировать из заднего или задненаружного доступов, тогда как интрадуральные экстрамедуллярные образования могут потребовать использования переднего, переднебокового, бокового, заднебокового или заднего доступов.
В данной статье мы рассмотрим наиболее часто используемые открытые доступы для резекции интрадуральных экстрамедуллярных и интрамедуллярных опухолей. В современной литературе существует ряд публикаций, посвященных резекции этих типов опухолей с использованием малоинвазивных хирургических доступов. Однако пока хирург полностью не овладеет этими методиками, мы рекомендуем пользоваться традиционными открытыми доступами.
а) Показания для операции при интрадуральной опухоли позвоночника:
— Неврологический дефицит.
— Гистологическая верификация опухоли.
— Рецидив опухоли.
б) Относительные противопоказания:
— Отсутствие неврологического дефицита.
— Дискразии форменных элементов крови и факторов свертывания.
— Множественная сопутствующая патология.
— Неблагоприятный прогноз (ожидаемая продолжительность жизни менее 3-6 месяцев).
в) Техника операции при интрадуральной опухоли позвоночника:
1. Оснащение:
— Фиксатор Мейфилд для задних доступов (при вмешательствах на шейном и верхнегрудном отделе)
— Рентгенпрозрачный операционный стол.
— Флюороскоп.
— Операционный микроскоп, обеспечивающий высокую степень увеличения и освещения.
— Система самофиксирующихся ретракторов (мозжечковый ретрактор, модульный ретрактор или система трубчатых диляторов и ретракторов для малоинвазивных вмешательств).
— Электронож (моно- и биполярный).
— Гемостатические средства (костный воск, Gelfoam, Surgifoam и/или FloSeal).
— Кусачки Керрисона, питуитарные кусачки и микроложки различных размеров.
— Высокоскоростной бор с рабочими частями типа «спичечная головка» или «бриллиант».
— Различные типы шовного материала.
— Система нейрофизиологического мониторинга (для регистрации соматосенсорных и моторных вызванных потенциалов (ССВП и МВП), электромиелограммы (ЭМГ) и функции сфинктера прямой кишки).
— Высокие дозы глюкокортикоидов в начале операции или непосредственно перед ней.
— Антибиотикопрофилактика.
2. Укладка пациента:
— При операциях из заднего или задненаружного доступа пациента укладывают в положение на животе, для предотвращения смещения тела в ходе операции при ротации стола пациента фиксируют к столу ремнями.
— При операциях из бокового или переднебокового доступа пациента укладывают в положение на боку
— При операциях из переднего доступа пациента укладывают в положение на спине.
— Под все костные выступы и участки тела пациента, подвергающиеся давлению, необходимо подложить мягкие подушки.
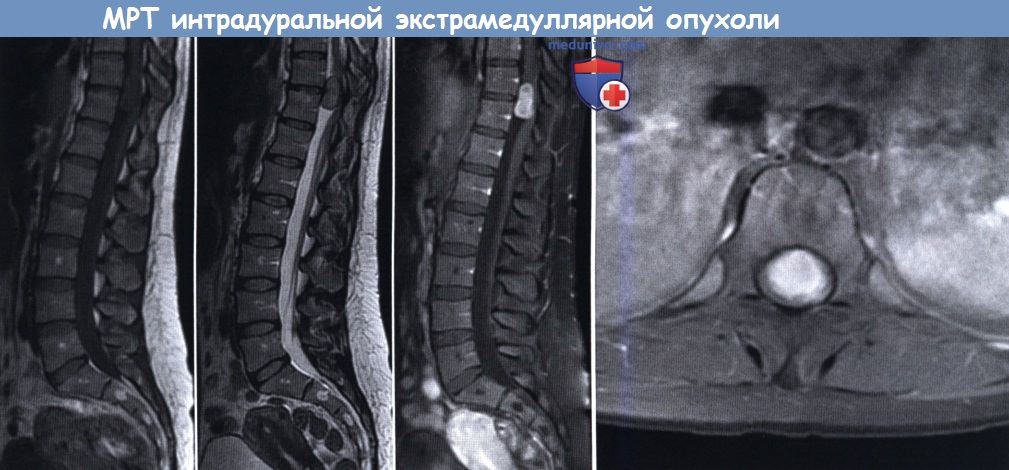
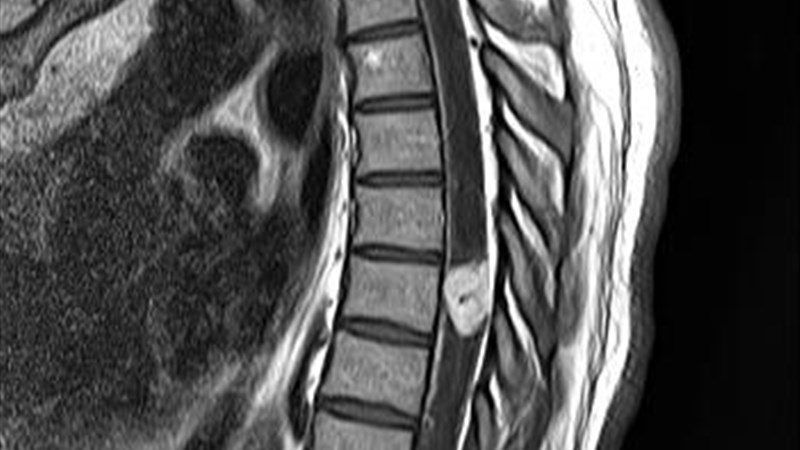
(слева направо: сагиттальные МР-сканы в режиме Т1, Т2 и Т2 с контрастным усилением, аксиальный МР-скан в режиме Т1 с контрастным усилением).
— С помощью флюороскопии или рентгенографии промаркируйте зону планируемого доступа.
— Для большей свободы доступа или герметичного восстановления целостности дурального мешка по окончании операции доступ должен быть несколько шире границ образования.
— При открытых вмешательствах из заднего доступа паравертебральные мышцы мобилизуют во избежание избыточной травматизации и кровоточивости поднадкостнично с помощью электроножа или элеватора Кобба с марлевой салфеткой.
— Если вы плохо знаете передние или переднебоковые доступы, имеет смысл пригласить на этап доступа хирурга смежной специальности — общего или кардиоторакального хирурга.
— Задачей доступа является достаточно широкая резекция в т.ч. костных элементов позвонков, однако выполняемые ляминэктомии, спондилоэктомии и резекции ребер по возможности не должны приводить к дестабилизации позвоночного столба.
— В связи с тракцией спинного мозга при изменении положении тела интрамедуллярные опухоли грудопоясничного отдела в положении на животе будут располагаться примерно на 1 см краниальней по сравнению с положением на спине, тогда как все предоперационные обследования выполняются, как правило, на спине.
4. Вскрытие дурального мешка. Следующие этапы операции выполняются с использованием операционного микроскопа. Перед вскрытием дурального мешка необходимо добиться адекватного гемостаза, что позволит избежать в послеоперационном периоде проблем, связанных с попаданием крови в субарахноидальное пространство, а также обеспечит хорошую визуализацию непосредственно во время операции. Более точно локализовать опухоль в режиме реального времени позволяет интраоперационное ультразвуковое исследование.
После того как будет локализована опухоль и обеспечен хороший гемостаз, по обе стороны планируемого разреза твердой мозговой оболочки для предотвращения попадания крови в субарахноидальное пространство укладываются влажные марлевые салфетки. Анестезиолог должен быть предупрежден о предстоящем вскрытии дурального мешка и должен быть готов к возможной быстрой потере значительного объема спинномозговой жидкости (СМЖ). Твердую мозговую оболочку удерживают с помощью микропинцета и рассекают по средней линии скальпелем № 15, оставляя интактной при этом паутинную оболочку спинного мозга.
Затем в разрез твердой мозговой оболочки между ней и паутинной оболочкой вводится диссектор Вудсона и твердая мозговая оболочка далее рассекается скальпелем на необходимом протяжении, если необходим доступ к большей степени к боковым отделам субдурального пространства, разрез дурального мешка может быть расширен поперечно в направлении корешков с образованием Т-образного доступа. Также с этой целью можно ротировать в ту или иную сторону операционный стол. Для удержания краев разреза твердой мозговой оболочки в раскрытом состоянии и предотвращения попадания крови в субарахноидальное пространство на края разреза мы накладываем несколько швов из плетеного нейлона №4-0. С помощью этих швов края разреза дурального мешка фиксируются к паравертебральным мышцам или простыням, либо они захватываются зажимами, которые свободно свисают по обе стороны операционного доступа. Наконец выполняется разрез паутинной оболочки. Выполняемый в ходе операции нейрофизиологический мониторинг позволяет более точно идентифицировать те или иные нервные образования, а также документировать функцию спинного мозга во время операции в судебно-медицинских целях.
5. Доступ к интрадуральным экстрамедуллярным опухолям. Границы интрадурального экстрамедуллярного образования с целью минимизации прямого давления и каких-либо манипуляций со спинным мозгом определяют с помощью микроинструментов, например, из набора Ротона. Каудальней конуса спинного мозга корешки для улучшения визуализации образования можно аккуратно смещать в ту или иную сторону. Для демаркации границ опухоли и отделения ее от спинного мозга используют влажные марлевые салфетки. На этом этапе может быть выполнена биопсия образования со срочным гистологическим исследованием. При нейрофибромах и шванномах выполняется электростимуляция пораженного корешка, которая позволяет определить, какая часть опухоли может быть безопасно удалена.
В ходе резекции опухоли следует избегать любой травматизации нервных образований, которая при интраоперационной стимуляции приводит к появлению двигательной активности в соответствующих группах мышц или сфинктере прямой кишки. При образованиях, располагающихся дистальней конуса спинного мозга или спаянных с терминальной нитью для предотвращения ретракции опухоли в проксимальном направлении сначала рекомендуется отсечь ее проксимальный конец. Если все зоны фиксации опухоли хорошо видны и могут быть достаточно легко разделены, то опухоль удаляется «кускованием» с помощью биопсийного зажима либо единым фрагментом. Ввиду ограниченности рабочего пространства во избежание различных манипуляций со спинным мозгом предпочтительно удаление опухоли ее кускованием. Также с этой целью и с целью уменьшения объема опухоли «изнутри» может использоваться ультразвуковой хирургический аспиратор Cavitron (CUSA). Биполярным коагулятором во избежание термического повреждения спинного мозга следует пользоваться на самой минимальной мощности.
При менингиомах для широкой и радикальной резекции опухоли необходимо обнажить весь пораженный участок твердой мозговой оболочки. Для достижения оптимального долгосрочного результата при менингиомах 2 степени и выше по классификации ВОЗ необходима широкая радикальная резекция опухоли. При менингиомах 1 степени частота рецидивов опухоли достаточно невелика, поэтому широкая радикальная резекция здесь уже не так важна.
6. Доступ к интрамедуллярным опухолям. Резекция интрамедуллярных опухолей выполняется практически исключительно с использованием заднего доступа. Начальные этапы доступа в точности такие же, как описано выше для интрадуральных экстрамедуллярных опухолей. Под операционным микроскопрм твердая мозговая оболочка рассекается срединным разрезом по всей протяженности образования. Если планируется только биопсия опухоли, доступ можно ограничить. Образование может быть и не видно со стороны наружной поверхности спинного мозга, поэтому место и протяженность доступа следует планировать на основе данных предоперационного обследования. Для интраоперационной локализации образования и планирования протяженности миелотомии может быть эффективно ультразвуковое исследование. Доступ к расположенным срединно образованиям осуществляется посредством срединной миелотомии, к расположенным эксцентрично образованиям — также посредством срединной миелотомии либо в области входа в спинной мозг дорзального корешка. Следует помнить, что задняя срединная борозда спинного мозга, используемая для срединной миелотомии, на фоне отека спинного мозга далеко не всегда может быть легко идентифицирована. В подобных случаях поверхностные сосуды спинного мозга также не могут служить надежными ориентирами, позволяющими локализовать центральную зону между двумя точками входа в спинной мозг дорзальных его корешков.
Миелотомия выполняется либо скальпелем № 11 либо с помощью диоксид-углеродного лазера. На этом этапе может регистрироваться «провал» ССВП. Дальнейшие этапы вмешательства определяются задачами операции — будь это просто биопсия, удаление избыточного объема или радикальная резекция опухоли. Опухоли, характеризующиеся диффузным инфильтративным ростом, например, астроцитомы, невозможно резецировать безопасно, тогда как более экспансивно растущие образования, например, эпендимомы, могут быть доступны радикальной резекции. Перед тем, как приступить к резекции образования, для создания безопасного рабочего пространства необходимо добиться внутренней декомпрессии образования. Достигается это с помощью микродиссекторов, биполярного коагулятора и/или CUSA. Мы не рекомендуем пользоваться с этой целью электроножом ввиду высокой вероятности повреждения нервных проводников за счет рассеивания электрических импульсов.
Ключевым моментом безопасной резекции интрадуральной опухоли является определение рабочей зоны между тканью опухоли и окружающей нормальной тканью спинного мозга. Зона эта формируется постепенно за счет аккуратного разведения краев разреза спинного мозга с помощью микродиссекторов и микропинцетов. Если граница между тканью опухоли и нормальным веществом спинного мозга хорошо видна, однако опухоль плотно спаяна с окружающей тканью, резецировать патологическую ткань начинают от центра опухоли, целью в таком случае будет максимально радикальная резекция. В течение всей операции необходимо следить, чтобы к краям разреза спинного мозга не прилагалось слишком избыточное прямое или непрямое тракционное усилие, также не следует тянуть за фрагменты опухоли, если они интимно спаяны с окружающим веществом спинного мозга. После завершения основного этапа операции мягкая мозговая оболочка ушивается отдельными узловыми швами с использованием нерассасывающегося монофиламентного или подобного ему шовного материала № 8-0.
7. Гемостаз. При вмешательствах в интрадуральном пространстве гемостаз достигается несколькими способами. На кровоточащие нервные образования можно уложить влажные марлевые салфетки или губку Surgifoam и оставить их на несколько секунд или минут — нередко только одного этого уже бывает достаточно. Также кровоточащие ткани можно укрыть рассасывающейся желатиновой губкой, пропитанной физиологическим раствором или раствором рекомбинантного человеческого тромбина. Только когда такие «консервативные» мероприятия оказываются неэффективными, нейрохирург может прибегнуть к агрессивным мерам — использованию коагулятора. Пользоваться монополярным электродом мы не рекомендуем, использование биполярного коагулятора позволяет минимизировать рассеивание токов из рабочей зоны и тем самым свести к минимуму нежелательное повреждение окружающих нервных волокон. Для ограничения рассевания тепла из зоны коагуляции необходимо постоянно орошать эту зону физиологическим раствором.
8. Закрытие операционной раны. По завершении удаления опухоли зона резекции осматривается на предмет возможных остатков образования или источников кровотечения. Остатки крови с целью минимизации риска развития в послеоперационном периоде менингита необходимо отмыть путем обильного орошения теплым физиологическим раствором. Объем выполненной резекции опухоли можно оценить с помощью ультразвукового исследования.
Швы, фиксирующие края разреза дурального мешка, удаляются и дуральный мешок ушивается отдельными узловыми или непрерывным швом. С этой целью можно использовать плетеный (нейлон 4-0) или монофиламентный (нейлон или гортекс 5-0 или 6-0) шовный материал. При малоинвазивных вмешательствах разрез дурального мешка может быть восстановлен с использованием нитиноловых U-клипс (Medtronic, Minneapolis, MN). При менингиомах для закрытия дефекта дурального мешка, вызванного иссечением опухоли, показана пластика твердой мозговой оболочки. На рынке для этой цели представлен целый ряд материалов. Как вариант, пластика может быть выполнена с использованием широкой аутофасции бедра. Дефект дурального мешка во избежание формирования псевдоменингоцеле должен быть восстановлен герметично, для оценки герметичности выполненного шва просят анестезиолога поднять и некоторое время удерживать положительное давление в легких на уровне 30-40 мм водн.ст. При выявлении дефекта он может быть ушит описанными здесь способами либо восстановлен с помощью заплатки из аллогенного материала или аутомышцы. Если добиться герметизации дурального мешка невозможно, устанавливается люмбальный дренаж для сброса СМЖ в послеоперационном периоде и снижения тем самым интратекального давления в зоне шва твердой мозговой оболочки. Для снижения риска формирования псевдоменингоцеле в подобных случаях зона шва дополнительно укрывается коллагеновым матриксом. Можно с этой целью воспользоваться и другими одобренными FDA средствами, например, спинальным герметиком DuraSeal. В послеоперационном периоде дополнительно можно использовать позвоночные брейсы, способствующие увеличению внутрибрюшного давления, препятствующего истечению СМЖ.
Наконец операционная рана ушивается послойно. Паравертебральные мышцы сближаются и ушиваются редкими швами из рассасывающегося шовного материала № 0. Фасция ушивается плотно непрерывным или узловыми швами также с использованием рассасывающегося шовного материала № 0. Наконец, тем способом, который предпочитает хирург, ушивается клетчатка и кожа.
г) Послеоперационное ведение:
— Объем выполненной резекции необходимо оценить при МРТ с контрастным усилением.
— В раннем послеоперационном периоде с целью обезболивания назначаются пероральные опиоды или проводится пациент-контролируемая внутривенная анальгезия.
— Рекомендуется ранняя мобилизация пациентов, физиотерапия и реабилитация.
— В отдаленном послеоперационном периоде плановые осмотры пациента обязательно должны включать рентгенологическое обследование. После ляминэктомии на нижнешейном или шейно-грудном уровне высока вероятность формирования нестабильности или деформации позвоночника, особенно это касается молодых пациентов.
д) Осложнения операции:
— В послеоперационном периоде достаточно часто наблюдаются следующие транзиторные явления: спинальная головная боль, моторные и/или сенсорные нарушения (особенно, если проводилась миелотомия)
— Стойкий неврологический дефицит.
— Эпидуральные гематомы.
— Псевдоменингоцеле/ликворея, инфекция операционной раны, менингит, постляминэктомическая деформация позвоночника.
е) Заключение. В настоящей статье приведены наиболее часто используемые для резекции большинства интрадуральных экстрамедуллярных и интрамедуллярных опухолей хирургические доступы. Задние доступы, обеспечивающие возможность варьировать объем резекции задней и латеральных костных стенок спинномозгового канала, рассечения зубовидной связки и ротации спинного мозга, дают возможность безопасно резецировать большинство интрадуральных образований вне зависимости от их взаимоотношений со спинным мозгом. При некоторых вентрально расположенных опухолях иногда все же может возникнуть необходимость использования переднего доступа. Если характер доступа или объем костной резекции может привести к дестабилизации позвоночника, то еще до операции необходимо решить вопрос о его стабилизации с использованием тех или иных металлоконструкций.
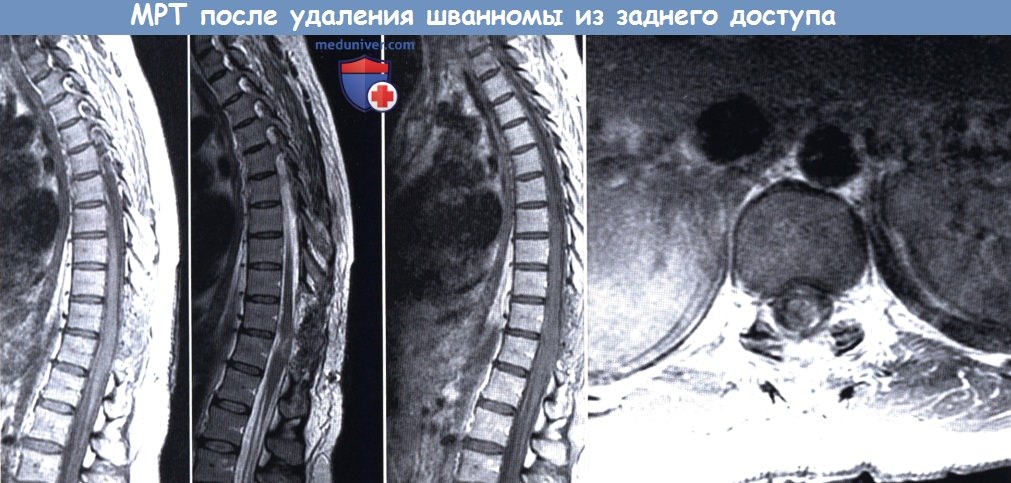
(слева направо: сагиттальные МР-сканы в режиме Т1, Т2 и Т1 с контрастным усилением, аксиальный МР-скан в режиме Т1 с контрастным усилением).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021