Интрадуральное образование позвоночника что это
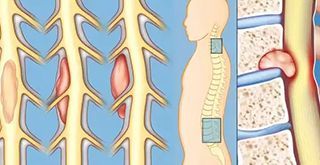
Экстрамедуллярные и интрамедуллярные опухоли спинного мозга
Такое явление, как боли в спине, известно многим. Как правило, оно является последствием принятия чрезмерных нагрузок, а также растяжений или изменений в организме, появляющихся с возрастом. Однако, встречаются и такие случаи, когда причиной боли является спинальная опухоль. Они бывают двух видов:
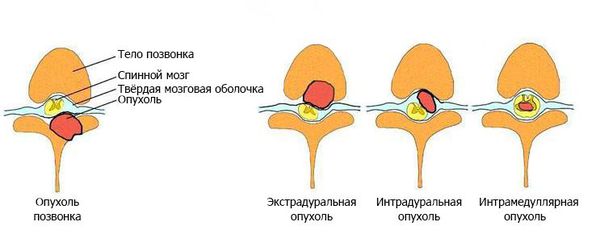
Спинальная опухоль представляет собой добро- или злокачественное новообразование, которое появляется и развивается в следующих анатомических структурах:
Экстрамедуральные опухоли
Экстрамедуральная опухоль спинного мозга представляет собой новообразование, расположенное вне структур спинного мозга, и происходящее из
Данный вид опухолей принято делить на:
Экстрамедуллярные опухоли вызывая сдавление спинного мозга или корешков приводят к появлению следующих симптомов:
Интрамедуллярные опухоли
Интрамедуллярные опухоли спинного мозга характеризуются локализацией непосредственно в веществе спинного мозга. В большинстве случаев они имеют доброкачественную природу, однако их хирургическое удаление весьма затруднено. В зависимости от отдела позвоночника, в котором развивается интрамедуллярная опухоль, её симптоматика может включать в себя следующее:
Диагностика
Пройти курс лечения и диагностику экстрамедуллярных и интрамедуллярных опухолей спинного мозга можно в многопрофильной клинике ЦЭЛТ. Симптоматика спинальных опухолей схожа с клиническими проявлениями более распространённых патологий, поэтому наши особое внимание специалисты уделяют правильной постановке диагноза. Для этого ими проводятся комплексные диагностические исследования, которые помимо осмотра у специалиста и сбора анамнеза включают в себя следующее:
Лечение
В клинике ЦЭЛТ успешно проводятся операции по удалению спинальных опухолей. При назначении хирургического вмешательства наши специалисты учитывают целый ряд факторов, начиная с возраста и состояния здоровья больного и заканчивая разновидностью новообразования и особенностями её развития.
Проведение операции направлено на удаление опухоли с минимальным риском повреждения окружающих тканей и поражения нервов. Наши нейрохирурги располагают современными инструментами и оборудованием, позволяющем им получить доступ даже к тем опухолям, которые раньше были недоступны. Во время проведения операции наши специалисты имеют возможность провести исследование нервов при помощи электродов, что сводит к минимуму неврологические поражения. Мощные микроскопы дают возможность отличить опухоль от здоровых тканей. Иногда используется ультразвуковой аспиратор, который позволяет разрушить новообразование при помощи ультразвука. После проведения операции может применяться лучевая терапия, позволяющая избавиться от остатков тканей, которые было невозможно удалить в процессе операции. Помимо этого, её используют для лечения неоперабельных новообразований.
Что такое опухоль спинного мозга? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ярикова А. В., нейрохирурга со стажем в 9 лет.
Определение болезни. Причины заболевания
Распространённость
Опухоли спинного мозга составляют 10–15 % опухолей ЦНС. Среди них:
Более 80 % опухолей спинного мозга развиваются из его оболочек, сосудов, эпидуральной клетчатки и нервных корешков. И только 15–20 % случаев составляют интрамедуллярные опухоли, которые растут внутри ткани спинного мозга.
Факторы риска
Достоверные причины появления опухолей спинного мозга до сих пор неизвестны. В качестве факторов риска выступают [1] [4] :
Симптомы опухоли спинного мозга
Новообразования спинного мозга нельзя обнаружить по внешним признакам. Визуально можно определить только опухоль в позвонках или рядом с ними.
Патогенез опухоли спинного мозга
Доброкачественные и злокачественные образования
Новообразование со временем увеличивается и давит на содержимое позвоночного канала. Сильная боль возникает при опухолях в области шейного отдела и конского хвоста. Боль может быть односторонней, когда опухоль развивается на боковой поверхности спинного мозга и сдавливает корешок; двусторонние боли в начале заболевания служат указанием на заднюю локализацию опухоли.
Опухоли задней поверхности спинного мозга вызывают утрату суставно-мышечного чувства и чувствительности к вибрации. Заднебоковая локализация опухоли проявляется болевым корешковым (радикулярным) синдромом, пониженной чувствительностью в этой области с последующим её полным выпадением.
По мере развития опухоли возникают и другие симптомы, которые указывают на сдавление спинного мозга. Синдром половинного поражения спинного мозга проявляется слабостью мышц с непроизвольными сокращениями, выпадением глубокой чувствительности (ощущения массы тела, вибрации, давления), нарушением способности понимать через прикосновения, что пишут или рисуют на коже (графестезия). Кроме того, притупляются болевые, температурные, реже тактильные ощущения в противоположной стороне тела.
Классификация и стадии развития опухоли спинного мозга
Заболевание классифицируют по следующим признакам:
По происхождению опухоли делятся на две группы:
По локализации [4] :
По отношению к стороне спинного мозга [3] [4] :
По топографической локализации [8] :
По гистологической характеристике [1] [8] :
Cтадии развития заболевания представлены в таблице [8] :
| Стадии развития заболевания | Проявления |
|---|---|
| 1. Радикулярная | 1. Слабая по интенсивности боль в области спины. Пациент может 10—15 лет не обращается к нейрохирургу или неврологу, так как не подозревает о проблеме. |
| 2. Броун-Секаровская | 1. Спастический парез со стороны опухоли. 2. Выпадение глубокой чувствительности (чувства массы тела, давления и вибрации, мышечно-суставные расстройства). 3. Нарушение графестезии. 4. Притупление болевого, температурного и реже тактильного восприятия с противоположной стороны тела. |
| 3. Парапарез или паралич | 1. Функциональные нарушения вегетативной системы, органов таза. 2. Выраженные сенсомоторные расстройства. 3. Паралич конечностей — как временный, так и постоянный. 4. Если опухоль злокачественная, то паралич наступает в течение 3-4 месяцев. Длительность жизни составляет полгода-год. |
Осложнения опухоли спинного мозга
Заболевание может приводить к следующим осложнениям [1] [2] :
Сирингомиелический синдром при опухоли
Полости сдавливают спинной мозг, при этом сначала поражаются нервные волокна, несущие в мозг информацию о температуре и боли. Затем повреждаются волокна, передающие сигналы из мозга к мышцам. В результате пациенты становятся менее чувствительны к температуре и боли, их руки и ноги слабеют.
Диагностика опухоли спинного мозга
Когда следует обращаться к врачу
К доктору нужно обратиться при появлении первых симптомов: боли в спине, мышечной слабости и нарушении чувствительности.
Обследование и постановка диагноза
Диагностика опухоли спинного мозга проходит в несколько этапов:
4. КТ-миелография. Применяют для выявления границ опухоли. Метод заключается в контрастировании субарахноидального пространства (полости со спинномозговой жидкостью между мягкой и паутинной оболочками спинного мозга) водорастворимыми веществами. В комбинации с МРТ или КТ позволяет значительно улучшить диагностику опухолей спинного мозга, особенно в окружающих его тканях.
Лечение опухоли спинного мозга
Диагноз «опухоль спинного мозга» зачастую предполагает нейрохирургическое вмешательство. Если пациент находится в тяжёлом соматическом, то хирургическое лечение противопоказано.
Операция
Она состоит двух этапов:
Нейрохирург, оперируя опухоль, стремится устранить сдавление спинного мозга, полностью удалить новообразование и, по возможности, избежать развития нового неврологического дефицита. Основные цели оперативного лечения:
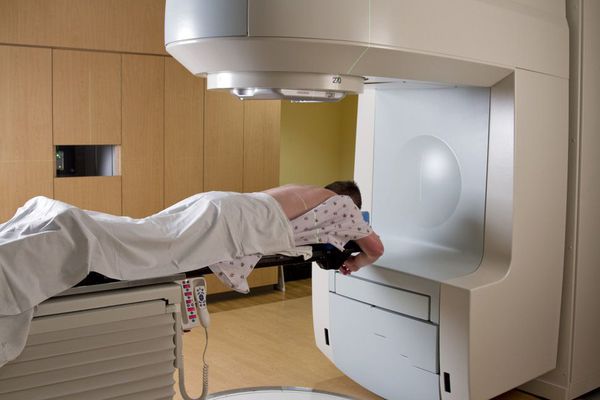
Лучевая терапия и химиотерапия
На настоящий момент лучевую терапию при опухолях спинного мозга не рассматривают в качестве первичного лечебного воздействия из-за её низкой продуктивности.
Стереотаксическая радиотерапия. Этот способ считается лучшим из всех известных медицине на сегодняшний день. Радиотерапию назначают пациентам, опухоли которых неоперабельны. Суть лечения в том, чтобы целенаправленным потоком гамма-излучения вызвать разрушение опухоли, не затрагивая при этом здоровые клетки.
Прогноз. Профилактика
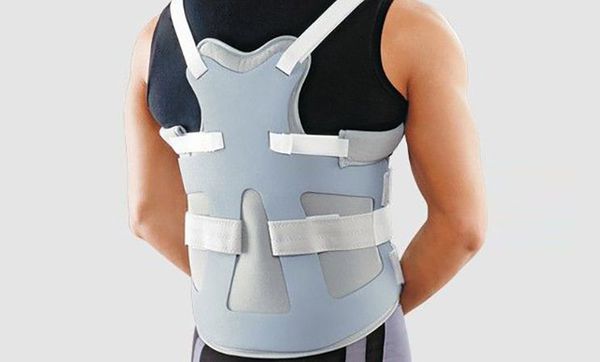
Реабилитация после удаления опухоли
После удаления опухоли пациенту необходима реабилитация, чтобы восстановиться как на физическом, так и на психологическом уровне. Для реабилитации назначаются лечебная физкультура, корсетотерапия и психологическая помощь, пациент учится ходить заново.
Профилактика
Для профилактики заболевания, начиная с раннего возраста, следует соблюдать основные правила:
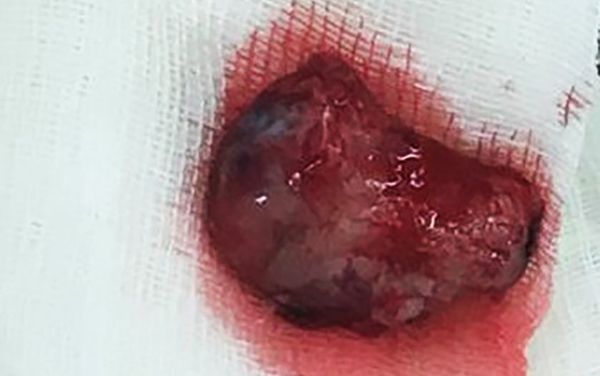
Удаление опухоли спинного мозга
Опухоли спинного мозга разделяют на несколько групп в зависимости от их расположения:
Симптомы
Первыми симптомами новообразований спинного мозга могут быть болевые ощущения, двигательные или чувствительные расстройства. Проявления зависят от расположения опухоли и ее размера. Поэтому при любых болях в спине, особенно если они возникают на фоне имеющегося онкологического заболевания, нужно обратиться к врачу. При выявлении новообразования чаще всего принимается решение об удалении опухоли спинного мозга.
Диагностика
Для диагностики применяются:
Лечение
В качестве медикаментозного лечения назначаются кортикостероиды. Если присутствует сдавление спинного мозга, то лечение необходимо начинать как можно скорее.
Хорошо локализованные опухоли можно удалять хирургически. Если опухоль нельзя удалить, применяют лучевую терапию с возможной декомпрессией. Экстрадуральные метастазы, вызывающие сдавление спинного мозга, обычно удаляют из тела позвонка, затем проводят лучевую терапию. Метастатические экстрадуральные опухоли, которые не сдавливают спинной мозг, можно лечить только лучевой терапией, но если лучевая терапия не помогает, то необходимо проведение операции.
Техника операции
Основной метод лечения новообразований спинного мозга – хирургический. Операция показана при неэффективности лучевой терапии или при сдавлении спинного мозга. Удаление опухоли спинного мозга приводит к восстановлению его функций и исчезновению симптомов заболевания. Технология операции выбирается в зависимости от размера и расположения опухоли. Операция в среднем продолжается 2-4 часа.
Вмешательство может быть радикальным – когда опухоль иссекается полностью, либо паллиативным. Радикальное удаление возможно при отсутствии прорастания опухолью спинного мозга и его корешков. Если опухоль интрамедуллярная, то полностью удалить такое образование, не повредив спинной мозг технически невозможно. В таких случаях хирургическим путем добиваются декомпрессии (устранение сдавления) мозга, восстановления циркуляции спинномозговой жидкости и снятия симптомов. Доступ к опухоли производится путем ламинэктомии – удаления дужки позвонка либо с помощью эндоскопической техники.
Все вмешательства на спинном мозге проводятся с электро-нейромиографическим контролем. Этот современный метод визуализации позволяет отличить опухолевую ткань от нервной, и избежать повреждения спинного мозга. Операция без использования инновационных технологий контроля может привести к развитию тяжелых неврологических осложнений в послеоперационном периоде.
Удаление опухоли спинного мозга возможно только в специализированных медицинских центрах, оснащенных оборудованием надлежащего уровня и при наличии опытных высококвалифицированных специалистов. Только использование современных методик позволяет добиться восстановления работоспособности пациента и исчезновения симптомов сдавления спинного мозга: болей, парезов, параличей, недержания мочи, нарушений чувствительности.
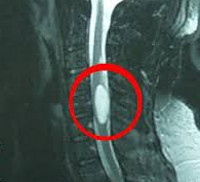
Интрамедуллярные опухоли спинного мозга — спинальные новообразования, возникающие в спинномозговом веществе. Наиболее часто это глиомы, реже — сосудистые опухоли, крайне редко — липомы, тератомы, дермоид, холестеатомы, шванномы и др. Проявляются болевым синдромом, сенсорными нарушениями, парезами, тазовой дисфункцией. Наиболее точно интрамедуллярные опухоли диагностируются по данным МРТ и ангиографии спинного мозга, а также результатам исследования тканей новообразования. Лечение хирургическое: по возможности выполняется радикальное удаление опухоли с последующей комплексной реабилитационной терапией.
МКБ-10
Общие сведения
Интрамедуллярные опухоли спинного мозга достаточно редки, по различным данным они занимают от 2,5 до 8% всех опухолей ЦНС и не более 18-20% спинальных опухолей. Интрамедуллярные (внутримозговые) спинальные опухоли растут из вещества спинного мозга. При этом они могут располагаться исключительно в пределах спинного мозга, не выходя за его пиальную оболочку, формировать на поверхности мозга экзофитное выпячивание или значительно разрастаться, заполняя своей массой субдуральное пространство. Наиболее часто внутримозговые новообразования наблюдаются в шейных сегментах спинного мозга. Около 70% внутримозговых спинальных опухолей составляют глиомы — новообразования из глиальных мозговых клеток. Среди них наиболее распространены астроцитомы и эпендимомы. Первые наблюдаются преимущественно в детском возрасте, вторые — у лиц среднего возраста и старше.
Попытки удаления интрамедуллярных опухолей предпринимались с 1911 г. Однако они не имели успеха и еще в 70-х гг. прошлого века нейрохирурги при обнаружении в ходе операции внутримозгового характера опухоли предпочитали оставлять ее неудаленной, а лишь рассекать дуральную оболочку для декомпрессии спинномозгового канала. Применение в нейрохирургической практике микрохирургической техники, ультразвукового аспиратора, операционного лазера, точного планирования операции при помощи МРТ значительно увеличило возможности удаления интрамедуллярных опухолей и дало надежду многим пациентам. Дальнейшее усовершенствование операционных методик и реабилитационного послеоперационного лечения является сегодня насущной проблемой для специалистов в области нейрохирургии и неврологии.
Классификация интрамедуллярных опухолей
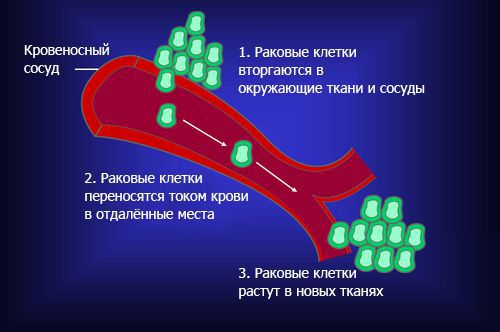
В зависимости от типа среди интрамедуллярных спинальных новообразований выделяют глиомы (астроцитомы, эпендимомы, олигодендроглиомы, олигоастроцитомы), сосудистые опухоли (гемангиобластомы, каверномы), липомы, невриномы, дермоидные опухоли, тератомы, холестеатомы, лимфомы, шванномы. По распространенности сосудистые опухоли занимают второе место после глиом, их доля среди всех внутримозговых спинальных опухолей составляет около 15%. Остальные виды новообразований встречаются значительно реже. По локализации классифицируют медуллоцервикальные, шейные, шейно-грудные, грудные, поясничные новообразования и опухоли эпиконуса и конуса. Интрамедуллярные опухоли спинного мозга могут быть метастатическими, что имеет место при раке молочной железы, раке легкого, почечно-клеточном раке, меланоме и пр.
С нейрохирургической точки зрения важное значение имеет классификация опухолей по типу их роста на диффузные и фокальные. Диффузно (инфильтративно) растущие новообразования не дают четкого разграничения со спинномозговыми тканями, их распространенность варьирует от поражения одного сегмента до нарушения структуры всего спинного мозга. Диффузный рост типичен для астроцитом, глиобластом, олигодендроглиом, некоторых эпендимом. Фокально растущие опухоли могут охватывать от 1 до 7 спинальных сегментов, но они четко разграничены с тканями спинного мозга, что благоприятствует их радикальному удалению. Фокальным ростом отличаются эпендимомы, гемангиобластомы, кавернозные ангиомы, липомы, тератомы, невриномы.
В хирургической практике применяется также классификация итрамедуллярных опухолей на экзо- и эндофитные. Экзофитные новообразования распространяются за пределы пиальной оболочки и продолжают расти на поверхности спинного мозга. К таким опухолям относятся гемангиобластомы, липомы, дермоиды, тератомы. Эндофитные образования растут внутри спинного мозга, не выходя за его пиальную оболочку. Эндофитными являются эпендимомы, астроцитомы, метастатические опухоли.
Симптомы интрамедуллярных опухолей
Внутримозговые спинальные опухоли зачастую характеризуются относительно медленным развитием клинической картины с существованием длительного периода слабо выраженных проявлений. По некоторым данным, время от появления первых симптомов до обращения пациента к нейрохирургам варьирует от 3 мес. до 11 лет, но в среднем составляет 4,5 года. Типичным симптомом дебюта опухоли выступает боль вдоль позвоночника в области расположения новообразования. Она носит протопатический характер — длительная ноющая и тупая боль, точную локализацию которой пациенты затрудняются указать. Отличительной особенностью боли является ее появление в горизонтальном положении и ночью, в то время как боли связанные, например, с остеохондрозом позвоночника, напротив, в положении лежа уменьшаются и проходят. Подобный болевой синдром отмечается примерно в 70% случаев.
У 10% пациентов боль имеет радикулярный характер — острые пекущие или жгучие «прострелы», идущие в нисходящем направлении по ходу иннервации 1-2 спинальных корешков. Редко интрамедуллярные опухоли манифестируют возникновением дизестезий — сенсорных расстройств в виде холода/жара в 1 или нескольких конечностях. Обычно клиника внутримозговых спинальных новообразований включает локализующиеся соответственно уровню поражения нарушения поверхностных видов чувствительности (чувство боли и температуры) при сохранности глубоких (тактильные ощущения и позиционная чувствительность). В ряде случаев первичным симптомом выступает слабость в ногах, которая сопровождается повышением мышечного тонуса и атрофией мышц. При поражении шейных и грудных спинальных сегментов пирамидные проявления (спастика, гиперрефлексия, патологические стопные знаки) могут наблюдаться довольно рано.
Клиника интрамедуллярных опухолей варьирует в соответствии с их местоположением по длиннику спинного мозга. Так, медуллоцервикальные новообразования сопровождаются церебральной симптоматикой: признаками внутричерепной гипертензии, атаксией, зрительными нарушениями. Опухоли шейных сегментов зачастую дебютируют затылочными болями с последующим присоединением пареза и гипестезии в одной руке. Нижний парапарез возникает по прошествии нескольких месяцев или даже лет, а тазовая дисфункция — только на поздних стадиях. Интрамедуллярные опухоли грудной локализации часто манифестируют появлением легкого сколиоза. Затем возникают боли и тоническое напряжение паравертебральных мышц, дискомфорт при движениях. Сенсорные расстройства мало характерны, среди них преобладают парестезии и дисестезии. Тазовые нарушения относятся к поздним проявлениям. Интрамедуллярные опухоли эпиконуса/конуса отличаются ранним возникновением тазовой дисфункции и нарушениями чувствительности аногенитальной зоны.
Диагностика интрамедуллярных опухолей
Эпендимомы и астроцитомы, достигшие крупных размеров, могут давать фиксируемое при фронтальной рентгенографии позвоночника расширение позвоночного канала, однако наличие этого рентген-признака позволяет лишь заподозрить опухоль. Исследование цереброспинальной жидкости дает неврологу возможность исключить воспалительные поражения спинного мозга (миелит) и гематомиелию. В пользу опухолевого процесса свидетельствует наличие белково-клеточной диссоциации и выраженного гиперальмубиноза. Опухолевые клетки в ликворе являются довольно редкой находкой. Объективизация неврологических изменений и динамическое наблюдение за ними выполняется методами электронейромиографии и исследованием вызванных потенциалов.
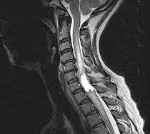
Ранее диагностика спинальных новообразований осуществлялась при помощи миелографии. В настоящее время на смену ей пришли томографические методы нейровизуализации. Использование КТ позвоночника позволяет дифференцировать интрамедуллярные опухоли спинного мозга с его кистами, гематомиелией и сирингомиелией; диагностировать сдавление спинного мозга. Но наиболее информативным способом диагностики спинальных опухолей на сегодняшний день выступает МРТ позвоночника.
МРТ позволяет предположить тип опухоли, определить ее диффузный или фокальный характер, установить точную локализацию и распространенность. Все эти данные необходимы не только с диагностической точки зрения, но и для адекватного планирования хирургического лечения. Т1-режим более информативен в отношении кистозных и солидных составляющих новообразования, Т2-режим — в отношении кист и визуализации цереброспинальной жидкости. Применение контраста значительно облегчает дифференцировку опухоли от окружающих ее отечных тканей.
Диагностика сосудистых интрамедуллярных новообразований требует проведения спинальной ангиографии. Сегодня методом выбора является КТ сосудов или МРТ-ангиография. С целью предоперационного определения питающих и дренирующих опухоль сосудов предпочтительнее применение последней. Окончательная верификация интрамедуллярной опухоли возможна лишь по результатам гистологического исследования ее тканей, забор которых обычно осуществляется интраоперационно.
Лечение интрамедуллярных опухолей
Эффективность лучевой терапии в отношении интрамедуллярных опухолей находится под вопросом, поскольку влечет за собой радиационное поражение спинного мозга, более чувствительного к излучению, чем церебральные ткани. В связи с этим, несмотря на все сложности проведения операции, хирургический метод является основным. Объем удаления интрамедуллярной опухоли диктуется ее типом, характером роста, местоположением и распространенностью.
Доступом к опухоли является ламинэктомия. При эндофитных опухолях производят миелотомию — вскрытие спинного мозга, при экзофитных новообразованиях удаление начинают с их экзофитной составляющей, постепенно углубляясь в спинной мозг. На первом этапе удаления сосудистых опухолей выполняют коагуляцию питающих их сосудов. После как можно более радикального микрохирургического иссечения тканей опухоли с помощью интраоперационной ультрасонографии осуществляется поиск остатков опухоли и очагов ее дополнительного роста. Операционное вмешательство заканчивается ушиванием дуральной мозговой оболочки, созданием корпородеза и фиксацией позвоночника пластинами и винтами. Удаление гемангиобластом возможно при помощи эмболизации их сосудов.
Фокальные интрамедуллярные опухоли спинного мозга могут быть удалены наиболее радикально, диффузные — лишь частично. Однако многие нейрохирурги отмечают положительный эффект операции и при диффузных новообразованиях. Основная проблема послеоперационного периода — это отек мозговых тканей, в связи с которым после операции отмечается усугубление неврологической симптоматики, а при медуллоцервикальной локализации опухоли возникает риск дислокационного синдрома с вклинением головного мозга в затылочное отверстие и гибелью пациента.
В большинстве случаев постоперационные неврологические изменения регрессируют в период от 1 до 2 недель. При глубоком неврологическом дефиците это время увеличивается. В ряде случаев образовавшийся в результате операции дополнительный неврологический дефицит имеет стойкий характер. Поскольку глубина постоперационных неврологических изменений прямо коррелирует с имеющимся до операции неврологическим дефицитом, многие хирурги рекомендуют раннее проведение хирургического лечения.
Прогноз интрамедуллярных опухолей
Прогноз внутримозговых спинальных новообразований неоднозначен и определяется характеристикой и параметрами роста опухоли. Основное осложнение в отдаленном периоде после радикального хирургического лечения — это продолженный рост и рецидив опухоли. Относительно благоприятный прогноз имеют эпендимомы. Есть данные об отсутствии рецидивов спустя 10 лет от момента операции. Астроцитомы дают меньше возможности для радикального удаления, у половины пациентов они рецидивируют в течение 5 лет после хирургического вмешательства. Неблагоприятный прогноз имеют тератомы, поскольку они склонны к малигнизации и способны давать системные метастазы. Прогноз метастатических интрамедуллярных опухолей зависит от первичного очага, но в целом не внушает особых надежд.
Степень восстановления неврологического дефицита при успешно проведенной операции во многом зависит от тяжести симптоматики до начала хирургического лечения, а также от качества реабилитационной терапии. Известны неоднократные случаи, когда своевременно прооперированные по поводу эпендимомы пациенты возвращались к своей обычной трудовой деятельности.