Интраэпителиальное поражение плоского эпителия высокой степени что это значит
Плоскоклеточное интраэпителиальное поражение шейки матки высокой степени
Что такое плоскоклеточное интраэпителиальное поражение высокой степени?
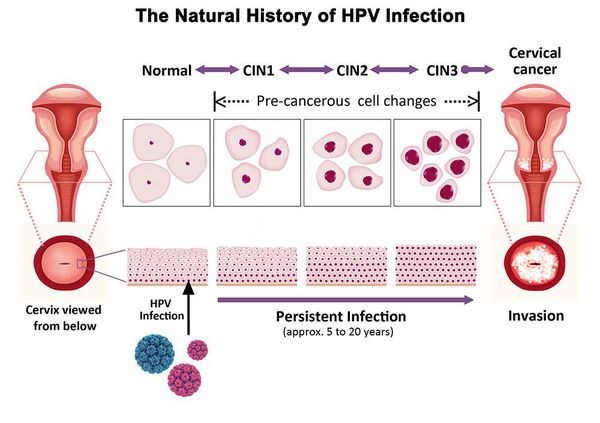
HSIL развивается после специализированных плоские клетки на поверхности шейки матки заражаются вирусом. Зараженные клетки демонстрируют аномальный паттерн развития, называемый дисплазия. HSIL не является раком, хотя пациенты с HSIL имеют повышенный риск развития типа рака, называемого плоскоклеточный рак. По этой причине большинству пациентов с HSIL предлагается лечение по удалению области аномальной ткани. Плоскоклеточное интраэпителиальное поражение низкой степени злокачественности (LSIL) это связанное состояние, которое также вызвано ВПЧ. Однако по сравнению с HSIL риск развития рака от LSIL намного ниже.
Продолжайте читать, чтобы узнать больше о вашем отчете о патологии HSIL шейки матки.
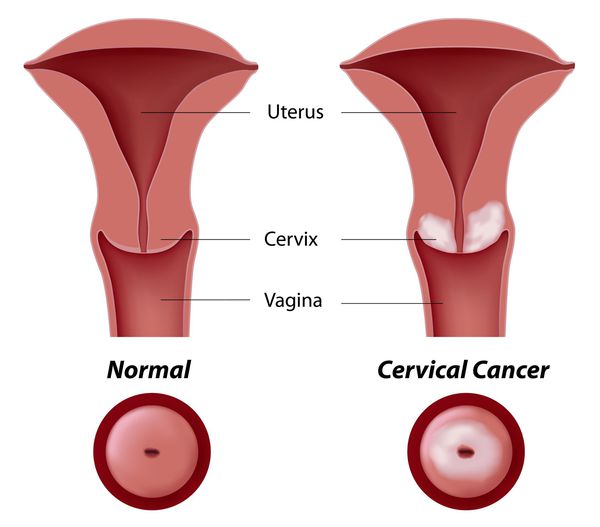
Шейка матки
Как патологоанатомы ставят этот диагноз?
Диагноз HSIL обычно ставится после удаления небольшого образца ткани во время Пап тесты или биопсия. Диагноз также может быть поставлен, когда шейка матки частично или полностью удалена по другой причине.
При исследовании под микроскопом аномальный плоские клетки в HSIL более темные и большие, чем нормальные плоскоклеточные клетки. В хроматин или генетический материал, который находится внутри ядро клетки можно охарактеризовать как грубые или везикулярные, что означает, что они разделены на небольшие группы. В мазке Папаниколау аномальные плоские клетки часто образуют небольшие группы, но также могут быть видны отдельные аномальные клетки.
Когда образец ткани большего размера удаляется при биопсии или иссечение, аномальные плоскоклеточные клетки будут видны только в эпителий на поверхности ткани. В отличие от нормальных здоровых клеток плоского эпителия, аномальные клетки не становятся меньше и более плоскими по мере того, как они перемещаются от нижней части эпителия к верхней.
Клетки, инфицированные типами высокого риска вирус папилломы человека (ВПЧ) производят большое количество белка, называемого p16. Ваш патолог может провести тест под названием иммуногистохимия искать p16 внутри аномальных клеток. Это подтвердит диагноз HSIL и исключит другие состояния, которые могут выглядеть как HSIL под микроскопом. Почти все случаи HSIL положительны или реактивны на p16, что означает, что ваш патолог видел белок p16 в аномальных клетках.
Что происходит после плоскоклеточное внутриэпителиальное поражение поставлен диагноз мазка Папаниколау?
После постановки диагноза HSIL ваш врач должен направить вас к специалисту, который проведет кольпоскопию. Кольпоскопия позволяет вашему врачу увидеть всю внешнюю поверхность шейки матки. Во время кольпоскопии врач будет искать любые участки на поверхности шейки матки, которые выглядят ненормально. Если обнаружено отклонение от нормы, врач может принять решение о приеме небольшого количества биопсия, чтобы подтвердить диагноз HSIL и искать плоскоклеточный рак. Ваш врач также может взять небольшой образец ткани из эндоцервикального канала и эндометрия.
За всеми пациентами с HSIL следует внимательно следить или предлагать лечение для устранения болезни.
Доступно несколько вариантов лечения:
При выборе варианта лечения следует учитывать множество факторов. Поговорите со своим врачом о доступных вариантах.
Степень болезни
Образцы ткани большего размера обычно отправляются на патологическое исследование как единый кусок ткани, а затем ткань делится на несколько частей перед исследованием под микроскопом. Ваш патолог опишет количество частей (или «блоков», как их часто называют), которые показывают HSIL в вашем отчете.
Например, в вашем отчете может быть сказано: «3 из 14 блоков положительны для плоскоклеточного интраэпителиального поражения высокой степени (HSIL)», что означает, что 3 из 14 исследованных кусочков ткани демонстрируют заболевание.
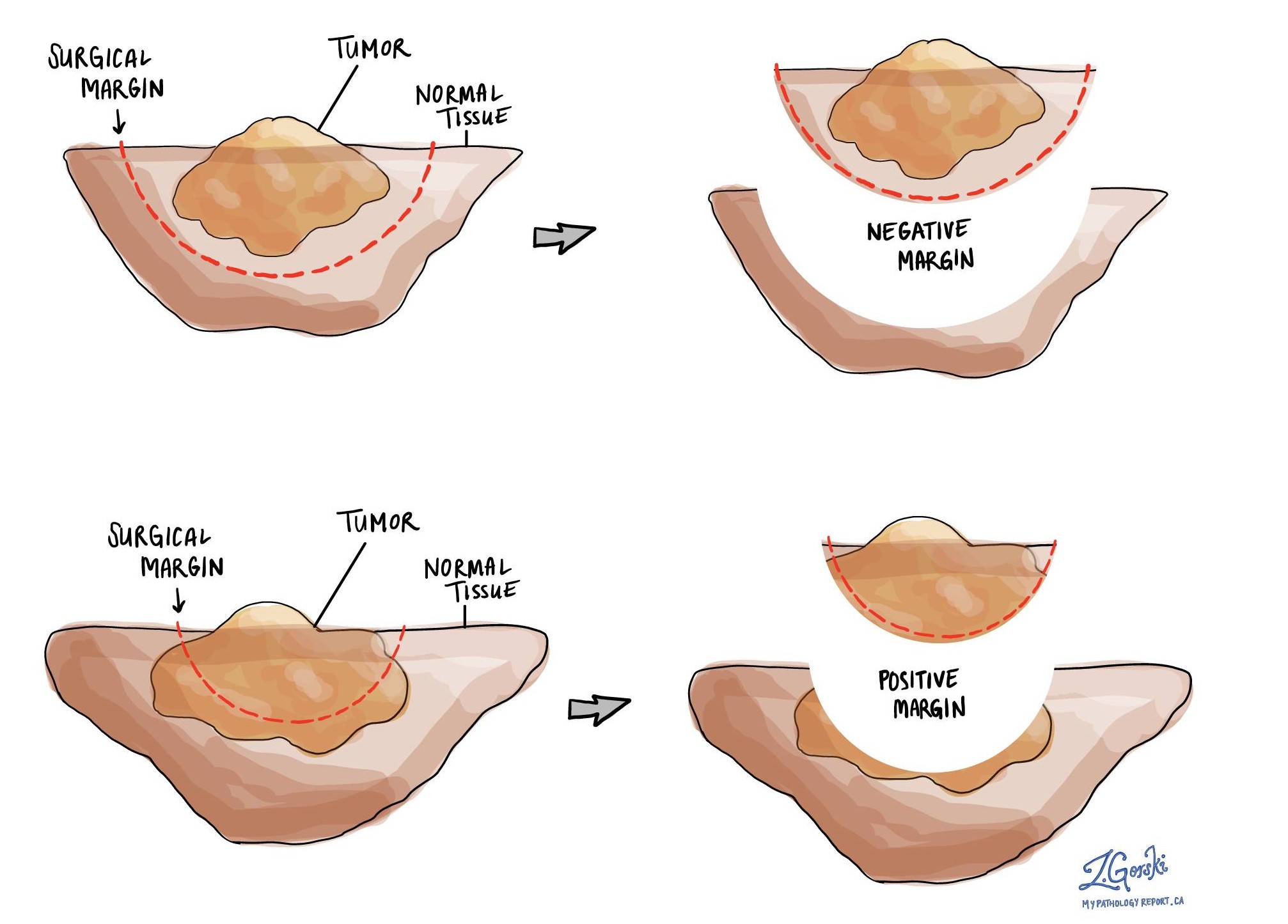
A маржа любая ткань, которую хирург должен разрезать, чтобы удалить опухоль из вашего тела. Если вы перенесли хирургическую операцию по удалению всей опухоли из вашего тела, ваш патолог внимательно изучит край, чтобы убедиться, что на срезе ткани нет раковых клеток.
Количество и тип полей будут зависеть от типа процедуры, выполняемой для удаления опухоли с вашего тела. Типичные поля включают:
Предел считается положительным, когда HSIL виден на краю разрезанной ткани. Обнаружение HSIL на границе увеличивает риск того, что опухоль снова вырастет в этом месте.
Джейсон Вассерман, доктор медицинских наук, FRCPC (обновлено 3 ноября 2021 г.)
Грамотность в вопросах здоровья для расширения возможностей пациентов
Обладая правильной информацией, пациенты могут принимать оптимальные решения в отношении своего лечения. Сотрудничая с пациентами, поставщиками медицинских услуг и больницами, мы надеемся предоставить всем пациентам инструменты и знания для понимания их отчетов о патологии.
Для получения дополнительной информации об этом сайте свяжитесь с нами по адресу info@mypathologyreport.ca.
Регистрационные данные: Статьи на MyPathologyReport предназначены только для общих информационных целей и не касаются индивидуальных обстоятельств. Статьи на этом сайте не заменяют профессиональные медицинские консультации, диагностику или лечение, и на них нельзя полагаться при принятии решений о своем здоровье. Никогда не игнорируйте профессиональные медицинские советы при обращении за лечением из-за того, что вы прочитали на сайте MyPathologyReport. MyPathologyReport находится в независимом владении и управлении и не связан ни с какими больницами или порталами для пациентов. Статьи на MyPathologyReport.ca предназначены для использования в Канаде только резидентами Канады.
Copyright © 2020. Все права защищены. Политика конфиденциальности
Нашу работу щедро поддерживают:
Что такое дисплазия шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Игнатенко Т. А., гинеколога со стажем в 13 лет.
Определение болезни. Причины заболевания
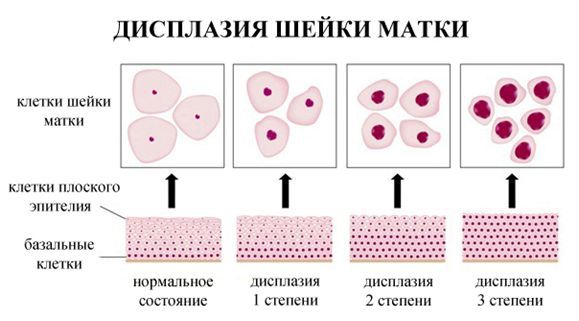
Дисплазия шейки матки, или цервикальная интраэпителиальная неоплазия (ЦИН), или Cervical Intraepithelial neoplasia (CIN) — это патологический процесс, при котором в толще клеток, покрывающих шейку матки, появляются клетки с различной степенью атипии (неправильного строения, размера, формы).
Основной фактор развития дисплазии и рака шейки матки — папилломавирусная инфекция (ПВИ), причем длительное персистирование именно ВПЧ высокого канцерогенного риска. У женщин с риском развития цервикальной неоплазии распространенность онкогенных типов ВПЧ чрезвычайно велика. ВПЧ становится причиной CIN 2-3 и рака шейки матки в 91,8% и 94,5% случаев соответственно. [1]
Риск цервикальной CIN 2 особенно высок у женщин, которые до этого имели опыт пересадки органов, у них выявлена ВИЧ-инфекция или они принимают иммунодепрессанты. [2]
Кроме того, была выявлена связь между пассивным курением среди некурящих и повышенным риском возникновения CIN 1. [3]
Симптомы дисплазии шейки матки
Дисплазия шейки матки, как правило, имеет бессимптомное течение, поэтому пациентки не предъявляют никаких специфических жалоб.
Патогенез дисплазии шейки матки
Критический фактор развития цервикальной интраэпителиальной неоплазии — инфицирование вирусом папилломы человека. Во многих случаях цервикальная интраэпителиальная неоплазия легкой степени отражает временную реакцию организма на папиломавирусную инфекцию и без лечения исчезает в течение полугода-года наблюдения. При цервикальной интраэпителиальной неоплазии умеренной и тяжелой степени высока вероятность встраивания вируса папилломы человека в клеточный геном. Инфицированные клетки начинают продуцировать вирусные белки E6 и Е7, которые продлевают жизнь клетки, сохраняя ее способность к неограниченному делению. Неизбежно формирующиеся на этом фоне мутации клеток ведут к формированию предрака (дисплазии) и рака шейки матки, влагалища и вульвы.
Онкогенные белки ВПЧ (Е6, Е7) взаимодействуют с регуляторными белками клеток шейки матки, приводя к повышению активности онкомаркера p16INK4A, что свидетельствует о неконтролируемом размножении клеток шейки матки. Таким образом, сверхэкспрессия p16INK4A, определяемая в материале шейки матки, который получают при биопсии, является биомаркером интеграции вируса папилломы человека высокого риска в геном и трансформации эпителиальных клеток под действием вируса, что делает эту информацию полезной при оценке прогноза развития предраковых и злокачественных поражений, связанных с инфицированием генитального тракта вирусом папилломы человека. [5]
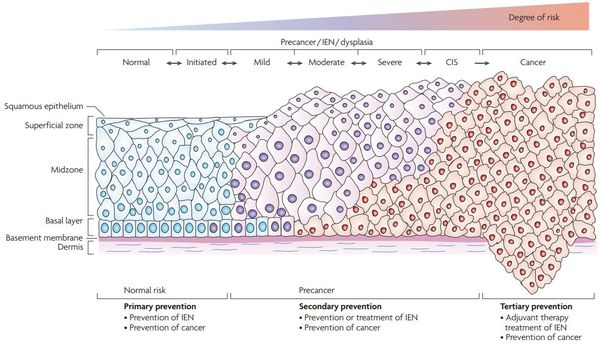
Классификация и стадии развития дисплазии шейки матки
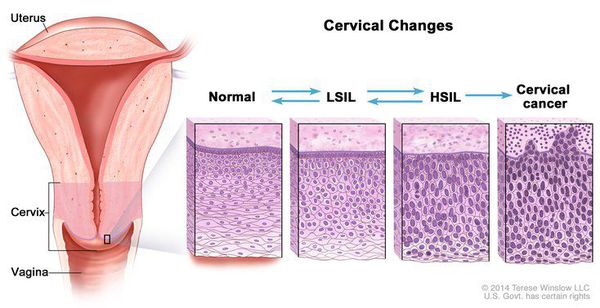
Для постановки цитологического диагноза (по результатам цитологического исследования соскобов шейки матки и цервикального канала с окрашиванием по Папаниколау (Рар-тест) или жидкостной цитологии) используется классификация Бетесда (The Bethesda System, 2014), основанная на термине SIL (Squamous Intraepithelial Lesion) – плоскоклеточное интраэпителиальное поражение. [10]
Выделяют три вида результатов соскобов с поверхности шейки матки (экзоцервикса):
Классификация Папаниколау
Существуют также гистологические классификации для оценки материала, полученного при биопсии.
По классификации R. M. Richart (1968) в зависимости от глубины поражения поверхностного клеточного слоя шейки матки выделяют:
В приведенной ниже таблице даны соотношения классификаций предраковых поражений шейки матки. [9]
Осложнения дисплазии шейки матки
Основное и самое опасное осложнение цервикальной интраэпителиальной неоплазии заключается в развитии рака шейки матки, любой случай развития которого — результат упущенных возможностей диагностики и лечения дисплазии шейки матки. [7]
Проводились длительные, систематические исследования риска рака шейки матки у женщин с диагнозом цервикальной интраэпителиальной неоплазии 3 степени (CIN3) по сравнению с женщинами, у которых были нормальные цитологические результаты. Согласно полученным данным, долгосрочный относительный риск развития рака шейки матки зависит от различных гистологических типов CIN3 и выше всего он для аденокарциномы in situ. Даже через 25 и более лет после конизации (хирургического иссечения патологических тканей шейки матки) риск злокачественного перерождения клеток был значительным. [4]
Диагностика дисплазии шейки матки
Для ранней диагностики предраковых поражений шейки матки во многих странах мира существует система цервикального скрининга.
В России данная система включает последовательность действий:
При кольпоскопии должна быть тщательно оценена зона трансформации (переходная зона стыка двух видов покровного эпителия шейки матки).
Влагалищная часть шейки матки (экзоцервикс) покрыта многослойным плоским эпителием. В канале шейки матки (цервикальном канале, эндоцервиксе) — цилиндрический эпителий. Место перехода цилиндрического эпителия цервикального канала в многослойный плоский эпителий поверхности шейки матки носит название зоны трансформации. Эта область имеет большое клиническое значение, поскольку именно в ней возникает более 80% случаев дисплазии и рака шейки матки.
Лечение дисплазии шейки матки
Динамическому наблюдению подлежат молодые пациентки (до 35 лет) с LSIL (ВПЧ, ЦИН 1, ЦИН 2, если при биопсии не обнаружен белок р16, являющийся признаком проникновения ВПЧ высокого риска в геном и трансформации опухолевых клеток под действием вируса). Наблюдать возможно пациенток только с 1 и 2 кольпоскопическим типом зоны трансформации.
Контрольные осмотры, цитологическое и ВПЧ-тестирование показаны через 6 и 12 месяцев после первичного обнаружения патологии. При выявлении HSIL (ЦИН 2 c обнаружением белка р16 при биопсии, ЦИН 3) неизбежно хирургическое лечение в виде абляции («прижигания») или эксцизии (удаления) поврежденной ткани. Для абляции используют электро-/радио-, крио- и лазерные воздействия. Эксцизия возможна электро-/радиоволновая или ножевая.
Немаловажно, что при выявлении по кольпоскопии 3 типа зоны трансформации на фоне положительного РАР-теста гинеколог обязан провести выскабливание слизистой канала шейки матки и/или широкую эксцизионную биопсию (конизацию шейки матки) для исключения опухолевого процесса, потенциально располагающегося вне зоны кольпоскопического обзора. Немаловажно наблюдение после операции через 6 и 12 месяцев с выполнением цитологического соскоба и ВПЧ-теста.
Следует отметить, что процедура хирургического иссечения патологических тканей на шейке матки увеличивает риск преждевременных родов. А сама по себе цервикальная интраэпителиальная неоплазия первой степени на течении беременности и родов никак не отражается и зачастую опасности не представляет. [12]
Средний возраст женщин, когда может потребоваться хирургическая коррекция цервикальной внутриэпителиальной неоплазии — около 30 лет. Хирургическое лечение нередко ассоциировано с неблагоприятным течением последующей беременности. Частота и тяжесть неблагоприятных осложнений возрастают с увеличением глубины иссекаемых тканей. [13]
Прогноз. Профилактика
При своевременном выявлении и лечении дисплазии шейки матки прогноз благоприятный. Основным фактором развития и прогрессирования дисплазии шейки матки является длительное инфицирование канцерогенными типами ВПЧ. Для предупреждения заражения ВПЧ существуют профилактические вакцины «Церварикс» (защита от 16, 18 типов ВПЧ), «Гардасил» (профилактика инфицирования 6, 11, 16, 18 типами вируса), в декабре 2014 года Управление по санитарному надзору за качеством пищевых продуктов и медикаментов одобрило использование вакцины «Гардасил9», защищающей от инфицирования 9 типами ВПЧ (6, 11, 16, 18, 31, 33, 45, 52, 58). Однако на российском рынке данный продукт ещё не доступен. «Церварикс» зарегистрирована для вакцинации женщин от 10 до 25 лет; «Гардасил» показана к применению детям и подросткам в возрасте от 9 до 15 лет и женщинам от 16 до 45 лет.
Дополнительными факторами риска прогрессирования ПВИ с формированием предраковой патологии являются:
Устранение и профилактика данных факторов способны снизить вероятность развития предраковой патологии шейки матки.
Рак шейки матки поражает преимущественно женщин репродуктивного возраста. Скрининг является важной стратегией вторичной профилактики. Длительный процесс канцерогенной трансформации от появления в организме вируса папилломы человека (ВПЧ) до инвазивного рака дает широкие возможности для выявления заболевания на стадии, когда лечение высокоэффективно. Подходящими скрининговыми тестами в мире признаны цитологическое исследование, визуальный осмотр после применения уксусной кислоты и тесты на выявление ВПЧ. Всемирная организация здравоохранения рекомендует проводить скрининг женщин по крайней мере один раз в жизни в возрасте от 30 до 49 лет. [14]
Согласно приказу Министерства здравоохранения РФ от 03.02.2015. N36ан «Об утверждении порядка проведения диспансеризации определенных групп взрослого населения», осмотр со взятием мазка (соскоба) с поверхности шейки матки и цервикального канала на цитологическое исследование производится 1 раза в 3 года для женщин в возрасте от 21 года до 69 лет включительно.
Цитологическая диагностика заболеваний шейки матки
Цитологическое исследование мазков из шейки матки позволяет оценить состояние слизистой оболочки, наличие или отсутствие признаков патологических процессов (реактивных, предопухолевых, опухолей). При выявлении другими лабораторными методами инфекционного агента (вирус папилломы человека, бактериальные и паразитарные инфекции), цитологический метод позволяет оценить реакцию организма на инфекционный агент, наличие или отсутствие признаков повреждения, пролиферации, метаплазии или трансформации эпителия. Возможно также при исследовании мазка определить причину изменений эпителия (наличие воспаления с ориентировочным или уверенным определением патогенной микробиоты (микрофлоры), патологических процессов, связанных с гормональным, лекарственным, механическим, лучевым воздействием на организм женщины и шейку матки, состояний, чреватых опасностью возникновения дисплазии и рака шейки матки, а при их развитии установить правильный диагноз. В связи с этим цитологическое исследование применяют как при скрининге (мазки с визуально нормальной шейки матки), так и при наличии видимых при гинекологическом осмотре изменений слизистой оболочки.
Получение материала
Рак шейки матки чаще всего развивается в зоне трансформации, ему предшествуют фоновые процессы и внутриэпителиальные поражения (дисплазия эпителия), которые могут располагаться на небольших участках, поэтому важно, чтобы материал был получен со всей поверхности шейки матки, особенно из зоны стыка плоского и цилиндрического эпителия. Число измененных клеток в мазке бывает различным, и если их мало, то увеличивается вероятность, что патологические изменения могут быть пропущены при просмотре препарата. Для эффективного цитологического исследования необходимо учитывать:
Материал из шейки матки должен брать врач-гинеколог или (при скрининге, профилактическом осмотре) хорошо обученная медицинская сестра (акушерка).
Важно, чтобы в мазок попадал материал из зоны трансформации, так как около 90% опухолей исходит из зоны стыка плоского и цилиндрического эпителия и зоны трансформации и только 10% из цилиндрического эпителия цервикального канала.
С диагностической целью материал получают раздельно из эктоцервикса (влагалищной порции шейки матки) и эндоцервикса (цервикального канала) с помощью шпателя и специальной щетки (типа Cytobrush). При проведении профилактического осмотра используют Cervex-Brush, различные модификации шпателя Эйра и другие приспособления для получения материала одновременно из влагалищной части шейки матки, зоны стыка (трансформации) и цервикального канала.
Перед получением материала шейку матки обнажают в “зеркалах”, дополнительных манипуляций не проводят (шейку не смазывают, слизь не удаляют; если слизи много – ее аккуратно снимают ватным тампоном, не надавливая на шейку матки.). Щетку (шпатель Эйра) вводят в наружный зев шейки матки, осторожно направляя центральную часть приспособления по оси цервикального канала. Далее ее наконечник поворачивают на 360° (по часовой стрелке), достигая тем самым получения достаточного числа клеток из эктоцервикса и из зоны трансформации. Введение инструмента выполняют очень бережно, стараясь не повредить шейку матки. Затем щетку (шпатель) выводят из канала.
Приготовление препаратов
Перенос образца на предметное стекло (традиционный мазок) должен происходить быстро, без подсушивания и потери прилипших к инструменту слизи и клеток. Обязательно перенести на стекло материал с обеих сторон шпателя или щетки.
Если предполагается приготовление тонкослойного препарата с помощью метода жидкостной цитологии, головку щетки отсоединяют от ручки и помещают в контейнер со стабилизирующим раствором.
Фиксация мазков выполняется в зависимости от предполагаемого метода окрашивания.
Окрашивание по Папаниколау и гематоксилин-эозином наиболее информативны в оценке изменений эпителия шейки матки; любая модификация метода Романовского несколько уступает этим методам, однако при наличии опыта позволяет правильно оценить и характер патологических процессов в эпителии и микрофлору.
Клеточный состав мазков представлен слущенными клетками, находящимися на поверхности эпителиального пласта. При адекватном получении материала с поверхности слизистой оболочки шейки матки и из цервикального канала в мазок попадают клетки влагалищной порции шейки матки (многослойный плоский неороговевающий эпителий), зоны стыка или трансформации (цилиндрический и, при наличии плоскоклеточной метаплазии, метаплазированный эпителий) и клетки цервикального канала (цилиндрический эпителий). Условно клетки многослойного плоского неороговевающего эпителия принято делить на четыре типа: поверхностные, промежуточные, парабазальные, базальные. Чем лучше выражена способность эпителия к созреванию, тем более зрелые клетки попадают в мазок. При атрофических изменениях на поверхности эпителиального пласта расположены менее зрелые клетки.
Интерпретация результатов цитологического исследования
Наиболее распространенная в настоящее время – классификация Bethesda (The Bethesda System), разработанная в США в 1988 г, в которую вносили несколько изменений. Классификация создана для более эффективной передачи информации из лаборатории врачам клинических специальностей и обеспечения стандартизации лечения диагностированных нарушений, а также последующего наблюдения за больными.
В классификации Bethesda выделяют плоскоклеточные интраэпителиальные поражения низкой и высокой степени (squamous intraepithelial lesions of low grade and high grade – LSIL и HSIL) и инвазивный рак. Плоскоклеточные интраэпителиальные поражения низкой степени включают изменения, связанные с папилломавирусной инфекцией и слабой дисплазией (CIN I), высокой степени – умеренную дисплазию (CIN II), тяжелую дисплазию (CIN III) и внутриэпителиальный рак (cr in situ). В этой классификации имеются также указания на специфические инфекционные агенты, вызывающие заболевания, передавае мые половым путем.
Для обозначения клеточных изменений, которые трудно дифференцировать между реактивными состояниями и дисплазией предложен термин ASCUS – atypical squamous cells of undetermined significance (клетки плоского эпителия с атипией неясного значения). Для клинициста этот термин мало информативен, однако он нацеливает врача на то, что данная пациентка нуждается в обследовании и/или в динамическом наблюдении. В классификацию Bethesda в настоящее время введен также термин NILM – no intraepithelial lesion or malignancy, объединяющий норму, доброкачественные изменения, реактивные изменения.
Так как данные классификации используются в практике врача-цитолога, ниже приведены параллели между классификацией Bethesda и классификацией, распространенной в России (Табл. 22). Цитологическое стандартизованное заключениепо материалу из шейки матки (форма № 446/у), утверждено приказом Минздрава России от 24.04.2003 № 174.
Причины получения неполноценного материала различны, поэтому цитолог перечисляет типы клеток, обнаруженные в мазках и по возможности указывает причину, по которой материал признан неполноценным.
Вирус папилломы человека и цервикальная интраэпителиальная неоплазия: лечить или не лечить?
Роговская С.И., Короленкова Л.И. Вирус папилломы человека и цервикальная интраэпителиальная неоплазия: лечить или не лечить? // Женское здоровье и репродукция: сетевое издание. 2019. № 11 (42) — № 12 (43). URL: https://journal.gynecology.school/statyi/virus-papillomy-cheloveka-i-cervikalnaja-intrajepitelialnaja-neoplazija-lechit-ili-ne-lechit/(дата обращения: дд.мм.гггг)
Во всем мире и в частности России отмечается заметный рост частоты инфицирования ВПЧ [1, 2]. ВПЧ способен вызывать пролиферацию и малигнизацию эпителия кожи и слизистых оболочек [3]. ВПЧ разделяется на типы с низкой онкогенностью, вызывающие доброкачественные новообразования (папилломы, кондиломы и аногенитальные бородавки), и высокой онкогенностью, инициирующие рак ряда органов [4, 5]. За открытие роли ВПЧ высокого канцерогенного риска (ВПЧ ВКР) в возникновении некоторых видов рака, в том числе рака шейки матки (РШМ), немецкому ученому Харальду цур Хаузену присуждена Нобелевская премия по физиологии и медицине в 2008 году. В настоящее время роль ВПЧ в возникновении предраковых процессов и РШМ общепризнана [6–8].
К облигатному предраку относятся тяжелые плоскоэпителиальные повреждения (high grade squamous intraepithelial lesions, HSIL) — цервикальные интраэпителиальные неоплазии (CIN), включающие CIN II (умеренную дисплазию) и CIN III (тяжелую дисплазию и преинвазивный рак — carcinoma in situ, CIS).
Онкогенный потенциал ВПЧ детерминирован хорошо изученными механизмами. Белки — продукты ранних генов ВПЧ E6 и E7 — стимулируют пролиферацию клеток, приводят к нарушению процессов апоптоза и нарушению защитных регуляторных механизмов, обеспечивающих репарацию ДНК, что способствует дестабилизации генома и появлению морфологически атипических клеток [8–10]. Изучение типов ВПЧ ВКР у ВИЧ-инфицированных и ВИЧ-негативных женщин показало, что наиболее распространенные типы ВПЧ, в первую очередь 16-й типа, у ВИЧ-негативных женщин могут обладать большей способностью избегать иммунного надзора, чем другие типы [11].
Дополнительные факторы риска развития CIN на фоне ВПЧ не уточнены. Большинство исследователей рассматривают как важную причину неоплазии длительное хроническое воспаление в слизистой оболочке, вызванное различными инфекциями, повторными травмами, химическими и термическими раздражителями. Например, микоплазменная и хламидийная инфекции расцениваются как предрасполагающие факторы канцерогенеза РШМ.
Показано, что наличие внутриклеточных возбудителей способствует ко-инфициированию ВПЧ; отмечается их онкогенный синергизм; острое воспаление нередко не излечивается, переходя в хроническую фазу [12, 13]. При хроническом воспалении, синхронном с ВПЧ-инфицированием, происходят постоянный выброс про- и противовоспалительных цитокинов, накопление липидов в клетках, нарушение внутриклеточного баланса и т. п., что в итоге приводит к нестабильности генома и развитию неоплазии. На фоне хронического воспаления в эпителии накапливаются токсические продукты и появляются клетки с признаками атипии [14, 15].
Поскольку причиной РШМ объективно является длительная персистенция ВПЧ онкогенных типов, естественное течение заболевания до инвазии предусматривает многолетнюю (8–10 лет) стадию в виде интраэпителиального поражения CIN II–III/CIS, а шейка матки легко доступна для профилактических, диагностических и лечебных вмешательств, становится ясно, что специалистам предоставлена возможность не допустить развития инвазивной карциномы и излечить неопластический процесс на стадии предрака — CIN. Однако тактика не всегда понятна практическому врачу, особенно в случаях, когда обнаруживаются признаки CIN I–II, аномальные цервикальные мазки неясной степени или имеется расхождение результатов диагностических тестов.
Российские рекомендации 2017 года «Доброкачественные и предраковые заболевания шейки матки с позиции профилактики рака» (письмо МЗ РФ от 02.11.2017 г.) призваны помочь клиницистам в этом [16]. Документ содержит современные рекомендации по классификации, диагностике и лечению предраковых цервикальных заболеваний, ключевые положения которых обобщены ниже.
В соответствии с обновленными клиническими рекомендациями [16], к предраковым состояниям шейки матки относят CIN, которые имеют вероятность регрессии, стабильного течения и прогрессии до следующей степени и далее до инвазивного рака в течение нескольких лет или десятилетий. При этом вероятность регрессии тем ниже, чем больше степень CIN. Чаще CIN I у молодых женщин может регрессировать вследствие спонтанной элиминации ВПЧ. Эта неоднозначность течения процесса обусловливает трудности в составлении алгоритма врачебной тактики у некоторых групп женщин при скрининге и в клинической практике.
Диагностика вируса папилломы человека и цервикальной интраэпителиальной неоплазии
В раннем выявлении предраковых состояний ключевую роль отводят скринингу. Отмечают, что он должен охватывать минимум 70% целевой популяции, чего можно добиться с помощью рассылки приглашений на обследование посредством электронной почты и мобильной связи, а также благодаря использованию технологии самозабора материала. Порядок скрининга рекомендуют следующий [16].
Целевая аудитория — женщины 21–69 лет (после этого периода жизни регулярное наблюдение прекращают при условии предыдущего адекватного скрининга и при отсутствии в течение 20 лет CIN II и более тяжелых поражений).
В возрастной группе 21–29 лет рекомендуют проводить цитологическое исследование минимум каждые 3 года.
У женщин 30–69 лет цитологическое исследование дополняют ВПЧ-тестом; при этом обследование проводят минимум каждые 5 лет.
Данная стратегия не укладывается в стандарты Приказа № 572н «Об утверждении Порядка оказания медицинской помощи по профилю «акушерство и гинекология» (за исключением использования вспомогательных репродуктивных технологий)» (в практике это основной документ, регламентирующий деятельность акушера-гинеколога), в соответствии с которым «мазок на онкоцитологию» следует брать ежегодно, а ВПЧ-тест и вовсе не предусмотрен в рамках ОМС в качестве скринингового метода. Клиницист может лишь посоветовать пациентке пройти комбинированное обследование за свой счет, объяснив, что это, во-первых, отвечает требованиям современных рекомендаций, во-вторых, экономически выгодно, поскольку в случае отрицательных результатов обоих тестов его достаточно проходить 1 раз в 5 лет.
При патологических мазках или выявлении персистирующей ПВИ рекомендована кольпоскопия. Однако наличие или отсутствие воспалительного процесса может существенно менять картину и делает метод достаточно субъективным. Визуальные картины зависят от этапа воспалительного процесса. Так, острый цервицит сопровождают отечность слизистой оболочки, ее гиперемия, подверженность травмированию при контакте. После обработки раствором уксусной кислоты поверхность слизистой оболочки шейки матки нередко бледнеет. При очаговом цервиците на фоне гиперемии выделяют участки с приподнятыми краями и очаговыми скоплениями мелких красных точек (именно так выглядят при кольпоскопии кольцевые петли расширенных субэпителиальных капилляров).
Хроническое воспаление практически не имеет специфической картины: отмечают локальную атрофию многослойного плоского эпителия, очаги акантоза, появление участков ацетобелого эпителия с нежной мозаикой и пунктуацией. Диффузный хронический цервицит может сопровождать крапчатость при выполнении пробы Шиллера.
Клиницисту чрезвычайно важно помнить о том, что кольпоскопическая картина хронического цервицита может демонстрировать признаки, типичные для CIN. Именно поэтому нельзя ограничиться только лечением цервицита. Оно обязательно, но далее необходимо расширить границы диагностического поиска. Следует добавлять бактериоскопическое исследование мазка с окраской по Грамму, ПЦР с верификацией облигатных патогенов (не только хламидий, гонококков и трихомонад, исследование на ВПЧ ВКР).
Воспалительному процессу под силу замаскировать многие патологические изменения шейки матки. Вследствие воспалительного процесса может отмечаться гиподиагностика по результатам традиционных цитологических мазков, так как воспалительные элементы, элементы крови способны нарушать визуализацию и трактовку препарата.
Регенераторные изменения вследствие репарации участков десквамации эпителия при воспалениях могут способствовать цитологической гипердиагностике. Именно поэтому от эффективности лечения хронического воспаления в большой степени зависят точность диагностики других цервикальных заболеваний и их дальнейшая терапия. Недооценка этого факта сопряжена с высоким риском поздней диагностики рака, а переоценка — с чрезмерной хирургической активностью и с необоснованной травматизацией шейки, порой там, где ее можно и нужно было избежать. Клиницисту приходится балансировать между этими крайностями.
Как и в случае с цитологическим исследованием, диагностическая ценность кольпоскопии зависит от ее адекватности. Последнюю определяет состояние цервикального покрова, оценку которого могут затруднить выраженное воспаление эндо- и экзоцервикса с фибриноидными наложениями, обильные гнойные выделения, резкая гиперемия (иногда с десквамацией эпителия), деформации, аномалии строения шейки матки, кровотечения и смыкание стенок влагалища над шейкой матки (например, в III триместре беременности). На информативность кольпоскопии влияет видимость зоны трансформации: если стык эпителиев не виден, нет уверенности в визуализации всех очагов неоплазии. Именно поэтому в заключении к кольпоскопии клиницисту необходимо отразить информацию об адекватности исследования, типе зоны трансформации, видимости переходной зоны — зоны стыка эпителиев —и обозначить характеристики картин [16, 17].
Особую трудность представляет ведение женщин с плоскоклеточными интраэпителиальными поражениями шейки матки низкой степени (low grade squamous intraepithelial lesions, LSIL), которые включают в себя субклинические формы ПВИ, кондиломы и CIN I. Необходимость их деструктивного лечения дискутируется, так как без полного исследования всего аномального эпителия невозможно исключить поражение более тяжелой степени, не представленное в биоптате, при полиморфности повреждений — сосуществование неоплазий разной степени на одной шейке матки [14, 16, 18, 19]. Тактика в отношении LSIL окончательно не определена ввиду того, что после деструктивного лечения отмечается высокий процент рецидивов вследствие поверхностного воздействия на неоплазии эктоцервикса при неполном уничтожении более глубоких очагов CIN по ходу эндоцервикальных крипт [16, 18, 19].
Одновременно следует отметить, что легкие эпителиальные повреждения имеют высокую вероятность спонтанной элиминации — до 90%, а CIN I регрессирует в 60% случаев. В связи с этим для молодых женщин с LSIL, в том числе с CIN I, принята консервативная тактика введения в течение 18–24 месяцев. Представляется оправданным применение при LSIL средств, способствующих регрессу поражений [9, 10, 20–25]. К сожалению, специфические лекарственные средства, гарантированно и полностью элиминирующие ВПЧ и способствующие регрессии дисплазии, на сегодняшний день не созданы. При изучении состояния иммунной системы у женщин, страдающих ПВИ, многими авторами выявлены нарушения различных ее звеньев, а также высокая вероятность сопутствующего хронического воспалительного процесса. Это свидетельствует о целесообразности поиска противовирусных, иммуномодулирующих и противовоспалительных средств, способствующих коррекции иммунной системы и регрессу ПВИ.
Так, в литературе широко представлен опыт применения при ПВИ цидофовира, имиквимода, индол-3-карбинола, а также иммуномодуляторов для местного и системного применения [9, 15, 24, 26]. Среди них интерес представляют недавно созданные средства: гель вагинальный ДефлаГин, дииндолилметан, топические иммуномодуляторы типа Суперлимф и иммуномодуляторы системного действия. Следует отметить, что, несмотря на патогенетическую оправданность и продемонстрированную в исследованиях типа «случай — контроль» эффективность использования некоторых противовирусных и иммуномодулирующих препаратов, данные с высоким уровнем доказательности пока не представлены.
Важно следовать стандартной тактике и понимать, что при HSIL — CIN II–III/CIS применение противовирусных и иммуномодулирующих средств возможно лишь в дополнение к эксцизионному вмешательству (петлевой эксцизии зоны трансформации или конизации) в комбинированном лечении, но не в качестве монотерапии.
Комбинацию с хирургическим методом лечения следует применить также у больных с CIN I по истечении 18–24 месяцев неэффективного консервативного ведения и у пациенток старше 35 лет.
В качестве дополнения к хирургическому лечению у женщин с CIN можно использовать препарат с наибольшей доказательной базой инозин пранобекс, обладающий противовирусным и иммуномодулирующим свойствами [22]. На территории РФ зарегистрированы два бренда. Гроприносин под торговым наименованием является из двух дженериков эталонным референтным препаратом, согласно Реестру лекарственных средств. Референтный препарат — термин, введенный в 2015 году в качестве замены «оригинальному лекарственному препарату» или «препарату сравнения».
Иммуномодулирующее действие инозина пранобекса обусловлено увеличением продукции интерлейкинов, усилением пролиферации Тхелперов, стимуляцией хемотаксической и фагоцитарной активности моноцитов, макрофагов и полиморфноядерных клеток, а также подавлением репликации ДНК- и РНК-вирусов посредством связывания с рибосомами клетки и изменения их стереохимического строения. В исследовании Y. You и соавт. продемонстрировано, что инозин пранобекс позволяет уменьшить/прекратить вирусовыделение в очаге инфекции, улучшить заживление и увеличить безрецидивный промежуток [22].
Одна из таких работ проведена на базе Национального медицинского исследовательского центра акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова (Москва) [18]. Гроприносин был испытан в комплексной терапии 72 женщин, инфицированных ВПЧ ВКП, с гистологически подтвержденным поражением типа LSIL. Пациенток распределили на две равные группы: представительницам первой проводили хирургическое лечение и назначали указанный препарат, во второй ограничивались только оперативным вмешательством.
В качестве хирургического метода применена лазерная деструкция (выполняли на 5–9й день менструального цикла при условии полной кольпоскопической визуализации зоны трансформации). Инозин пранобекс назначали за 10–14 дней до деструкции в дозе 1000 мг 2 раза в сутки на протяжении 10 дней. Курс повторяли еще в течение 10–14 дней после операции.
Согласно результатам исследования, у получавших комбинированное лечение эпителизация шейки матки протекала быстрее, через 6 месяцев зарегистрировано отсутствие ВПЧ в очаге поражения (по данным ПЦРконтроля). Клиническое излечение (по результатам цитологического и кольпоскопического исследований) отметили у 92% пациенток после комбинированного и у 78% после хирургического лечения.
Еще в одном российском наблюдении 2016 года (n = 62) оценили эффективность комплексного подхода с использованием деструктивных методов лечения и инозина пранобекса у больных CIN I, что любопытно, с учетом соблюдения или несоблюдения врачебных рекомендаций относительно приема иммуномодулятора [21]. Всем участницам выполнили аргоноплазменную коагуляцию шейки матки, а также назначили 10дневные курсы инозина пранобекса за 2 недели до абляции и через 2 недели после нее.
«Норма» по результатам цитологического и кольпоскопического исследований через 3 и 6 месяцев выявлена у 97,5% и 86,4% принимавших инозин пранобекс согласно предписанным рекомендациям и отступивших от них. Выделение вируса из очага поражения в первые 2 месяца после лечения прекратилось у 92,5% и 63,6% пролеченных. Частота рецидивов атипических изменений за исследуемый период (6 месяцев) — 2,5% и 13,6%.
Таким образом, инозин пранобекс можно применять в составе комбинированного лечения (как дополнение к хирургическому вмешательству) для улучшения его результатов, уменьшения вероятности неизлеченности и рецидивов. Российские клинические рекомендации 2017 года такое назначение считают допустимым.
Инозин пранобекс при герпес-вирусной инфекции, согласно недавнему крупному исследованию в Китае, был так же эффективен, как и ацикловир, но более значительно снижал частоту рецидивов генитального герпеса [22].
Опубликованы еще несколько исследований опыта применения инозина пранобекса. Метаанализ результатов клинических исследований, посвященных лечению ВПЧ, позволяет констатировать целесообразность применения инозина пранобекса в данной группе пациенток, хотя многие из анализируемых клинических испытаний не отвечают требованиям доказательной медицины, так как не являются двойными слепыми плацебо-контролируемыми.
Лечить или выжидать?
В упоминаемом выше российском документе 2017 года [16] также нашла отражение лечебная тактика при доброкачественных и предраковых состояниях шейки матки. При истинной эрозии необходима патогенетическая терапия, то есть устранение причины, вызвавшей десквамацию эпителия (воспаления, травмы, возрастных атрофических процессов слизистой оболочки). Неосложненный эктропион шейки матки, эктопия цилиндрического эпителия лечения не требуют. Необоснованная деструкция, которой «грешат» российские клиницисты, в случае неоплазии не предупредит развитие неопластического процесса в скрытой части канала и может затруднить диагностику [16]. При лейкоплакии шейки матки вначале необходимо устранить сопутствующий воспалительный процесс, после чего исключить CIN.
В документе подчеркивают, что лейкоплакию отличает упорное, рефрактерное к терапии течение, в связи с чем при этом типе поражения оптимально избрать наблюдательную тактику, но предварительно провести гистологическое исследование для исключения CIN.
У молодых женщин с LSIL (с признаками ВПЧ-инфекции, койлоцитозом, CIN I), а также с CIN II при условии негативного результата теста на онкобелок р16 и удовлетворительного результата кольпоскопии с визуализацией всей зоны трансформации возможна наблюдательная тактика с повторением цитологического исследования через 6, 12, 24 месяца.
При сохранении CIN I более 2 лет от выжидательной тактики переходят к хирургическому лечению, в основном посредством эксцизии; деструкция возможна, только если видна вся зона трансформации с переходной зоной, возраст женщины менее 35 лет, аномалии в мазках из эндоцервикса отсутствуют и риск поражения эндоцервикальных крипт минимален.
При персистенции CIN II предпочтительна эксцизия, даже если пациентка очень молода. При HSIL (CIN II и положительном тесте на онкобелок р16, а также при CIN III) независимо от возраста пациентки лечение начинают без промедлений: методом выбора служит петлевая эксцизия.
В целом, к хирургическим методам лечения предрака относят:
– абляцию — разрушение пораженного участка эпителия шейки матки путем электро-, радио-, лазерной и криодеструкции;
– эксцизию — иссечение аномальной ткани тонкими проволочными петлями различных размеров и форм с захватом части цервикального канала разной глубины.
К абляции прибегают строго при соблюдении следующих условий:
– отсутствуют подозрения на CIN II, CIN III, CIS, инвазивный рак;
– зона трансформации видна полностью;
– нет признаков поражения эктоцервикальных желез;
– отсутствуют данные о вовлеченности эндоцервикса в патологический процесс;
-ранее не проводили хирургическое лечение шейки матки;
-нет расхождений между результатами цитологического, гистологического и кольпоскопического исследований.
Заключение
Предраковые цервикальные интраэпителиальные поражения шейки матки инициированы и ассоциированы с персистенцией ВПЧ высокого канцерогенного риска, и ВПЧ-тест является важным инструментом скрининга и ранней диагностики неопластического процесса. Сопутствующее хроническое и острое воспаление становится ко-фактором персистенции ВПЧ и затрудняет цитологическую и кольпоскопическую диагностику CIN. Информативность кольпоскопии зависит от видимости переходной зоны: отсутствие видимости зоны стыка эпителиев уменьшает точность диагностики степени CIN в биоптатах эктоцервикса.
В связи с высокой вероятностью регрессии LSIL у молодых женщин с первым типом зоны трансформации возможно наблюдение в течение 18–24 месяцев. При консервативном введении пациенток с LSIL и при комбинированном лечении женщин с CIN в дополнение к хирургическим методам возможно использование противовирусных и иммуномодулирующих средств для уменьшения рисков сохранения вирусной нагрузки, неизлеченности и рецидивов