Ишемический индекс что такое
O возможности превентивной диагностики ишемической дисфункции левого желудочка по данным динамики ЭКГ
Опубликовано в журнале:
Амиянц В.Ю., Уткин В.А.
Пятигорский uосударственный НИИ курортологии МЗ РФ;
Кисловодская клиника
Резюме
Изучались результаты мониторирования ЭКГ во время физических тренировок и нагрузочных тестов у больных
ИБС. Анализировалась частота сердечных сокращений, величины площади волны Р, сегмента PQ, депрессии сегмента ST в динамике. Применялся кластерный и дискриминантный анализ по выборке из 59 замеров, агломерированных в евклидовой метрике. По разработанной авторами формуле рассчитывался индекс дисфункции левого желудочка (ИДЛЖ), позволяющий ЭКГ-методом проводить превентивную диагностику развития острой ишемической дисфункции левого желудочка и опасных для жизни нарушений ритма при выполнении физических нагрузок.
Индекс ИДЛЖ может найти широкое распространение в практике, благодаря простоте измерений и расчетов предлагаемых параметров.
Ключевые слова: ишемическая дисфункция левого желудочка, диагностика, физические тренировки.
Abstract
Results of ECG monitoring (dynamics of heart rate, P-wave area, PQ length, ST depression) during physical training and exercise stress tests were analyzed in patients with coronary heart disease (CHD). Cluster and discriminative analysis in a sample of 59 measurements, agglomerated in Euclid metric, was used. By original formula, developed by authors, left ventricular dysfunction index (LVDI) was calculated. This index gave an opportunity for preventive diagnostics of left ventricular acute ischemic dysfunction and life-threatening arrhythmias during physical stress. LVDI could be widely used in clinical practice, as all its parameters are simple to measure and calculate.
Keywords: left ventricular ischemic dysfunction, diagnostics, physical training.
Известно, что ишемия миокарда, в результате развития каскада метаболических и электролитных нарушений, приводит к возникновению нарушений ритма, депрессии сократительной функции миокарда, усугублению энергодефицита, альтерации мембран и ферментов кардиоцитов, нарушению механизмов регуляции их функций [1].
Современные электрокардиографические методы контроля реакции на физические нагрузки (ФН) у больных ишемической болезнью сердца (ИБС) преследуют цель диагностики и оценки выраженности ишемии миокарда во время проведения диагностических нагрузочных тестов и физических тренировок для адекватного дозирования диагностических и тренирующих нагрузок. Актуальность этих исследований объясняется тем, что одним из тяжелейших осложнений транзиторной ишемии миокарда является нарушение насосной функции левого желудочка (ЛЖ) – его ишемическая дисфункция, приводящая к внезапному падению артериального давления и (или) нарушениям ритма сердца, иногда фатальным. Еще J.B. Irving and R.A.Bruce [2] описано развитие 6 случаев фибрилляции желудочков у больных с клинически диагностированной ИБС при проведении пробы с физической нагрузкой на тредмиле. У этих больных наблюдалось снижение или недостаточное повышение систолического АД при физической нагрузке.
Авторы полагают, что недостаточное увеличение сердечного выброса при ФН связано с регионарной ишемией миокарда, способствующей развитию желудочковой аритмии.
Позднее установлено, что риск смерти от ИБС во время нагрузки проявляется сочетанием депрессии сегмента ST, частых и сложных желудочковых экстрасистол (ЖЭ) на фоне низкой толерантности к физическим нагрузкам (ТФН), а для больных с повышенным риском повторного инфаркта миокарда (ИМ) характерно появление депрессии сегмента ST при отсутствии низкой ТФН, а также возникновение приступа стенокардии или падения АД на 10 мм рт. ст. и более [3].
Описаны и различные типы изменения внутрисердечной гемодинамики: в частности, при 1-м варианте повышается конечно-диастолическое давление в ЛЖ при сохраненном ударном объеме (УО). Нарушение сократительной способности миокарда при ишемии при этом компенсируется включением механизма Франка3Старлинга, что способствует сохранению УО и даже его повышению. При 2-м варианте изменений приспособительные возможности механизма Франка-Старлинга исчерпаны уже в покое (более высокая величина КДО и при этом более распространенная ишемия), поэтому при нагрузке УО падает [4].
Трудно переоценить значение ЭКГ – исследований в оценке ишемической болезни сердца. Традиционно оценка тяжести ишемии миокарда опирается на показатели изменения сегмента ST. Известно также, что для оценки тяжести ишемии миокарда используется индекс ST/HR, учитывающий в качестве исходных параметров как показатели величины смещения сегмента ST на ЭКГ, так и частоту сердечных сокращений (HR) [5]. Однако, констатируя ишемию миокарда, индекс ST/HR не отражает сократительную функцию левого желудочка. Кроме того, глубина ишемии миокарда, фиксируемая таким образом на электрокардиограмме, хоть и способна сигнализировать о возможности развития угрожающих жизни нарушений сердечной деятельности, но последние не всегда связаны именно со степенью депрессии сегмента ST, и наличие такой корреляции носит непостоянный характер. И обеспечить своевременную диагностику развивающейся ишемической дисфункции ЛЖ, отслеживая динамику электрической активности миокарда таким образом, не всегда возможно.
Отметим, что широко известные методы диагностики функционального состояния ЛЖ (вентрикулография, радиоизотопная сцинтиграфия миокарда, эходопплеркардиография, в том числе нагрузочная), несмотря на их высокую информативность, не могут применяться в качестве метода динамического контроля за состоянием функции ЛЖ непосредственно во время проведения физических тренировок, хотя бы по причине громоздкости оборудования.
Но диагностика ишемической дисфункции ЛЖ особенно важна именно в ходе выполнения физических нагрузок для своевременного проведения лечебных мероприятий, которые, как известно, в стадии развернутой клинической картины ишемической дисфункции ЛЖ, запаздывают. Поэтому необходима диагностика ранних стадий, а, точнее, предвестников такого осложнения.
Между тем, известно, что при транзиторной ишемии, в результате нарушения сократительной функции ЛЖ, повышается и конечное диастолическое давление в его полости. Это создает дополнительную нагрузку на левое предсердие. В итоге возникает острая перегрузка последнего, что проявляется транзиторным увеличением продолжительности и амплитуды волны Р на ЭКГ.
По данным экспериментальных и клинических работ [6], продолжительность зубца Р является одним из критериев начальной стадии сердечной недостаточности. Установлено, что есть закономерная тенденция к увеличению продолжительности зубца Р параллельно повышению диастолического давления в ЛЖ, и что этот показатель может быть использован для его оценки и, следовательно, для раннего выявления снижения миокардиального резерва [7]. Изучая изменения зубца Р на ЭКГ при артериальной гипертензии, R. Sandry (1976) пришел к выводу, что изолированное изменение зубца Р указывает на «неадекватность кровообращения». Для оценки состояния левого предсердия, по данным ЭКГ, используется индекс Макруза (Macrus R., 1958), определяемый как отношение продолжительности зубца Р к продолжительности сегмента PQ. Показано, что увеличение индекса Макруза более 2,78 является признаком недостаточности миокарда ЛЖ [1].
При анализе данных мониторирования ЭКГ во время физических тренировок и нагрузочных тестов у больных ИБС, мы обратили внимание на то обстоятельство, что в процессе выполнения физических нагрузок на ЭКГ отмечаются транзиторные изменения не только положения сегмента ST и зубца Т, но нередко отмечаются изменения волны Р.
Целью нашего исследования была разработка способа ранней ЭКГ-диагностики угрожающих жизни состояний, обусловленных ишемической дисфункцией ЛЖ в ходе выполнения физических нагрузок.
Материал и методы
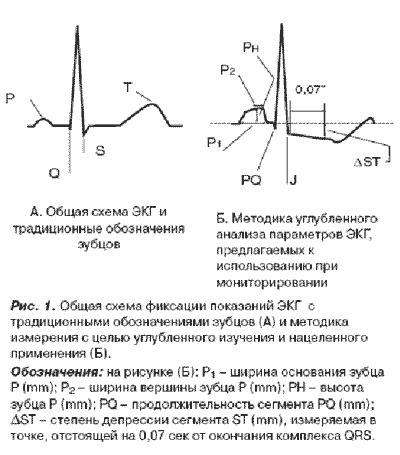
Изучались результаты мониторирования ЭКГ во время физических тренировок и нагрузочных тестов (велоэргометрии) у больных ИБС, верифицированной методом коронаровентрикулографии. Всем больным проводились велоэргометрия и холтеровское мониторирование ЭКГ. Анализировались частота сердечных сокращений, величины площади волны Р, сегмента PQ, депрессии сегмента ST в динамике. Перечень и методика измерений комплекса регистрируемых на ЭКГ параметров приведены на рис. 1.
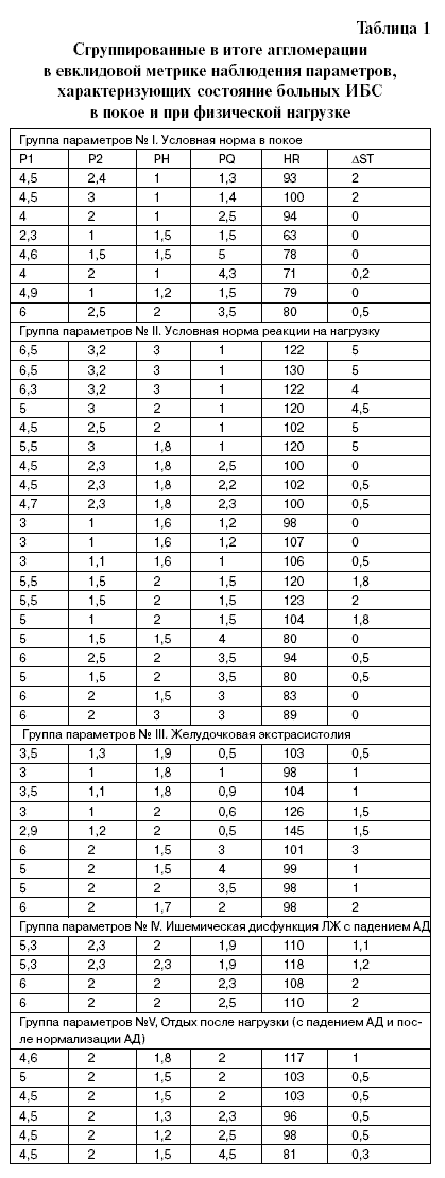
Диагностическая значимость названных параметров была оценена нами с применением кластерного и дискриминантного анализа [8] по выборке из 59 замеров, агломерированных в евклидовой метрике, а затем разделенных на 5 групп (47 наблюдений). Сгруппированные наблюдения параметров, характеризующих состояние больных ИБС в покое и при физической нагрузке, представлены в табл. 1. Исходя из перечисленных величин, по разработанной нами формуле [9], вычисляли индекс дисфункции ЛЖ (ИДЛЖ). Отрицательной динамикой считается увеличение этого индекса. Способ позволяет выявлять предвестники или начало развития дисфункции ЛЖ.
Результаты и обсуждение
Установлено, что в тех случаях, когда у больных ИБС, во время физических тренировок и нагрузочных тестов, ишемия миокарда приводит к развитию опасных для жизни симптомов левожелудочковой недостаточности, сопровождающихся падением АД и желудочковой экстрасистолией высоких градаций, на ЭКГ, помимо депрессии сегмента ST, выявляется транзиторное увеличение не только продолжительности, но и амплитуды волны Р, которое не определяется у лиц без признаков дисфункции ЛЖ.
Следовательно, диагностика угрожающих жизни состояний вследствие ишемической дисфункции ЛЖ, на наш взгляд, должна строиться, исходя не только и не столько из изменений сегмента ST и частоты сердечных сокращений при нагрузке, а опираясь на более широкий комплекс регистрируемых на ЭКГ параметров. Для изучения диагностической значимости и возможности практического применения предложенного нами алгоритма анализа ЭКГ [9], мы, используя кластерный и дискриминантный анализ, провели классификацию параметров, характеризующих состояние больных ИБС в покое и при различных типах реакции на физические нагрузки. В результате этого были выделены 5 групп наблюдений параметров: 1 группа – условная норма в покое; 2 группа – условная норма реакции на нагрузку; 3 группа – ЖЭ высоких градаций (по Lown); 4 группа – ишемическая дисфункция ЛЖ с падением АД; 5 группа – отдых после нагрузки. Эти данные представлены в табл. 1, в которой соответственно обозначены: P1 – ширина основания зубца P (mm); P2 – ширина вершины зубца Р (mm); PH – высота зубца Р (mm); PQ – продолжительность сегмента PQ (mm); HR (heart rate) – частота сердечных сокращений (b/min); ΔST – степень депрессии сегмента ST (mm).
В табл. 2 приведены результаты дискриминантного анализа выделенных таким образом групп наблюдений (состояний электрической активности миокарда), из которых видно, что достоверность и высокое качество дискриминации не вызывает сомнений: найдено 4 канонических дискриминантных функции, из которых 1-я имеет значимость p
Ишемическая болезнь сердца (ИБС): причины, симптомы, лечение
Ишемическая болезнь сердца – хроническое или остро развивающееся заболевание, характеризующееся частичной или полной остановкой кровоснабжения сердечной мышцы.
Причиной этого явления служит спазм и тромбоз коронарных артерий, как правило, вследствие их атеросклеротических изменений.
Ишемия органа проявляется чаще всего приступообразной болью в груди – стенокардией, при резком и выраженном нарушении кровотока в сосудах развивается инфаркт миокарда.
Распространенность заболевания
В России ИБС страдает около 5,1-5,3% населения. При этом ишемическая болезнь сердца остается основной причиной смертности и инвалидизации населения. Во всем мире на долю смертей от патологий сердечно-сосудистой системы приходится треть диагностированных случаев. В России этот показатель выше и составляет 57%, из которых 29% – летальные исходы вследствие именно ишемии миокарда.
Страдают ишемией миокарда преимущественно лица старше 40 лет. В молодом и среднем возрасте ишемическую болезнь сердца чаще выявляют у мужчин, с повышением возраста соотношение заболевших выравнивается.
Факторы риска развития ишемии миокарда
Предрасполагающие к этому заболеванию факторы условно делятся на две группы – изменяемые и неизменяемые. При устранении или коррекции первых значительно уменьшается риск возникновения ишемической болезни сердца.
Симптомы и формы ИБС
Стенокардия
Состояние характеризуется приступами сдавливающей или жгучей боли за грудиной, которая появляется обычно при физическом и эмоциональном стрессе. Она может иррадиировать в левую руку, шею, плечо, нижнюю челюсть, подлопаточную область, верхнюю часть живота. За это стенокардию называют также «грудной жабой». Продолжительность боли обычно составляет несколько минут. В зависимости от стабильности течения заболевания выделяют стабильную и нестабильную формы стенокардии.
Первая возникает только после физической или психоэмоциональной нагрузки, при повышении артериального давления, тахикардии. По мере развития заболевания объем доступной человеку активности сокращается, и при четвертом классе патологии он уже не может совершать никакого движения без того, чтобы не развивались приступы загрудинной боли.
Нестабильная стенокардия может быть впервые возникшей – спустя месяц и меньше после появления симптомов, прогрессирующей и ранней постинфарктной. Для прогрессирующей стенокардии характерно снижение переносимой нагрузки, например – уменьшение расстояния, которое человек может пройти без появления симптомов.
Нестабильная стенокардия требует обследования и лечения в условиях больницы, высок риск инфаркта миокарда.
Инфаркт миокарда
Развивается остро. Вследствие продолжительного снижения кровотока или при его полном прекращении к отдельным участкам сердечной мышцы, происходит омертвение участка сердечной мышцы – некроз. Участок поражения может быть разных размеров в зависимости от диаметра пострадавшего сосуда, потому заболевание нередко называют крупноочаговым или мелкоочаговым инфарктом миокарда.
Болевые ощущения при этом состоянии интенсивные, давящего и сжимающего характера, нередки также приступы жгучей «кинжальной» боли. У многих больных она имеет типичную локализацию в загрудинной области, но может также захватывать и зону слева от грудины или распространиться на всю поверхность грудной клетки. При этом пациент испытывает «страх смерти», тоску, возникает чувство обреченности, может быть беспокоен и сильно возбужден.
Локализация болей при инфаркте миокарда может быть практически любой, например, иногда боли возникают даже в животе. Встречается и безболевая форма.
При мелкоочаговом поражении симптомы могут быть «смазаны», а диагностика по ЭКГ бывает затруднена.
Спонтанная ишемия «Принцметалла»
Постинфарктный кардиосклероз
Сердечная недостаточность
Нарушения ритма сердца
Безболевая ишемия миокарда
Внезапная сердечная смерть
Диагностика ишемической болезни сердца
Обычно заподозрить заболевание помогают жалобы и симптомы, характерные именно для ишемической болезни сердца. С целью подтверждения ишемии миокарда используют инструментальные и лабораторные методы диагностики.
Позитронно-эмиссионная томография (ПЭТ) применяется для диагностики жизнеспособных клеток сердечной мышцы. Используются радиофармпрепараты, по накоплению которых в клетках сердца выявляют жизнеспособные и некротизированные участки.
Среди инвазивных методик применяется коронарография – рентгенологическое исследование сосудов с помощью контрастного вещества.
Лечение ИБС
Лечение ишемической болезни сердца включает изменение образа жизни, прием медикаментов и в ряде случаев хирургическое вмешательство. Всем больным рекомендуется отказаться от пагубных привычек, проводить больше времени на свежем воздухе, снизить избыточную массу тела. В питании необходимо избегать продуктов с высоким содержанием жира, очень соленых и сладких блюд. Категорически запрещены курение, самовольное прекращение приема назначенных лекарственных препаратов. Все это может привести к резкому ухудшению состояния пациента.
Для купирования приступа стенокардии нужно немедленно прекратить физическую нагрузку, обеспечить доступ свежего воздуха и принять нитроглицерин под язык либо использовать нитрат в виде спрея.
При наличии сопутствующих заболеваний, особенно сахарного диабета и гипертонической болезни, требуется их лечение, достижение целевых уровней давления и глюкозы крови.
Меры по профилактике сердечно-сосудистой патологии
Чтобы избежать развития заболеваний сердца, нужно отказаться от курения и сократить употребление алкоголя.
Сильный стресс – также один из предрасполагающих факторов к возникновению ИБС. Стресс из жизни убрать невозможно, но можно правильно реагировать на него: человек эволюционно устроен так, что после любого стресса необходима мышечная работа. Поволновались или расстроились – после этого надо поприседать, пробежаться, пройтись – мышцы должны устать. При сильных волнениях может потребоваться использование успокоительных, для подбора которых нужно обратиться к врачу.
Полезны для профилактики ишемии регулярные занятия спортом с умеренной физической нагрузкой. Также нужно следить за своим весом и артериальным давлением. Всем лицам старше 40 лет необходимо ежегодно обследоваться – сдавать биохимический анализ крови для проверки уровня холестерина в крови, делать ЭКГ.
Роль холтеровского мониторирования в обследовании больных без ишемической болезни сердца
Главные технические компоненты методики – регистратор, на котором осуществляется длительная запись электрокардиограммы и дешифратор, проводящий анализ полученной записи. Минимальный вес наиболее современных регистраторов коммерческих систем, составляет 80 гр. Используются и кассетные и твердотельные регистраторы. Последними современными цифровыми системами являются дисковые регистраторы, имеющие объем памяти 80-200 Мбайт и “событийные “ регистраторы (event recorder), позволяющие записывать только определенные участки ЭКГ.
Всем больным при ХМ рекомендуется вести дневник активности с записью возникающей в процессе исследовании симптоматики, в котором необходимо отражение характера основной активности в период исследования (прогулки, вождение автомобиля, учебные занятия, стрессы и т.п.), время приема пищи и лекарственных препаратов, возникающей симптоматики. Стандартно рекомендуется проведение суточного, 24 часового исследования. При редко, но регулярно встречающихся симптомах (1-2 раза в неделю), возможно удлинение времени 24 часовой регистрации до 48 часов.При более редко возникающих симптомах применяются событийные, транстелефонные или имплантированные регистраторы.
Принципы построения клинических показаний к проведению Холтеровского и других видов амбулаторного мониторирования делятся на три класса. К I Классу относятся состояния при которых использование методики является очевидно необходимым для постановки правильного диагноза, назначения терапии и оценки ее эффективности. II Класс показаний подразумевает состояние когда использование методики может вызывать расхождение мнения специалистов в оправданности и эффективности ее применения. Данный Класс разделяется на два подкласса: IIa подразумевает большую предпочтительность в использовании методики, а IIb – менее явную необходимость ее применения. III Класс включает показания когда, согласно общему мнению специалистов, применение методики может достаточно мало добавить информации, влияющей на постановку диагноза, прогноз и тактику лечения больного и должно иметь специальное обоснование для проведения исследования в этой группе. Ниже приведены используемые в нашем центре показания к проведению ХМ у больных без ишемической болезни сердца, детей, подростков и лиц молодого возраста, сформированные на основании последних рекомендаций ведущих международных кардиологических организаций и длительного отечественного опыта в этой области.
ПОКАЗАНИЯ К ПРОВЕДЕНИЮ ХОЛТЕРОВСКОГО МОНИТОРИРОВАНИЯ У БОЛЬНЫХ БЕЗ ИШЕМИЧЕСКОЙ БОЛЕЗНИ СЕРДЦА, ДЕТЕЙ И ПОДРОСТКОВ.
1. Обследование больных с высоким риском развития жизнеугрожающих сердечных аритмий и внезапной сердечной смерти: синдром удлиненного интервала QT; синдром Бругада; идиопатическая желудочковая тахикардия; брадикардия менее 50 уд/мин; первичная легочная гипертензия; АВ блокада 3 степени; аритмогенная дисплазия правого желудочка; частая желудочковая экстрасистолия; сибсы внезапно погибших на первом году жизни детей; дилатационная и гипертрофическая кардиомиопатия.
2. Синкопе, предсинкопе или головокружения у больных с выявленной сердечной патологией, ранее документированной аритмией, искусственным водителем ритма или на фоне физической нагрузки.
3. Возникновение синкопе или предсинкопе на фоне приема препаратов с проаритмогенным эффектом.
4. Синкопе или предсинкопе, причина которых не выявлена другими методами.
5. Сердцебиение у больных оперированных по поводу врожденного порока сердца или с выраженной недостаточностью кровообращения.
6. Оценка эффективности антиаритмической терапии.
1. Синкопе, предсинкопе или жалобы на частое сердцебиение в отсутствии выявленных сердечных заболеваний
2. Оценка ритма сердца после назначения антиаритмических препаратов с высоким риском проаритмогенного эффекта.
3. Асимптоматическая АВ блокада 2 степени.
4. Транзиторная АВ блокада 1 степени после хирургической коррекции врожденного порока сердца или катетерной радиочастотной аблации.
5. Оценка вариабельности ритма сердца у больных с кардиальной патологией.
6. Пароксизмальная суправентрикулярная тахикардия.
1. Оценка асимптоматических больных оперированных по поводу врожденного порока сердца, прежде всего с высокой степенью недостаточности кровообращения или аритмиями.
2. Дети младше 3 лет с любыми аритмиями.
3. Больные с постоянной суправентрикулярной тахикардией.
4. Желудочковая экстрасистолия на ЭКГ покоя или стресс тесте.
5. Обследование детей из семей где регистрировались случаи внезапной смерти в молодом возрасте у родственников первой линии.
1. Синкопе, предсинкопе явно некардиальной природы.
2. Боли в груди без выявленных заболеваний сердца.
3. Рутинное обследование спортсменов.
4. Короткие сердцебиения без выявленных заболеваний сердца.
5. Асипмтоматический феномен Вольфа-Паркинсона-Уайта.
6. Оценка вариабельности ритма сердца.
Норма при ХМ
Таблица 1. Показатели динамики ЧСС по данным холтеровского мониторирования у детей первого года жизни.
| Период суток | Возраст | |||
| 1 мес | 2-3 мес | 4-5 мес | 6-12 мес | |
| Бодрствование | 156,7±7,3 | 150,5±0,7 | 147,4±5,7 | 146,7±6,4 |
| Дневной сон | 134,9±8,5 | 128,1±7,6 | 121,4±8,4 | 123,3±6 |
| Ночной сон | 137±12,8 | 124,3±8,4 | 121,2±5,6 | 118,2±8,8 |
| Среднесуточная | 143,8±5,2 | 135,4±8 | 130,9±5,2 | 130,2±6,1 |
Таблица 2. Нормальные показатели половозрастной динамики ЧСС (уд/мин) при ХМ у здоровых детей от до 15 лет
| Авторы | n | Возраст (лет) | Пол | Ср. Дневная ЧСС (уд/мин) | Ср. ночная ЧСС (уд/мин) |
| Brodsky M. | 50 | 22 ± 0,7 | M | 80 | 56 |
| Stein Рh. | 30 | 33 ± 4 | Ж | 86 | 64 |
| Stein Ph. | 30 | 33 ± 4 | Ж | 86 | 65 |
| Stein Ph. | 30 | 67 ± 3 | М | 79 | 62 |
| Stein Ph. | 30 | 67 ± 3 | Ж | 83 | 65 |
Кроме средних значений, при оценке результатов исследования, важное значение имеет знание пограничных параметров ЧСС, выход за которые можно считать признаками патологии. Критерии брадикардии при ХМ следующие: новорожденные > 0,1 мв, регистрируемые продолжительностью не менее 1 мин. Максимальной чувствительностью (89%) в выявлении ишемических изменений в миокарде является отведение СМ5. Результаты последних исследований подтверждают высокий риск гипердиагностики ишемии миокарда по анализу только результатов ХМ. По результатам наших исследований, максимальный подъем сегмента ST до + 4 мм отмечался у 5-25% здоровых детей в различных возрастных группах.
Интервал QT является одним из наиболее клинически значимых параметров ЭКГ. Основным методом измерения QT является вычисление корригированного интервала QT (QTc) по формуле Bazett QTc = QT/ Ц RR. При данном методе расчета, QTc не должен превышать 440 мс у взрослых и 460 мс у детей раннего возраста. При ХМ отмечено, что максимальное значение QT, независимо от ЧСС не выходит за определенные краевые параметры: в 0 – 1 г до 400 мс; в 2-3 года до 430 мс; в 4-7 лет до 460 мс; в 8-15 лет до 480 мс и старше 15 лет до 500 мс. У всех здоровых лиц при ХМ регистрируются короткие паузы ритма, не превышающая предшествующий RR более, чем в 2 раза.
Cуммируя данный раздел можно объединить основные показатели «нормальной» суточной ЭКГ, к которым относятся:
короткие паузы ритма от 1000 мс у новорожденных до 1750 мс у взрослых;
подъем сегмента ST до 1 мм у детей старше 10 лет и взрослых;
изменения амплитуды Т зубца в положительном диапазоне;
максимальная продолжительность интервала QT от 400 мс у новорожденных до 500 мс у взрослых, независимо от уровня ЧСС;
наличие коротких периодов изменения амплитуды Р зубца, выскальзывающих суправентрикулярных и узловых ритмов.
Выявление при ХМ единичных суправентрикулярных и желудочковых экстрасистол, ночных периодов АВ блокады 1 степени, не требует у «практически» здоровых лиц дообследования и/или специфической антиаритмической терапии, однако является ранним проявлением риска развития функциональных кардиопатий и неспецифических вегетативных дисфункций. Выявление более сложных нарушений ритма сердца требует дообследования, для исключения органического поражения сердца и более сложных видов аритмии.
Методы анализа ХМ
Современные системы ХМ позволяют кроме ЭКГ анализировать вариабельность ритма сердца (ВРС), проводить выявление поздних желудочковых потенциалов. Среди методов оценки ВРС наиболее информативными при ХМ являются методы геометрического и временного (time domain) анализа. К первым относится оценка интервальных и дифференциальных гистограмм RR интервалов и пульсограмм (тренда ЧСС) суточного ритма сердца. Оценка параметров ВРС позволяет определить характер вегетативной регуляции ритма сердца. Снижение ВРС, как правило, свидетельствует о более неблагоприятном прогнозе заболевания.
Последним принципиальным рубежом ЭКГ мониторирования является использование имплантируемых регистраторов ритма с петлеобразной системой записи, позволяющих проводить непрерывную регистрации ЭКГ до 14 месяцев. Суть методики заключается в подкожной имплантации в субпекторальную область портативного устройства, регистрирующего ЭКГ по петлевому типу (запись, затем стирание, если через определенное время не активирована функция запоминания записи). Размеры регистрирующего устройства 61 х 19 х 8 мм, вес – 17 г. При возникновении синкопе или других симптомов больной с помощью специального прибора активируют запись ЭКГ за определенное время до и после активации (в последних моделях, функция записи активируется автоматически).
В настоящее время клинический опыт применения данной методики мониторирования в России невелик. Но полученные результаты свидетельствуют о высокой перспективности ее использования при обследовании больных с редкими синкопальными состояниями, причина которых не выявляется другим способом. В 1999 г. в нашей клинике была произведена первая в России имплантация данных регистраторов. Показаниями к проведению исследования были редкие (1 раз в 4-6 месяцев) синкопе, у детей без выявленной причины обмороков по результатам неврологического, эндокринологического и стандартного кардиологического обследования. Через 13 мес. после имплантации регистратора у одной больной во время единственного синкопе выявлена асистолия 3,88 с, сопровождающаяся синкопе. До этого она в течение 4 лет лечилась от эпилепсии. Применение данной методики оправдано при формировании показаний к имплантации постоянных антиаритмических устройств (кардиостимуляторов и дефибрилляторов) у больных с невыявленными другими способами причинами потенциально жизнеугрожающей симптоматики или синкопе.
Заключение по результатам ХМ
Значительной практической проблемой является формирование финального заключения по результатам ХМ. Формального универсального протокола в настоящее время не существует. Основные позиции предполагаемого оптимальный протокола по результатам ХМ, подробно отражены в нашем руководстве 2000 г. Основными его позициями являются:
• Отражение основной динамики ЧСС в сравнении с возрастной нормой
(среднесуточная, средняя дневная, средняя ночная ЧСС, циркадный индекс)
: аритмии и основные ЭКГ феномены, время их возникновения и симптомы, оценка изменений сегмента ST и других параметров ЭКГ во время жалоб, циркадный тип аритмии
• Результаты дополнительных методов
— ВРС, которая включает кроме традиционных методов временного или частотного анализа (в зависимости от опций в конкретной коммерческой системе), оценку структуры ночного сна по анализу тренда ЧСС, ЦИ (оценку функций концентрации и разброса) у больных с несинусовым ритмом;
— поздние потенциалы желудочков;
— динамика интервала QT (на минимальной ЧСС, среднесуточный корригированный и другие параметры);
Оценка работы ИВР (обязательное указание типа ИВР и режима его программирования – VVI, DDD и т.д.).
В каждом дополнительном разделе данные интерпретируются в соответствие с техническими возможностями используемой коммерческой системы ХМ. Пример типового финального заключения по результатам ХМ, используемого в нашем центре приведен ниже.
Тип аппарата: OXFORD MEDILOG
Дима Л. Возраст 15 лет
Продолжительность исследования: 11:00 – 10:00 (23 часа)
: Желудочковая тахикардия. Аритмогенная дисплазия правого желудочка? Синкопе.
Класс показаний к ХМ
Максимальная ЧСС (син. ритм) 130 уд/мин в 11:15, минимальная ЧСС 45 уд/мин в 04:36, циркадный индекс = 1,6 (норма 1,24-1,44).
Частая правожелудочковая экстрасистолия, всего 2350 за 23 часа, максимально в период 12-15 часов (200-300/час), минимально с 03 до 06 часов (0-23/час). Единичные суправентрикулярные экстрасистолы (всего 22), максимально 5 в 09-10 часов. Парные желудочковые экстрасистолы, всего 12 (максимально в 13-14:00), залпы мономорфной правожелудочковой тахикардии с частотой 140-160 уд/мин от 3 до 34 комплексов, всего 524, максимально в периоды 12-13 (80) и 14-15 (72) часов, минимально 22-23/час (1).
При оценке ритма в режиме суперимпозиции в отведении СМ1 (V1) транзиторные нарушения внутрижелудочкового проведения по типу эпсилон волны, более выраженные в ночное время.
Частые паузы ритма 1500-1700 мс, максимальная пауза ритма за счет синусовой аритмии 1763 мс (норма до 1500 мс).
Автоматический анализ QT-интервала.
| QT (ms) | QTp (ms) | QTc (ms) | |||
| Больной | Норма | Больной | Норма | Больной | Норма |
| 418 | 334,2±28,2 | 346 | 284,3±30,1 | 438 | 31). Заключение: регистрируются признаки ППЖ, максимально выраженные (по 3 признакам) в 04-05 часов. Заключение по исследованию: мономорфная правожелудочковая тахикардия (4 градация по Lown), дневной циркадный тип. Брадикардия. Признаки электрической нестабильности миокарда, пароксизмальной готовности ритма сердца и усиления чувствительности к симпатическим влияниям. 1. Holter N.J. New method for heart studies: continuous electrocardiography of active subects over long periods is now practical. Science 1961;134: p.1214-1220. 2. Malik M., Camm A (eds.) Heart Rate Variability. Armonk, NY, Futura Publ.Co 1995. 3. A.Moss., S.Stern (ed) Noninvasive Electrocardiology. Clinical aspects of Holter monitoring. 1997 Saunders Cо, University Press, Cambridge, UK 529p. 4. Дабровски А., Дабровски Б., Пиотрович Р. Суточное мониторированияе ЭКГ. М.:Медпрактика, 1998.-208с. 5. Рябыкина Г.В., Соболев А.В. Вариабельность ритма сердца. М.: «Стар’Ко», 1998.-200с. 6. Сrowford MH, Bernstein SJ, Deedwania PC et al. ACC/AHA guidelines for ambulatory electrocardiograhy: a report of the American College of Cardiology|American Heart Assotiation Task Force on Practice Guidelines (Committe to Revise the Guidelines for Ambulatory Electrocardiography). J Am Coll Cardiol 1999;34:912-48. 7. Макаров Л.М. Холтеровское мониторирование. М. Медпрактика 2000; 217с. 8. Шубик Ю.В. Суточное мониторирование ЭКГ при нарушениях ритма и проводимости сердца. С-Пб.-Инкарт.- 2001, 216 с. 9. Макаров Л.М. ЭКГ в педиатрии. М. Медпрактика – М. 2002; 282 с.
|