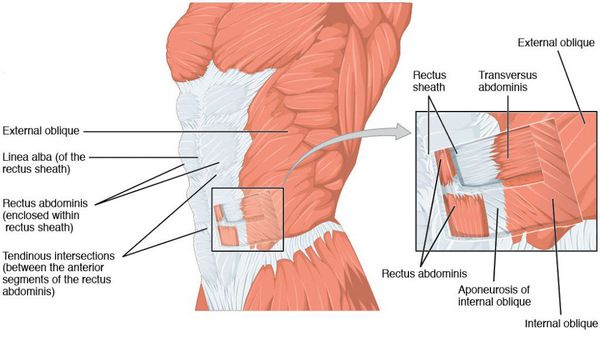
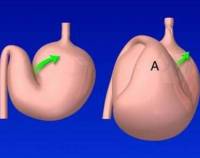
Искривление желудка что такое
Стриктура в виде песочных часов и стеноз желудка (K31.2)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Примечание. Из данной подрубрики исключены:
— Желудок в виде песочных часов врожденный (Q40.2);
— Сужение желудка в виде песочных часов (K31.8).
Этиология и патогенез
Некоторые авторы в качестве разновидности желудка в виде песочных часов описывают так называемый «каскадный желудок». При этой форме желудка рубцовое стяжение исходит из задней стенки желудка, вследствие чего возникает перегиб нисходящей части желудка кзади. При наполнении такого желудка вначале заполняется кардиальная часть и только при определенном уровне ее заполнения контрастная смесь переливается широким потоком, как бы каскадом, в нижнюю часть желудка.
Эпидемиология
Возраст: преимущественно зрелый и пожилой
Признак распространенности: Крайне редко
Соотношение полов(м/ж): 0.5
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Симптоматика варьирует в зависимости от степени (выраженности) рубцового сужения, остроты язвенного процесса, нарушений моторики желудка, развивающихся процессов брожения и гниения в желудке.
В некоторых случаях на поверхности живота в проекции желудка наблюдается и/или одновременно пальпируется отчетливое округлое образование, возникающее после приема пищи.
Аускультативно определяется шум плеска.
При перкуссии над различными участками желудка отмечается качественно различный звук; данное проявление имеет постоянный характер.
Диагностика
Лабораторная диагностика
Дифференциальный диагноз
Осуществляется дифференциальная диагностика стриктуры желудка в виде песочных часов со следующими заболеваниями и состояниями:
— сифилитическая деформация желудка;
— опухоль желудка;
— заворот (перекрут) желудка;
— врожденная деформация желудка;
— перистальтика желудка в виде песочных часов;
— состояние после операции бандажирования желудка;
— пострезекционные изменения желудка;
— пилоростеноз;
— сегментарная гипертоническая перетяжка;
— гипотонически удлиненный желудок;
— каскадный желудок;
— фиксированная кардиофундальная грыжа пищеводного отверстия диафрагмы;
— перивисцерит с образованием спаек.
Осложнения
Лечение
При наличии грубого рубцевания и ухудшении состояние больного, показано оперативное лечение.
Что такое деформация передней брюшной стенки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Маншетов В. В., пластического хирурга со стажем в 16 лет.
Определение болезни. Причины заболевания
Эстетическая деформация передней брюшной стенки — несоответствие мысленного образа формы живота настоящему его состоянию.
Идеальная форма живота у женщины представляется нам следующей. Втянутые боковые поверхности (фланки) туловища, которые переходят в паховые и пояснично-крестцовую области, подчеркивая талию. Боковые поверхности живота плавно переходят в желобки, идущие от реберных дуг до паховой связки по полулунной линии с двух сторон. Ниже пупочного кольца слегка выпуклая поверхность переходит в менее выпуклую поверхность выше пупочного кольца. Последняя по срединной линии от мечевидного отростка до пупочной области разделена не выраженным и сглаженным желобком.
Изменения передней брюшной стенки в норме происходят с течением возраста, на степень их выраженности влияет характер и режим питания, обмен веществ и гормональный фон (при беременности), индивидуальные особенности организма. Кроме того, к изменениям формы живота могут приводить травмы и заболевания. Все причины деформации брюшной стенки можно разделить на прямые и косвенные.
Косвенными причинами являются:
К прямым причинам деформации живота относят:
Классификация и стадии развития деформации передней брюшной стенки
Согласно классификации опущения тканей передней брюшной стенки (абдоминоптоз) в положении стоя по A. Matarasso различают следующие степени: [1]
I степень (минимальная) — растяжение кожи без формирования кожно-жировой складки;
II степень (средняя) — формирование небольшой кожно-жировой складки, которая четко свисает в позе «ныряльщика»;
III степень (умеренная) — кожно-жировой фартук в пределах фланков, свисающий в вертикальном положении, «pinch» менее 10 см;
IV степень (выраженная) — кожно-жировой фартук в пределах поясничной области, «pinch» более 10 см, сочетание с кожно-жировыми складками в подлопаточных областях.
Осложнения деформации передней брюшной стенки
Диастазом (расхождением) прямых мышц живота называют ослабление и расширение более 2 см белой линии, что приводит к увеличению расстояния между прямыми мышцами живота. Показанием к операции является расширение белой линии более 4 см. [2] Внешне диастаз мышц проявляется как продольное валикообразное выбухание по срединной линии в средних и верхних отделах живота при напряжении прямых мышц и увеличении внутрибрюшного давления.
Грыжа передней брюшной стенки — это хронически развивающийся дефект в мышечно-апоневротическом комплексе живота с выходом органов из брюшной полости без её разгерметизации. Выглядит грыжа в виде выпячивания на поверхности живота, при этом возможно чувство дискомфорта, боли в ее области при ходьбе, беге и других физических нагрузках. По происхождению грыжи бывают врожденные и приобретенные (первичные, послеоперационные, рецидивные). [3] Причинами грыжевой болезни и ослабления белой линии являются сочетание факторов, основным из которых является увеличение внутрибрюшного давления (физические нагрузки, частый кашель и хронический запор, беременность и др.). Ослабление структуры и защитной функции мышечно-апоневротического комплекса у больных с ожирением развиваются из-за снижения репаративных процессов, развития дистрофии мышечной ткани, разрыхления соединительной ткани (сахарный диабет, дисплазия соединительной ткани). [4]
Диагностика деформации передней брюшной стенки
В диагностике учитываются конституциональные, половые, возрастные, особенности брюшной стенки и внутренних органов живота. Оценивают конфигурацию живота при осмотре в выпрямленном положении стоя с поднятыми руками на плечи и фиксированным поворотом по часовой стрелке, а также в позе «ныряльщика» и лежа.
Пальпаторно оценивается тургор и эластичность кожи передней брюшной стенки. Состояние подкожной клетчатки оценивается пробой щипка «pinch», а также измерением объемов талии и бедер. Диагностировать диастаз прямых мышц живота удобно в положении пациента лежа. При этом необходимо попросить его приподнять верхний плечевой пояс и голову с опорой на локтевые суставы. Оценка слабых участков брюшной стенки позволяет выявить грыжевые дефекты. Более детально изучить состояние тканей возможно инструментальными методами обследования (УЗИ мягких тканей передней брюшной стенки и компьютерная томография).
Лечение деформации передней брюшной стенки
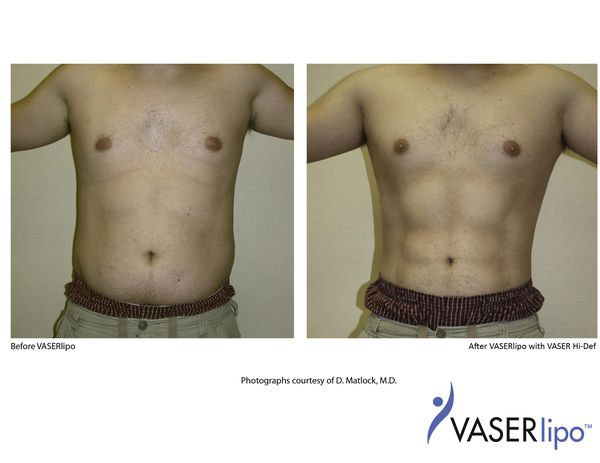
Предоперационная разметка выполняется в день операции в вертикальном положении. С целью профилактики хирургической инфекции за 30 минут до операции вводятся антибиотики широкого спектра действия (цефалоспорины III поколения). Деформация передней брюшной стенки I-II степени (A. Matarasso), без изменений в мышечно-апоневротическом комплексе живота, позволяет корректировать объём подкожной клетчатки и придать желаемое очертание посредством липосакции. Липосакция — одно из популярных направлений в пластической хирургии, количество данных операций в мире увеличивается. Одним из наиболее современных методов липосакции является ультразвуковая, или VASER («Vibration Amplification of Sound Energy at Resonance») липосакция, явными преимуществами которой являются: эффект сокращения кожи после процедуры, возможность её гравировки (детальной проработки рельефа), более глубокая коррекция фигуры, сохранение высокой жизнеспособности жировых клеток для липофилинга, короткий восстановительный период. Суть технологии основана на фрагментации жировой ткани за счет кавитации тумесцентного раствора (метод тумесцентной липосакции был описан в 1985 г. Джеффри Кляйном и Патриком Лиллисом и основан на введении в область операции раствора Кляйна, состоящего из физиологического раствора, раствора адреналина и лидокаина).
Процедура VASER (липосакция) состоит из трех этапов: инфильтрация, эмульгирование жира и аспирация. На этих этапах используются специальные инструменты: канюли инфильтрации и аспирации, ультразвуковые зонды. Интраоперационно после инфильтрации жировые клетки обрабатываются энергией ультразвука в специальном режиме. За счет эффекта кавитации раствора высвобожденная энергия отделяет клетки жира от стромы и друг от друга, что способствует более легкой их аспирации и уменьшению агрессии процедуры на окружающие ткани. При этом мембрана самих адипоцитов во время фрагментации остается неповрежденной, что повышает их приживление после проведения липофилинга.
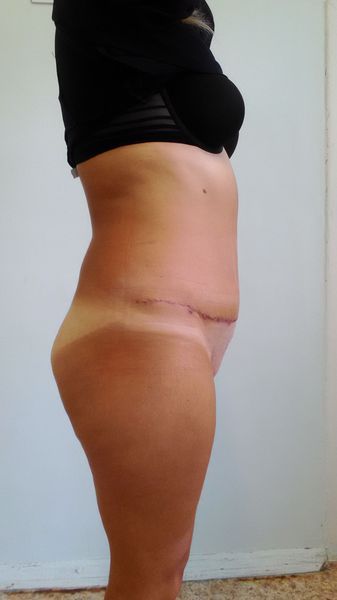
Пластика живота — одна из самых частых операций в эстетической и общей хирургии. Успех эстетической пластики передней брюшной стенки во многом зависит от грамотного выбора и соблюдения технологии выполнения операции. С учетом индивидуальной подвижности кожно-жирового слоя хирург размечает линию хирургического доступа, предполагаемые границы иссечения тканей, срединную линию. Хирургическое вмешательство проводится под наркозом и заключается в мобилизации подкожной клетчатки с кожей передней брюшной стенки, иссечении кожно-жирового фартука, восстановлении целостности живота.
Классическая абдоминопластика включает в себя коррекцию кожно-жирового лоскута с пересадкой или формированием искусственного эстетического пупка, работу на мышечно-апоневротическом слое. Для более выразительной коррекции линии талии, при абдоминоптозе III-IV степени (A. Matarasso), классическая абдоминопластика может быть дополнена липосакцией фланков и поясничной области. После операции длительность пребывание пациента в клинике определяется индивидуально, она обычно составляет от 3 до 5 суток. На 7-10 сутки после операции снимают послеоперационные швы. Полный курс реабилитации длится 2 месяца, при этом послеоперационное компрессионное белье необходимо носить постоянно 1 месяц, затем ежедневно по 12 часов в сутки. В этот период исключаются физические нагрузки.
Правильно выполненный эстетический послеоперационный шов обычно располагается в виде тонкой линии на уровне кожи внизу живота в поперечном направлении, это позволяет его непринужденно закрыть нижним бельем. Пупок — это естественного происхождения втянутый рубец, который расположен в области пупочного кольца. Искусственно сформированный пупок представляется нам в виде вертикально расположенного овальной формы, небольшого воронкообразного углубления передней брюшной стенки. Он должен находиться по срединной линии и равноудален между мечевидным отростком и лобком или на 3 см выше линии, соединяющей передние верхние ости тазовых костей. При этом малозаметным является расположенный внутри послеоперационный шов, который прикрепляет невысокий столбик пупка к его воронке.
Выявление грыжевых дефектов, диастаза прямых мышц живота предполагает их устранение во время операции. Наличие грыжи у пациентов с абдоминоптозом существенно увеличивают травматичность абдоминопластики необходимостью закрытия грыжевого дефекта брюшной стенки. Применение сетчатого протеза позволяет перераспределить и тем самым уменьшить нагрузку на слабые места передней брюшной стенки, что значительно уменьшает риск рецидива грыжи. В протезирующей герниопластике вентральных послеоперационных грыж выделяют технологии SUBLAY, ONLAY, INLAY. Окончательно выбор метода герниопластики определяется интраоперационно в зависимости от состояния тканей передней брюшной сотенки, размеров грыжевых ворот, степени натяжения тканей при сопоставлении краев грыжевого дефекта.
ONLAY технология подразумевает сшивание дефекта передней брюшной стенки край в край с расположением и фиксацией сетчатого протеза над апоневрозом.
SUBLAY технология заключается в размещении сетчатого протеза предбрюшинно или на задние листки влагалищ прямых мышц живота, после чего края апоневроза сшивают край в край над протезом.
INLAY метод — синтетический протез фиксируют к тканям, образующим грыжевые ворота, при этом сетка является продолжением тканей брюшной стенки. Важной особенностью данной методики является предотвращение контакта сетки с органами брюшной полости для предотвращения образования между ними спаечных сращений и кишечных свищей. Для этого используют ткани грыжевого мешка. Для протезирующей герниопластики более предпочтительной является технология SUBLAY. Этот метод исключает контакт сетчатого протеза с подкожной клетчаткой и органами брюшной полости, что, в свою очередь, снижает риск возникновения осложнений (серома, спаечные сращения с органами брюшной полости, кишечные свищи), сохраняет возможность адекватного устранения диастаза прямых мышц живота. [4]
Использование различных доступов, варианты размещения сетки и её фиксации требует не только подробных знаний классической и эндоскопической анатомии передней брюшной стенки, но и соответствующего технического оснащения операционной, высокой квалификации хирурга.
Прогноз. Профилактика
В раннем послеоперационном периоде со стороны послеоперационной раны передней брюшной стенки возможны варианты развития следующих осложнений: серома, гематома, нагноение, краевые некрозы кожи и подкожной клетчатки.
Серома — скопление свободной жидкости (экссудата) между тканями в послеоперационной ране. К причинам образования серомы относят: большую площадь отслойки подкожной клетчатки с повреждением кровеносных и лимфатических сосудов, отсутствие оттока экссудата, остаточное пространство и (или) смещение слоев раны при движении. При этом нарушение лабораторных показателей (гипокальциемия) сопровождаются более длительным серомообразованием. Скопление экссудата в ране ведет к разобщению прилежащих друг к другу раневых поверхностей и препятствует их срастанию, создает условия для развития гнойных осложнений. Профилактикой образования сером в послеоперационной ране является: адекватное дренирование большой послеоперационной раны, ношение компрессионного белья или бандажа, нормализация показателей гомеостаза.
Гематома. Диагностировать гематому послеоперационной раны помогают УЗИ мягких тканей передней брюшной стенки, пункция толстой иглой и аспирация её содержимого. При получении лизированной крови её удаляют с последующим УЗИ контролем. При возникшей гематоме проводят разведение краев раны, удаление свертков крови и дренирование раны. Назначают антибактериальные и противовоспалительные препараты, физиолечение. [4]
Нагноение, краевой некроз послеоперационной раны. Для профилактики инфекционных осложнений пациентам за 1 час до операции проводят антибиотикопрофилактику. Для улучшения микроциркуляции, уменьшения отека и стимуляции репаративных процессов со 2-х суток на область заживления проводится воздействие переменным магнитным полем низкой частоты. В течение 3-5 суток после операции все пациенты получают антибиотики широкого спектра действия. При нагноении послеоперационной раны, краевых некрозах кожи и подкожной клетчатки лечение проводится по принципам гнойной хирургии. [4]
С целью профилактики легочных осложнений после операции проводят дыхательную гимнастику, раннюю активизацию пациента, ингаляции. Профилактика ТЭЛА включает в себя переменную пневмокомпрессию во время операции, эластическую компрессию нижних конечностей и введение антикоагулянтов после операции до полной активизации пациента.
Заворот желудка
Заворот желудка — это смещение органа с поворотом вокруг одной из осей, которое сопровождается нарушениями пассажа пищи и расстройствами кровообращения. Патология клинически проявляется интенсивной болью в эпигастрии вплоть до болевого шока, развивающейся внезапно на фоне полного здоровья. Характерные симптомы: мучительные, но безуспешные позывы к рвоте, вздутие живота, икота. Для диагностики заворота используют рентгенологические методы, лапароскопию, реже — эндоскопическую визуализацию. Состояние является абсолютным показанием к хирургическому лечению — расправлению заворота с последующей фиксацией желудка.
МКБ-10
Общие сведения
Патология встречается намного реже, чем другие смещения или повороты органов брюшной полости. Среди всех видов заворота поражение желудка занимает около 0,5%. С одинаковой частотой регистрируется у мужчин и женщин. Болезнь чаще диагностируется в молодом и среднем возрасте. Для заворота, вызванного врожденными пороками развития или дисплазиями, характерна манифестация в раннем детском возрасте. Заболевание сопровождается высокой летальностью, которая зачастую обусловлена запоздалой диагностикой.
Причины
Четкие этиологические факторы болезни в современной гастроэнтерологии не установлены, что связано с редкой встречаемостью заворота желудка. Ряд ученых в качестве причин патологии называют конституциональные особенности — удлинение или отсутствие связочного аппарата желудка, врожденные аномалии органов живота. Выделяют несколько производящих факторов:
Патогенез
Заболевание обычно начинается внезапно при сочетании аномалий связочного аппарата и одного из пусковых факторов. В его основе лежит частичное или полное перекрытие выходных отверстий желудка, что сопровождается нарушением прохождения пищи в нижележащие отделы ЖКТ. Другой патофизиологический механизм заворота — прогрессирующая ишемия стенки желудка.
Специалисты выделяют 2 фазы патогенеза. На первом этапе заворот не достигает 180°, поэтому часть желудочного содержимого поступает в кишечник. Во второй фазе поворот органа завершается и составляет более 180°. При этом происходит полное перекрытие кардиального и пилорического сфинктера, развивается высокая кишечная непроходимость. При тотальном пережатии кровеносных сосудов возникает некроз, ишемическая гангрена желудка.
Классификация
По происхождению завороты систематизируют на первичные и вторичные. По степени обструкции просвета желудка выделяют частичные и полные формы заболевания. В зависимости от клинического течения бывают острые и хронические поражения желудка. Для определения прогноза и выбора хирургической тактики важна анатомическая классификация, которая включает 2 варианта заворота:
Симптомы заворота желудка
При хроническом течении заворота патогномоничные признаки отсутствуют. Характерны боли в животе, которые возникают после еды. Болевой синдром носит приступообразный характер, локализован в эпигастральной области или в левом подреберье. Одновременно появляется чувство переполнения желудка, вздутие, отрыжка воздухом. Чтобы облегчить состояние, человек принимает коленно-локтевую позу либо ложится на левый бок.
Клинические проявления острого заворота желудка представлены классической триадой Борхардта: отсутствием рвоты, срыгиванием после нескольких глотков воды, невозможностью проведения эндоскопа через кардиальный сфинктер. У человека внезапно развиваются сильные боли в области эпигастрия, которые имеют схваткообразный характер. Симптомы, как правило, связаны с обильным приемом пищи или физической нагрузкой. При прикосновении к передней брюшной стенки боли усиливаются.
Для острого варианта заворота типично вздутие верхней половины живота. Больные жалуются на мучительную икоту и безрезультатные рвотные позывы. Пациенты принимают сидячее положение или лежат на левом боку, приведя колени к животу. Иногда боли настолько сильные, что человек теряет сознание. Наблюдается бледность или землистая окраска кожных покровов, на лбу выступает холодный пот.
Осложнения
Наиболее часто не диагностированный заворот желудка осложняется некрозом, перфорацией стенки органа. Желудочное содержимое выходит в брюшную полость, вызывая разлитой перитонит. Это состояние относят к прогностически неблагоприятным, особенно у пациентов, страдающих тяжелыми сопутствующими болезнями. При переполнении пищей и газами возникает разрыв желудка. Реже встречаются осложнения, вызванные смещением соседних органов.
При отсутствии медицинской помощи летальность достигает 20-50%. В раннем периоде заворота больные погибают из-за болевого шока, разрыва селезенки. Нарушение висцерального кровотока ведет к тромбозу мезентериальных сосудов, который проявляется инфарктом кишечника. Близкое расположение патологического очага к диафрагме обуславливает развитие реактивных плевритов, пневмонии.
Диагностика
Постановка диагноза затруднена вследствие сходства клинической картины с другими ургентными хирургическими состояниями. Диагностику острого заворота осложняет невозможность использовать эндоскопические и рентгенологические методы визуализации. Опытный гастроэнтеролог или хирург может заподозрить заболевание при физикальном обследовании. Для подтверждения диагноза назначаются инструментальные методики:
Лечение заворота желудка
Хирургическое лечение
Консервативная терапия неэффективна. Оперативное вмешательство производится после короткой предоперационной подготовки: эвакуации желудочного содержимого, коррекции витальных функций организма. Методом выбора является открытая операция, при неосложненных формах прибегают к лапароскопической технике. С учетом степени заворота и наличия сопутствующих болезней подбирается оптимальный вариант хирургического вмешательства:
Прогноз и профилактика
При своевременной диагностике заворота и применении современных оперативных техник прогноз благоприятный. Более опасны повороты на 270°-360°, которые сопровождаются некрозом желудочной стенки. Неспецифическая профилактика заворота заключается в ограничении грубой растительной пищи, избегании тяжелой физической работы. Необходимо ранее выявление больных с диафрагмальными грыжами и назначение им адекватного лечения.
Клиническое наблюдение пациентки с гастропарезом и дисплазией соединительной ткани
Пациентка К., 25 лет обратилась с жалобами на чувство тяжести в эпигастрии после еды, раннее насыщение, отрыжку, которые беспокоили пациентку несколько раз в неделю, горечь во рту, тошноту, сердцебиения, аппетит сохранен, стул без патологических примесей.
Пациентка К., 25 лет обратилась с жалобами на чувство тяжести в эпигастрии после еды, раннее насыщение, отрыжку, которые беспокоили пациентку несколько раз в неделю, горечь во рту, тошноту, сердцебиения, аппетит сохранен, стул без патологических примесей.
Из анамнеза: считает себя больной около года. Из анамнеза жизни установлено, что около года назад была сильная психотравмирующая ситуация (смерть близкого человека). С этого момента отмечает эпизоды немотивированной тревоги, страхов. Не обследовалась.
При осмотре состояние удовлетворительное. Астеническое телосложение. Килевидная деформация грудной клетки. Сколиоз грудного отдела позвоночника. Долихостеномелия. Арахнодактилия. Трофологическая недостаточность 2-й степени (рост 176 см, масса тела 54 кг, ИМТ — 17,11 кг/м кв., толщина кожно-жировой складки — 6 мм, окружность мышц плеча — 14 см). Над легкими выслушивается везикулярное дыхание, хрипов нет. Границы сердца в пределах нормы. Тоны сердца несколько приглушены, ритмичные. Частота сердечных сокращений (ЧСС) 98 в минуту. Живот мягкий, при пальпации умеренно болезненный в мезогастральной области. Пальпируется спазмированная сигмовидная кишка, умеренно болезненная. Печень не увеличена. Край при пальпации мягкий, безболезненный. Симптомы Керра, Ортнера отрицательные.
При обследовании патологии в общем анализе крови, мочи не выявлено. Функциональные пробы печени без патологических изменений. Амилаза крови, мочи в норме. Копрограмма — без патологических изменений.
Исследование состояния вегетативной нервной системы: оценка ритмограммы и типа регуляции синусового ритма. Ритмограмма вариабельности сердечного ритма отражает преобладание симпатического влияния на модуляцию сердечного ритма. При проведении ортостатической пробы — реактивность парасимпатического отдела вегетативной нервной системы сниженная.
Фиброгастродуоденоскопия. Пищевод свободно проходим, просвет его и размеры обычные. Складки продольные. Слизистая бледно-розового цвета. Кардия ZET-линия дифференцируется. Желудок в форме длинного атоничного опущенного к гипогастрию крючка с избыточным количеством «грязного» цвета жидкости с примесью застойной желчи. Медленно расправляется воздухом. Стенки эластичные. Складки средние по высоте, с бледным рельефом, перистальтика едва определяется. Слизистая во всех отделах желудка гиперемирована. Пилорус не смыкается, зияет. Постоянный рефлюкс желчи. Уреазный тест на Helicobacter pylori — отрицательный. Двенадцатиперстная кишка: луковица полигональной формы, не смыкается. Просвет кишки овальной формы, широкий. Складки циркулярные, сглажены, обложены слизью и желчью. Слизистая в проксимальной части двенадцатиперстной кишки гиперемирована, в остальных отделах — бледно-розового цвета. Заключение: «Гастростаз. Гастроптоз. Дуоденогастральный рефлюкс».
Рентгенологическое исследование пищевода, желудка, двенадцатиперстной кишки. Акт глотания не затруднен. Пищевод свободно проходим, контуры ровные, четкие, стенки эластичные. Кардия проходима. Газовый пузырь желудка расположен у гребней подвздошной кости. Желудок в форме крючка, натощак содержит избыточное количество жидкости. Рельеф желудка представлен утолщенными, извитыми в средней трети тела желудка складками. При тугом заполнении перистальтика по обеим кривизнам сегментирующая. Эвакуация контрастной взвеси замедлена. Луковица двенадцатиперстной кишки овальной формы, контуры ее ровные, четкие. Отмечаются дуоденогастральные и дуоденобульбарные рефлюксы. Постбульбарные отделы двенадцатиперстной кишки не изменены. В горизонтальном положении с поворотом на левый бок отмечается рефлюкс бариевой взвеси в пищевод.
При ультразвуковом исследовании пищевода, желудка, двенадцатиперстной кишки натощак определяется неоднородное содержимое желудка с гиперэхогенными включениями. После наполнения желудка жидкостью в объеме 500 мл перистальтика почти отсутствует (единичные поверхностные перистальтические волны за весь период обследования). Визуализируется заброс содержимого из двенадцатиперстной кишки в желудок и регургитация по двенадцатиперстной кишке.
При ультразвуковом исследовании органов брюшной полости обнаружен с перегибами в теле желчный пузырь, в полости застойное содержимое, признаки нефроптоза 2-й степени справа.
Допплерография сосудов: воротная вена — диаметр 10 мм, объемная скорость кровотока 1695 мл/мин, через 30 минут после еды 2412 мл/мин. Верхняя брыжеечная вена — диаметр 6 мм, объемная скорость кровотока 674 мм/мин, после еды 824 мл/мин. Селезеночная артерия — диаметр 5,4 мм, систолическая скорость кровотока 93 см/с, диастолическая скорость кровотока 33 см/с, индекс резистентности 0,65, объемная скорость кровотока 792 мл/мин, после еды соответственно: систолическая — 114 см/с, диастолическая — 41 см/с, индекс резистентности — 0,64, объемная скорость кровотока 984 мл/мин. Общая печеночная артерия — диаметр 4,5 мм, систолическая скорость кровотока — 97 см/с, диастолическая скорость — 34 см/с, индекс резистентности — 0,65, объемная скорость кровотока 608 мл/мин, после еды соответственно: систолическая — 120 см/с, диастолическая — 41 см/с, индекс резистентности — 0,65, объемная скорость кровотока — 752 мл/мин. Верхняя брыжеечная артерия — диаметр 6 мм, систолическая скорость — 163 см/с, диастолическая — 18, индекс резистентности — 0,89, объемная скорость кровотока 954 мл/мин, после еды соответственно: систолическая скорость 233 см/с, диастолическая — 40 см/с, индекс резистентности — 0,83, объемная скорость кровотока — 1592 мл/мин. Заключение: после пищевой пробы не зарегистрировано снижения индекса резистентности в общей печеночной артерии, незначительное снижение (-0,01) в селезеночной артерии.
Ирригоскопия. Сигмовидная кишка удлинена, извита. Поперечно-ободочная провисает в гипогастральную область. Заключение: долихосигма, трансверзоптоз 2-й степени.
Пациентке выставлен диагноз: «Гастропарез, дуоденостаз средней степени тяжести, ассоциированный с дисплазией соединительной ткани. Дисфункция желчного пузыря по гипокинетическому типу. Тревожно-депрессивный синдром. Синдром вегетативной дисфункции: симпатикотония».
Пациентке назначена терапия, включающая как медикаментозные, так и немедикаментозные методы.
На фоне проведенной терапии отмечена положительная динамика: нормализовалась моторика желудка, психический статус пациентки, купировались проявления вегетативной дисфункции.
Комментарии. Гастропарез — нарушение моторики желудка, характеризующееся замедленным его опорожнением в отсутствии причин механической обструкции. Распространенность гастропареза в популяции около 4% [5]. Среди основных причин указываются: сахарный диабет, оперативные вмешательства, сопровождающиеся ваготомией [5]. Возможно развитие гастропареза на фоне болезни Паркинсона, гипотиреоза, коллагенозов (системной склеродермии), хронической почечной недостаточности, циррозов печени, кишечной псевдообструкции, следует исключить гастропарез как следствие медикаментозной терапии. На долю идиопатического гастропареза приходится около 36% случаев, диагноз ставят чаще женщинам молодого возраста [5].
В настоящее время доказано, что в основе развития гастропареза лежат расстройства двигательной функции желудка [3]. В норме моторная функция желудка определяется сложными механизмами и различается в разных отделах этого органа. Проксимальные отделы и дно желудка обладают тонической активностью, благодаря которой в желудке поддерживается постоянное давление. Дистальному отделу желудка свойственна перистальтическая активность (3 волны в 1 мин), ответственная за смешивание, измельчение и транспорт пищи через привратник в двенадцатиперстную кишку (ДПК). Привратник периодически закрывается и открывается, и перистальтическая желудочная волна способствует продвижению желудочного содержимого в луковицу ДПК благодаря градиенту давления. В норме давление в желудке выше, чем в ДПК. Желудочная перистальтическая волна запускает перистальтику ДПК (14–15 волн в 1 мин).
Эта так называемая антродуоденальная координация играет важную роль в опорожнении желудка. Моторные нарушения желудка могут проявляться в виде нарушений ритма перистальтики желудка (по типу тахигастрии, брадигастрии, смешанной дисритмии) или в виде ослабления моторики антрального отдела желудка с последующим расширением и гастропарезом, а также нарушений антродуоденальной координации (Римские критерии, III Консенсус, 2006 г.). По данным литературы замедление эвакуации из желудка и ослабление моторики антрального отдела нередко ассоциируется с нарушениями моторики двенадцатиперстной кишки: изменениями нормальной периодичности появления в двенадцатиперстной кишке межпищеварительного моторного комплекса с отсутствием III фазы или даже ее ретроградным распространением, появлением нерегулярных эпизодов тонических и фазовых сокращений. Указанные моторно-тонические расстройства лежат в основе появления симптомов диспепсии. Клинические проявления гастростаза: тошнота, рвота, вздутие живота, ранее насыщение, абдоминальная боль, похудание или увеличение массы тела.
Различают три степени тяжести гастростаза: легкая (симптомы легко купируются, трофологический статус поддерживается соблюдением обычной диеты или незначительными ограничениями; средняя (симптомы контролируются, трофологический статус поддерживается модификацией диеты и образа жизни, госпитализация требуется редко); тяжелая (рефрактерные симптомы, невозможность поддержания трофологического статуса при пероральном питании, частые госпитализации) [5, 6].
В механизме моторных расстройств пищеварительного тракта ведущая роль принадлежит следующим нарушениям [2–4]. Первое — изменения на уровне миоцита (нарушение чувствительности и структуры рецепторного аппарата или биоэлектрических свойств самой мышечной клетки), являющиеся морфологической основой органической патологии ЖКТ. Вторая причина моторных расстройств пищеварительного тракта — нарушения нервной регуляции, дисбаланс вегетативной нервной системы, нейромедиаторов, нейропептидов и гастроинтестинальных гормонов. Доказана роль в развитии гастропареза гормонов мотилина, грелина, гипергликемии. Причинами нарушений гастродуоденальной моторики (гастропареза) может быть развитие автономной нейропатии (при сахарном диабете), а также дисфункция вегетативной нервной системы (преимущественно ее симпатического отдела) на фоне нарушений психической сферы.
Именно психопатологические синдромы с нарушением вегетативной регуляции органов пищеварения, как правило, лежат в основе развития гастропареза у молодых женщин [5, 6]. Внешние психогенные факторы выполняют роль триггера. Симпатический и парасимпатический отделы нервной системы широко представлены в коре головного мозга и регулируются высшими центрами нервной деятельности. В зависимости от исходного вегетативного тонуса роль «первой скрипки» отдается одному из этих отделов. Симпатическая нервная система контролирует реакцию организма на воздействие физического и эмоционального стресса. При длительном воздействии внешнего агрессивного фактора симпатическая нервная система постоянно находится на определенном уровне активности и запускает процессы, связанные с расходом энергии. Если уровень активности симпатической нервной системы длительно остается высоким, ответная реакция парасимпатической нервной системы (реакция релаксации) не включается. Хроническая активизация симпатической нервной системы может стать причиной возникновения так называемой аллостатической нагрузки с последующим срывом регуляторных систем.
При дисплазии соединительной ткани синдром вегетативной дисфункции наблюдается по данным различных исследователей в 45–89% случаев [1]. Нарушения вегетативной регуляции при дисплазии соединительной ткани носят системный характер и проявляются метаболическими, секреторными, гемодинамическими и моторными расстройствами [1]. Среди пациентов с дисплазией соединительной ткани имеются лица как с преобладанием тонуса парасимпатического, так и с преобладанием тонуса симпатического отдела вегетативной нервной системы, однако преобладают пациенты с симпатикотонией [1]. Нарушения вегетативной регуляции при дисплазии соединительной ткани, как правило, протекают ассоциированно с психопатологическими расстройствами (неврастенией, тревожно-фобическими расстройствами).
Выраженность клинической симптоматики напрямую коррелирует с количеством фенотипических признаков «слабости» соединительной ткани со стороны других систем органов, выраженностью морфологических изменений соединительной ткани. При наличии этих расстройств увеличивается частота выявления и тяжесть синдрома вегетативной дистонии, а также частота обнаружения гиперсимпатикотонии. По мнению многих авторов, именно психопатологические расстройства у этих лиц являются первичными, а симптомы вегетативной дистонии — вторичные, возникающие в ответ на внешние психотравмирующие факторы.
Лечение. Важное значение имеют диетические рекомендации: пища должна усиливать гастродуоденальную моторику или, по крайней мере, не тормозить ее. Рекомендуется ограничение в рационе жиров, пищевых волокон, исключение углеводсодержащих напитков. Рекомендуется прием жидкости во время еды, после еды — ходить 1–2 часа, если указанные меры неэффективны, рекомендуется прием жидкой пищи.
Противорвотные средства: фенотиазины, 5-НТ 3-антагонисты (ондансетрон, гранисетрон), антигистаминные, трициклические антидепрессанты, канабиноиды, бензодиазепины, антагонисты нейрокининовых рецепторов, глюкокортикостероиды, имбирь, акупунктура.
Лечение вегетативной дисфункции чрезвычайно сложно, но важным элементом комплексной терапии у пациентов с гастропарезом являются:
Водные процедуры. Рекомендуются: плавание, циркулярный душ, сауна, лечебные ванны.
Физиотерапевтическое лечение (при назначении электропроцедур следует исключить противопоказания со стороны сердечно-сосудистой системы): импульсная магнитотерапия, диадинамические токи, синусоидальные модулированные токи.
Массаж по зонам позвоночника и шейно-воротниковой области.
Традиционно для стимуляции перистальтики желудка используются препараты, непосредственно или опосредованно усиливающие действие парасимпатической нервной системы: агонисты парасимпатических и дофаминовых рецепторов, агонисты 5-HT 4 и антагонисты 5-HT 3 рецепторов, препараты, взаимодействующие с k- и d-опиатными рецепторами [7–14]. Рецепторный аппарат мышечных клеток различных отделов пищеварительного тракта неоднороден, одни рецепторы равномерно распределены в ЖКТ от пищевода до ануса — серотониновые и опиатные, другие расположены локально, например, дофаминовые, которые сосредоточены в нижней части пищевода, желудке и проксимальных отделах двенадцатиперстной кишки [7, 8]. В силу указанных особенностей при лечении гастропареза используются лекарственные препараты, взаимодействующие с различными рецепторами и оказывающими стимулирующее действие на моторику желудка.
К препаратам с доказанным прокинетическим действием на верхний этаж ЖКТ относят метоклопрамид, домперидон и итоприд. Метоклопрамид по химической структуре близок к нейролептикам. Давно известно, что нейролептики уменьшают тошноту и рвоту, блокируя центральные дофаминовые (D2) рецепторы [10, 12, 14]. Механизм действия метоклопрамида основывается не только на блокаде центральных и периферических дофаминергических рецепторов, но и является стимулятором высвобождения ацетилхолина из постганглионарных нервных окончаний, обладает свойствами агониста 5-НТ 4 и антагониста 5-НТ 3 рецепторов. Препарат снижает двигательную активность пищевода, повышает тонус нижнего пищеводного сфинктера, улучшает эвакуацию из желудка за счет возрастания тонуса тела желудка и повышения фазовой активности антрального отдела желудка. Одновременно происходит расслабление верхних отделов тонкой кишки, предотвращается дуоденогастральный рефлекс и ускоряется транзит по тонкой кишке. Биодоступность препарата 30%. Выраженные побочные эффекты метоклопрамида ограничивают его широкое применение. Метоклопрамид проникает через гематоэнцефалический барьер и вызывает сонливость, заторможенность, галакторею, гиперпролактинемию, гинекомастию.
В качестве прокинетического средства может использоваться эритромицин [11, 14]. Препарат вызывает высокоамплитудные пропульсивные сокращения желудка, которые буквально сметают плотное содержимое, включая неперевариваемые вещества из желудка (подобный эффект наблюдается также у азитромицина). Эритромицин также стимулирует сократимость дна желудка или, по крайней мере, ингибирует аккомодационное растяжение проксимальной части желудка после приема пищи [7–9]. Наличие побочных эффектов эритромицина, включающих гастроинтестинальную токсичность, ототоксичность, псевдомембранозный колит и возникновение резистентных бактериальных штаммов, ограничивает его широкое применение. Разработка аналогов эритромицина, не обладающих антибиотическим эффектом, которая проводится в настоящее время, является многообещающей для лечения в будущем.
Домперидон — антагонисты допаминовых рецепторов обладают, аналогично метоклопрамиду и некоторым нейролептикам, прокинетическими эффектами. В отличие от метоклопрамида не проникает через гематоэнцефалический барьер и редко сопровождается экстрапирамидными побочными эффектами, свойственными метоклопрамиду. Препарат увеличивает продолжительность антральных и дуоденальных сокращений, ускоряет опорожнение желудка — выход твердых фракций у больных, у которых этот процесс был замедлен, повышает давление нижнего отдела пищевода, предотвращая гастроэзофагеальные рефлюксы. Биодоступность препарата 30%.
Прокинетиком с комбинированным механизмом действия является препарат итоприд. Препарат усиливает пропульсивную моторику желудка и ускоряет его опорожнение, оказывает противорвотный эффект, который реализуется благодаря взаимодействию с D2 хеморецепторами триггерной зоны. Итоприд является одновременно антагонистом дофаминовых рецепторов и блокатором ацетилхолинэстеразы. Препарат активирует освобождение ацетилхолина и препятствует его деградации. Биодоступность препарата составляет 60%. Препарат обладает минимальной способностью проникать через гематоэнцефалический барьер в центральную нервную систему, включая головной и спинной мозг. Терапия прокинетиками показана в стандартной дозе (10 мг) 3 раза в день на протяжении 2–3 месяцев.
Одним из новых перспективных прокинетиков является тримебутин (Тримедат). Его влияние на моторику ЖКТ, а также обезболивающее и противовоспалительное действие обусловлены неспецифическим действием этого препарата на все классы периферических опиатных рецепторов — µ, κ и δ. Тримедат оказывает стимулирующее действие при гипокинетических состояниях гладкой мускулатуры ЖКТ и спазмолитическое — при гиперкинетических. В экспериментальных и клинических исследованиях показано модулирующее влияние тримебутина на моторную функцию ЖКТ, которое проявляется в его нормализующих эффектах как при гипо-, так и при гиперкинетических нарушениях моторики на всех уровнях ЖКТ. Тримедат действует на всем протяжении ЖКТ, способствует опорожнению желудка и усилению перистальтики кишечника.
Тримебутин восстанавливает нормальную физиологическую активность мускулатуры кишечника при различных заболеваниях ЖКТ, связанных с нарушениями моторики. Установлено, что тримебутин может оказывать выраженное обезболивающее действие, способен устранять симптомы тяжести, вздутия, болей в животе, восстанавливать моторику кишечника как в случае диареи, так и при запорах. После приема внутрь Тримедат быстро всасывается из ЖКТ, максимальная концентрация в плазме крови достигается через 1–2 часа. Тримебутин не проникает через гематоэнцефалический барьер. Модулирующее влияние тримебутина на моторику ЖКТ и его обезболивающий эффект позволяют использовать препарат Тримедат при различных функциональных нарушениях ЖКТ как при терапевтической, так и при хирургической патологии. Препарат взрослым и детям с 12 лет назначается по 100–200 мг 3 раза в сутки, детям 3–5 лет — 25 мг 3 раза в день, 5–12 лет — 50 мг 3 раза в день, продолжительность лечения — до 3 месяцев.
УДХК представляет собой третичную желчную кислоту, особенностью строения которой является то, что гидроксильная группа атома С 7 находится в положении бета, которая определяет гидрофильность УДХК и отсутствие у нее токсических свойств. В желчи человека УДХК содержится в следовых количествах 0,5–1%. Однако при приеме per os происходит вытеснение пула токсичных гидрофобных желчных кислот в результате конкурентного захвата рецепторами в подвздошной кишке и стимуляция экзоцитоза в гепатоцитах путем активации Са-зависимой протеинкиназы А, что ведет к снижению концентрации гидрофобных желчных кислот в желчи, обусловливая холеретический эффект. Обоснованным является применение препаратов УДХК при замедлении моторики и кишечника. При наличии дуоденогастральных рефлюксов показана терапия препаратами УДХК (Урсосан, Урсофальк) в дозе 250 мг на ночь в течение 3 месяцев.
Заключение: в представленном клиническом наблюдении развитие гастростаза у нашей пациентки, по-видимому, связано с психической травмой, фоном послужило наличие дисплазии соединительной ткани с синдром вегетативной дисфункции (симпатикотония).
Синдром вегетативной дистонии проявлялся психовегетативными симптомами с эпизодами панических атак (вегетативных кризов) и висцеральной периферической полиневропатией с нарушениями сердечного ритма (тахикардией), похуданием, нарушением моторики желудка и двенадцатиперстной кишки. Исходный высокий тонус симпатического отдела вегетативной нервной системы был зарегистрирован по результатам кардиоинтервалографии при регистрации вариабельности сердечного ритма. Ультразвуковые допплеровские методы на основе регистрации индекса резистентности подтвердили нарушения вегетативной регуляции пищевапрительного тракта.
Несомненную роль в развитии гастропареза сыграло наличие у пациентки дисплазии соединительной ткани. Синдром вегетативной дистонии с высоким исходным тонусом симпатической нервной системы и гастроптоз, обусловленный дисплазией соединительной ткани, по-видимому, способствовали манифестации заболевания, являясь «благоприятным» фоном для нарушений моторики желудка и двенадцатиперстной кишки.
Комплексная терапия, направленная на восстановление моторики желудка, двенадцатиперстной кишки, вегетативного тонуса, в комплексе с психотерапевтическими методами лечения позволили купировать проявления вегетативной дистонии, нормализовать моторику желудка и двенадцатиперстной кишки.
Литература