Ивл аппарат при коронавирусе что это такое простыми словами
Искусственная вентиляция легких (ИВЛ): инвазивная и неинвазивная респираторная поддержка
К искусственной вентиляции легких (ИВЛ) прибегают для оказания помощи пациентам с острой или хронической дыхательной недостаточностью, когда больной не может самостоятельно вдыхать необходимый для полноценного функционирования организма объем кислорода и выдыхать углекислый газ. Необходимость в ИВЛ возникает при отсутствии естественного дыхания или при его серьезных нарушениях, а также во время хирургических операций под общим наркозом.
Что такое ИВЛ?
Искусственная вентиляция в общем виде представляет собой вдувание газовой смеси в легкие пациента. Процедуру можно проводить вручную, обеспечивая пассивный вдох и выдох путем ритмичных сжиманий и разжиманий легких или с помощью реанимационного мешка типа Амбу. Более распространенной формой респираторной поддержки является аппаратная ИВЛ, при которой доставка кислорода в легкие осуществляется с помощью специального медицинского оборудования.
Показания к искусственной вентиляции легких
Искусственная вентиляция легких проводится при острой или хронической дыхательной недостаточности, вызванной следующими заболеваниями или состояниями:
Инвазивная вентиляция легких
Эндотрахеальная трубка вводится в трахею через рот или через нос и подсоединяется к аппарату ИВЛ
При инвазивной респираторной поддержке аппарат ИВЛ обеспечивает принудительную прокачку легких кислородом и полностью берет на себя функцию дыхания. Газовая смесь подается через эндотрахеальную трубку, помещенную в трахею через рот или нос. В особо критических случаях проводится трахеостомия – хирургическая операция по рассечению передней стенки трахеи для введения трахеостомической трубки непосредственно в ее просвет.
Инвазивная вентиляция обладает высокой эффективностью, но применяется лишь случае невозможности помочь больному более щадящим способом, т.е. без инвазивного вмешательства.
Кому и когда необходима инвазивная ИВЛ?
Подключенный к аппарату ИВЛ человек не может ни говорить, ни принимать пищу. Интубация доставляет не только неудобства, но и болезненные ощущения. Ввиду этого пациента, как правило, вводят в медикаментозную кому. Процедура проводится только в условиях стационара под наблюдением специалистов.
Инвазивная вентиляция легких отличается высокой эффективностью, однако интубация предполагает введение пациента в медикаментозную кому. Кроме того, процедура сопряжена с рисками.
Традиционно инвазивную респираторную поддержку применяют в следующих случаях:
Как работает аппарат инвазивной ИВЛ?
Принцип работы приборов для инвазивной ИВЛ можно описать следующим образом.
Особенности оборудования для инвазивной вентиляции
Оборудование для инвазивной вентиляции легких имеет ряд характерных особенностей.
Неинвазивная вентиляция легких
За последние два десятилетия заметно возросло использование оборудования неинвазивной искусственной вентиляции легких. НИВЛ стала общепризнанным и широко распространенным инструментом терапии острой и хронической дыхательной недостаточности как в лечебном учреждении, так и в домашних условиях.
Одним из ведущих производителей медицинских респираторных устройств является австралийская компания ResMed
НИВЛ — что это?
Неинвазивная вентиляция легких относится к искусственной респираторной поддержке без инвазивного доступа (т.е. без эндотрахеальной или трахеостомической трубки) с использованием различных известных вспомогательных режимов вентиляции.
Оборудование подает воздух в интерфейс пациента через дыхательный контур. Для обеспечения НИВЛ используются различные интерфейсы – носовая или рото-носовая маска, шлем, мундштук. В отличие от инвазивного метода, человек продолжает дышать самостоятельно, но получает аппаратную поддержку на вдохе.
Когда применяется неинвазивная вентиляция легких?
Ключом к успешному использованию неинвазивной вентиляции легких является признание ее возможностей и ограничений, а также тщательный отбор пациентов (уточнение диагноза и оценка состояния больного). Показаниями для НИВЛ являются следующие критерии:
Второе дыхание: Как работает аппарат ИВЛ и как он помогает в борьбе с коронавирусом
Искусственная вентиляция легких применяется в тяжелых случаях заболевания COVID-19, при котором поражаются нижние дыхательные пути. Таким больным требуется срочное подключение к аппарату ИВЛ. Спрос на подобные устройства в условиях пандемии сегодня сильно превышает предложение.
В начале пандемии даже были споры и очень острые, когда одни страны «перебивали цены» и буквально из-под носа «уводили» ИВЛ.
Разбираемся, как работают аппараты искусственной вентиляции легких и почему их так остро не хватает при пандемии коронавируса. Об этом мы сделали обзор ряда специализированных изданий.
История ИВЛ
Восстановление и поддержка дыхательных процессов волновали еще древних врачевателей и ученых. В классических трактатах содержатся теории дыхания и описания первых попыток искусственной вентиляции легких. Известно, что в XVI веке европейские реформаторы медицины Парацельс и Везалий применяли вентиляцию легких в своих практиках. С XVII века для поддержки дыхания использовались аппараты, устроенные на основе мехов для раздувания огня. К сожалению, такая вентиляция часто приводила к разрыву легких. Параллельно развиваются более щадящие мануальные методы вентиляции посредством наружного воздействия на грудную клетку.
Во второй половине XIX – начале XX века на волне научно-технического прогресса появляются новые методики и устройства для ИВЛ. В частности, в 1907 году был разработан мобильный респиратор Pulmotor «патефонного» типа, который применялся в горноспасательных работах. Однако ученые пришли к выводу, что экспираторные методы ИВЛ, основанные на активном вдувании воздуха в дыхательные пути, не физиологичны и могут приводить к негативным последствиям: изменению легочной механики, атрофии легочных мышц, недостаточному притоку крови к сердцу. Как следствие, появился новый тип устройств – камера с отрицательным давлением, в которую помещался пациент и из которой периодически откачивался воздух. Возникающий вакуум оказывал присасывающее воздействие на грудную клетку, создавая отрицательное давление в дыхательных путях и таким образом обеспечивая дыхание.
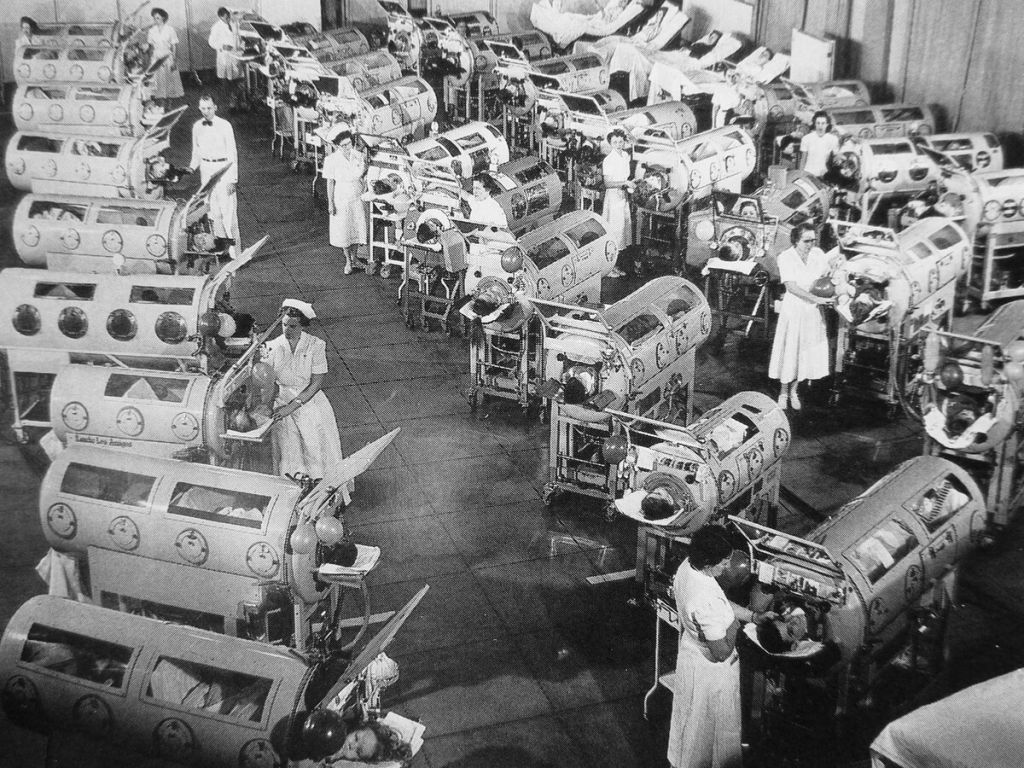
Пациенты, пораженные полиомиелитом, в аппаратах Энгстрёма, 1953 г. Фото: wikimedia.org
Как это часто бывает в медицине, ее развитию способствуют нерадостные события. Так, толчком для создания первого поколения современных аппаратов ИВЛ стали эпидемия полиомиелита 1940-50 гг. и Вторая мировая война, когда военные технологии активно использовались гражданскими медиками. В 1960-70-е годы компактные экспираторные приборы становятся основным типом аппаратов для ИВЛ. В это время в СССР начат выпуск серии аппаратов ИВЛ «РО». Они выпускались как с ручным, так и с автоматическим приводом, были просты в работе и эффективны.
Второе поколение аппаратов ИВЛ отличалось расширенными функциями мониторинга дыхания и появлением новых режимов работы. Для третьего поколения характерно широкое использование микропроцессоров, которые помогли эффективнее управлять устройствами. Сегодня медики имеют дело с аппаратами ИВЛ четвертого поколения. Кроме большого спектра режимов работы и широкого арсенала мониторинга параметров, их системы отклика отличаются высокой чувствительностью на дыхательную попытку пациента, то есть внимательно следят за тем, когда больной начнет дышать самостоятельно.
Последний шанс на спасение
Аппарат работает следующим образом. С помощью компрессора под давлением в легкие подается воздух, в обратном направлении – из легких − выводится углекислый газ. Специальные устройства увлажняют входящую смесь и корректируют ее температуру. Также при наличии жидкости в легких она откачивается.
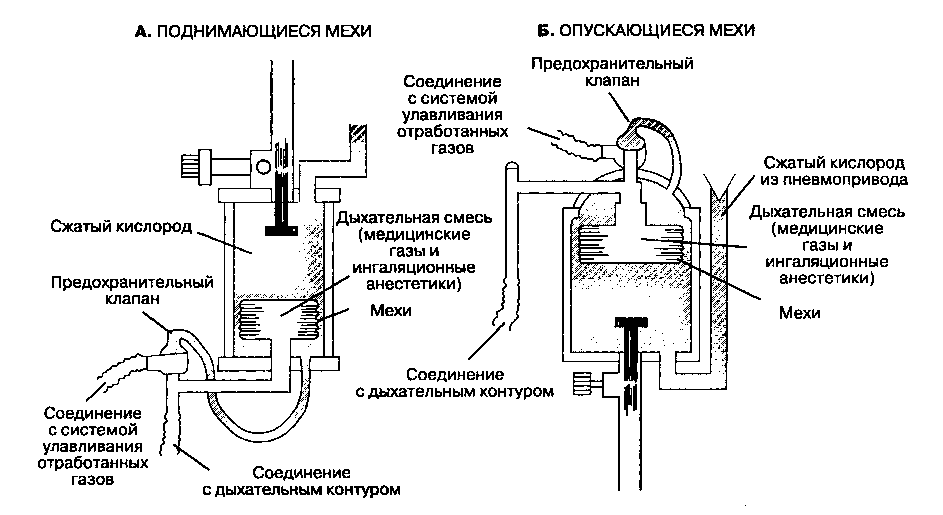
Общая схема работы аппарата ИВЛ
Вентиляция может выполняться двумя способами: неинвазивным и инвазивным. В первом случае воздух подается через плотно прилегающую маску. Такая вентиляция показана пациентам с более легкими симптомами. При инвазивном способе в трахею через рот или нос вводится интубационная трубка. Это довольно болезненная процедура, поэтому часто она сопровождается анестезией. Кроме того, пациент, подключенный к респиратору, не может ни есть, ни пить, ни разговаривать. Питание при этом подается через специальную трубку.
Несмотря на кажущуюся простоту процесса и возможности современных приборов работать в автоматическом режиме, аппарат ИВЛ может использоваться только квалифицированным медперсоналом. Поэтому покупка аппарата ИВЛ в личное пользование – довольно бессмысленная затея. Его обладателю придется также нанимать соответствующий штат медиков. И нужно понимать, что сам по себе аппарат не лечит. Он лишь дает возможность пройти тяжелый этап болезни, чтобы время и лекарственная терапия восстановили естественное дыхание.
Таким образом, основная функция аппарата ИВЛ — закачка насыщенного кислородом воздуха в легкие и выведение углекислого газа. Это и есть вентиляция, или, как еще говорят, воздухообмен.
Один из основных и самых простых типов аппаратов ИВЛ — мешок Амбу. Это незаменимый ручной инструмент для бригад скорой помощи, экстренных служб и отделений интенсивной терапии. Мешок Амбу легкий, компактный и простой в использовании. Изобретен в 50-х годах датским профессором Хеннингом Рубеном и немецким инженером Хольгером Хессе. С помощью мешка Амбу они хотели предотвратить эпидемию полиомиелита.
В тяжелых случаях, когда необходим стабильный и контролируемый воздухообмен, медики используют механические и автоматизированные аппараты ИВЛ.
Они состоят из компьютеризированной коробки, расположенной на верхней части передвижной тележки. У аппарата множество экранов, циферблатов, кабелей для передачи данных, шнуров питания и газовых трубок.
Воздух для аппарата ИВЛ может подаваться из центральной системы газоснабжения медицинского учреждения, баллона сжатого воздуха, индивидуального мини-компрессора или кислородного концентратора.
Современные аппараты ИВЛ — сложное и высокотехнологичное оборудование, которое позволяет обеспечить превосходный уровень ухода за пациентом. Они регулируют следующие функции:
Один из самых современных методов синхронизации аппарата ИВЛ с дыханием пациента — нейроконтролируемая респираторная поддержка (NAVA — Neurally Adjusted Ventilatory Assist). Технологию разработали в 2007 году.
Принцип работы следующий: датчик устройства устанавливается в желудочный зонд и вводится в организм, аппарат фиксирует нервные импульсы, идущие от дыхательного центра головного мозга по диафрагмальному нерву к диафрагме.
Таким образом оборудование синхронизируется с дыхательным центром мозга, подавая кислород, когда легкие получают из него соответствующую команду. То есть аппарат полностью ориентируется на импульсы, подаваемые мозгом: когда нужно дышать, когда — не дышать.
Постоянный прирост пациентов с COVID-19 приводит к острой нехватке аппаратов ИВЛ по всему миру. Врачам приходится буквально делить один аппарат на несколько больных. Одна из нью-йоркских больниц, например, подключила к одному аппарату ИВЛ сразу двух пациентов.
Исследования показывают, что такая методика может быть опасной для пациентов. Поэтому часть распределителей, которые сейчас массово печатают владельцы 3D-принтеров, может оказаться не только бесполезной, но и вредной.
Для создания настоящих аппаратов ИВЛ необходим огромный опыт в исследованиях, проектировании и производстве такого оборудования. Нужна гарантия надежности, исправности и соответствия строгим нормативным требованиям.
Все это жизненно важно, потому что аппараты ИВЛ часто используются в критических ситуациях, когда ошибка или отказ оборудования может привести к смерти пациента. Поэтому механические аппараты ИВЛ стоят достаточно дорого.
В то же время, одно из серьезных осложнений от вируса COVID-19, с которым столкнулся весь мир – это быстрое развитие тяжелой пневмонии, при котором возникает острая дыхательная недостаточность. Такого больного нужно как можно быстрее подключить к аппарату искусственной вентиляции легких, иначе существует риск летального исхода. Еще раз повторим: подключение к аппарату ИВЛ требуется только самым тяжелым больным, находящимся на грани жизни и смерти.
Аппараты ИВЛ не являются чем-то уникальным и сегодня достаточно распространены. Ими оснащаются отделения интенсивной терапии, реанимационные, машины и вертолеты скорой помощи. Но в условиях пандемии резкий рост количества больных с острыми формами пневмонии привел к тому, что во всем мире возникла нехватка и аппаратов ИВЛ, и специалистов по работе с ними.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Ивл аппарат при коронавирусе что это такое простыми словами
Проблема поражения легких при вирусной инфекции, вызванной COVID-19 является вызовом для всего медицинского сообщества, и особенно для врачей анестезиологов-реаниматологов. Связано это с тем, что больные, нуждающиеся в реанимационной помощи, по поводу развивающейся дыхательной недостаточности обладают целым рядом специфических особенностей. Больные, поступающие в ОРИТ с тяжелой дыхательной недостаточностью, как правило, старше 65 лет, страдают сопутствующей соматической патологией (диабет, ишемическая болезнь сердца, цереброваскулярная болезнь, неврологическая патология, гипертоническая болезнь, онкологические заболевания, гематологические заболевания, хронические вирусные заболевания, нарушения в системе свертывания крови). Все эти факторы говорят о том, что больные поступающие в отделение реанимации по показаниям относятся к категории тяжелых или крайне тяжелых пациентов. Фактически такие пациенты имеют ОРДС от легкой степени тяжести до тяжелой.
В терапии классического ОРДС принято использовать ступенчатый подход к выбору респираторной терапии. Простая схема выглядит следующим образом: низкопоточная кислородотерапия – высокопоточная кислородотерапия или НИМВЛ – инвазивная ИВЛ. Выбор того или иного метода респираторной терапии основан на степени тяжести ОРДС. Существует много утвержденных шкал для оценки тяжести ОРДС. На наш взгляд в клинической практике можно считать удобной и применимой «Берлинскую дефиницую ОРДС».
Общемировая практика свидетельствует о крайне большом проценте летальных исходов связанных с вирусной инфекцией вызванной COVID-19 при использовании инвазивной ИВЛ (до 85-90%). На наш взгляд данный факт связан не с самим методом искусственной вентиляции легких, а с крайне тяжелым состоянием пациентов и особенностями течения заболевания COVID-19.
Тяжесть пациентов, которым проводится инвазивная ИВЛ обусловлена большим объемом поражения легочной ткани (как правило более 75%), а также возникающей суперинфекцией при проведении длительной искусственной вентиляции.
Собственный опыт показывает, что процесс репарации легочной ткани при COVID происходит к 10-14 дню заболевания. С этим связана необходимость длительной искусственной вентиляции легких. В анестезиологии-реаниматологии одним из критериев перевода на спонтанное дыхание и экстубации служит стойкое сохранение индекса оксигенации более 200 мм рт. ст. при условии, что используются невысокие значения ПДКВ (не более 5-6 см. вод. ст.), низкие значения поддерживающего инспираторного давления (не более 15 см. вод. ст.), сохраняются стабильные показатели податливости легочной ткани (статический комплайнс более 50 мл/мбар), имеется достаточное инспираторное усилие пациента ( p 0.1 более 2.)
Достижение адекватных параметров газообмена, легочной механики и адекватного спонтанного дыхания является сложной задачей, при условии ограниченной дыхательной поверхности легких.
При этом задача поддержания адекватных параметров вентиляции усугубляется присоединением вторичной бактериальной инфекции легких, что увеличивает объем поражения легочной ткани. Известно, что при проведении инвазинвой ИВЛ более 2 суток возникает крайне высокий риск возникновения нозокомиальной пневмонии. Кроме того, у больных с COVID и «цитокиновым штормом» применяются ингибиторы интерлейкина, которые являются выраженными иммунодепрессантами, что в несколько раз увеличивает риск возникновения вторичной бактериальной пневмонии.
В условиях субтотального или тотального поражения дыхательной поверхности легких процент успеха терапии дыхательной недостаточности является крайне низким.
Собственный опыт показывает, что выживаемость пациентов на инвазивной ИВЛ составляет 15.3 % на текущий момент времени.
Алгоритм безопасности и успешности ИВЛ включает:
В связи с тем, что процент выживаемости пациентов при использовании инвазивной ИВЛ остается крайне низким возрастает интерес к использованию неинвазивной искусственной вентиляции легких. Неинвазивную ИВЛ по современным представлениям целесообразно использовать при ОРДС легкой степени тяжести. В условиях пандемии и дефицита реанимационных коек процент пациентов с тяжелой формой ОРДС преобладает над легкой формой.
Тем не менее, в нашей клинической практике у 23% пациентов ОРИТ в качестве стартовой терапии ДН и ОРДС применялась неинвазивная масочная вентиляция (НИМВЛ). К применению НИМВЛ есть ряд ограничений: больной должен быть в ясном сознании, должен сотрудничать с персоналом. Допустимо использовать легкую седацию с целью обеспечения максимального комфорта пациента.
Критериями неэффективности НИМВЛ являются сохранение индекса оксигенации ниже 100 мм рт.ст., отсутствие герметичности дыхательного контура, возбуждение и дезориентация пациента, невозможность синхронизации пациента с респиратором, травмы головы и шеи, отсутствие сознания, отсутствие собственного дыхания. ЧДД более 35/мин.
В нашей практике успешность НИМВЛ составила 11.1 %. Зав. ОАИР: к.м.н. Груздев К.А.
Что такое ЭКМО?
Уважаемые пациенты и их родственники, теперь Вы можете узнать в статье «ЧТО ТАКОЕ ЭКМО?» ответы на часто задаваемые вопросы относительно технологии ECMO.
Содержание
Введение
Уважаемые родственники и друзья пациентов!
Этот раздел создан Российским обществом специалистов ЭКМО (РосЭКМО) для информирования родственников пациентов, находящихся на ЭКМО. Здесь представлены краткий обзор самой процедуры и ответы на некоторые распространенные вопросы.
Следует иметь в виду, что процедуры, правила и методы лечения могут немного различаться между больницами. В данном разделе мы предоставляем лишь общую информацию, которая является основой для всех центров ЭКМО.
Если вам нужны дополнительные сведения и данные о конкретном пациенте/ситуации, то следует задавать вопросы специалистам непосредственно в вашей больнице.
С уважением,
РосЭКМО
Что такое ЭКМО?
ЭКМО – это специальный метод лечения, при котором используются искусственные сердце и легкое для обеспечения временной поддержки жизни пациента и функционирования его организма, когда собственные сердце и/или легкие человека слишком больны, чтобы выполнять свою нормальную работу. ECMO может поддерживать организм в течение длительного периода времени (от нескольких дней до нескольких недель и даже месяцев), чтобы дать возможность сердцу и/или легким отдохнуть и оправиться от болезни. Хотя сама по себе ЭКМО не вылечит пациента, но она даст ему/ей время, необходимое для лечения и выздоровления. Чаще всего к ECMO прибегают после того, как врачи пробовали применять все другие виды лечения, такие как искусственная вентиляция легких (ИВЛ), лекарства для поддержки работы сердца и легких и так далее, но этого недостаточно для поддержания жизни пациента.
После того, как сердце и/или легкие пациента восстановятся так, чтобы обеспечивать потребности его организма, ЭКМО будет отключена. Если врачи поймут, что ECMO не помогает улучшить ситуацию, или если продолжение её использования может повредить пациенту, процедура также будет прекращена.
Как работает ЭКМО?
Подобно аппарату искусственного кровообращения, используемому при операциях на открытом сердце, для ЭКМО применяются специальный насос, который берет на себя работу сердца по перекачиванию крови, и мембранный оксигенатор (искусственное легкое), который выполняет работу легких по газообмену. Для соединения контура ECMO с организмом пациента одна, две или больше канюль (специальные большие пластиковые устройства, помещаемые в артерии или вены) вводятся в крупные кровеносные сосуды пациента (например, на шее, бедре или напрямую в камеры сердца в грудной клетке). На основании данных о болезни и состоянии пациента команда врачей определит, какой тип ЭКМО использовать, количество необходимых канюль и место их установки. Для установки канюль и начала процедуры в некоторых случаях необходима хирургическая операция, которая обычно проводится сердечнососудистым хирургом. Перед процедурой пациенту получит лекарства от боли и для седации.
Кровь пациента из канюли проходит через оксигенатор (искусственное легкое – устройство со специальной мембраной, через которую происходит газообмен), где кислород добавляется в кровь, а углекислый газ (отработанный газ) удаляется. Затем насыщенную кислородом кровь согревают и возвращают в тело пациента.
С помощью ЭКМО можно поддерживать необходимую организму доставку кислорода, при этом собственные легкие и/или сердце пациента будут находиться в режиме «отдыха». Это даст время и возможность легким и/или сердцу восстановить свою нормальную работу. Таким образом ECMO обеспечивает «мост» к выздоровлению.
На этой картинке показана типичная схема ЭКМО с синей (без кислорода) кровью, которая становится красной (насыщенной кислородом) в оксигенаторе (искусственном легком) вне тела (экстракорпорально). Центрифужный насос (искусственное сердце) обеспечивает перекачивание крови.
Типы ЭКМО
Существует два основных типа ЭКМО (в некоторых редких случаях могут использоваться их модификации). Вено-Артериальная (ВА) ЭКМО применяется для поддержки сердца и/или легких, тогда как Вено-Венозная (ВВ) ЭКМО используется только для поддержки легких. Специалисты на основании болезни и состоянии пациента решат какой тип нужен пациенту.
Вено-Артериальная (ВА) ЭКМО обеспечивает поддержку сердца пациента и легких, позволяя большей части крови пациента перемещаться по контуру в обход сердца пациента. При этом типе подключения кровь забирается из венозного русла и возвращается в артериальное русло, позволяя насыщенной кислородом крови циркулировать по организму, когда собственное сердце пациента не способно прокачивать кровь через организм и обеспечивать его функционирование. Таким образом, аппарат ECMO возьмет на себя насосную функцию сердца, позволяя ему восстанавливаться в режиме «отдыха». В случае ВА ЭКМО используются две канюли – артериальная и венозная, которые могут быть установлены в сосуды на бедре, шее, либо в грудной клетке.
Вено-Венозная (ВВ) ЭКМО осуществляет только поддержку легких, поэтому сердце пациента должно по-прежнему работать достаточно хорошо, чтобы обеспечивать потребности организма. Такой тип подключения применяется для пациентов с тяжёлой дыхательной недостаточностью, когда необходимо только насыщение крови кислородом и удаление углекислого газа, а поддержание насосной функции сердца не требуется. При ВВ ЭКМО насыщение крови кислородом происходит в венозной части системы кровообращения организма. Две канюли помещаются в вены в местах рядом с сердцем или внутри него. Врач может использовать специальный тип канюли с двумя просветами (пути для крови внутри канюли). Это позволяет забирать и возвращать кровь в организм в одном месте. Кровь из контура возвращается перед сердцем пациента, а уже его собственное сердце будет перекачивать насыщенную кислородом кровь по всему телу. При ВВ ЭКМО легкие будут находиться в режиме «покоя» или «щадящем» режиме для обеспечения нормализации/восстановления их функции. Обычно пациенты с повреждением легких нуждаются в искусственной вентиляции легких (ИВЛ), при которой аппарат ИВЛ нагнетает кислород в легкие пациента. Если легкие сильно повреждены, то для поддержания нормального уровня кислорода в крови требуются высокие давление нагнетания и концентрация кислорода. Это, в свою очередь, приводит к последующему травмированию ткани легких, что ведет к необходимости увеличения давления и концентрации кислорода в подаваемой аппаратом ИВЛ газовой смеси. Таким образом, создается порочный круг повреждения больных легких. ECMO «разрывает» этот порочный круг, позволяя легким восстановиться в «щадящем» режиме вентиляции, а организму справиться с основным заболеванием.
Что происходит с пациентом на ЭКМО
Жизнь пациента на ЭКМО поддерживается большой командой профессионалов, включая специалистов ECMO, реаниматологов, хирургов, кардиологов, пульмонологов, физиотерапевтов, реанимационных медсестер и многих других специалистов.
Многие беспокоятся о боли или страданиях, которые испытывает пациент от тяжелого заболевания и большого количества сложных процедур во время ЭКМО. Врачи и медсестры в отделении реанимации и интенсивной терапии будут внимательно следить за любыми признаками того, что пациент чувствует боль, и использовать специальные лекарства для исключения этого. Конечная цель для профессионалов-медиков в отделении реанимации заключается в том, чтобы пациент мог спать и просыпаться с нормальным суточным ритмом и взаимодействовать с окружающим миром (включая родственников), не испытывая боли или тревоги. Зачастую первоначальная процедура подключения требует общей анестезии (наркоза), чтобы пациент спал и не мог почувствовать боль. После этого пациентам дают постепенно просыпаться, а врачи будут обеспечивать седацию (применять успокаивающие препараты), вводить противоболевые лекарства по мере необходимости, чтобы пациенту было комфортно и безопасно. Медсестры в реанимации очень хорошо обучены определять признаки боли и страдания и будут следить за любыми изменениями в состоянии пациента.
Кровь и препараты крови
ЭКМО – это специальный аппарат, который требует значительного количества крови для заполнения, чтобы он мог правильно работать. Во время нахождения на ECMO пациент, скорее всего, получит много донорских продуктов крови для доставки достаточного количества кислорода в органы и ткани, а также для заживления послеоперационных ран, мест, где были размещены канюли, и так далее. Это абсолютно нормальная практика, и переливание крови не обязательно является причиной для тревоги. Если ваша больница разрешит, вы также можете пожертвовать кровь, которая может использоваться для вашего родственника или может быть отдана в общий банк крови, чтобы другие пациенты могли воспользоваться этой спасительной терапией так же, как ваш родственник получал кровь от других доноров.
Лекарственные препараты
Важно понимать, что ЭКМО не является лекарством от какой-либо болезни. Скорее это инструмент, который врачи могут использовать для поддержки жизни пациента, чтобы у него было время получить лекарства и лечение, которые в конечном итоге помогут ему выздороветь. Пациент на ECMO будет получать множество лекарств со многими сложными названиями. Это могут быть антибиотики (чтобы лечить/предотвратить инфекцию), успокоительные лекарства и препараты против боли (чтобы ему было комфортно), диуретики (чтобы помочь почкам выделять мочу), а также и другие виды лекарств, которые будут применяться в зависимости от причины, по которой пациент был подключен к ЭКМО. Со временем, когда пациент начнет выздоравливать, многие из этих лекарств больше не будут требоваться.
Во время ЭКМО пациенту будут проводиться ряд обычных медицинских процедур, которые помогают следить за его состоянием и выздоровлением. Ниже описаны некоторые из этих процедур.
Анализы
Будет требоваться большое количество анализов для контроля функций органов, инфекции и выздоровления. Не беспокойтесь, врачи не будут брать больше крови, чем нужно. Забор крови из системы ECMO или специальных катетеров в пациенте безболезненен и не требует никаких игл или проколов.
Рентген грудной клетки
Необходим для оценки динамики состояния легких. В первые дни ЭКМО рентгенограмма легких может выглядеть как белое пятно. Со временем на снимке начнут появляться участки черного цвета, указывающие на то, что легкие снова наполняются воздухом. Рентген грудной клетки позволяет подобрать параметры искусственной вентиляции легких, контролировать любые побочные эффекты, например пневмоторакс (медицинский термин, обозначающий, что воздух выходит за пределы легких в грудную клетку), когда, возможно, потребуется установить дренаж (трубку для удаления воздуха), чтобы позволить легким расправиться.
Эхокардиография
Эхокардиография – это визуализация сердца пациента с помощью ультразвука. Это неинвазивная и безопасная процедура позволяет оценить размеры и функции сердца: работу камер сердца (желудочков) и клапанов. С помощью эхокардиографии можно точно увидеть расположение канюль и потоки крови из контура, что помогает позиционировать канюли и настроить правильные параметры работы аппарата ECMO. Эхокардиография поможет оценить восстановление собственной функции сердца и точно оценить, насколько сердце готово обеспечивать кровообращение в организме без ЭКМО.
Питание
В течение первых нескольких дней на ЭКМО пациенту не нужно есть, потому что все питание (все витамины, минералы и калории, которые необходимы организму) он/она будут получать через внутривенные катетеры. При тяжелых заболеваниях организм не способен обеспечить достаточное количество кислорода или крови для всех органов и тканей и пытается сохранить то, что он может поддержать, уменьшая приток крови к определенным органам, чтобы гарантировать, что самые жизненно важные органы (сердце и мозг) получат достаточно крови, кислорода и питания. В таких случаях желудок и кишечник могут испытывать снижение кровотока и не смогут полноценно работать. Но как только состояние стабилизируется, и кишечник снова сможет работать, врачи начнут вводить жидкую пищу в желудок или кишечник через специальную трубку, помещенную в нос (назогастральный зонд). В дальнейшем, если врачи посчитают, что пациент достаточно хорошо себя чувствует и сможет безопасно есть самостоятельно, то пациент сможет пить и есть обычным путем.
Физиотерапия
В большинстве случаев пациенту, который находится на ЭКМО, приходится лежать на спине в кровати. Чем дольше пациент прикован к постели, тем больше времени потребуется для возвращения к нормальной жизни после выздоровления. Если мышцы не работают, то они атрофируются (становятся меньше). Пациенты нуждаются в разном времени ЭКМО, и по мере увеличения продолжительности, может возникнуть необходимость в физиотерапии, чтобы помочь поддерживать функцию мышц и подвижность суставов. Этим занимаются специально подготовленные специалисты – физиотерапевты и массажисты. Сначала это могут быть простые упражнения пассивного движения, когда физиотерапевт сам двигает руки и ноги пациента. Со временем пациент начнет включать в процесс свои мышцы, чтобы противодействовать движением физиотерапевта, тренируя их таким образом. Когда медицинская команда считает безопасным и необходимым для пациента, то при определенном типе канюль, пациент может сидеть на кровати, вставать и даже ходить. Это относительно новая методика ранней реабилитации пациентов на ЭКМО, но она помогает пациентам быстрее вернуться к своей нормальной жизни. Если имеются какие-либо опасения по поводу безопасности физиотерапии во время ECMO, она не будет добавлена в лечение до тех пор, пока врачи не посчитают это безопасным и необходимым для пациента.
Как долго пациент будет на ECMO?
Это, вероятно, самый важный вопрос для родственников, и самый сложный для врачей. Каждый пациент индивидуален и требует разного времени пребывания на ЭКМО, в зависимости от причины ECMO. Некоторые пациенты могут быть отключены от аппарата менее чем через 24 часа, а другие должны находиться на нём месяц и даже больше. Чаще всего пациенты находятся на ВА ЭКМО в течение 5-10 дней, на ВВ ЭКМО в течение 10-14 дней, но это только средние значения, которые не отражают состояние и потребность в ECMO конкретного пациента.
Врачи будут прилагать все усилия, чтобы ЭКМО можно было отключить как можно раньше. Несмотря на то, что ECMO предоставляет много преимуществ для спасения жизни пациентов и может быть обеспечена достаточно безопасность этой процедуры в течение разумного срока, но имеются возможные риски и осложнения, и отключение ЭКМО может стать единственным способом полностью избежать этих рисков.
Риски и осложнения
ЭКМО – экстремальная и очень сложная и инвазивная процедура спасения жизни. С одной стороны, ECMO предоставляет большие преимущества для спасения жизни, но с другой эта процедура имеет собственные риски. По возможности врачи обсудят все потенциальные риски и осложнения до установки канюль и начала процедуры (в некоторых случаях ЭКМО это экстренная процедура для спасения жизни, например, при остановке сердца, и в этом случае нет возможности для обсуждения ее рисков/преимуществ с пациентом или родственниками).
Некоторые из наиболее распространенных рисков перечислены ниже. Хотя эти и другие осложнения (проблемы) возможны у любого пациента на ЭКМО, команда врачей сделает все возможное для снижения этих рисков. Хорошо обученная команда будет круглосуточно тщательно контролировать состояние пациента и параметры работы аппаратуры ЭКМО, чтобы минимизировать вероятность осложнений и обеспечить безопасность процедуры. Если возникнут осложнения, специалисты подберут наилучший план лечения для пациента.
Наиболее распространенный риск при ЭКМО – кровотечение. Специальное лекарство – гепарин – должно постоянно добавляться в контур для предотвращения образования тромбов (сгустков крови). Во время ECMO кровь забирается из организма, проходит через сложную систему контура, контактируя с чужеродной для нее пластиковой поверхностью, что активизирует систему свертывания крови и ведет к образованию тромбов (сгустков). Гепарин препятствует их образованию. Чаще всего кровотечение возникает вокруг мест установки канюль либо в местах хирургических операций. Тем не менее, кровотечение может происходить в любом месте и органе, если пациент получает гепарин. Наиболее опасный вид кровотечения – кровоизлияние в мозг, поэтому специалисты постоянно и тщательно контролируют систему свертывания крови для оценки признаков кровотечения. При ЭКМО достаточно часто может потребоваться переливание компонентов крови для восполнения дефицита факторов свертывания и эритроцитов.
Еще одним частым риском во время ЭКМО является тромбоз. Он также связан с активацией системы свертывания крови на чужеродной поверхности контура. Большие тромбы (сгустки) могут блокировать или резко ухудшить работу контура, а мелкие сгустки могут попадать в кровоток пациента и вызывать эмболию (закупорку) сосудов, повреждая органы.
Специалисты ЭКМО постоянно следят за контуром, чтобы вовремя обнаружить возможные осложнения и принять все возможные меры для предотвращения попадания тромбов в кровоток пациента.
Отключение ЭКМО
Специалисты будут оценивать состояние пациента каждый день. Анализы крови и оценка функции сердца и легких – лишь некоторые примеры факторов, которые будут применяться для оценки выздоровления. Когда пациент восстановится до такой степени, что от аппарата ЭКМО будет требоваться лишь очень небольшая поддержка, врачи выполнят пробную остановку ECMO. Это происходит по-разному в зависимости от типа ЭКМО – ВА или ВВ. Такая «пробная остановка» дает специалистам хорошее представление о работе организма пациента без поддержки ECMO. Канюли останутся на месте во время «пробной остановки» и будут удалены только после того, как вся команда будет уверена, что экстракорпоральная поддержка больше не понадобится пациенту.
Но даже с наилучшими усилиями специалистов и соответствующим лечением, есть вероятность, что пациенту может не стать лучше во время ЭКМО. Врачи будут ежедневно информировать родственников о состоянии пациента. Если все возможное для того, чтобы помочь пациенту, было сделано, но пациент не поправляется или даже ухудшается, врачи подробно обсудят возможные варианты с родственниками.
Некоторым пациентам, сердце и/или легкие которых не могут восстановиться, может потребоваться трансплантация этих органов или имплантируемое устройство для длительной механической поддержки сердца (искусственный желудочек сердца – VAD).
Что ожидать после ЭКМО
Когда будет принято решение отключить пациента от ECMO, то канюли удалят. Иногда для этого может потребоваться операция, которая будет выполняться в операционной. В других случаях (обычно для ВВ ЭКМО и реже для ВА ЭКМО) канюли могут быть удалены без операции в отделении реанимации и интенсивной терапии. Для предотвращения кровотечения из мест установки канюль после их удаления наложат швы и повязки.
До тех пор, пока пациент не сможет дышать самостоятельно, он/она останется на аппарате ИВЛ. Постепенно легкие пациента начнут работать лучше, и реаниматологи смогут уменьшить параметры аппарата ИВЛ. После того, как эти параметры станут совсем низкими, и пациент сможет дышать самостоятельно, ИВЛ будет прекращена.
Даже когда пациент будет отключен от ЭКМО и ИВЛ, потребуется еще некоторое время, прежде чем пациент отправится домой. Пациент должен иметь стабильные хорошие функции сердца и легких, быть в состоянии самостоятельно есть. Для возвращения к нормальной повседневной жизни пациентам могут потребоваться несколько дней или недель, так как пребывание в постели в течение длительного времени может сделать их мышцы очень слабыми, и необходимо время для их восстановления.
Роль семьи во время ECMO
Большинство членов семьи чувствуют себя более комфортно, когда они могут «сделать что-нибудь» для своего любимого человека, и есть много простых вещей, которые вы можете сделать, чтобы помочь процессу выздоровления. Пожалуйста, сначала проконсультируйтесь с персоналом, чтобы узнать, как безопасно касаться или разговаривать с пациентом.
Словарь терминов
ACT (Activated Clotting Time (эй-си-ти) – время активированного свертывания (ВАС): тест, который измеряет, сколько секунд требуется для образования сгустка крови.
ECLS: Экстракорпоральная поддержка жизни: другое название для ЭКМО.
Антибиотик: препарат, который убивает бактерии или микробы. Используется для предотвращения или лечения инфекции.
Аорта: большая артерия, которая переносит насыщенную кислородом кровь от сердца ко всему организму.
Аппарат искусственной вентиляции легких (ИВЛ): аппарат для дыхания, который доставляет воздух в легкие пациента через эндотрахеальную или трахеостомическую трубку. Также называется респиратор или вентилятор.
АПТВ: частичное тромбопластиновое время: тест, который измеряет функцию свертывания плазмы крови
Артерия: кровеносного сосуда, который переносят насыщенную кислородом кровь органам и тканям тела.
Бронхоскопия: процедура визуализации и исследования бронхов легких с помощью волоконно-оптической камеры. Образцы ткани и мокроты могут быть отправлены в лабораторию для тестирования.
ВА ЭКМО (ВеноАртериальная ЭКМО, VA ECMO): тип ЭКМО, при котором кровь забирается из вены, насыщается кислородом и возвращается в организм через артерию. Этот тип может использоваться для поддержки сердца и легких.
ВВ ЭКМО: (вено-венозная ЭКМО, VV ECMO): тип ЭКМО, при котором кровь забирается из вены, насыщается кислородом и возвращается в вену. Этот тип используется, когда в поддержке нуждаются только легкие.
Внутричерепное или внутрижелудочковое кровоизлияние: кровотечение в мозг или вокруг него. Это очень опасное потенциальное осложнение ЭКМО. Его можно увидеть на УЗИ или на КТ.
Гемофильтрация и гемодиализ: искусственная почка, которая может быть использована для удаления дополнительной жидкости и шлаков, которые не могут удалить почки пациента. Подключается в контур ЭКМО.
Гепарин: препарат, который предотвращает свертывание крови.
Деканюляция: процесс удаления канюль из кровеносных сосудов. Этот процесс может быть выполнен в отделении реанимации и интенсивной терапии, либо в операционной.
Дренаж грудной клетки: трубка, которая помещается через стенку грудной клетки в пространство между легким и грудной стенкой для удаления воздуха или жидкости. Используется для лечения спавшегося легкого (пневмоторакса) или для удаления жидкости/крови.
Искусственный желудочек сердца ( ventricle assist device (VAD): это устройство, которое помогает левому желудочку сердца, пока пациент ждет трансплантации сердца.
Канюли: пластиковые устройства, которые помещают в кровеносные сосуды для забора крови из тела в контур ЭКМО и возврата обратно.
Канюляция: процесс установки канюль в кровеносные сосуды. Этот процесс может быть выполнен хирургически (через разрез) или пункционно (проведением иглы через кожу в сосуд).
Катетеризация сердца: процедура, при которой маленький катетер помещается в вену или артерию и продвигается до сердца, чтобы посмотреть на функцию сердца под рентгеном.
Команда ЭКМО: в состав команды входят специализированные перфузиологи, реаниматологи, хирурги, медсестры.
КТ – компьютерная томография: сложный рентген, обычно головного мозга или грудной клетки, который позволяет искать кровотечение или другие проблемы.
Мембранный оксигенатор: специальное устройство с мембраной, которая удаляет углекислый газ из крови и заменяет его кислородом. Синоним «искусственное легкое».
МРТ: использование магнитного поля для визуализации мозга или других частей тела.
Острый респираторный дистресс-синдром (ОРДС, Acute Respiratory Distress Syndrome – ARDS): состояние, при котором легкие повреждены и не позволяют кислороду проникать в кровь.
Отключение ЭКМО: процесс, при котором экстракорпоральная поддержка медленно снижается по мере того, как пациенту становится лучше. Этот термин может использоваться для обозначения снижения скорости кровотока аппарата ECMO или подачи кислорода.
Пневмоторакс: утечка воздуха из легких в пространство между легкими и грудной стенкой.
Поток (скорость) ЭКМО: измеряет, сколько крови прокачивается по контуру ECMO для поддержки пациента.
Пробное отключение: период, когда поддержка ЭКМО временно прекращается или снижается до минимума, чтобы оценить функцию сердца и/или легких. Если пациент при этом будет находиться в стабильно хорошем состоянии, то ECMO может быть прекращена.
Рентген грудной клетки: рентгеновский снимок для оценки легких и сердца.
Сонная (каротидная) артерия: большая артерия в области шеи, которая переносит кровь из сердца в мозг.
Терморегулирующее устройство: специальное устройство, которое соединено с мембранным оксигенатором и согревает/охлаждает кровь до того, как она будет возвращена обратно пациенту.
Трахеостома: трубка, которая помещается прямо в трахею через переднюю поверхность шеи и ведет к легким. Эта трубка заменяет эндотрахеальную трубку. Трахеостомическая трубка помогает защитить гортань и снижает риск заражения легких микробами изо рта.
Тромбоциты: мелкие частицы в крови, которые помогают в свертывании крови.
ТЭГ (тромбоэластография): тест, который определяет функционирование свертывающей и противосвертывающей системы крови.
Углекислый газ (CO2): этот газ является одним из отходов организма, который удаляется легкими.
Центрифужный насос: «искусственное сердце» в аппарате ЭКМО – устройство, которое прокачивает кровь через контур, а затем возвращает ее пациенту.
ЭКМО (экстракорпоральная мембранная оксигенация): процедура поддержки жизни, при которой кровь забирается из организма, проходит через оксигенатор (искусственные легкие), где удаляется углекислый газ и добавляется кислород, согревается и возвращается обратно в организм. Эта процедура позволяет поддерживать организм насыщенной кислородом кровью вместо собственного сердца и легких пациента.
Экстракорпоральная сердечно-легочная реанимация (ЭСЛР, extracorporeal cardio- pulmonary resuscitation (E-CPR): чрезвычайная экстренная ЭКМО для пациентов с остановкой сердца.
Эндотрахеальная трубка: трубка, которая помещается в рот/нос и ведет в легкие, чтобы помочь дышать и защищать дыхательные пути пациента.
Эхокардиография: ультразвук, который позволяет видеть и оценивать функцию сердца.
ЭЭГ (электроэнцефалограмма): отслеживание электрической активности головного мозга. Электроды (провода) помещаются на голову в нескольких местах.