Изоэхогенное образование предстательной железы что это
Узловые образования в простате
Заболевания предстательной железы занимают лидирующие позиции среди всех патологий мужской мочеполовой системы. У многих мужчин развиваются узловые образования в простате. Если раньше гиперпластические изменения в железе возникали у лиц старше 70 лет, сегодня патологические процессы все чаще встречаются в более молодом возрасте — от 30 до 40 лет.
Причины и симптомы
Узловая гиперплазия предстательной железы возникает главным образом из-за гормональных изменений — снижения выработки тестостерона. Риск развития патологии возрастает при воздействии нескольких факторов:
Еще одним фактором риска является гипертония. У мужчин с повышенным артериальным давлением риск возникновения узловых образований в простате повышается на 70%.
К проявлениям узловой гиперплазии относят:
При появлении одного или нескольких симптомов гиперплазии простаты нельзя откладывать визит к урологу-андрологу. Своевременное обращение к специалисту позволит справиться с проявлениями болезни и вернуть хорошее самочувствие.
Диагностика и методы лечения
Узловые образования в долях простаты чаще всего диагностируют, когда болезнь достигла 2-3 стадии. Для постановки точного диагноза назначают:
При ранней постановке диагноза лечение узловых образований в простате заключается в приеме альфа-адреноблокаторов, анестетиков и других медикаментов. При значительной гиперплазии предстательной железы врач решает вопрос о целесообразности проведения операции.
Диагностику простатита, гиперплазии предстательной железы и других заболеваний мочеполовой системы проводят опытные специалисты нашей клиники андрологии в Москве. По результатам обследования врачи составляют индивидуальные схемы лечения. Запись на прием осуществляется по телефону. Звоните, чтобы выбрать удобное время для визита.
Изоэхогенное образование предстательной железы что это
а) Дифференциальная диагностика очагового образования предстательной железы:
1. Распространенные заболевания:
• Доброкачественная узловая гиперплазия предстательной железы
• Кальцификация предстательной железы
• Карцинома предстательной железы
• Мелкоацинарная атипичная пролиферация предстательной железы
• Внутриэпителиальная неоплазия предстательной железы
• Простатит
• Ретенционная киста
• Очаговая атрофия/фиброз
2. Менее распространенные заболевания:
• Абсцесс предстательной железы
• Киста мюллерова протока
• Киста предстательной маточки
• Киста семенного пузырька
3. Редкие, но важные заболевания:
• Киста семявыбрасывающего протока
• Киста семявыносящего протока
• Другие первичные новообразования предстательной железы:
о Многокамерная цистаденома предстательной железы, саркома, мелкоклеточная и плоскоклеточная карцинома, стромальная опухоль с неопределенным потенциалом злокачественности
• Вторичные опухоли предстательной железы
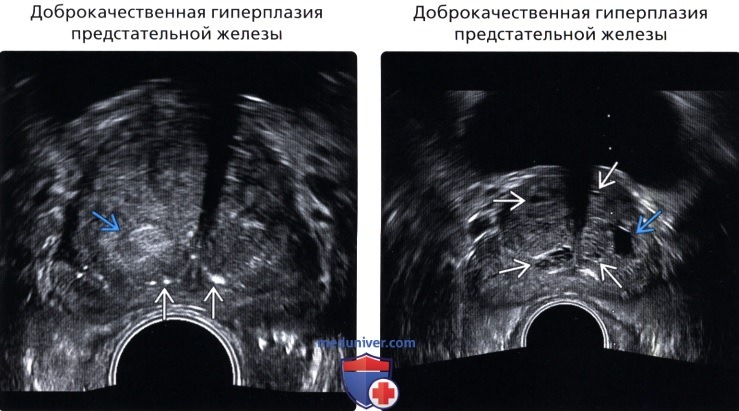
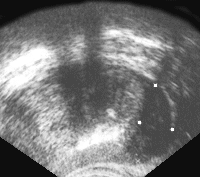
(Правый) ТРУЗИ, поперечное сканирование: множественные мелкие кистозные образования в увеличенной переходной зоне, большая часть представляет собой ретенционные кисты. Большая анэхогенная простая киста в переходной зоне слева, скорее всего, представляет собой кистозную дегенерацию при узловой доброкачественной узловой гиперплазии. 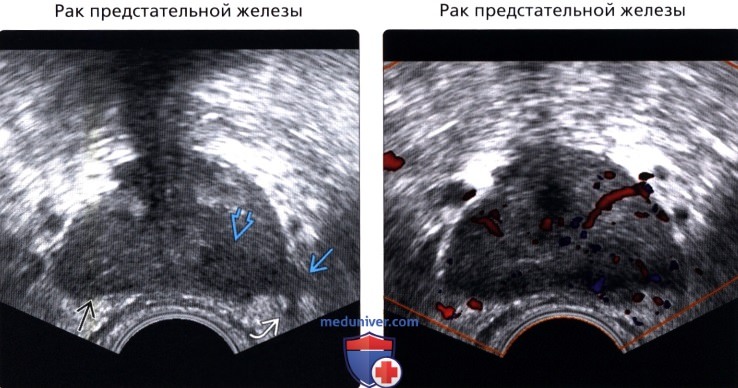
(Правый) УЗИ в режиме цветовой допплерографии: гиперваскуляризация образования периферической зоны слева и умеренная гиперваскуляризация периферической зоны справа. Патогистологическое исследование после простатэктомии показало многоочаговый рак, включая аденокарциному левой периферической зоны по Глисону 5+5 с распространением за пределы железы слева и инвазией в нервно-сосудистый пучок. 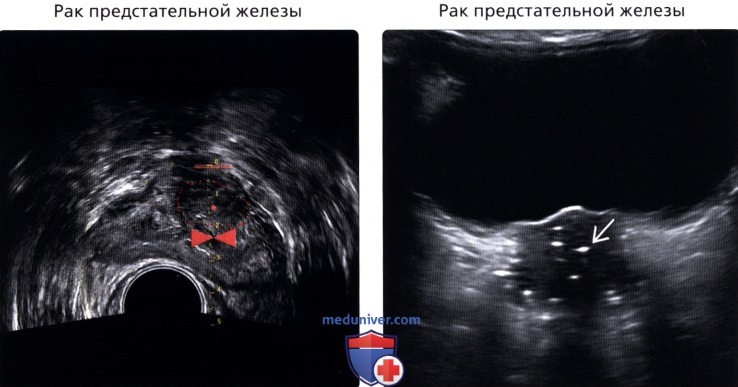
(Правый) Трансабдоминальное УЗИ: множественные, мелкие, с эхотенью, гиперэхогенные очаги расположенные по всей железе, соответствуют радиоактивным «зернам» при брахитерапии.
б) Важная информация:
2. Распространенные заболевания:
• Доброкачественная узловая гиперплазия предстательной железы:
о Увеличенная железа с гипер- и гипоэхогенными узлами; эхо-генность зависит от структуры
о Развивается из переходной зоны и периуретральных желез о ± кистозная дегенерация, встречается при большинстве кистозных образований предстательной железы; неровный контур, различный размер, может содержать кровоизлияние или кальцификацию
• Кальцификация предстательной железы:
о Часто случайная находка у бессимптомных пациентов; наблюдается при доброкачественных (простатит) и злокачественных (карцинома предстательной железы) заболеваниях; значимость не определена, возможно, зависит от зоны распространения
о Продукты секреции и десквамированные клетки называются амилоидные тельца — отложения кристаллов кальция — конкременты
• Карцинома предстательной железы:
о 70% развиваются из периферической зоны
о Часто неотличима от узловой формы доброкачественной гиперплазии предстательной железы переходной зоны
о В прошлом, карцинома предстательной железы на ТРУЗИ описывалась как гипоэхогенное образование периферической зоны, но другие не злокачественные элементы (простатит, атрофия, интраэпителиальная неоплазия предстательной железы) также гипоэхогенные; 17-57% гипоэхогенных образований имеют признаки рака
о > 30% карцином предстательной железы изоэхогенны
о С учетом ранней диагностики рака при помощи ПСА, исследование показало, что только 9% гипоэхогенных узлов представляют собой карциному в сравнении с 10% изоэхогенных очагов
• Мелкоацинарная атипичная пролиферация предстательной железы:
о Когда пункционная биопсия показывает очаги, которые, вероятно, являются карциномой предстательной железы, но либо диагностических признаков недостаточно, либо они слишком малы для постановки диагноза, они не трактуются как образование
о Если другие признаки отрицательные, проводится повторная биопсия
о у 40% мужчин с диагностированной атипией будет установлена карцинома предстательной железы при повторной биопсии
• Внутриэпителиальная неоплазия предстательной железы:
о Эпителиальная дисплазия желез предстательной железы
о Тактика при высокозлокачественной внутриэпителиальной неоплазии предстательной железы противоречива; диагностирование карциномы при повторной биопсии такое же, как у мужчин, чьи первичные результаты биопсии показали норму
• Ретенционная киста:
о Часто встречается; как правило, протекает бессимптомно; из-за обструкции ацинусов
о Округлые, однокамерные кисты с ровной стенкой; размер 1-2 см;
о Могут быть неотличимы от кистозной доброкачественной гиперплазии предстательной железы
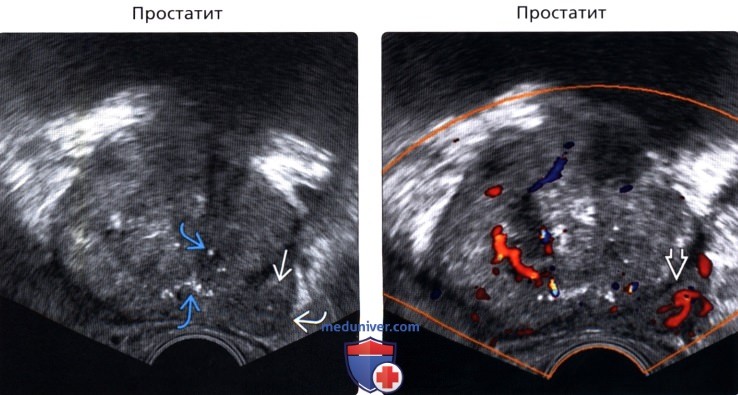
(Правый) УЗИ в режиме цветовой допплерографии: очаговая гиперваскуляризация. При патогистологическом исследовании биоптата полученного их этой зоны был выявлен очаговый простатит. 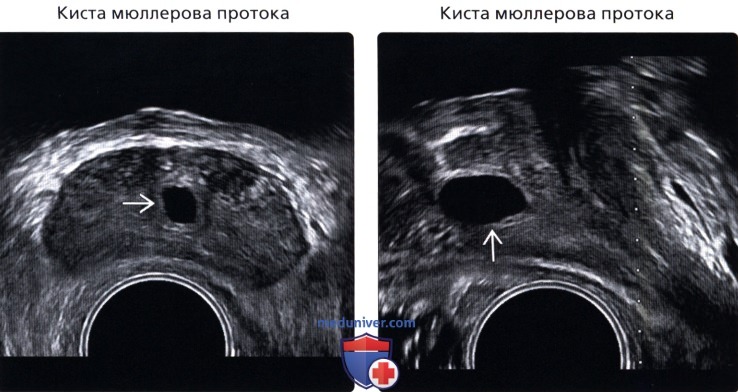
(Правый) УЗИ, сагиттальный срез у этого же пациента: каплевидная форма кисты с продолжением за пределы основания железы. Признаки наиболее соответствуют кисте мюллерова протока.
3. Менее распространенные заболевания:
• Абсцесс предстательной железы:
о Наиболее часто вследствие острого бактериального простатита
о Сложное скопление жидкости с толстой стенкой/перегородками и периферическим усилением васкуляризации ± некроз ± газ
о ТРУЗИ является методом выбора при оценке изменений; можно произвести аспирацию для постановки диагноза и лечения
• Киста мюллерова протока:
о Нарушение атрофии остатков мюллерова протока
о Как правило, диагностируется у пациентов между 20-40 годами; распространенность 5%
о Расположена по средней линии, но может быть немного в стороне от нее; типичная каплеобразная форма кисты; не сообщается с уретрой
о Обычно, большая, может выступать над основанием железы ± конкременты; сообщается о злокачественности
о Сложно дифференцировать от кисты предстательной маточки; не ассоциировано с аномалиями мочеполовой системы
• Киста предстательной маточки:
о Расширение остатков мюллеровых протоков
о Как правило, у пациентов 
(Правый) На сагиттальном срезе, эта киста имеет каплевидную форму, но не выступает за пределы основания железы и, возможно, сообщается с уретрой. Возраст пациента и отсутствие мочеполовых аномалий говорит скорее в пользу кисты мюллерова протока, чем кисты предстательной маточки, но они часто неразличимы. Умеренное утолщение может быть вследствие воспаления или суперинфекции. 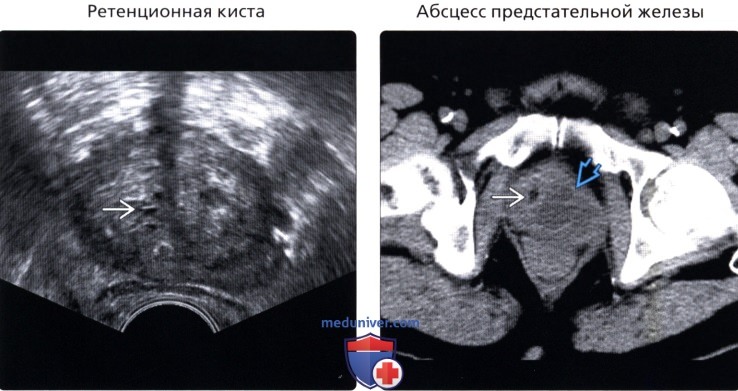
(Правый) Аксиальная КТ без контрастирования: дольчатое кистозное образование в левой доле предстательной железы, приводящее к отклонению вправо уретрального катетера. У этого пациента с лихорадкой и инфекцией мочевыводящих путей, находки соответствуют абсцессу предстательной железы. Пациенту было выполнено дренирование под контролем ТРУЗИ.
4. Редкие заболевания:
• Киста семявыбрасывающего протока:
о Врожденная или приобретенная обструкция семявыбрасывающего протока
о Парамедианная киста в основании, может быть по средней линии на уровне семенного бугорка или выше ± внутрикистозные конкременты
о Сперматозоиды в жидкости кисты
• Киста семявыбрасывающего протока:
о Экстрапростатическая, расположена над железой; врожденная и приобретенная
• Другие первичные новообразования предстательной железы:
о Многокамерная цистаденома предстательной железы:
— Редкая доброкачественная опухоль; большое кистозное образование малого таза с множеством перегородок
о Саркома предстательной железы:
— Чаще встречается у молодых мужчин (35-60 лет)
— Преимущественно солидное, гетерогенное, васкуляризованное образование; высокозлокачественные опухоли имеют некроз
о Кистозная аденокарцинома предстательной железы:
— Очень редко встречается, 0.6% всех карцином предстательной железы
— Кистозное образование с толстой стенкой и пристеночным узлообразованием
• Вторичные опухоли предстательной железы:
о Распространение злокачественных образований, расположенных около предстательной железы, лимфома, метастазы
о Рак мочевого пузыря наиболее частая опухоль, вторично инфильтрирующая железу
о Лимфома железы и метастазы встречаются очень редко
о Лимфома предстательной железы, как правило, развивается вторично; первичная лимфома предстательной железы чрезвычайно редкое заболевание
о Метастазы в предстательной железе описаны при меланоме, раке легкого и раке яичка
5. Другая важная информация:
• Имитация кист предстательной железы и перипростатических кист:
о ТУРП-дефект
о Дивертикул мочевого пузыря
о Эктопическое включение мочеточника, уретероцеле
о Неправильно установленный катетер Фолея
6. Альтернативный дифференциальный диагноз:
• Кистозное образование:
о Интрапростатические
— По срединной линии: кисты мюллерова протока и предстательной маточки
— Парамедианное расположение: киста семявыбрасывающего протока
— Латеральное расположение: ретенционные кисты, дегенеративные кисты при гиперплазии предстательной железы
— Различное расположение: кистозные новообразования, абсцессы
• Солидные образования:
о Центральное положение: узловая доброкачественная гиперплазия предстательной железы, карцинома предстательной железы
о Периферическое расположение: карцинома предстательной железы, атипия, интраэпителиальная неоплазия предстательной железы, простатит, фиброз/атрофия
в) Список использованной литературы:
1. Dorin RP et al: Prostate atypia: Does repeat biopsy detect clinically significant prostate cancer? Prostate. 75(7):673-8, 2015
2. Smolski M et al: Prevalence of prostatic calcification subtypes and association with prostate cancer. Urology. 85(1 ): 178-81, 2015
3. Chu LC et al: Prostatic stromal neoplasms: differential diagnosis of cystic and solid prostatic and periprostatic masses. AJR Am J Roentgenol. 200(6):W571-80, 2013
4. Shebel HM et al: Cysts of the lower male genitourinary tract: embryologicand anatomic considerations and differential diagnosis. Radiographics. 33(4): 1125-43, 2013
5. Schull Aet al: Imaging in lower urinary tract infections. Diagn Interv Imaging. 93(6):500-8, 2012
6. Galosi AB et al: Cystic lesions of the prostate gland: an ultrasound classification with pathological correlation. J Urol. 181 (2):647-57, 2009
7. Curran S et al: Endorectal MRI of prostatic and periprostatic cystic lesions and their mimics. AJR Am J Roentgenol. 188(5): 1373-9, 2007
Видео УЗИ простаты в норме и при патологии
Редактор: Искандер Милевски. Дата обновления публикации: 6.2.2021
Изоэхогенное образование предстательной железы что это
Рак предстательной железы в структуре злокачественных заболеваний у мужчин в последнее десятилетие занимает одно из лидирующих положений. Своевременная диагностика РПЖ в настоящее время приобрела особую актуальность вследствие неуклонного роста заболеваемости (3,5).
В европейских странах в последнее десятилетие отмечена устойчивая тенденция роста заболеваемости рака предстательной железы (10,12). В Российской Федерации также отмечается существенный рост заболеваемости, так по величине прироста рак предстательной железы занимает второе место после меланомы (2).
Выявление рака предстательной железы на ранних стадиях и оценка распространенности опухолевого процесса является актуальной проблемой, т. к. определяет выбор оптимальной тактики лечения (7). По данным отдельных авторов распространение опухолевого процесса за пределы предстательной железы и особенно вовлечение семенных пузырьков в процесс ухудшает прогноз заболевания (5,13). С ростом заболеваемости отмечается рост и смертности от рака предстательной железы.
К сожалению, до 70 % пациентов обращаются за медицинской помощью на поздних стадиях, при которых невозможно проведение адекватного радикального лечения, что несомненно отражается на прогнозе заболевания (5,10).
В последнее десятилетие отмечается широкое внедрение в практическое здравоохранение современных высокоинформативных методов диагностики, что, несомненно, повысило качество ранней диагностики рака предстательной железы (5,6, 8,9,11).
Материалы и методы. Для выполнения поставленной цели нами обследовано 87 пациентов, средний возраст которых составляет 68,5 ±5,3 лет. Всем пациентам проводилось пальцевое ректальное исследование (ПРИ), клинико-биохимическое исследование, а также определение уровня простат-специфического антигена (ПСА) в сыворотке крови. Следующий этап обследования включал ультразвуковое трансабдоминальное и трансректальное исследование в режиме, с последующим использованием методик цветового допплеровского картирования кровотока, энергетической допплерографии, 3-х мерной допплерографии, соноэластографии. Для выполнения ТРУЗИ использовали ультразвуковые аппараты Logig 9, AECUVIXXG (MEDISON) и HitachiAscendus премиум класса с конвексным датчиком для абдоминального исследования с частотой 1-5 МГц и универсальным полостным датчиком с частотой 4-10 МГц.
Диагностическое обследование завершилось выполнением мультифокальной трансректальной биопсии под ультразвуковым контролем с последующим морфологическим исследованием полученного материала.
Результаты исследования и их обсуждение
Пальцевое ректальное исследование выполнено всем 87 пациентам. При ПРИ акцентировали внимание на наличие асимметрии железы, на плотность, размеры железы, подвижность слизистой прямой кишки над железой, наличие отдельных узлов.
Определение уровня ПСА в сыворотке крови проведено всем больным. Средний показатель уровня простат-специфического антигена в сыворотке крови у обследуемых пациентов составил 16,1 ±6,65 нг/мл.
Следующий этап обследования включал ультразвуковое исследование, которое проведено всем 87 больным.
При ТРУЗИ у 29 (33,3 %) пациентов выявлена неровность контуров железы. У 52 (59,8 %) больных выявлен гипоэхогенный очаг с четкими контурами и дифференциацией от окружающей неизменной ткани предстательной железы.
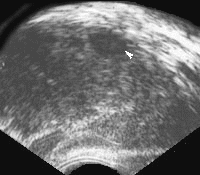
У 20 (23 %) больных опухоль визуализировалась в виде изоэхогенного образования. Изоэхогенные образования вызывали определенные затруднения в диагностике, в связи с нечеткой дифференциацией границы опухоли и неизмененной ткани предстательной железы.
По нашим данным чувствительность ТРУЗИ при РПЖ составила 73,9 %, специфичность 57,7 %, точность 71,9 %.
При ТРУЗИ с использованием ЦДК кровотока, энергетической и трехмерной допплерографии у 65 больных выявлена патологическая васкуляризация с дезинтеграцией и деформацией сосудистого рисунка. Увеличение количества кровеносных сосудов и их концентрации с преимущественной локализацией в периферической зоне выявлено у 33 больных и у 39 пациентов внутриопухолевая локализация кровеносных сосудов.
Из 52 больных с гипоэхогенным очагом патологическая васкуляризация выявлена у 30 пациентов, что составило 80,8 %. Из 20 пациентов, с изоэхогенными признаками опухоли, патологическая васкуляризация диагностирована у 17 (80 %) и из 13 больных с образованиями предстательной железы смешенной эхогенности патологическая васкуляризация установлена в 6 (46,2 %) случаях.
По нашим данным чувствительность УЗИ в сочетании с ЦДК кровотока, ЭД и 3Д при раке предстательной железы составила 86,1 %, специфичность 74,3 %, точность 83,5 %.
Соноэластография проведена 17 больным с подозрением на рак предстательной железы, при этом установлено, что у 15 пациентов были выявлены очаги высокой жесткости, которые визуализировались окрашенные в черный цвет.
Соноэластография 15 пациентам проведена на аппарате HitachiAscendus. При анализе полученных данных установлено, что у 13 больных визуализировались очаги высокой жесткости т.е. не эластичные при давлении, которые были окрашены в синий цвет. У 2 больных выявлены очаги с сочетанием зеленого и синего цвета, но с преобладанием синей окраски.
При включении эластографии в алгоритм комплексной диагностики рака предстательной железы чувствительность составила 91,7 %, специфичность 79,8 %, точность 86,3 %.
Для изучения возможности комплексного ТРУЗИ в динамическом контроле эффективности лечения рака предстательной железы нами проведено обследование пациентов по окончании курса консервативной терапии, затем через 3, 6, и 12 месяцев.
При контрольном ТРУЗИ по истечении 3 месяцев после окончании консервативной терапии у 46 (52,9 %) пациентов опухолевый очаг визуализировался изоэзогенно по отношении к ткани железы.
По истечении 6 месяцев у 38 (43,7 %) больных выявлены эхопризнаки формирования фиброза в проекции опухолевого очага, а через 12 месяцев визуализировались признаки фиброзной ткани.
Как было отмечено выше, при ТРУЗИ с использованием ЦДК кровотока, энергетической допплерографии и трехмерной допплерографии у 65(74,7 %) больных была выявлена патологическая васкуляризация с дезинтеграцией и деформацией сосудистого рисунка. По окончании курса консервативной терапии при ТРУЗИ с применением допплеровских методик в большинстве случаев определялась гиперваскуляризация как предстательной железы, так и опухолевого очага.
При ТРУЗИ по истечении 3 месяцев у 40 (61,5 %) пациентов отмечено значительное снижение васкуляризации. Проведенное ТРУЗИ через 6 месяцев показало дальнейшее снижение васкуляризации, с сохранением лишь отдельных сосудов, а через 12 месяцев сосуды в области опухолевого очага не визуализировались.
Заключение
Анализ полученных данных свидетельствует о том, что РПЖ визуализировался в большинстве случаев как гипоэхогенное образование, с преимущественной локализацией в периферической зоне.
Характерным допплерографическим признаком РПЖ является патологическая васкуляризация с дезинтеграцией и деформацией сосудистого рисунка.
Использование современных методов ультразвуковой диагностики (ультразвуковое исследование с ЦДК кровотока, ЭД,3Д, соноэластография) в комплексе позволяет повысить эффективность диагностики рака предстательной железы, что, несомненно, способствует выбору рациональной тактики лечения.
Применение ТРУЗИ с допплеровскими методиками значительно улучшает качество обследование и динамический контроль за эффективностью проводимой терапии у пациентов с раком предстательной железы. При ТРУЗИ после окончания курса консервативной терапии по поводу рака предстательной железы установлено повышение эхогенности опухоли и васкуляризации ткани железы и опухолевого очага, с последующим (через 3-6 месяцев) снижением васкуляризации и к 12 месяцам васкуляризацией опухолевого очага.
Рецензенты:
Акберов Р. Ф., д.м.н., профессор, профессор кафедры лучевой диагностики ГБОУ ДПО «Казанская государственная медицинская академия» Министерства здравоохранения РФ, г.Казань.
Клюшкин И. В., д.м.н., профессор, профессор кафедры общей хирургии ГБОУ ДПО «Казанская государственная медицинская академия» Министерства здравоохранения РФ, г.Казань.
Диагностика рака предстательной железы
Глава 4. Диагностика рака предстательной железы
Тщательно собранный анамнез помогает установить некоторые особенности заболевания. Симптомы рака предстательной железы, особенно дизурия, развиваются быстро. Иногда постепенно ухудшается общее состояние, больной жалуется на слабость, похудание. Внешний вид пациента изменяется только при далеко зашедшем опухолевом процессе. Истощение и выраженная бледность кожи наблюдаются редко. При осмотре следует обращать внимание на состояние лимфатических узлов, печени, почек, мочевого пузыря, определять количество остаточной мочи. При возникновении подозрения на рак предстательной железы в первую очередь принято проводить три необходимых исследования:
1. Ассиметричная предстательная железа.
2. Плотной или деревянистой консистенции части предстательной железы. Плотность может определяться в виде отдельных узлов, либо различной величины инфильтратов, вплоть до перехода их на стенки таза.
3. Неподвижность железы вследствие сращения ее с окружающими тканями.
4. Пальпируемые семенные пузырьки.
Данные, полученные при пальпации, не всегда легко интерпретировать, так как ложно положительный диагноз рака предстательной железы возможно поставить при следующих обстоятельствах:
1. Доброкачественная гиперплазия предстательной железы.
2. Камни предстательной железы.
4. Флеболиты стенки прямой кишки.
5. Полипы или рак прямой кишки.
6. Аномалии семенных пузырьков.
Результаты пальпации безусловно очень трудно дифференцировать от перечисленных заболеваний, но зато они являются вескими основаниями для дальнейшего обследования больного. В среднем только у одной трети случаев пальпируемых узлов предстательной железы впоследствии гистологически верифицируют рак простаты.
Определение уровня простато-специфического антигена (ПСА). Поскольку простато-специфический антиген имеет большое значение не только для диагностики, но и для лечения и прогноза рака предстательной железы, более подробно остановимся на этом маркере.
В скрининговых программах традиционно используют пороговый уровень в 4 нг/мл для всех возрастных групп. Использование предложенного уровня снижает количество ложно-положительных определений при гиперплазии предстательной железы.
При сравнении предоперационных уровней ПСА с результатами, полученными после простатэктомии, многие авторы отмечают высокую чувствительность и четкую корреляцию со стадией заболевания. Так из ряда работ (Stamey et аl., 1987, 1989), создается впечатление, что концентрация ПСА в сыворотке нелеченных больных пропорциональна объему опухоли в ткани простаты. Несмотря на определенную вариабильность предоперационных уровней ПСА у больных с клиническими стадиями А и В, показано, что его уровни ниже 15 нг/мл и выше 40 нг/мл являются достаточно четкими признаками отсутствия или наличия пенетрации капсулы, инвазии в семенные пузырьки и метастазов в тазовые лимфоузлы, хотя и при уровнях ПСА 15 нг/мл иногда возможна инвазия в капсулу железы.
Увеличение уровня ПСА до больших значений (около 20 нг/мл и выше) является высокоспецифичным даже при нормальных показателях ректального пальцевого исследования простаты. Поэтому при высоких цифрах ПСА биопсия предстательной железы должна проводится обязательно. Уровень ПСА более 50 нг/мл указывает на экстракапсулярную инвазию в 80% случаев и поражение регионарных лимфатических узлов у 66% больных (Stanley et аl., 1990). Исследования Rana et аl. (1992) показали, что результаты ПСА более 100 нг/мл указывают на 100% метастазирование (регионарное или отдаленное).
Наибольшие трудности возникают при интерпретации значений ПСА в диапазоне от 4 нг/мл до 20 нг/мл. Проведенные исследования свидетельствуют о том, что частота рака простаты у пациентов с концентрацией общего ПСА от 4 до 15 нг/мл и нормальными данными при пальцевом ректальном исследовании простаты достигает по разным данным от 27 до 37%.
Помимо первичной диагностики рака простаты, определение ПСА широко применятся в следующих случаях:
1. После радикальной простатэктомии через несколько недель ПСА перестает определяться. Регулярные контрольные исследования (каждые 3 месяца) позволяют своевременно выявить рецидив заболевания в случае повышения ПСА. Если же показатели ПСА нормальны и нет клинических симптомов болезни, то исключаются другие исследования.
2. У больных, получавших лучевую терапию, отмечается значительное снижение уровня ПСА в сыворотке крови, что свидетельствует об эффективном лечении. В то же время, повышение ПСА говорит о малой чувствительности опухоли к проводимому лечению, либо о рецидиве заболевания. Следует отметить, что снижение ПСА до нормальных цифр коррелирует с уровнем антигена до лечения. Пациенты с показателями ПСА до лечения неболее 20 нг/мл имели нормальные показатели ПСА после лечения в 82% случаев. В то же время, у больных с более высокими цифрами ПСА до лечения этот процент составлял лишь 30%. Большинство пациентов со стабильным снижением ПСА оставались в ремиссии в течение последующих 3-5 лет.
3. Целесообразно определять ПСА у больных, получающих терапию антиандрогенами. Повышение уровня ПСА говорит о прогрессировании заболевания и о необходимости сменить характер лечения.
При антиандрогенном лечении уровень ПСА в сыворотке крови является точным индикатором успеха или неуспеха терапии. После начала терапии уровень ПСА быстро снижается у 50% больных (от 85 до 2.1 нг/мл), в то время как в отсутствие ответа величина ПСА не изменяется (Hudson et аl., 1989). Прогрессирование болезни наблюдалось в 50% случаев, когда уровень ПСА не снижался ниже 10 нг/мл. Это означает, что уровень ПСА не играет прогностического значения до начала терапии, в то время как в процессе лечения ПСА является хорошим индикатором эффективности терапии и хорошо коррелируется, как с выживаемостью, так и с длительностью ремиссии. Согласно Stainey (1989), повышение уровня ПСА через 6 месяцев после начала терапии может служить в качестве оценки чувствительности к проводимой терапии.
Простата окружена перипростатической жировой клетчаткой и фасцией, которые формируют гиперэхогенный пограничный слой, который часто описывается как капсула железы. Истинная капсула простаты, если ее удается визуализировать, определяется в виде очень тонкой гипоэхогенной прерывистой линии по поверхности железы.
Семенные пузырьки визуализируются в виде симметричных гипоэхогенных тяжей, расположенных между простатой и мочевым пузырем размерами 2 х 7 см.
Как уже отмечалось выше, рак чаще всего развивается в периферической зоне простаты. Учитывая эту особенность, проще проводить дифференциальную диагностику с другими заболеваниями. Выявляемые структурные изменения, локализирующиеся в пределах центральной зоны, с большей вероятностью могут быть отнесены к проявлению доброкачественного процесса, в то время как обнаружение структурной перестройки, локализующейся в периферической зоне, чаще соответствует злокачественной опухоли.
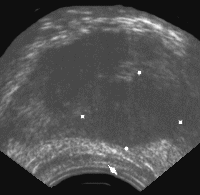
Наиболее характерными признаками рака простаты, локализующегося в периферической зоне, является наличие одного или нескольких узлов неправильной формы и пониженной эхогенности (рис. 4).
Рис. 4. Трансректальное исследование предстательной железы (продольная плоскость на границе периферической и переходной зоны), опухолевый узел (указан стрелкой) не выходящий за пределы органа. Признаков пенетрации капсулы нет.
Диагноз: рак предстательной железы.
Нередко узел окружен гиперэхогенным ободком, что объясняется фиброзной реакцией соединительной ткани предстательной железы, окружающей опухолевый очаг. По мере роста опухоли появляются бугристые контуры железы с признаками пенетрации пограничного слоя (рис. 5 и рис. 6).
Рис. 5. Рак предстательной железы. Опухолевый узел в периферической зоне левой доли, инфильтрирует заднебоковую поверхность железы и перипростатической клетчатки.
Рис. 6. Трансректальное исследование предстательной железы (поперечная плоскость). Опухолевый узел в периферической зоне левой доли. Отмечается деформация наружного контура железы, признаки пенетрации собственной капсулы. (Т3) Диагноз: рак предстательной железы.
Особенно большое значение имеет выявление инфильтрации по передне-боковой поверхности железы, которая недоступна пальцевому исследованию.
Наиболее сложными для диагностики являются опухоли, которые локализуются в центральной и переходной зонах железы. Зачастую, развиваясь на фоне доброкачественной гиперплазии, рак по эхогенности практически не отличается от окружающих тканей, в связи с чем нередко возникают диагностические ошибки, а диагноз устанавливается при гистологическом исследовании удаленного материала во время операции.
По мере увеличения опухолевой инфильтрации стромы железы меняется ее ультразвуковая структура. Ткань железы становится неоднородной, с беспорядочными отражениями низкой интенсивности. Ультразвуковая томография позволяет выявить инфильтрацию капсулы простаты, семенных пузырьков мочевого пузыря, стенки прямой кишки, лимфатических узлов, что, естественно, позволяет уточнить стадию заболевания.
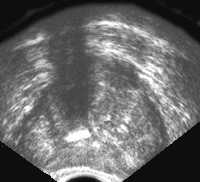
В отличие от рака, гиперплазия предстательной железы обычно развивается в переходной зоне по направлению к внутренней части железы. При этом переходная зона начинает сдавливать центральную и периферическую зону, вызывая их постепенную атрофию. Из центральной и периферической зон и фибромышечных слоев формируется «хирургическая капсула», по которой происходит «вылущивание» гиперплазированных узлов при операции. По мере роста доброкачественной гиперплазии железа приобретает шаровидную форму; при преимущественном росте периуретральных желез отмечается выбухание контура железы в просвет мочевого пузыря и формируется средняя доля, которая растет, оттесняя кпереди и деформируя заднюю стенку мочевого пузыря, сдавливая в значительной степени простатическую уретру и шейку мочевого пузыря. Поскольку доброкачественная гиперплазия предстательной железы не характеризуется инфильтративным ростом, то капсула железы обычно четко прослеживается по периферии среза. Частыми находками при доброкачественной гиперплазии являются мелкие ретенционные кисты и кальцинаты, генез которых связан со сдавлением протоков железы гиперплазированной тканью; располагаются они чаще всего по т.н. хирургической капсуле. При ультразвуковом исследовании простаты порой возникает необходимость проводить дифференциальную диагностику с простатитом. Это вызвано тем, что пальпация предстательной железы при простатите иногда дает результаты, очень похожие на рак. Ультразвуковое исследование в стадии отека и инфильтрации железы выявляет: увеличение железы (рис. 7 и рис. 8), изменение ее формы (чаще шаровидная) и структуры. Снижается эхогенность железы, теряется эхографическая дифференциация железистых и фибромышечных зон.
Рис. 7. Трансректальное исследование предстательной железы (поперечная плоскость). Хронический простатит с участками кальцификации в железе.
Рис. 8. Хронический простатит; усиление кровотока в ткани железы (режим энергетического Доплера).
Описанные три основных метода диагностики в дальнейшем требуют обязательного морфологического подтверждения заболевания. С этой целью выполняется пункционная биопсия, которая наиболее достоверна при выполнении ее под контролем ультразвука. Особенно это касается обследования больных с малыми образованиями.
Биопсию предстательной железы можно производить через промежность, трансректально или трансуретральным доступом. Открытая биопсия применяется крайне редко. Трансуретральная резекция предстательной железы не только позволяет уточнить диагноз, но и обеспечивает восстановление мочеиспускания.
В диагностике рака предстательной железы частота ложноотрицательных результатов гистологического анализа кусочков ткани при промежностном и трансректальном доступе не превышает 20%.
Осложнения пункционной биопсии встречаются крайне редко и могут быть связаны с повреждением мочевого пузыря и мочеиспускательного канала. Возможна гематурия, гематоспермия, промежностная и позадилобковая гематома. Для профилактики инфекционных осложнений, которые составляют около 2%, за сутки до биопсии и после нее назначают антибиотики.
В некоторых сложных случаях дифференциальной диагностики с успехом применяют цитологическую диагностику рака предстательной железы. Для цитологического исследования используют аспират из предстательной железы.
Из методов диагностики рака предстательной железы заслуживает внимания рентгеновская компьютерная и магнитно-резонансная томография. Получаемая при этом информация соответствует таковой при ультразвуковом исследовании. На томограммах также видны структура предстательной железы, опухолевые узлы, их величина, степень прорастания капсулы, инфильтрация мочевого пузыря, семенных пузырьков, окружающей клетчатки. Эти методы, однако, оказались не более точными, чем трансректальное УЗИ при определении стадии ограниченного местного роста рака предстательной железы, и, более того, есть данные, что трансректальное ультразвуковое исследование дает более надежные результаты при оценке стадии заболевания.
Экскреторная урография позволяет оценить функцию почек и уродинамику верхних мочевых путей. Уретероэктазия и уретерогидронефроз являются следствием сдавления тазовых отделов мочеточников опухолью. Такие изменения часто бывают односторонними. При полной обструкции мочеточника происходит выключение почки, при этом тень рентгеноконтрастного вещества на стороне сдавления отсутствует.
Определение стадии заболевания. За установлением диагноза рака предстательной железы одновременно встает вопрос об установлении стадии заболевания, что в конце концов определяет характер будущего лечения. Кратко остановимся на возможностях применяемых методов исследования в установлении стадии заболевания.
Пальцевое исследование прямой кишки. Точность диагностики рака предстательной железы при пальцевом исследовании прямой кишки составляет 30-50%. Часто наблюдается недооценка стадии, поскольку небольшие, расположенные в передних отделах железы опухоли, как правило, не пальпируются; ложноположительные результаты наблюдаются у больных с гиперплазией предстательной железы и простатитом. Этот метод однако позволяет выявить рак предстательной железы, когда уровни ПСА остаются в пределах нормы, и предоставляют хотя не точные, но полезные данные о стадии заболевания. Пальпируемый неподвижный опухолевый инфильтрат или прорастание в кишку говорят о далеко зашедшем опухолевом процессе (Т4).
Определение простатического специфического антигена. При оценке отмечается достаточно четкая корреляция между уровнями ПСА и гистологической (и в меньшей степени клинической) стадией рака предстательной железы. У каждого конкретного больного корреляция не столь сильна из-за значительного перекрывания пределов различных возрастных норм. Уровни 10-20 нг/мл часто являются показателем опухоли, прорастающей за пределы капсулы предстательной железы, уровни выше 40 нг/мл свидетельствуют о наличии метастазов.
Хотя сывороточные уровни ПСА сами по себе не являются надежным показателем стадии заболевания, их можно использовать, чтобы избежать некоторых исследований. Выдвинуто предположение, что больным с вновь выявленным раком предстательной железы без симптомов поражения костей и при уровнях ПСА не выше 10 нг/мл не требуется проводить сцинтиграфию костей для определения стадии. У таких больных вероятность метастазов в костях приближается к нулю, хотя многие практические врачи считают этот метод исследования основным, так как при его помощи можно диагностировать «горячие точки», как например, остеоартроз позвоночника, который позже может создать путаницу в оценке симптомов. По данным Walsh et Partin (1994) при предоперационном ПСА 20нг/мл рецидива не было только у 45%.
Казалось бы приведенные цифры убедительно показывают значимость ПСА для прогноза заболевания, но тем не менее надо принимать во внимание и другие исследования. По данным Элиса (1994) у 21% больных с ПСА 3 ;
4) у 37% больных с дооперационной стадией T1c найден распространенный рак (пенетрация капсулы), или опухоль по краю резекции, или инвазия семенных пузырьков, или наличие метастазов в регионарные лимфатические узлы).
Таблица 15. Ошибки клинического стадирования 3170 больных, подвергнутых радикальной простатэктомии по поводу клинически локализованного РПЖ (стадии Т2с и меньше) (Zincke et аl., 1994).
| Клиническая стадия | Число больных (%) | Паталогоанатомическая стадия | |||
| Ограничена предстательной железой | рТ3 | PN+ | Опухоль по линии резекции | ||
| Т1а | 49 (1.5%) | 44 (88%) | 4 (8%) | 1 (2%) | 2 (4%) |
| T1b | 177 (5,6%) | 120 (68%) | 46 (16%) | 11 (6%) | 35 (20%) |
| Т2а | 897 (28%) | 512 (57%) | 330 (37%) | 55 (6%) | 140 (16%) |
| T2b,с | 2047 (65%) | 82 (40%) | 959 (47%) | 267 (13%) | 593 (29%) |
| Всего: | 3170 (100%) | 1497 (47%) | 1339 (42%) | 334 (11%) | 770 (24%) |
Остановимся на значении степени дифференцировки опухоли и показателя Глисона. Каково их значение для решения вопроса о выборе метода лечения больного. Понятно, что целесообразность простатэктомии определяется:
1) наличие или отсутствие пенетрации опухолью капсулы простаты;
2) наличие опухоли по краю разреза;
3) по объему опухоли;
4) инвазия семенных пузырьков;
5) метастазы в лимфатических узлах.
При просмотре этих показателей у больных после простатэктомии в зависимости от показателей Глисона выяснилась прямая закономерность: чем меньше показатель Глисона, тем меньше вероятность большого распространения опухоли. И наоборот, чем больше показатель Глисона, тем больше вероятность распространения опухоли за пределы капсулы, тем больше вероятность рецидива опухоли (таб. 16).
Таблица 16. Корреляция между показателями Gleason и гистологическими данными простатэктомии.
| Гистологические данные | Gleason | |||
| 5 | 6 | 7 | 8-10 | |
| Пенетрация капсулы | 16% | 24% | 62% | 85% |
| Опухоль по краю разреза | 20% | 29% | 48% | 59% |
| Инвазия семенных пузырьков | 1% | 4% | 17% | 48% |
| Метастазы в лимфоузлы | 1% | 2% | 12% | 24% |
| Средний объем опухоли (см 3 ) | 2.2 | 2.7 | 5.1 | 4 |
Так при показателе Глисона 8-10 пенетрация капсулы встречается чаще в 4 раза, чем при показателе 5, опухоль по краю разреза в 3 раза, объем опухоли больше в 2 раза, инвазия семенных пузырьков в 48 раз и метастазы в лимфатических узлах в 24 раза.
Исходя из приведенных данных можно сделать следующие выводы:
1. У больных с показателями Глисона 8-10 и метастазами в лимфатические узлы операция не целесообразна. Тем не менее, если больной все же оперируется с показателем Глисона 8-10 необходимо перед простатэктомией произвести срочное гистологическое исследование всех лимфатических узлов удаляемых во время тазовой лимфаденэктомии. При подтверждении метастазов простатэктомия не выполняется.
2. При показателе Глисона менее 8 лимфатические узлы можно исследовать в плановом порядке.
3. При показателе Глисона 7 больного следует оперировать.
4. При показателе Глисона менее 7 в зависимости от возраста, общего состояния больного можно наблюдать.