какие могут быть последствия после колоноскопии
Какие могут быть последствия после колоноскопии
Эндоскопическое исследование толстой кишки – один из наиболее точных и безопасных методов диагностики множества серьезных заболеваний пищеварительного тракта. Хотя процедура относится к малоинвазивным, нередко пациенты жалуются на боли в животе после и во время колоноскопии, которые могут длиться несколько дней. Эти и другие негативные последствия обычно быстро проходят самостоятельно, но требую повышенного внимания, так как могут свидетельствовать о развитии серьезных осложнений.
Введение:
Прочитав эту статью, вы узнаете:
Полный текст статьи:
Причины боли в животе после колоноскопии
Болевые ощущения после колоноскопии встречаются достаточно часто, обычно пациенты отмечают, что болит внизу живота, неприятные ощущения, не слишком интенсивные носят распирающий и тянущий характер.
Болевой синдром возникает в результате воздействия нескольких факторов:
Нередко появлению болевого синдрома способствует нарушение моторики гладкой мускулатуры кишки. Они возникают у небольшой части пациентов и обычно быстро проходят. Обычно развивается спазм мускулатуры, что приводит к схваткообразным болям невысокой интенсивности.
Признаки серьезных осложнений
Сильные болевые ощущения могут свидетельствовать о развитии тяжелых осложнений, таких как перфорация кишечной стенки. Существует три основных механизма перфорации:
Кроме острой боли о перфорации свидетельствует ряд сопутствующих симптомов: снижение давления крови, учащенный пульс, холодный липкий пот. Обычно симптомы перфорации проявляются сразу и легко диагностируются медперсоналом. Изредка перфорация может возникнуть в первые сутки после процедуры, чаще всего при несоблюдении пациентом медицинских рекомендаций.
Важно помнить, что перфорация – крайне опасное осложнение, которое требует немедленной медицинской помощи. Она чревата развитием перитонита и сепсиса, которые могут быстро завершиться летальным исходом.
О появлении других тяжелых нарушений свидетельствует обильное кровотечение из прямой кишки, сопровождающееся болью внизу живота. Если при этом у пациента падает артериальное давление (особенно верхнее-систалическое), наблюдается повышение температуры, слабость – нужно срочно обратиться к врачу, поскольку только специалист сможет своевременно оказать необходимую помощь.
Как избежать негативных последствий колоноскопии
Что сделать после завершения колоноскопии, чтобы предотвратить появление боли, нарушений стула, других нарушений и работы кишечника – вопрос, беспокоящий многих пациентов, которым предстоит эндоскопическое исследование толстой кишки. Наиболее важной задачей является соблюдение щадящей диеты в течение 5-7 дней после обследования. Необходимо исключить из рациона:
Можно есть отварное, нежирное мясо, овощные бульоны. Категорически не рекомендуется употреблять острые специи, нужно уменьшить потребление соли.
Важно выпивать достаточное количество жидкости – не менее 2-3 литров в сутки. Можно пить простую воду, некрепкий зеленый чай. Нельзя пить кофе, алкогольные напитки, компоты и фруктовые соки.
Необходимо воздержаться от физических и психических нагрузок, которые могут усугубить негативные последствия процедуры, привести к ухудшению состояния пациента. При полном соблюдении этих рекомендаций все отрицательные последствия колоноскопии, в том числе и боль, быстро исчезнут.
Вывод:
У большинства пациентов состояние полностью нормализуется на 2-3-ий день после обследования. Если болевые ощущения сохраняются дольше 5 дней и не ослабевают – обязательно нужна консультация врача.
Риск развития осложнений после проведения колоноскопии под наркозом
Проведение колоноскопии под наркозом значительно повышает ее стоимость без значимого увеличения качества и может иметь отрицательные последствия.
Канадские исследователи оценили осложнения, ассоциированные с проведением колоноскопии под глубокой седацией (пропофол). В частности, исследователи сфокусировались на перфорации кишки, аспирационной пневмонии и повреждении селезенки.
Дизайн исследования
В популяционное когортное исследование были включены взрослые, которые проживали в Онтарио (Канада) и которым была выполнена колоноскопия с 2005 по 2012 год.
Первичной конечной точкой исследования являлась частота перфорации кишки. В качестве вторичных конечных точек исследования рассматривали частоту аспирационной пневмонии и повреждения селезенки.
Частота осложнений сравнивалась у лиц, которым эндоскопическое исследование проводилось под анестезией и без анестезии.
Результаты
Ученые проанализировали данные 3 059 045 колоноскопий, выполненных амбулаторно, из них 862 817 проводились под анестезией.
Заключение
Результаты популяционного когортного исследования свидетельствуют, что проведение колоноскопии под наркозом, сопряжено с повышением риска аспирационной пневмонии. При этом риск кишечной перфорации и повреждения селезенки не увеличен.
Источник: Barbara Bielawska, Lawrence C. Hookey, Rinku Sutradhar, et al. Gastroenterology 2018; Volume 154, Issue 1: 77–85.e3.
Всероссийская Образовательная Интернет-Сессия
Информация и материалы, представленные на настоящем сайте, носят научный, справочно-информационный и аналитический характер, предназначены исключительно для специалистов здравоохранения, не направлены на продвижение товаров на рынке и не могут быть использованы в качестве советов или рекомендаций пациенту к применению лекарственных средств и методов лечения без консультации с лечащим врачом.
Лекарственные препараты, информация о которых содержится на настоящем сайте, имеют противопоказания, перед их применением необходимо ознакомиться с инструкцией и проконсультироваться со специалистом.
Мнение Администрации может не совпадать с мнением авторов и лекторов. Администрация не дает каких-либо гарантий в отношении cайта и его cодержимого, в том числе, без ограничения, в отношении научной ценности, актуальности, точности, полноты, достоверности научных данных представляемых лекторами или соответствия содержимого международным стандартам надлежащей клинической практики и/или медицины основанной на доказательствах. Сайт не несет никакой ответственности за любые рекомендации или мнения, которые могут содержаться, ни за применимость материалов сайта к конкретным клиническим ситуациям. Вся научная информация предоставляется в исходном виде, без гарантий полноты или своевременности. Администрация прикладывает все усилия, чтобы обеспечить пользователей точной и достоверной информацией, но в то же время не исключает возможности возникновения ошибок.
«Это не так страшно, как кажется!» Специалист объясняет, что такое колоноскопия и ФГДС
ФГДС (ЭГДС) и колоноскопия — на данный момент пока самые точные методы исследования пищевода, желудка, 12-перстной кишки, кишечника. Об этих процедурах бытует много пугающих мифов. Пациенты готовы терпеть дискомфорт и боль, глотать огромное количество таблеток, только бы избежать встречи с эндоскопом и колоноскопом. А зря. Почему не стоит бояться обследования и что на самом деле ждет пациента, рассказывает врач-эндоскопист Владимир Алексейков.
Что такое ФГДС (ЭГДС)
— Сначала нужно разобраться с расшифровкой самого понятия. Итак, ФГДС (фиброгастродуоденоскопия) или даже сейчас точнее говорить ЭГДС (эзофагогастродуоденоскопия) из-за модернизированного строения диагностического аппарата — это метод обследования внутренней поверхности пищевода, желудка и 12-перстной кишки при помощи гибкого эндоскопа.
Проводиться обследование может планово (при подозрении на злокачественные поражения, язвенную болезнь, эрозии и целый ряд других заболеваний) или экстренно (при инородных телах, попавших внутрь, и подозрении на их наличие, а также при кровотечениях).
Эндоскопический осмотр позволяет выявить полипы, варикозное расширение вен, подслизистые образования, воспалительные процессы, редкие патологии. Полученные данные помогают врачу поставить максимально верный диагноз.
Абсолютных противопоказаний для экстренных эндоскопических вмешательств практически нет.
К противопоказаниям для плановых обследований можно отнести:
— острое нарушение кровообращения: инфаркт миокарда, инсульт в остром периоде;
Кстати, планово можно провести процедуру и по желанию человека. Просто, чтобы проверить, все ли в порядке. Таких пациентов, конечно, мало, но они есть. И могу только похвалить их. Ведь многие болезни долго не дают о себе знать. А так реально не только заранее выявить уже развившиеся серьезные заболевания, но и диагностировать изменения, которые предшествуют им, но клинически себя не проявляют.
Как проводится обследование
— Начинается все с простого разговора с пациентом. Врач должен спросить обо всех беспокойствах, о том, проводились ли подобные процедуры ранее, проинформировать, что будет происходить во время обследования, а также рассказать о возможных осложнениях.
Специалист объясняет, за какое время до процедуры нельзя есть и пить. Если ФГДС назначена на первую половину дня, накануне нужно отказаться от пищи уже в 19:00. Если во второй половине дня — разрешается очень легкий завтрак.
В начале процедуры проводится местная анестезия ротоглотки, чтобы максимально ослабить возможный рвотный рефлекс. Пациент укладывается на левый бок, сгибает ноги в коленях и расслабляется. Через ротовую полость врач вводит эндоскоп и делает осмотр.
Обычно процедура длится 5-7 минут. Если, к примеру, нужно выполнить биопсию (взять кусочек ткани или органа для микроскопического исследования в диагностических целях), время может увеличиться.
ФГДС возможно проводить под внутривенной анестезией. Человек погружается в медикаментозный сон.
— Пациенты часто интересуются маленькой капсульной камерой, которую можно проглотить. Путешествуя по кишечнику, она делает снимки, передает их на специальный передатчик, который человек носит на себе, и затем выводится естественным путем. Такие приспособления реально существуют. Но, во-первых, стоят в несколько раз дороже ФГДС и колоноскопии, а во-вторых, при исследовании капсульной камерой взять биопсию невозможно, и, как следствие, диагностическая ценность исследования ниже.
Следует понимать, что в случае обнаружения каких-либо образований при капсульной эндоскопии все равно необходимо проводить стандартное эндоскопическое исследование.
3 главных мифа о ФГДС
— Нет. Хотя для многих пациентов достаточно дискомфортно. Во время обследования часто отмечается слезотечение, срыгивание воздуха. И это все абсолютно нормально.
2. При обследовании органы могут повредиться
— При любом медицинском исследовании возможны риски осложнений. Но такие случаи крайне редки.
3. После процедуры тошнит и болит живот
— Нет. Но может быть ощущение вздутия, комка в горле, отрыжка. Все это проходит в течение короткого промежутка времени.
Что такое колоноскопия
— Это метод обследования внутренней поверхности толстой кишки с помощью колоноскопа.
Процедура позволяет выявить воспалительные процессы, злокачественные поражения, полипы, язвы, эрозии и не только
— Они практически те же, что и для ФГДС.
И в этом случае человек также может пройти процедуру по собственному желанию. Первое плановое обследование я бы рекомендовал в возрасте 40-45 лет.
Как проводится обследование
— Подготовка к процедуре занимает 3-4 дня. Если обследование назначено на первую половину дня, накануне нельзя принимать пищу в течение суток. А еще придется соблюдать назначенную врачом диету (исключаются овощи и фрукты, тяжелая пища) и пить специальные очищающие препараты.
Пациент приходит. Ложится на левый бок. Поджимает к животу колени. Старается максимально расслабиться. При желании применяется внутривенная анестезия. Аппарат вводят через анальное отверстие, и поэтапно, раздувая воздухом кишечник, делают осмотр. Если нужно, выполняется биопсия. При извлечении аппарата большая часть воздуха аспирируется.
Длительность процедуры от 15 до 25 минут в зависимости от конкретного случая. После процедуры рекомендуется немного отдохнуть и только затем возвращаться домой.
3 главных мифа о колоноскопии
— Скорее, неприятно. Болевые ощущения могут быть, но обычно они не длительны и не сильно выражены. Это индивидуально. Зависит от чувствительности и болевого порога пациента.
2. Толстая кишка может повредиться
— В крайне редких случаях.
3. После процедуры долго ощущается дискомфорт
— Это вопрос индивидуальный. Дискомфорт может возникать из-за остаточного воздуха внутри толстой кишки. Но в течение 2-3 часов все проходит. Кроме того, нужно соблюдать рекомендации врача по питанию. Некоторое время после колоноскопии не стоит употреблять в больших количествах овощи, фрукты, молочные продукты, возвращаться к привычной системе питания лучше постепенно.
Важно подготовиться и психологически. В процедурах, о которых мы говорим, нет ничего страшного. Необходимо доверять специалисту, четко следовать его указаниям до, во время и после обследования. И тогда, поверьте, все пройдет быстро и с минимальным дискомфортом.
Какие могут быть последствия после колоноскопии
Для продолжения изучения на мобильном устройстве ПРОСКАНИРУЙТЕ QR-код с помощью спец. программы или фотокамеры мобильного устройства
Случайный выбор
данная функция, случайным образом выбирает информацию для Вашего изучения,
запустите выбор нажав кнопку ниже
Случайный выбор
Обратная связь
Напишите нам
Сообщение об ошибке
Что улучшить?
Полный текст статьи:
Обзор осложнений, возникающих при проведении диагностической колоноскопии
С развитием научно-технического прогресса в медицине колоноскопия давно вошла в обиход практикующих врачей как один из основных методов инструментальной диагностики, став рутинной процедурой для исследования широкого спектра кишечных симптомов и состояний. Являясь по сути безопасным, все же как и любое вмешательство колоноскопия может вызвать осложнения. Многие из них довольно незначительны, некоторые могут стать серьёзным подспорьем, и лишь в единичных случаях проведение колоноскопии может закончиться летальным исходом (приблизительно в 1 случае из 20000) [1]. Однако при грамотном определении показаний, а так же при соблюдении техники исследования риск возникновения серьезных осложнений можно свести к минимуму. Нельзя забывать о том, что необходимо предупредить пациента о всех возможных неблагоприятных исходах во время подписания им информированного согласия на процедуру. Важно помнить, что частота серьезных побочных эффектов значительно выше у пациентов старшего возраста и с множеством сопутствующей патологии.
Более 85% осложнений колоноскопии наблюдаются у пациентов, которым проводится полипэктомия [2]. Однако чаще осложнения не стратифицируются в зависимости от того, была ли выполнена данная лечебная манипуляция или нет, так что и мы не будем разделять осложнения, связанные с диагностической колоноскопией и лечебной. В данной статье будут рассмотрены основные причины осложнений, а так же методы их профилактики.
Причины и классификация осложнений
Основными причинами осложнений при проведении диагностической колоноскопии являются следующие:
— Несоблюдение техники исследования;
— Неправильный подбор метода подготовки пациента к иcследованию;
— Необоснованные показания к колоноскопии.
К факторам, повышающим риск возникновения осложнений относятся следующие состояния [1]:
— пожилой возраст пациента;
— сопутствующая множественная соматическая патология;
— колит в фазе обострения;
— предшествующие операции на органах брюшной полости и малого таза;
— дивертикулез толстой кишки;
— наличие внутренних грыж;
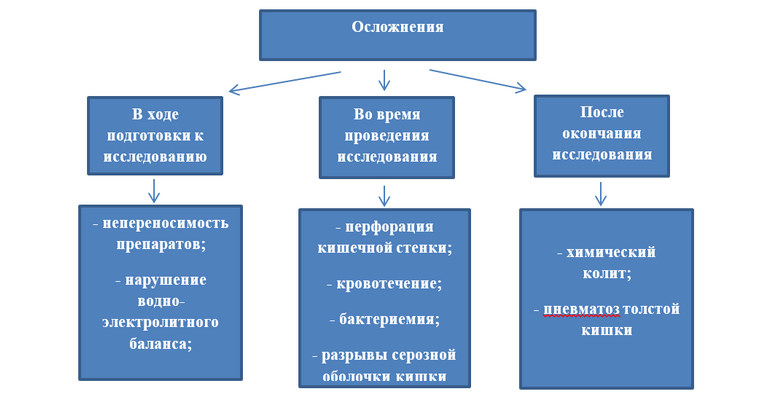
Все осложнения можно разделить на 3 группы в зависимости от сроков их возникновения:
— Осложнения в ходе подготовки пациента к колоноскопии;
— Осложнения, возникающие непосредственно при проведении исследования;
— Отсроченные осложнения, возникающие через некоторое время после окончания процедуры.
Рассмотрим наиболее часто встречающиеся осложнения.
Осложнения в ходе подготовки пациента к колоноскопии;
Большинство осложнений, возникающих в процессе подготовки кишечника к исследованию незначительны и включают в себя тошноту, рвоту, вздутие живота, недомогание. При приёме препаратов стимулирующего и осмотического действия могут наступить нарушения водно-электролитного баланса. В тяжелых случаях развивается гиповолемия, дегидратация и гипокалиемия. Было замечено, что гипокалиемия чаще возникала у пациентов, принимающих диуретики, в частности тиазидные. Это следует учитывать при подборе препарата для подготовки к исследованию [3].
Препараты на основе фосфатов могут привести к повреждению почек, вплоть до развития хронической почечной недостаточности вследствие осаждения кристаллов фосфатов в почечных канальцах [1].
Осложнения, возникающие непосредственно при проведении исследования
Осложнения этой группы зачастую возникают в связи с грубыми нарушениями техники выполнения колоноскопии. Наиболее серьёзным осложнением является перфорация кишечной стенки. Перфорация возникает чаще всего в результате одного из трёх механизмов:
— механическое повреждение аппаратом;
— баротравма вследствие инсуфляции воздухом;
— прямое повреждение в результате полипэктомии или взятия биопсии.
По данным различных авторов перфорация встречается с частотой от 0,01 [4] до 0,3% [5]. Ранние симптомы включают сильную внезапно возникшую боль в животе, снижение артериального давления, холодный липкий пот, учащение пульса. Заподозрить перфорацию во время исследования можно вследствие исчезновения сопротивления аппарату, вздутию живота, не отвечающему на аспирацию воздуха. Достоверными же признаками будет обнаружение перфорационного отверстия, а также визуализация органов брюшной полости. Наиболее часто перфорация кишечной стенки может наступить в области ректосигмоидного отдела кишечника, в зоне перехода нисходящей ободочной кишки в сигмовидную.
Кровотечение чаще ассоциируется с лечебной колоноскопией (полипэктомией), но может развиться и после взятия биопсии, а также в результате грубых манипуляций эндоскопом. В большинстве случаев эти кровотечения не опасны и останавливаются самостоятельно в течение нескольких минут. В случае наличия у пациента нарушений свёртывающей системы крови или сосудистой патологии кишечной стенки даже взятие биопсии может привести к тяжёлым кровотечениям, что будет требовать проведения дополнительных лечебных мероприятий. Так же высок риск кровотечения у пациентов, принимающих некоторые лекарственные средства, в частности нестероидные противовоспалительные средства (НПВС), аспирин, клопидогрел. Было зафиксировано, что одновременное применение НПВС или аспирина вместе с клопидогрелем явилось фактором риска кровотечения, тогда как независимое применение клопидогреля без комбинации с НПВС не показало таких результатов [6].
Транзиторная бактериемия имеет место приблизительно в 4% [7]. Данное осложнение может быть вызвано непосредственным занесением чужеродных микроорганизмов с колоноскопом, транслокацией эндогенных микрорганизмов из просвета кишки в кровоток, а также путем заражения инфицированными биологическими жидкостями в случае некачественной обработки аппарата после предыдущего исследования. В группу риска по данному осложнению относятся пациенты с перенесенным ранее бактериальным эндокардитом, ревматическими пороками сердца, оперированные в недавнем времени по поводу сердечно-сосудистой патологии (протезирование клапанов сердца, аорто-коронарное шунтирование). Необходимость антибактериальных препаратов при подготовке пациентов с вышеперечисленными заболеваниями до настоящего времени окончательно не установлена. Несмотря на то, что отдельные случаи инфекции после колоноскопии и были зафиксированы, все же не установлена причинно-следственная связь именно с данной эндоскопической процедурой, и нет доказанной эффективности антибиотикопрофилактики перед ней. В связи с этим Американское кардиологическое общество и Американское общество эндоскопии желудочно-кишечного тракта не поддерживают антибиотикопрофилактику перед проведением диагностической колоноскопии [8, 9].
Довольно редким, но тем не менее опасным для жизни осложнением является разрыв серозной оболочки толстой кишки, к чему может привести большой объём инсуфлированного воздуха, излишнее давление на кишечную стенку, а так же фиксация кишки. Адекватное и аккуратное введение воздуха в кишечник во время процедуры, ручное пособие через переднюю брюшную стенку поможет избежать данного осложнения. Так же некоторые специалисты предпочитают использовать для инсуфляции углекислый газ, о чем более подробно будет сказано ниже.
Отсроченные осложнения, возникающие через некоторое время после окончания процедуры.
Пневматоз толстой кишки – осложнение, вызванное перерастяжением толстой кишки вследствие активной инсуфляции и неадеватной эвакуации воздуха из просвета в конце исследования. У большинства пациентов пневматоз проявляется незначительными болями в животе и чувством дискомфорта. Эти симптомы в основном купируются самостоятельно в ближайшее время, но иногда используют введение спазмолитиков. В 1-1,5% случаев может развиться клиника динамической кишечной непроходимости, что потребует проведения дополнительных мероприятий: введение зонда в желудок, установки газоотводной трубки, внутривенной инфузии [10].
С целью минимизировать риск подобных осложнений для инсуфляции толстой кишки стали использовать углекислый газ вместо воздуха. Он в 13 раз быстрее кислорода адсорбируется кишечной стенкой, что, несомненно, облегчает состояние пациентов в постпроцедурном периоде.
Химический колит возникает вследствие недостаточного ополаскивания эндоскопа от глютарового альдегида, который используется при дезинфекции аппаратуры.
К более редким осложнения после проведения диагностической колоноскопии можно отнести разрыв селезенки, острый аппендицит, дивертикулит, подкожную эмфизему, а также разрыв брыжеечных сосудов с внутрибрюшным кровоизлиянием.
Зная основные осложнения и их возможные причины, нетрудно вывести главные принципы их профилактики.
Начать следует с беседы с пациентом перед исследованием: объяснить необходимость проведения процедуры, ее основные моменты и возможные сложности, предупредить о вероятных осложнениях. Ключевым моментом является подбор способа подготовки кишечника к исследованию, учитывая индивидуальные особенности пациента и его сопутствующую патологию. Адекватная подготовка кишечника снизит возможность возникновения осложнений на данном этапе исследования, а также послужит хорошим подспорьем во время самой процедуры, обеспечив достаточный обзор слизистой.
Одной из основных причин возникновения серьёзных осложнений, таких как перфорация и кровотечение, служит нарушение методики исследования. В первую очередь нельзя забывать, что проявление любых усилий при продвижении эндоскопа вперед чревато нарушением целостности органа, особенно когда это происходит не под контролем зрения. Если стенка кишки приобретает белесоватый оттенок, дальнейшее введение колоноскопа должно быть прекращено. Не нужно пренебрегать и ручным пособием, а так же просить пациента сменить положение, перевернувшись на спину или другой бок. Так же стоит избегать излишней инсуфляции воздуха во время исследования. Особенно важно минимизировать раздувание кишки при сниженном тонусе и сглаженности складок. При избыточном раздувании кишка растягивается, что затрудняет ее сбаривание.
В последнее время получает широкую распространенность колоноскопия, проводимая под седацией. С одной стороны это облегчает проведение исследования как для пациента, так и для врача. Врач получает возможность проводить процедуру в спокойной обстановке без ограничения времени и уверенность, что больной не попросит прервать осмотр из-за боли. Но в обезболивании есть один недостаток: пациент не высказывает реакцию на болевые ощущения, а ведь именно реакция на боль в конкретном месте помогает врачу-диагносту определить картину состояния кишечника и избежать травматизации кишечной стенки. Поэтому начинающим эндоскопистам рекомендуют выполнить хотя бы 100 исследований без седации прежде чем перейти к проведению колоноскопии под наркозом.
По окончании осмотра всегда нужно вернуться на некоторое расстояние и, извлекая эндоскоп, собрать максимально возможное количество воздуха. Это минимизирует дискомфорт пациента по окончании исследования. С этой же целью обычный воздух для инсуфляции лучше заменить углекислым газом.
Как и любому диагностическому методу колоноскопии присущи определенные осложнения. В связи с развитием эндоскопии, а так же расширением спектра лечебных манипуляций, проводимых с использованием эндоскопической техники, следует ожидать, что количество подобных осложнений будет увеличиваться. Знание потенциальных эндоскопических осложнений, ожидаемой частоты их развития, факторов риска может помочь избежать или минимизировать негативные последствия исследования. Подобные периодические обзоры в рамках образовательного процесса специалистов помогут снизить риск будущих возможных осложнений и улучшить качество подготовки эндоскопистов.
1. Jerome D. Waye, James Aisenberg, Peter H. Rubin. Practical colonoscopy / May 2013, Wiley-Blackwell, 212 pages.
4. Sieg A, Hachmoeller-Eisenbach U, Eisenbach T. Prospective evaluation of complications in outpatient GI endoscopy: a survey among German gastroenterologists / Gastrointestinal Endoscopy 2001; 53:620-7.
5. Korman LY, Overholt BF, Box T, et al. Perforation during colonoscopy in endoscopic ambulatory surgical centers / Gastrointestinal Endoscopy 2003;58: 554-7.
6. Singh M, Mehta N, Murthy UK, et al. Postpolypectomy bleeding in patients undergoing colonoscopy on uninterrupted clopidogrel therapy / Gastrointestinal Endoscopy 2010;71:998-1005.
7. Nelson DB. Infectious disease complications of GI endoscopy: part II, exogenous infections / Gastrointestinal Endoscopy 2003;57:695-711.
8. Banerjee S, Shen B, Baron TH, et al. Antibiotic prophylaxis for GI endoscopy / Gastrointestinal Endoscopy 2008;67:791-8.
9. Wilson W, Taubert KA, Gewitz M, et al. Prevention of infective endocarditis: guidelines from the American Heart Association: a guideline from the American Heart Association Rheumatic Fever, Endocarditis, and Kawasaki Disease Committee, Council on Cardiovascular Disease in the Young, and the Council on Clinical Cardiology, Council on Cardiovascular Surgery and Anesthesia, and the Quality of Care and Outcomes Research Interdisciplinary Working Group. Circulation 2007; 116:1736-54.