какие мышцы стопы играют ключевую роль в формировании симптомокомплекса hallux valgus
Лечение вальгусной деформации стопы
Самое правдоподобное объяснение – вследствие генетической или семейной предрасположенности. Это не обязательно означает, что деформация должна была быть у мамы или бабушки. Например, у папы и мамы по-отдельности гены, отвечающие за формирование халлюкс вальгус, могут быть не активными (если сказать научным языком – являются рецессивными). А встретившись вместе в общем ребенке, два рецессивных гена становятся активными, или доминантными, что и приводит к формированию деформации.
Многие пациентки, да и врачи тоже, связывают появление шишек на стопах с ношением узкой обуви на высоком каблуке, избыточным весом.
Это не так, хотя такие объяснения гораздо проще воспринимаются больными. Но откуда тогда берется hallux valgus у подростков или народностей, никогда не носивших модельную обувь? Конечно, в узкой обуви на высоком каблуке болезненные ощущения могут проявляться раньше. Но это не значит, что обувь или избыточный вес являются непосредственными причинами появления деформации.
В конечном счете, статистика показывает, что к 60 годам около 60-65% женщин (у мужчин деформация встречается в несколько раз реже) страдают той или иной степенью отклонения кнаружи большого пальца стопы, независимо от веса тела или обуви, в которой они ходили в течение жизни.
Это важно знать для правильного понимания того, от чего зависит выраженность деформации. Ведь при разных степенях деформации могут выполняться совершенно разные операции.
Передний отдел стопы состоит из нескольких рядов костей: плюсневых и фаланг пальцев (первый и, часто, пятый пальцы состоят из двух фаланг, второй-четвертый – из трех) (рис.1). На нормальной стопе вторая–четвертая плюсневая кости практически параллельны друг другу. А первая плюсневая кость образует со второй угол 7-10°.
Основным компонентом вальгусной деформации первого пальца стопы является увеличение угла между первой и второй плюсневыми костями. То есть, отклонение первой плюсневой кости кнутри (рис. 2). Именно величина этого угла чаще всего и определяет выраженность деформации. А отклонение кнаружи большого пальца чаще всего является лишь реакцией на отклонение первой плюсневой кости. Отсюда становится понятной бесполезность устройств, которые одеваются на ночь на стопу и «возвращают» первый палец на место: на основной компонент деформации – положение первой плюсневой кости – эти устройства повлиять не могут.
Таким образом, основные цели операций, направленных на исправление (коррекцию) положения большого пальца и удаление «шишки» на внутренней поверхности стопы следующие:
Вальгусная деформация может быть гораздо более выраженной, а также сочетаться с другими деформациями стопы, когда, например, большой и второй пальцы перекрещиваются между собой (рис. а и б). Но и такие сложные деформации, при которых, как правило, приходится создавать до 8-10 искусственных переломов, с успехом лечатся методами чрескожной хирургии. При чем, независимо от возраста или сопутствующих заболеваний пациента.
На фото результат одной из подобных операций, успешно проведённых нами. Уже через 4 недели после чрескожной (микроинвазивной) операции на стопе практически нет отека. Видны едва заметные точки, оставшиеся от проколов кожи, через которые выполнялась операция, и которые исчезнут после нескольких ванночек в домашних условиях.
Первая в России чрескожная (микроинвазивная) операция на стопе была выполнена доктором Сергеем Бережным в Москве в 2007 году.
С тех пор чрескожный метод был в значительной степени модифицирован и усовершенствован доктором Бережным, а эффективность методик чрескожных операций на стопах подтверждена научным сообществом и исправлением сотен самых разных деформаций стоп, включая халлюкс вальгус. Десятки ортопедов со всей страны прошли обучение у доктора Бережного.
Первый этап. Удаление болезненной выпуклости (шишки, косточки) на внутренней поверхности стопы.
Здесь важно понимать, что размер выпуклости может определяться разными факторами: костным выростом на боковой поверхности первой плюсневой кости (отмечен черной линией и стрелкой на рис. 2), степенью отклонения кнаружи первого пальца, наличием бурсита (воспаления слизистой сумки в области головки первой плюсневой кости, в которой нередко накапливается жидкость) (рис. 3), и само по себе удаление «шишки» в редких случаях решает проблему.
Второй этап. Нормализация первого межплюсневого угла.
Длительное время это вмешательство было очень популярным во многих странах. Но сейчас немногие хирурги используют его в своей работе. Гораздо чаще избыточное отклонение кнутри первой плюсневой кости устраняется путем выполнения различных остеотомий (искусственных переломов) или замыкания сустава между первой плюсневой и медиальной клиновидной костями (артродез первого плюснеклиновидного сустава, впервые выполненный Русским хирургом Альбрехтом В.Г. и лишь в 1934 г. приобретший популярность, благодаря статье американского хирурга Лапидуса. Чрескожный артродез также впервые был выполнен в России Бережным С.Ю. в 2012г.).
Сегодня в России наибольшее распространение получили два вида остеотомий: шевронная и scarf. Шевронная остеотомия проще технически, позволяет выполнить операцию через меньший разрез и устранить даже выраженную степень деформации.
Тем не менее, по различным причинам, зачастую не связанным напрямую с медицинскими аспектами лечения hallux valgus, остеотомия scarf приобрела очень большую и, на наш взгляд, часто незаслуженную популярность среди отечественных хирургов. А ведь это сложная технически операция, требующая выполнения большого разреза, фиксации плюсневой кости двумя винтами и дающая значительное число осложнений, с которыми нам регулярно приходится иметь дело.
Недаром еще в 2003 г. была опубликована статья известного американского хирурга J. Coetzee, основанная на его опыте применения данной хирургической техники, с выразительным названием «Остеотомия scarf в лечении hallux valgus: темная сторона». К вышесказанному можно добавить, что выполнять остеотомию scarf стали в США еще в 1976 г.
Чрескожные операции, выполняемые через проколы кожи или 1-2 8-10 мм разреза позволяют сегодня устранять любые степени отклонения кнутри первой плюсневой кости. Результаты чрескожных операций надежные и предсказуемые. А отсутствие рубцов и минимум болей в послеоперационном периоде являются безусловными плюсами чрескожной техники.
Третий этап. Остеотомия основной фаланги первого пальца.
Третий, почти постоянный компонент операций по поводу «шишек» на стопах – остеотомия основной фаланги первого пальца, часто называемая остеотомией по Эйкин. С ее помощью устраняется остающееся после операции на первой плюсневой кости отклонение кнаружи первого пальца. Операция простая технически, как для оперирующего «традиционным» методом хирурга, так и для чрескожной хирургии. Отличие в том, что открытая техника требует еще большего увеличения разреза и установки еще одного винта. А чрескожная остеотомия выполняется через 3-мм прокол кожи за несколько секунд и никаких внутренних фиксаторов не требует (рис. 4, 5).
Рис. 4 Стопы через 20 мес. после остеотомий scarf и Эйкин перед повторной операцией (теперь уже чрескожной), направленной на устранение сохранившейся деформации первых пальцев после традиционной операции – хорошо видны длинные и яркие послеоперационные рубцы).
Рис. 5 Эпизод чрескожной операции – видна 8-мм ранка после удаления «шишки» и выполнения остеотомии первой плюсневой кости (в конце операции на нее будет наложен один шов) и введенная через прокол кожи у основания первого пальца микрофреза, которой будет выполнена остеотомия Эйкин
Hallux valgus: причины, симптомы, лечение
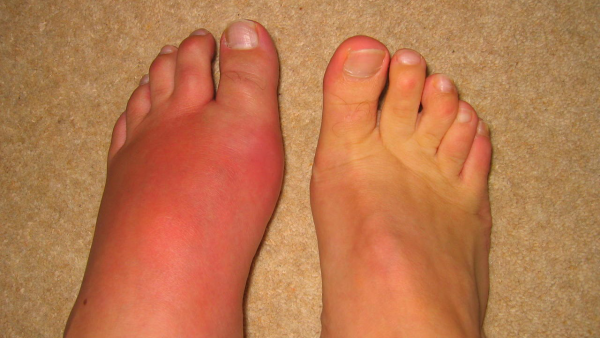
Hallux valgus — это прогрессирующая деформация стопы, при которой страдает первый плюсне-фаланговый сустав, что сопровождается значимым нарушением его функции и болью в стопе. Сустав постепенно изменяется (так называемая медиальная девиация первого плюсне-фалангового сустава), что является результатом отведения первой плюсневой кости, в то время когда фаланги находятся в состоянии приведения. Это приводит к разрастанию тканей по внутренней поверхности сустава. На последней стадии это приводят к боли и нарушению функции: изменение ходьбы, смещение центра тяжести латерально и назад, поздний подъем пятки, ухудшение баланса при стоянии на одной ноге, пронационная деформация. Встречается как у мужчин, так и у женщин (23% у людей в возрасте 18-65 лет и 35.7% у людей старше 65 лет). Чаще встречается у женщин (30% у женщин, 13% у мужчин) и пожилых людей (35.7%).
Клиническая анатомия
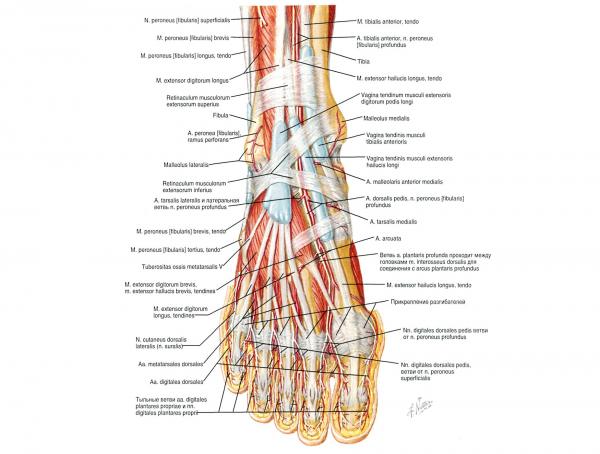
Hallux — это большой палец стопы. Он образован первой плюсневой костью, первой проксимальный фалангой и первой дистальной фалангой. Таким образом первый палец стопы образован тремя костями, вместо четырёх, как другие пальцы, которые имеют дополнительную кость — среднюю фалангу.
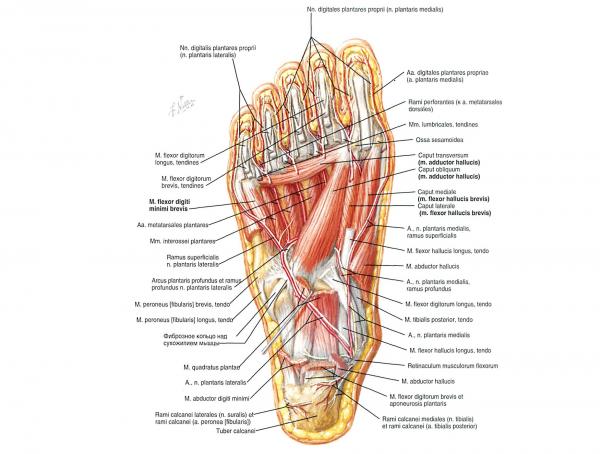
Первый палец имеет три синовиальных сустава. Первый сустав — это предплюсне-плюсневый сустав, располагающийся между медиальной клиновидной и первой плюсневой костями. Это малоподвижный сустав. Второй сустав — это плюсне-фаланговый сустав, который соединяет первую плюсневую кость и первую фалангу. Сустав осуществляет флексию и экстензию большого пальца и немножко отведение и приведение. Он укреплён связками (коллатеральная плюсне-фаланговая связка и плантарная плюсне-фаланговая связка). Межфаланговый сустав соединяет две фаланги большого пальца. Сустав способен выполнять флексию и экстензию, и также усилен связками (коллатеральная межфаланговая связка и плантарная межфаланговая связка).
Кроме того, существуют две сесамовидные кости, которые взаимодействуют с первой плюсневой костью. Эти сесамовидные кости защищают сухожилия, которые к ним прикрепляются, но главной их функцией является является усиление мышц, посредством создания рычага.
Другие структуры: передняя большеберцовый мышца, длинный разгибатель большого пальца, длинная малоберцовая мышца, длинный сгибатель большого пальца стопы, короткий разгибатель большого пальца, мышца отводящая большой палец, короткий сгибатель большого пальца, мышца отводящая большой палец, тыльные межкостные мышцы стопы, подошвенный апоневроз.
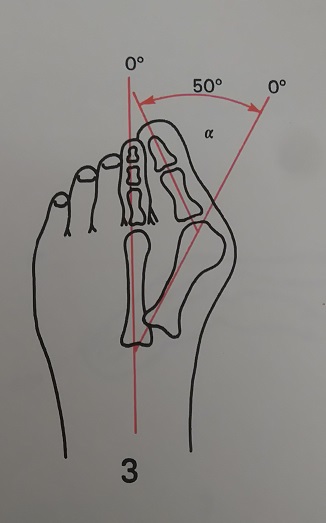
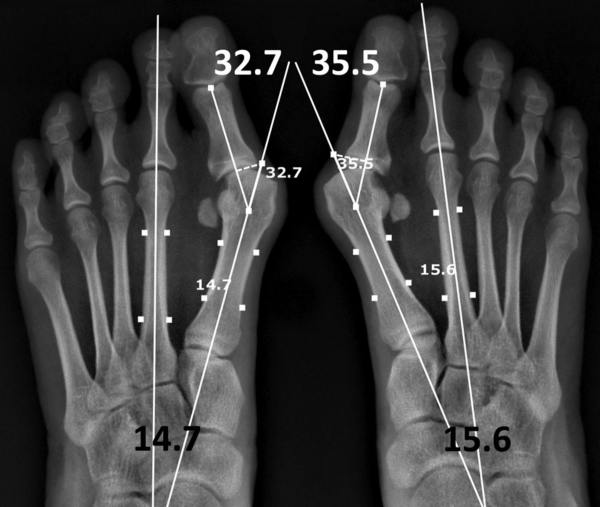
Угол, образованный линиями, одна из которых проходит вдоль проксимальной фаланги, а другая вдоль плюсневой кости, известен как угол отклонения большого пальца. Значение меньше 15° градусов считается нормальным. Угол более 20° и более указывает на патологию. Тяжелый случай — это когда угол составляет 45-50°
Эпидемиология
Точная причина не установлена. Однако определённые факторы могут играть важную роль в развитии данного состояния:
— пол (женщины страдают чаще мужчин);
— обувь (например, обувь на высоком каблуке);
— врожденная деформация или предрасположенность;
— ограничение мобильности голеностопного сустава;
— плоскостопие высокой степени;
— гипермобильность первого предплюсне-плюсневого сустава;
— системные заболевания.
Ношение тесной обуви или обуви на высоком каблуке в возрасте 20-39 лет может быть ключевым фактором развития hallux valgus в более старшем возрасте. Известно, что аномальное присоединение мышц также приводит к развитию данного состояния. Hallux valgus напрямую связан с остеоартритом коленного и тазобедренного суставов, и обратно пропорционально связан с высоким индексом массы тела.
Клиническая картина
При этой деформации медиальная поверхность начинает выступать, поскольку дистальный конец плюсневой кости смещается медиально, а проксимальная фаланга отклоняется латерально. Первый плюсне-фаланговый сустав вывихивается, что приводит к латеральному отклонению большого пальца, медиальному смещению и костному разрастанию дистального конца первой плюсневой кости.
Механизм формирования вальгусной деформации большого пальца стопы начинается с растяжения мышцы отводящей большой палец (например, в результате ношения тесной обуви). Это основная причина почему проксимальная фаланга начинает смещаться латерально. Во время ходьбы передний отдел стопы подвергается избыточной пронации, что приводит к избыточной нагрузке на медиальную коллатеральную связку и капсулу первого плюсне-фалангового сустава. Поскольку первый плюсне-фаланговый сустав состоит из нескольких костей, связок, сесамовидных костей и близлежащих мышц, одни структуры могут влиять на другие структуры по мере их перемещения или растяжения. Вот почему, когда смещение проксимальной фаланги становится критичным, первая плюсневая кость уходит в варусную позицию. Таким образом большой палец занимает вальгусную позицию. Капсула становится слабой, а мышца отводящая большой палец начинает функционировать как сгибатель большого пальца. Со временем ситуация ухудшается, поскольку вектор воздействия других мышц также меняется.
Ношение обуви при деформации большого пальца стопы сопровождается повышенным трением. Со временем возникает повреждение медиальной коллатеральной связки первого плюсне-фалангового сустава, что может привести к воспалению и последующей кальцификации сустава, что только усилит боль. На начальной стадии это сопровождается болезненностью во время ношения обуви. Кожа вокруг сустава становится твёрдой, горячей и красной. В последующем, у пациента могут появиться другие признаки остеоартрита. Постепенно процесс распространяется латерально, и боль становится интенсивнее.
Наиболее распространённой проблемой у людей, имеющих hallux valgus (до операции), является одно или несколько нарушений паттерна ходьбы. Так происходит из-за деформации первого плюсне-фалангового сустава. Дисфункции могут быть следующими:
— Нарушение фазы середины опоры и отрыва носка. Поскольку вес тела смещается на переднюю часть стопы, стоящей на земле, пациент будет стараться сместить центр тяжести на латеральный край стопы. Это будет приводить к латеральному и заднему смещению веса тела.
— Пациенты также имеют пронационную деформацию.
— Пациент не в состоянии супинирвать свою стопу, что будет приводить к смещению центра тяжести на латеральный край стопы и позднему подьему пятки в цикле ходьбы.
— Время опоры снизится.
Во время тестирования вы сможете найти следующее:
— медиальное отклонение плюсне-фаланоговго сустава;
— припухлость первого плюсне-фалангового сустава;
— укорочение, короткой мышцы сгибающей большой палец;
— болезненность при движении и пальпации 1-го плюсне-фалангового сустава;
— слабость мышцы отводящей большой палец;
— боль (основной симптом).
Диагностика
Рентгенография используется для определения угла между линиями, проведёнными между первой плюсневой костью и проксимальной фалангой первого пальца. Если угол больше 15°, подтверждает диагноз hallux valgus. Если угол составляет 45-50° — консервативное лечение не показано. Также должны быть определены степень смещения сесамовидных костей и уровень остеоартрита первого плюсне-фалангового сустава.
Не всегда возможно или необходимо выполнять рентгенографию для того чтобы определить степень тяжести данного состояния. Поэтому была разработана Манчестерская шкала, которая включает стандартизированные фотографии четырёх степеней hallux valgus: нулевой, начальной, средней и тяжелой. Исследование продемонстрировало, что эта шкала является надежной (значение каппа от 0.77 и до 0.86).
Исследование, проведённое Roddy (2007), позволило разработать инструмент, который состоит из пяти фотографий вместо четырёх. Каждая последующая фотография имеет угол отклонения большого пальца на 15° больше. Этот инструмент имеет хорошую надежность при повторном тестированиями (каппа = 0.82), и также является хорошим способом определить степень тяжести hallux valgus. Обе шкалы могут быть использованы для определения степени тяжести этого состояния.
Тестирование пациента должно осуществляться два раза: в положении сидя и стоя. В положении стоя деформация стопы наиболее выражена. Во время исследования также необходимо обратить внимание на плоскостопие и степень натяжения ахиллова сухожилия, высоту продольного свода и положение большого пальца по отношению к остальным.
Дифференциальная диагностика
В процессе диагностики hallux valgus можно принять за другое заболевание. На ранних стадиях гиперемия и боль могут быть спутаны с воспалением или подагрическим артритом первого плюсне-фалангового сустава. Однако боль, связанная с подагрой возникает внезапно, боль вследствие hallux valgus нарастает постепенно. Кроме того, для дифференциальной диагностики имеет значение уровень мочевой кислоты, который повышается при подагре. Многие другие формы артрита похожи hallux valgus. Например, септический артрит первого плюсне-фаланогового сустава также сопровождается гиперемией и отеком. Схожие симптомы имеет такое состояние как «палец бегуна». Не стоит забывать о хирургической и травматической артропатиях.
Лечение
Профилактика
Наследственную предрасположенность (например, общую слабость связочного аппарата) нельзя модифицировать, но можно скорректировать другие факторы. Например, ношение удобной обуви (она не должна быть тесной или иметь высокий каблук) способно предотвратить возникновение hallux valgus (уровень доказательности: 2В).
Неоперативное лечение
При плоскостопии необходимо сделать индивидуальные стельки. Тяжёлая степень плоскостопия может приводить повторному формированию hallux valgus после проведённой операции. Контрактура ахиллова сухожилия требует растяжения и даже удлинения (уровень доказательности: 4)
Эти мероприятия должны осуществляться на ранней стадии, пока такие вещи как контрактура мягких тканей и повреждение поверхностей сустава не стали необратимыми (уровень доказательности: 5).
Оперативное лечение
Если неоперативное лечение не помогло, необходимо рассмотреть вопрос о хирургическом лечении (уровень доказательности: 4). Перед выполнением операции необходимо определить степень тяжести hallux valgus. Для этого следует выполнить рентгенографию стоп в положении стоя.
Существует несколько оперативных подходов, которые могут применяться в зависимости от степени тяжести заболевания:
— операция по Остину/Шеврону.
— операция по Ревердену.
— SCARF остеотомия.
— закрытая клиновидная остеотомия.
— лапидус артродез.
— AKIN остеотомия.
— артродез первого плюсне-фалангового сустава.
Лечение после операции
Сразу после операции (вне зависимости от типа операции) пациент должен в течение двух месяцев носить специальную обувь и использовать компрессионные изделия. Длительное наблюдение за пациентами, которым была осуществлена остеотомия по Шеврону, позволяет сделать вывод о благоприятном исходе заболевания как у лиц молодого возраста, так и у людей старше 50 лет, после проведения такого вмешательства.
Физическая терапия
В результате нарушения паттерна ходьбы целями физиотерапии могут быть:
— подбор обуви с широким и глубоким носком.
— увеличение экстензии плюсне-фалангового сустава.
— уменьшение избыточной весовой нагрузки (ортезирование).
— мобилизация сесамовидных костей.
— растяжка длинной малоберцовый мышцы.
— коррекция паттерна ходьбы:
а) Фаза опоры: можно тренировать посредством коррекции удара пятки — начальный контакт должен осуществляться в большей степени латеральным краем пятки.
в) Фаза опоры: тренировка перехода из середины опоры в пре-перенос, акцент делаем на тыльном сгибании большого пальца стопы.
Это общие рекомендации по восстановлению функции. Помимо них можно добавить дополнительную терапию (крио, электро). Безусловно терапия должна быть индивидуализирована в зависимости от клинической картины, знаков и симптомов пациента.
Условно этапы реабилитации можно разбить на следующие периоды:
Фаза 1 — уменьшение боли, припухлости и защита от повреждений
Боль — это основная причина почему пациенты обращаются за медицинской помощью. При воспалении лучше использовать лёд, мануальные техники и упражнения, которые будут разгружать раздражённые ткани. Показаны НПВС. Можно использовать ортезы.
Фаза 2 — восстановление нормальной амплитуды движений и постуры
Как только воспаление стихнет, фокус лечения должен быть направлен на восстановление нормальной амплитуды движений суставов пальцев и стопы.
Лечение может включать:
— мобилизацию суставов (отведение и флексия) и коррекционные техники (между первой и второй плесневыми костями);
— растяжки мышц и суставов;
— тейпирование;
— ортезирование;
— релиз мягких тканей.
Фаза 3 — восстановление оптимального мышечного контроля и силы
Программа коррекции стопы поможет восстановить нормальную форму стопы.
1. Тыльное сгибание
Можно выполнять с резиновой лентой, которая фиксирует таранную кость.
2. Упражнение «Короткая стопа»
Пациент сидит и выполняет упражнение короткая стопа.
3. Упражнение «Растопыривание пальцев»
Одной из возможных причин формирования hallux valgus является мышечный дисбаланс, который возникает между мышцей отводящей большой палец и мышцей приводящей большой палец. Укрепление мышцы отводящей большой палец может предотвратить данную патологию, а также будет эффективно при коррекции формы стопы на ранней стадии. «Растопыривание пальцев» — это хорошее упражнение для тренировки мышцы отводящей большой палец.
Фаза 4 — восстановление функции
Задачей данного этапа реабилитации является восстановление желаемого уровня активности. У каждого свои потребности, это и будет определять цели физической терапии.
Фаза 5 — профилактика
Если не обращать внимания, первый плюсне-фаланговый сустав в последующем будет деформироваться, и боль может вернуться.
Помимо осуществления физической терапии, физиотерапевт должен оценить биомеханику стопы и, в случае необходимости, порекомендовать либо стандартный ортез, либо ортез, выполненный по индивидуальному заказу. Необходимо избегать ношения обуви на высоком каблуке, а также тесных туфель (с острым носком).
Коллеги, чтобы не пропустить ничего интересного, подписывайтесь на наш Телеграм-канал
Hallux Valgus (шишки на ногах). Причины, изменения стопы, профилактика и лечение
Особенности стопы
Стопа человека состоит из 28-30 костей, еще большего количества суставов и множества мышц, приводящих их в движение.

Рессорная функция стопы осуществляется за счет наличия поперечного и продольного сводов стопы. Вес тела при ходьбе ложится на три основные точки: пяточная кость, головки первой и пятой плюсневых костей. Чтобы верно понять как осуществляется амортизаторная функция стопы, следует представить продольный свод стопы в виде лука, где роль тетевы выполняет подошвенный апоневроз, а упругий стержень представлен костями и связками. При нагрузке происходит упругая (возвратимая) деформация стопы, подошвенный апоневроз натягивается. При этом энергия толчка значительно смягчается, не происходит травмирования вышележащих суставов и межпозвоночных дисков. В последующем при отрыве ноги от пола деформированные продольный и поперечный своды вновь принимают прежнюю форму за счет возвращения связок и апоневрозов из натянутого в расслабленное состояние.
Структурные изменения при плосковальгусной деформации стопы
Нарушение данных механизмов приводит к развитию таких патологических состояний как продольное, поперечное плоскостопие или их комбинация. Одной из наиболее распространенных деформаций стопы является поперечное плоскостопие или плосковальгусная деформация стопы. В быту часто называемое как косточки на ногах, шишки на ногах, в сети часто можно встретить также название подагра. Данные определения не являются корректными, поскольку никаких отдельных косточек, шишек не вырастает, речь не идет о подагре, которая имеет совершенно другое происхождение и связана с нарушением обмена мочевой кислоты.

Изменения в стопе, характеризующие данную патологию, являются многогранными и затрагивают все структуры стопы. Происходит распластывание стопы п оявляется «косточка» у основания 1 пальца стопы. Именно головка первой плюсневой кости, смещенная от стопы, и формирует т.н. косточку. Первый палец ротируется кнутри. Изменяются взаимоотношения между сухожилиями мышц, приводящих в движение 1 палец стопы. В норме мышцы, отводящие и приводящие к стопе 1 палец находятся в состоянии равновесия, определяя нейтральное положение пальца. При поперечном плоскостопии мышца, отводящая первый палец перерастягивается, ослабевает. Мышцы же приводящие первый палец укорачиваются и стойко удерживают его в порочном положении, продолжая при этом усиливать деформацию. Мышцы сгибатели и разгибатели действуют в другой плоскости. В связи с пространственным изменением точек фиксации мышц сгибателей и разгибателей 1 пальца укорачиваются и начинают дополнительно приводить 1 палец к стопе. Баланс сил изменяется, теперь мышце отводящей 1 палец противодействуют уже 3 группы мышц, что делает сомнительным возвращение пальца в нормальное положение консервативным путем. При дальнейшем прогрессировании заболевания первый палец начинает «толкать» малые пальцы стопы, что ведет к их молоткообразной деформации. Довольно часто также происходит варусная деформация 5 пальца, что приводит к формированию деформации Тейлора, другое название «портняжная стопа». Стопа становится шире, головки плюсневых костей теперь располагаются не в виде свода, а в одну линию. В связи с исчезновением поперечного свода, нагрузка теперь ложится не на головки первой и пятой плюсневых костей, а в большей мере на промежуточные 2-4 плюсневые кости, что приводит к формированию натоптышей на подошвенной поверхности стопы и постоянным или периодическим болям при ходьбе. Чаще всего изменения происходят на обеих стопах.
Заказать консультацию у врача подолога
Написать на почту:
Заказать онлайн:
Причины возникновения косточек на ногах?
Причин, вызывающих плосковальгусную деформацию стопы, является несколько. Никогда нельзя с уверенностью утверждать, что именно та или иная причина привела к развитию HALLUX VALGUS. Каковы же эти предпосылки и можем ли мы на них повлиять?
Женский пол. У женщин Hallux Valgus встречается более чем в 10 раз чаще.
Наследственная предрасположенность. Довольно часто плосковальгусная деформация встречается одновременно у бабушки и внучки, у бабушки и мамы.
Нарушение формирования соединительной ткани, т.е. ее слабость способствует более раннему и выраженному распластыванию стопы.
Окружающая среда и образ жизни. Мы выбираем сами, где нам жить и какую обувь нам носить. Одним из ключевых факторов широкого распространения данной патологии являются идеально ровные поверхности по которым мы ходим. Это полы в домах и квартирах и асфальтовые покрытия на улицах. В результате созданного за последние столетия повсеместного комфорта для ходьбы у людей развивается слабость мышц, которые участвуют в балансировании стопы при ходьбе по неровной поверхности с одной стороны и поддержке сводов стопы с другой.
Ношение неподходящей обуви также относится к образу жизни и является одним из ведущих факторов в формировании плосковальгусной деформации стопы. К неподходящей следует отнести обувь с высоким каблуком, а также слишком узкую обувь. Негативное влияние «стрессовой» обуви заключается в биомеханически невыгодном положении костей стопы при ходьбе и стоянии, что влечет за собой ее распластывание. Другими словами, в таком положении стопы капсулы суставов, связки и сухожилия не могут длительно удерживать форму стопу под тяжестью веса тела. Вместо упругой (обратимой) наступает текучая (необратимая) деформация. Кроме того узкая обувь приводит к нарушению кровоснабжения стопы, из-за чего не успевают восстанавливаться сухожилия и связки, поддерживающие поперечный и продольный своды.
Последствия специфических воспалительных заболеваний суставов, которые часто возникают в первом плюсне-фаланговом суставе: подагра, ревматоидный полиартрит, псориатический полиартрит также могут быть причиной возникновения Hallux Valgus (просто красиво написать название заболеваний + поставить стопу с воспаленным суставом).
Лечение Hallux Valgus (удаление косточек на ногах)
Направлений в лечении практически любой патологии как правило два: консервативное и оперативное.
Говоря о Hallux Valgus едва ли мы можем говорить о консервативном лечении. Скорее речь должна идти о профилактике развития деформации, о замедлении развития уже сформированной деформации и об уменьшении болевых ощущений, т.е. об облегчении существующего состояния.
Так почему же мы не можем консервативно излечить уже деформированные стопы?
Ответ лежит в патоморфологических изменениях стопы, которые уже наступили. Следует обратить внимание, что эти изменения формировались годами, а чаще десятилетиями, они являются стойкими и затрагивают практически все заинтересованные структуры: кости, связки, мышцы и сухожилия. Сухожилия мышц, капсулы суставов, которые противостоят нарастанию деформации, а в норме удерживают первый палец в правильном положении, перерастянуты, отмечается их гипотрофия и недостаточность функции. К ним относятся внутренняя часть капсулы плюснефалангового сустава с вплетающимися в нее сухожилиями отводящей первый палец мышцами, а так же наружная часть капсулы первого клино-плюсневого сустава и межплюсневые связки.
К структурам, способствующим удержание порочного положения и, к сожалению, дальнейшему прогрессированию деформации, относятся сокращенная и уплотненная наружная часть капсулы первого плюснефалангового сустава, сухожилия мышц, приводящих большой палец, а также сухожилия сгибателей и разгибателей 1 пальца, которые из-за изменения направления их оси и положения сесамовидных костей теперь действуют как мышцы, приводящие первый палец, усугубляя деформацию (соответственно называемы структурам, надо их подсвечивать). Сухожилия и капсулы суставов этой группы уплотнены, укорочены, находятся в повышенном тонусе (подсветить их все).
Откладывание же операции или консервативное лечение при средней или тяжелой степени Hallux Valgus в противоположность оперативному не несет в себе никакого положительного влияния.
Однако мы можем предотвратить появление данной патологии или значительно уменьшить степень ее развития, если еще с раннего детства создать все условия для созревания здоровой стопы с хорошо сформированными сводами, а в дальнейшем поддерживать созданный баланс ношением удобной обуви, занятиями физкультурой, направленной на укрепление мышц, ношением ортопедических стелек при необходимости.