Значок сердце на тонометре что значит
Что такое мерцательная аритмия
Нормальный ритм сердечных сокращений (синусный ритм)
У здорового человека фазы сокращения сердца (систола) и его расслабления (диастола) чередуются в определенном ритме. Во время систолы венозная кровь из правого желудочка перекачивается в легкие, а обогащенная кровь из левых отделов сердца поступает в аорту и далее ко всем остальным органам. На протяжении диастолы сердце снова наполняется кровью. В обычных условиях такой цикл повторяется примерно 60 – 90 раз в минуту.
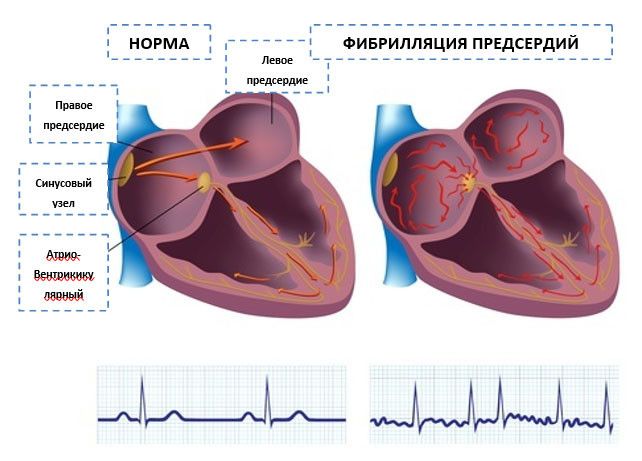
Сократительная деятельность сердца управляется за счет ритмичного образования электрических импульсов и их последующего проведения по предсердиям и желудочкам. Участок сердечной мышцы, в котором генерируются импульсы, определяющие частоту сердечных сокращений, называется «водитель сердечного ритма». В норме основным водителем ритма является особый участок на своде правого предсердия (синусно-предсердный узел). Каждый электрический импульс, возникающий в водителе ритма, при помощи особой проводящей системы распространяется по всей сердечной мышце и приводит к ее координированному сокращению: сначала сокращаются предсердия, а потом желудочки. Такой нормальный ритм, управляемый синусно-предсердным узлом, называется синусовым ритмом сердечных сокращений.
Рис. 1. Проводящая система сердца
Фибрилляция предсердий (мерцательная аритмия)
Сердце здорового человека сокращается с частотой от 60 до 90 раз в минуту. Понятие «аритмия сердца» объединяет различные отклонения от этих показателей. Что такое мерцательная аритмия и чем она отличается от других нарушений сердечного ритма? При мерцательной аритмии руководство работой сердца берут на себя другие клетки предсердий, вырабатывающие от 350 до 800 импульсов в минуту. В результате все мышечные волокна (фибриллы) в предсердиях сокращаются хаотично, не приводя к единому сокращению предсердий (отсюда второе название мерцательной аритмии — фибрилляция предсердий).
Несмотря на чрезмерную частоту предсердных возбуждений, на желудочки беспорядочно проводится лишь небольшая их часть. В результате этого при мерцательной аритмии сердца формируется неправильный ритм сокращений желудочков, частота которого у большинства пациентов выше 80 в минуту.
Рис. 2. Сокращение сердца в норме и при мерцательной аритмии
Распространенность и заболеваемость мерцательной аритмией
В США насчитывается более 3 млн. пациентов с мерцательной аритмией, в странах Западной Европы — более 4,5 млн.
Фибрилляция предсердий может долго остается невыявленной, и многие пациенты с мерцательной аритмией сердца никогда не попадут в больницу. Следовательно, более реальная распространенность фибрилляции предсердий приближается к 2%.
Причины развития мерцательной аритмии сердца
Существует множество причин, которые могут привести к развитию мерцательной аритмии. Их разделяют на две основные группы: сердечные и не сердечные.
Например, различные заболевания сердца: сердечные пороки; инфекционные заболевания сердца; ишемическая болезнь сердца (ИБС) и ее осложнение — инфаркт миокарда.
| Сердечные | Не сердечные |
| ишемическая болезнь сердца | артериальная гипертензия |
| пороки сердца | хронические заболевания легких |
| миокардит | патология щитовидной железы |
| перикардит | злоупотребление алкоголем |
| кардиомиопатии | вирусные инфекции |
Как может проявляться мерцательная аритмия?
При пароксизмальной фибрилляции предсердий периодически возникающие приступы (пароксизмы мерцательной аритмии) длятся от нескольких минут до 7 дней. Главная особенность этой формы — способность к самопроизвольному прекращению пароксизмов мерцательной аритмии.
При устойчивой форме аритмия сохраняется более 7 дней. При этом она не может прекратиться самостоятельно и для ее устранения всегда необходимо врачебное вмешательство.
При постоянной форме аритмия наблюдается постоянно и не поддается устранению.
В большинстве случаев фибрилляция предсердий начинается с пароксизма мерцательной аритмии. Со времени приступы прогрессируют: они становятся чаще, продолжительнее и постепенно переходят в постоянную форму. Все эти варианты мерцательной аритмии требуют лечения, назначить которое может только врач.
Индикатор аритмии на тонометре: стоит ли ему верить?
Тонометром называется прибор для измерения артериального давления. Аппарат позволяет неинвазивно, безболезненно и легко проверять артериальное давление в любое время суток. Это необходимо для диагностики и контроля эффективности лечения гипертонической болезни, а также своевременного обнаружения нарушений работы сердца, поскольку автоматический тонометр показывает аритмию.
Доступность и практичность оборудования позволяет иметь прибор во многих домашних аптечках.
Основные виды тонометров и их строение
На сегодняшний день разработано множество приспособлений для измерения артериального давления. На фото изображены разные виды современных тонометров. Рассмотрим их подробнее.
Механический тонометр состоит из груши, циферблата и манжеты, соединенных резиновыми трубками.
Преимуществом данного типа аппаратов выступает дешевизна, отсутствие погрешностей на фоне аритмии, движений, разговора. Недостатками будут моменты, по которым измерение давления механическим путем требует навыков и наличия стетоскопа. Индикатор аритмии на тонометре отсутствует. Недостоверный результат может получиться из-за сниженного слуха пациента, ослабленных тонов, тахикардии.
Ртутный тонометр. Отличием этого аппарата является ртутный манометр. Используется в некоторых медицинских учреждениях, считается наиболее точным. Явным недостатком данного типа оборудования будет токсичность ртути.
Автоматический тонометр. Состоит из манжеты и регистратора с цифровым экраном. Подобные современные аппараты измеряют давление, пульс, а также могут быть оснащены индикатором аритмии, движений, индикатором правильности положения руки. В некоторых электронных моделях встроен принтер. Наличие встроенной памяти позволяет сохранять данные на продолжительный срок. Недостатком прибора является необходимость зарядки и погрешность в результатах измерения.
Прибор может крепиться на плечо (изображено выше), а также на запястье и палец.
Запястный тонометр. Компактность и автоматизм делают данный аппарат достаточно удобным, однако он подходит людям до 50 лет.
Пальцевое устройство. Кроме артериального давления, тонометр позволяет измерить сатурацию (насыщение кислородом) крови, пульс. Устройство реагирует моментально после одевания на палец.
Полуавтоматический тонометр. Является промежуточным вариантом между двумя выше указанными. Имеет грушу, манжетку и цифровой экран с кнопками. Несомненным плюсом данного дивайса будет то, что аппарат имеет разные функции и не требует зарядки или батареек, а минусом – необходимость применять физическую силу при нагнетании воздуха.
Процесс измерения давления и его особенности на разных видах устройств
У большинства моделей принцип работы одинаков и базируется на методе Короткова, то есть распознавании пульсовых волн.

Полуавтоматический тонометр использовать легче: закрепив манжету, достаточно нажать кнопку «старт» и после сигнала накачать грушей воздух, а затем оставшийся в манжете воздух спустить. Результат высветится на экране регистратора.
Автомат является наиболее простым в использовании. Человеку нужно только надеть манжету в правильном месте и нажать кнопку, после чего на экране отобразится результат.
Индикатор аритмии на тонометре и его диагностическая ценность
Аритмия – это нерегулярное сокращение сердца. Причин для данного состояния довольно много. Это могут быть как органические (патология сердца и его структур), так и функциональные нарушения (гормональный дисбаланс, дыхательная аритмия, чрезмерное содержание калия в крови). Прием алкоголя может спровоцировать аритмию у людей с блокадой ножек пучка Гисса.
Обычно, нарушение сердечного ритма ощущается как перебои, замирания, кувырки в сердце. Эпизод может сопровождаться чувством нехватки воздуха.
Индикатор аритмии на тонометре — это современная технология, позволяющая оценить ритмичность сердцебиения человека во время измерения АД. Разумеется, аппарат не сможет определить какое именно нарушение ритма возникло у пациента. С этой целью нужно обратиться к специалисту и зарегистрировать ЭКГ. Ценность такого индикатора в том, что, зафиксировав патологию, человек может своевременно обратиться за помощью и начать лечение.
Как это работает?

В случае срабатывания индикатора стоит повторить измерение.
На фоне аритмии измерение может быть достоверным или недостоверным. Достоверный показатель выводится на монитор вместе с индикатором аритмии, а в случае недостоверности полученных данных — результат не высвечивается.
Символ «Е» (Еrror) появляется на дисплее, если электронный тонометр не может различить пульсовую волну и оценить давление (когда сердце сокращается неэффективно, что происходит при трепетании и фибрилляции предсердий). Однако, многие современные тонометры имеют встроенную программу, способную определить мерцательную аритмию. К примеру, технология AFIB у компаний Microlife, Duo Sensor от Paul Hartmann и другие.
Диагностическая ценность индикатора аритмии высока, особенно у пожилых людей, страдающих ишемической болезнью сердца.
Выводы
Аритмия на тонометре не всегда является поводом для паники. Иногда достаточно немного отдохнуть, расслабиться, занять правильное положение и провести измерение повторно. Если нарушение не исчезло или высвечивается значок мерцательной аритмии, тогда пациенту стоит обратиться к кардиологу.
Компактный, высокоточный и многофункциональный аппарат, позволяющий измерить давление, пульс, оценить правильность сердечного ритма – это, несомненно, лучший тонометр при аритмии.
Для подготовки материала использовались следующие источники информации.
Какой пульс считается нормальным для человека того или иного возраста: сводная таблица значений по годам
Говоря о том, что сердце «бьется» или «стучит», мы имеем в виду знакомое нам понятие – пульс. Изменения при воздействии внешних факторов или эмоций, считаются нормальными. Пульс ускоряется при стрессе, физической активности и из-за различных заболеваний.
Все, что стоит за сердечным ритмом, является основным биологическим маркером благополучия человека. Но чтобы «расшифровать» сигналы, посылаемые сердцем в виде ударов и биений, необходимо знать норму пульса по возрастам.
Пульс характеризуется определенными свойствами, которые используются в диагностике сердечных и сосудистых патологий:
Какие-либо изменения могут быть вызваны наличием определенных нарушений, поэтому являются поводом обратиться к специалисту для проведения диагностики, постановки диагноза и начала лечения.
Нормы и различные вариации
Кислород поступает в органы и мягкие ткани с кровью, которая течет под определенным давлением (артериальным/АД). Это приводит к колебаниям стенок артерий, опорожнению и наполнению вен. Под влиянием АД красные кровяные тельца или эритроциты с силой «пробиваются» через тончайшие кровеносные сосуды или капилляры. При этом они преодолевают определенное сопротивление. Вещества, пропускающие электрический ток или электролиты, подвергаются аналогичному процессу.
Так создается пульс, ощущаемый во всем нашем теле, и в каждом сосуде нашего организма. С другой стороны пульсовую волну можно рассматривать, как волну движений стенок сосудов под определенным давлением. Количество этих волн обычно соответствует количеству ударов сердца.
Как подсчитать пульс?
Основной способ измерения – пальпация. Ручной метод, который основан на прикосновении. Быстро и легко, это не требует специальной подготовки. Чтобы получить точные показания, необходимо соблюдать правила измерения пульса:
Также существует и быстрый способ – подсчет на протяжении 20 секунд и умножение полученного значения на три. Также можно использовать специальный прибор – пульсометр.
ЧСС определяется в полном физическом и эмоциональном покое. У здорового человека – от 60 до 80 уд/мин. Увеличение частоты сердечных сокращений выше этих пределов называется тахикардией, снижение – брадикардией.
Сколько ударов в минуту должно быть в норме?
У мужчин
На скорость пульса оказывает влияние привычка организма к физическим нагрузкам – например, к пробежкам, ходьбе, плаванию и езде на велосипеде. У мужчин, которые занимаются спортом и ведут здоровый образ жизни, сердечная мышца прокачивает такой же объем крови, но за меньшее число сокращений. С научной точки зрения это состояние называется синдромом спортивного сердца.
Таблица – Значения пульса у мужчин в зависимости от возраста, физического состояния (значения указаны в ударах в минуту)
У женщин
Активный образ жизни и занятия спортом тренируют сердечную мышцу. Регулярные кардионагрузки повышают качество и длину жизни. Нет необходимости в каких-то специальных средствах. Достаточно совершать ежедневные пешие прогулки на свежем воздухе. Быстрый шаг против сидячего образа жизни – гарантия улучшения самочувствия и функционирования внутренних органов.
Таблица – Значения пульса у женщин в соответствии с физическим состоянием и возрастом (измерения – в ударах в минуту)
От 65 лет и старше
В период беременности изменения отмечаются уже на 20-22 неделю. Частота сердечного ритма повышается. Связано это с тем, что в организме женщины увеличивается объем крови, циркулирующей по венам. Чаще всего изменения не выходят за установленные значения. К примеру, к концу 3-го триместра беременности нормы пульса возрастают на 10-15 единиц. Перед родами значения, как правило, нормализуются.
У детей
Средние значения пульсации сердца у детей довольно значительно отличаются от частоты сердечных сокращений у взрослых. То, что считается патологией у пожилых пациентов, считается допустимым для новорожденных.
По мере взросления ребенка частота пульса постепенно уменьшается и останавливается к концу полового созревания (подросткового возраста) на отметке 60-90 уд/мин.
Таблица – Пульс у детей в зависимости от и возраста
Стоит отметить, что показатели в детском возрасте разные – утром допустимыми считаются одни, вечером и ночью другие. Оптимальное время для его измерения – после пробуждения.
Регулярный контроль помогает вовремя предотвратить развитие проблем или убедиться, что сердце ребенка работает правильно. Довольно простая процедура измерения поможет быстро диагностировать развитие возможных заболеваний.
Если у детей учащается сердцебиение и это не вызвано физическим или эмоциональным стрессом, то рекомендуется обратиться к врачу.
Какой пульс считается нормой у ребенка в 6-12 лет?
Какой пульс считается нормой у подростка в 13-17 лет?
При беге и других физических нагрузках
После еды
Причиной также может стать переедание. Много пищи требует повышенной нагрузки – усиления метаболизма. Значения могут находиться на той же отметке, что и при умеренной физической активности.
ЧСС во время сна
Во сне тело расслабляется, но нервная система, кровообращение и иные системы организма продолжают функционировать. Пульс при этом заметно замедляется, что связано с тем, что часть внутренних органов находятся в состоянии покоя, не требуя дополнительного снабжения кислородом.
Значения пульса во сне:
Повышаться может во время кошмаров. При этом не исключены скачки артериального давления.
ЧСС для сжигания жира
Многие фитнес-тренеры для расчетов используют метод Карвонена (военного врача и физиолога). Им был разработан способ определения границы при проведении тренировок.
Зона сжигания жира определяется от 50 до 80% от максимально допустимых значений. В данном случае не нужно учитывать норму о возрасту, но сам возраст нужно брать в расчет. К примеру, возьмем 35-летний возраст и проведем расчет:
Из этого следует, что зона сжигания жира колеблется от 92,5 до 144 ударов в минуту. Полученный разброс требует индивидуального определения показателей, т. к. значение имеет тренированность организма, самочувствие и иные особенности каждого. По этой причине предварительное медицинское обследование является обязательным.
Отклонения от нормы
На ЧСС оказывают влияние такие факторы, как физическая активность/покой, состояние сердечных клапанов и мышцы, показатели артериального давления, функционирование нейроэндокринной системы и уровень метаболизма.
Возможные заболевания при изменении ЧСС: миокардит, инфаркт миокарда, феохромоцитома, заболевания ЦНС (центральной нервной системы), злокачественные образования, патологии щитовидной железы, нарушения метаболизма (гипер-, гипокалиемия).
Причины замедления
Сердцебиение менее 60 ударов в минуту не всегда указывает на проблемы со здоровьем. Это может быть связано с использованием медикаментов, например бета-блокаторов.
Сердцебиение до 40 уд/мин может присутствовать у физически активных людей или лиц, которые занимаются профессиональными видами спорта. Это обусловлено натренированностью миокарда, который хорошо сжимается и способен поддерживать кровоток, не прилагая усилий.
Причины увеличения
Наиболее распространенной причиной ускоренного сердечного ритма является отсутствие отдыха перед измерением. Лучше всего делать это утром после пробуждения ото сна, не вставая с постели. Также следует убедиться, что подсчет верен.
Большинство болезней повышают работу миокарда, в том числе повышенная температура тела, гипертиреоз и врожденные пороки сердца.
Естественные причины тахикардии у женщин
Физиологическая тахикардия не указывает на патологию и возникает при физических нагрузках, нарушении гормонального фона и при повышенном психическом напряжении. Также причиной является чрезмерное употребление кофе, чая и шоколада.
На показателях могут сказаться такие факторы, как инфекционные заболевания, медикаментозная интоксикация и злоупотребление вредными привычками. Повыситься ЧСС может при резком изменении положения тела и значительных потерях крови.
Естественные причины тахикардии у мужчин
Физиологическая тахикардия не несет для здоровья опасности. И представляет собой реакцию на раздражитель. Речь идет о чрезмерной физической активности, приеме медикаментозных препаратов или о сильных стрессовых ситуациях. Стать причиной естественной тахикардии у мужчин могут непривычные климатические условия.
Естественные причины тахикардии у детей и подростков
Физиологическая тахикардия возникает, как адекватная реакция на определенные факторы, среди которых следует выделить лихорадка, острые болевые приступы и прием лекарственных средств. У детей и подростков в норме пульс увеличивается в ответ на отравление ядами и кислородное голодание.
Как проявляется нарушение пульса?
Бывает, что человек не замечает повышение или понижение показателей, но узнает об этом при обычных медицинских осмотрах. Но чаще всего нарушения дают о себе знать.
При нарушении сердечного ритма могут возникнуть осложнения, а именно в виде инфаркта миокарда, сердечной недостаточности, тромбоэмболии и нарушениям кровообращения в области головного мозга.
При наличии нарушений со стороны ЧСС используются несколько методов диагностики сердечных аритмий. Основным методом диагностики сердечных аритмий является электрокардиограмма (ЭКГ). Такое обследование поможет определить тип аритмии. Также используется электрофизиологический метод – комплексное и точное исследование сердечных аритмий. Также назначается эхокардиография и УЗИ.
Чтобы вовремя принять меры, необходимо знать норму пульса, которая различна в зависимости от возраста, половой принадлежности и образа жизни. Чем раньше будут приняты меры по нормализации ЧСС, тем меньше вероятность развития осложнений.
Кажется, у меня аритмия. Главные вопросы о фибрилляции предсердий
Пересказ вебинара с кардиологом Тамазом Гаглошвили
Эксперт: Тамаз Гаглошвили — врач-кардиолог, автор популярного медицинского канала @blog_kardiologa, который в 2020-м году был отмечен Минздравом РФ как «лучший блог о кардиологии глазами пациентов».
Одним из самых популярных вебинаров весны стал эфир с кардиологом Тамазом Гаглошвили о фибрилляции предсердий. Редакция Медэк Старз еще раз послушала запись эфира и составила подробный пересказ самых главных тезисов эксперта о мерцательной аритмии — как обнаружить фибрилляцию предсердий, за какими параметрами здоровья необходимо следить, какие лекарства жизненно важны, а какие опасны.
| Важно: материал носит рекомендательный характер. Терапию при аритмии, антикоагулянты и антиаритмические препараты врач может назначать только индивидуально при личной встрече после изучения данных исследований. Снижение или увеличение дозировки, перерывы в терапии необходимо согласовывать с лечащим врачом. |
Что такое фибрилляция предсердий?
Фибрилляция предсердий — самый распространенный вид аритмии, при котором предсердия сокращаются хаотично и нерегулярно.
Синусовый узел, располагающийся в правом предсердии, продуцирует импульс частотой 60-80 в минуту, который передается по всей проводящей системе сердца. Орган сокращается, образуя синусовый ритм. При фибрилляции предсердий в них возникает много очагов электровозбуждения, в результате чего предсердие очень быстро сокращается, и в этот момент синусовый узел не работает. Пароксизмы (эпизоды) ФП могут быть короткими и бессимптомными, а могут продолжаться несколько дней или месяцев. ФП сама по себе не опасна, но в трети всех случаев приводит к развитию ишемического инсульта.
Чем опасна фибрилляция предсердий?
Среднестатистический российский пациент с фибрилляцией предсердий — это человек 72 лет с ишемической болезнью сердца. Сама по себе ФП не является угрожающим жизни состоянием, но может привести к развитию тяжелой клинической ситуации.
Ишемический инсульт
75% всех инсультов — это ишемические инсульты. Каждый третий ишемический инсульт случается в результате ФП. Как это происходит? При фибрилляции предсердий кровь в сердце имеет турбулентный ход, в левом предсердии возникает тромбоз. Этот тромб забивает сосуды и вызывает инфаркт головного мозга.
Инфаркт миокарда
6 из 10 пациентов с ФП имеют в анамнезе ишемическую болезнь сердца. Если есть ФП и ИБС, то риск развития инфаркта миокарда увеличивается в 5 раз.
Инвалидность и смерть
Европейские исследования, основанные на данных 4000 пациентов, показали, что каждый третий человек, перенесший ишемический инсульт на фоне ФП и не принимавший антикоагулянты, умирал в течение трех месяцев. Исследование показало повышение риска инвалидизации на 43%, это происходит из-за длительной реабилитации.
В 2020-м году Европейское общество кардиологов выработало
ABC- алгоритм действий при фибрилляции предсердий:
А — антикоагулянты
В — контроль частоты сердечных сокращений
С — контроль образа жизни человека
Как узнать, что у меня фибрилляция предсердий?
Самые частые симптомы ФП — чувство сердцебиения, одышка и общая слабость. Не стоит доверять субъективным ощущениям — необходимо сделать кардиограмму или провести суточный мониторинг ЭКГ по Холтеру.
Холтер поможет более точно определить наличие пароксизмов. Если пароксизм длится от 30 секунд — можно обращаться к врачу за антикоагулянтами. В сутки проходит 40 тысяч сердечных сокращений, из них может быть 400 экстрасистол (сердцебиений вне ритма) — это норма.
Бывает что человек не ощущает пароксизмы — к примеру, когда они случаются ночью. Это плохо, потому что могут образовываться небольшие тромбы, которые будут закупоривать мелкие сосуды головного мозга. Нарушение кровоснабжения некоторых участков приведет к их отмиранию, что значительно повышает риск развития деменции.
У молодых людей экстрасистолы могут иметь внесердечные причины — необходимо проверить показатели ферритина, гемоглобина, гормонов щитовидной железы, исследовать желудочно-кишечный тракт с целью исключения рефлюкса-эзофагита, который также вызывает срывы ритма, в том числе и фибрилляцию предсердий. Людям с ФП раз необходимо в 6 месяцев сдавать анализы показателей печени, почек, общий анализ крови.
Существует три формы фибрилляции предсердий:
— Постоянная форма
— Персистирующая форма (ФП проходит с медицинской помощью)
— Пароксизмальная форма (ФП появляется и проходит самостоятельно)
Главные препараты для профилактики инсульта при ФП — это антикоагулянты
Главные препараты для пациентов с ФП, профилактирующие инсульт, — антикоагулянты, воздействие которых снижает свертываемость крови. Они предотвращают образование тромбов и следовательно, снижают риск развития инсульта. Свертываемость является нормальной защитной реакцией организма на повреждение сосудистой стенки. При фибрилляции предсердий антикоагулянты принимать абсолютно необходимо практически всем.
Самые известные в России антикоагулянты — «Эликвис», «Ксарелто» и «Прадакса».
Также некоторым пациентам можно принимать «Варфарин» (с контролем МНО). Его назначают при низкой скорости клубочковой фильтрации (или клиренса креатинина — показателя работы почек) или при протезированных клапанах.
Принимая «Варфарин», необходимо контролировать МНО в крови (Международное Нормализованное Отношение) — показатель должен быть от 2.0 до 3.0.
Главные препараты для пациентов с ФП, профилактирующие инсульт — антикоагулянты, воздействие которых снижает свертываемость крови. При фибрилляции предсердий антикоагулянты принимать абсолютно необходимо практически всем.
Принимать антикоагулянты можно только по назначению врача
Стандартная дозировка:
«Ксарелто» 20 мг / 1 раз в день
«Эликвис» 5 мг / 2 раза в день
«Прадакса» 150 мг / 2 раза в день
Исследования показывают, что пациентам удобнее принимать «Ксарелто» — прием 1 раз в день легче запомнить, особенно пожилым людям.
«Вафарин»: пить по одной таблетке вечером, через 3–4 дня сдать МНО. Если МНО не достигло 2.0, то доктор должен увеличить дозировку. МНО следует сдавать раз в 3–4 дня, пока нужный уровень не будет достигнут. Затем нужно сдавать МНО раз в 3 недели.
Важно: все препараты и их дозировка назначаются строго на очном приеме у врача! Данная информация носит ознакомительный характер и не может быть руководством к действию. Самолечение при аритмии недопустимо и может иметь серьезные последствия для здоровья.
Снижение дозировки антикоагулянтов в основном зависит только от трех параметров:
— Показатель клиренс-креатинина меньше 50.
— Вес пациента меньше 65 кг.
— Возраст пациента больше 85 лет.
В остальных случаях снижение дозировки грозит риском инсульта.
Антикоагулянты разжижают кровь — это опасно?
Как и любые кроворазжижающие препараты, антикоагулянты могут вызвать кровотечение. Однако, риск кровотечения в 10 раз ниже риска инсульта. Если у человека спонтанные синяки, кровь из носа, обильные менструации, кровь в моче — это не показатель того, что нужно снижать дозировку. От мелких кровотечений не умирают, в отличие от инсульта. При вышеуказанных симптомах кровотечений нужно прийти на осмотр к лечащему врачу — гинекологу, урологу и, обязательно, к кардиологу.
Если человек принимает антикоагулянты, он должен раз в 6 месяцев сдавать общий анализ крови, креатинин, скорость клубочковой фильтрации (клиренс–креатинин), калий, натрий, АЛТ, АСТ.
Другие типы лекарств: бета-блокаторы
При постоянной форме ФП частота сокращений не должна превышать 110 ударов в минуту на фоне препаратов. Тогда дополнительных назначений не требуется. Частоту сокращений контролируют с помощью бета-блокаторов — их назначение возможно только по рецепту врача.
Другие типы лекарств: антиаритимические препараты
Если у человека не постоянная, а периодическая ФП, ему назначают антиаритмические препараты. Существует много АА-препаратов — врач подбирает их индивидуально на основе данных «холтера» и «биохимии». Ни в коем случае не стоит назначать себе антиаритмические препараты самостоятельно — они могут обладать проаритмогенным действием — то есть, вызывать аритмию.
Опасные или бесполезные препараты
● 50% инсультов при ФП связано с тем, что человек принимает аспирин. Ни аспирин, ни «Клопидогрел», ни их комбинация, не защищают человека от развития ишемического инсульта.
● Многие пьют кровь-разжижающие препараты, когда к этому нет причин, другие готовы заменять антикоагулянты «Кардиомагнилом», «Милдронатом», «Рибоксином» — так делать нельзя.
● «Предуктал» может вызвать экстрасистолию и усилить аритмию, его применяют только при ишемической болезни сердца.
● Сердце ничем нельзя «попитать», не существует «витаминов для сердца». Сердце это отражение вашего образа жизни — питание, движение, сон.
Почему нужно контролировать образ жизни?
Потому что он отражается на размере левого предсердия. Чем выраженнее ожирение, тем размер левого предсердия выше. Если у человека есть лишний вес, давление в сердце увеличивается, увеличивается объем циркулирующей крови, растягивается левое предсердие. Чем больше левое предсердие от нормы (400 мм), тем выше риск развития фибрилляции предсердий.
Ситуации
При нормальном размере левого предсердия эффективность радиочастотной абляции может достигать 70%. Чем больше размер левого предсердия, тем эффективность РЧА ниже.
● Если пациент проходит радиочастотную абляцию, важно помнить: чем больше отклонений от нормы в работе предсердия, тем выше риск рецедива мерцательной аритмии.
● Когда у человека сбивается сердечный ритм, во время проведения УЗИ обращают внимание на размер левого предсердия: если оно незначительно расширено, имеет смысл попытаться восстановить этот ритм с помощью медикаментозных методов или электроимпульсной терапии. Но если левое предсердие значительно расширено, особого толка восстанавливать ритм нет — рано или поздно он опять сорвется.
Что делать?
● Контролировать вес.
● Отказаться от алкоголя — алкоголь увеличивает риск кровотечения и утяжеляет течение аритмии либо увеличивает частоту срывов этой аритмии.
● Отказаться от курения.
● Отказаться от приема БАДов — большинство из них может усилить действие антикоагулянтов.
● Увеличить физические нагрузки.
● Контролировать состояние щитовидной железы у эндокринолога.
Возраст — фактор риска?
Возраст — огромный фактор риска
Чем старше человек, тем риск инсульта больше. Каждый четвертый пациент с ФП старше 88 лет в течение полугода получает ишемический инсульт, если не принимает антикоагулянты.
В пожилом возрасте очень важно контролировать давление. С годами сосуды становятся жесткими, регидными, в них откладывается кальций и развивается атеросклероз.
Большая разница между систолическим («верхним») и диастолическим («нижним») давлением, так же как и резкий перепад, могут повысить риск возникновения инсульта. Если у пожилого человека возникает гипертонический криз, не нужно резко снижать давление — при показателе 200 снижаем не более чем до 160 за сутки.
(Систолическое давление — кровь проталкивается в камерах сердца и артериях; диастолическое давление — сердце расслабляется, наполняется кровью, расслабляются стенки сосудов).
Анализы: высокая разница между «верхним» и «нижним» давлением — сдать липидограмму, сделать УЗИ сосудов верхних конечностей. Маленькая разница — немедикаментозное лечение.
«Сердце ничем нельзя «попитать», не существует «витаминов для сердца». Сердце это отражение вашего образа жизни — питание, движение, сон. Всем желаю крепкого здоровья и синусового ритма», —Тамаз Гаглошвили.