Что будет если есть фекалии
Шесть причин «красной диареи»
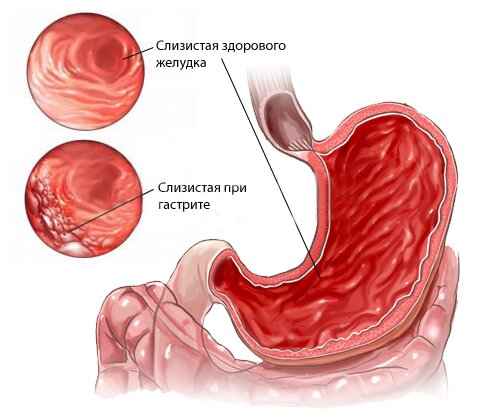
Как известно, нормальный здоровый стул оформлен, однороден, мягок и имеет буро-коричневый цвет. Диарея, или понос, – состояние само по себе неприятное, но обычно оно не является симптомом чего-то клинически серьезного. Другое дело, если отмечается диарея «красная» или кровавая, – это признак тревожный, а возможно, и угрожающий.
Диарея возникает в том случае, когда пищевые продукты и жидкости продвигаются по кишечнику слишком быстро. Не успевая оформиться в однородную массу, продукты пищеварения выводятся в жидкой форме.
Диарея с примесью крови – в любом случае серьезный симптом, и оттенок стула может помочь установить причину явления. В данной статье рассматриваются наиболее вероятные причины и диагностическое значение некоторых специфических оттенков каловых масс.
Причины
2. Красная пища. Пищевые продукты, от природы имеющие красный цвет или содержащие красные пищевые красители, особенно если они к тому же токсичны или способны оказывать раздражающее действие. К наиболее распространенным продуктам такого рода относятся свекла, клюква, красные конфеты или красная глазурь, лакрица, помидоры и томатный соус.
3. Желудочно-кишечное кровотечение. Может возникать при ряде патологических состояний и условий, включая толстокишечные полипы, язвенный колит, рак желудка и т.д. В таких случаях кровопотеря может быть весьма значительной, что и приводит к появлению красной диареи.
4. Геморрой. Аномальное расширение и набухание кровеносных сосудов внутри прямой кишки и ануса может становиться причиной ректального кровотечения и красной диареи.
5. Прием медикаментов. Стул с примесью крови может быть побочным эффектом некоторых лекарств, которые раздражают желудок и в этом случае становятся причиной кровавого поноса. Примером выступают жидкие лекарственные формы антибиотиков.
6. Анальная трещина. В некоторых случаях незаживающая язва в ректально-анальной зоне также начинает кровоточить, что приводит к появлению в стуле небольших объемов ярко-алой крови.
Другие необычные оттенки стула
Аномальная окраска экскрементов может быть обусловлена различными причинами.
1. Черный оттенок. Дегтеобразный черный стул или стул с консистенцией кофейной гущи может свидетельствовать о выраженном гастроинтестинальном кровотечении. Характерный вид и цвет кровавая диарея приобретает в связи с более продолжительным пассажем масс из верхних отделов ЖКТ. Кроме того, аналогичный эффект может вызываться потреблением лакричного сиропа или виноградного сока в больших количествах.
2. Зеленый оттенок. Возникает из-за присутствия желчи в каловых массах, или же при приеме железосодержащих пищевых продуктов/добавок (в этом случае кал приобретает темно-зеленый оттенок).
3. Бесцветный стул. Напоминающий глину слабоокрашенный стул нередко наблюдается при желчнокаменной болезни. Если одновременно отмечается темная моча, это еще одно указание на возможные проблемы с печенью или желчным пузырем. Кроме того, к «выцветанию» стула может приводить прием некоторых антацидных препаратов, содержащих гидроксид алюминия, а также отдельные формы вирусного гепатита.
4. Желтоватый маслянисто-жирный стул с примесью слизи является частым симптомом кишечной инфекции или серьезных нарушений всасывающей функции кишечника (синдром мальабсорбции), например, при целиакии.
Когда обращаться за помощью
Поскольку красная диарея может оказаться одним из ранних симптомов (или первым проявлением) жизнеугрожающего состояния, обратиться к врачу следует как можно скорее.
В особенности это необходимо сделать в тех случаях, когда дополнительно к красной диарее наблюдается следующее:
Причины черного кала (стула) у взрослого и ребенка
Каким должен быть кал здорового человека?
Каловые массы формируются из химуса (пищевого комка) в результате его ферментативной обработки. Качество преобразования и усвоения еды зависит от активности пищеварения, которое включает множество факторов (активность секреции органов ЖКТ, моторика, состав рациона). Образование стула завершается в кишечнике. После полной обработки каловые массы покидают организм в виде оформленных элементов различных оттенков коричневого (от желтоватого до темно-коричневого). В норме стул должен быть регулярным и ежедневным (от 2 раз в день до 1 раза в 2 дня).
При изменении рациона и режима питания, избытке отдельных категорий продуктов, употреблении экзотической еды параметры кала меняются. Возможно изменение цвета, консистенции, запаха, появление небольшого количества непереваренных частиц, что считается нормой. Эти явления обусловлены особенностями пищеварения отдельных продуктов.
Серьезные изменения цвета и консистенции могут свидетельствовать о сбоях в работе желудочно-кишечного тракта, недостаточной выработке пищеварительных соков (соляной кислоты, панкреатического сока, желчи), дисбалансе микрофлоры кишечника. Установить причины помогает обследование, назначенное гастроэнтерологом, в первую очередь много информации предоставляет копрограмма (развернутый анализ кала).
Слишком темные каловые массы — это отклонение от физиологической нормы. Симптом требует пристального внимания и детального изучения вопроса, почему кал имеет черный цвет. Важно в кратчайшие сроки исключить опасные для жизни причины.
Возможные причины появления черного стула?
Основные причины изменения цвета кала, следующие:
Ниже рассмотрим особенности проявления симптома при каждой из перечисленных причин.
Как меняет цвет кала еда

На фоне употребления перечисленных продуктов потемнение стула наблюдается спустя 1-2 дня. Симптом сохраняется 1-3 суток. После исключения продукта кал приобретает обычный цвет.
Как правило, почернение фекалий не сопровождается резким изменением консистенции стула, экскременты остаются оформленными. При обильном употреблении продуктов-провокаторов может развиваться послабляющий эффект или запор. Если темный окрас стула связан с присутствием в меню специфических продуктов или блюд, общее состояние пациента не меняется и других жалоб не возникает.
Какие медикаменты могут изменить цвет стула
Спровоцировать изменение цвета стула, вплоть до полностью черного, способны некоторые медикаменты. Дело в том, что в процессе продвижения по пищеварительному тракту, лекарственные препараты подвергаются воздействию пищеварительных соков. Это может сказаться на свойствах фармакологически активных веществ. Почернение стула наблюдается при приеме препаратов следующих групп:
Если симптом спровоцирован лекарственным препаратом, беспокоиться не о чем. Вскоре после отмены медикамента кал приобретает привычную окраску. Желательно прочитать инструкцию и убедиться в способности средства изменять цвет экскрементов. Нужно учитывать, что никаких проявлений (кроме симптомов основного заболевания) быть не должно.
Придать фекалиям черную окраску способен активированный уголь и препараты на его основе. Окрашивание обусловлено выведением из организма вещества в неизмененном виде. Как правило, через день после отмены препарата цвет кала становится нормальным.
Побочные эффекты лекарств
Причиной выделения черного кала может быть прием медикаментов, способных спровоцировать внутреннее кровотечение. К таковым относят:
В данном случае могут меняться другие физические характеристики стула (консистенция, частота), а также общее самочувствие пациента. Признаками внутренних кровопотерь являются слабость, сонливость, бледность кожных покровов, тошнота, рвота, снижение аппетита и пр.
Если в недавнем времени человек принимал препараты из перечисленных групп, и стул внезапно потемнел, необходимо в ближайшее время обратиться к врачу. С целью диагностики внутреннего кровотечения будет назначено дополнительное обследование, т.к. такая ситуация требует оказания экстренной помощи.
При каких заболеваниях чернеет кал
Наиболее опасным вариантом является черный кал, как симптом развивающегося заболевания. Он указывает на внутреннее кровотечение на уровне пищевода, желудка или начальных отделов толстого кишечника. Гораздо реже кровь попадает в пищеварительный тракт при заболеваниях ЛОР-органов и респираторной системы. Клиника обусловлена преобразованием гемоглобина крови в гемин под действием соляной кислоты желудка. Черный кал у человека говорит о довольно массивной кровопотере (более 60 мл), поэтому обращение к врачу обязательно.
Стул при кровотечении меняет не только цвет, но и консистенцию. Экскременты становятся неоформленными, вязкими и липкими, напоминая деготь. Симптом может сопровождать следующие патологии:
Опасные формы внутренних кровотечений сопровождаются тошнотой и рвотой (с алым или кофейным цветом масс), общей слабостью, снижением артериального давления, частоты пульса. Внутренним кровотечениям при инфекционных заболеваниях сопутствует повышение температуры тела, потливость, озноб.
При наличии одного из перечисленных заболеваний или сочетании черного стула с общим ухудшениям состояния, необходимо незамедлительно обратиться за помощью в медицинское учреждение.
Черный кал у ребенка – норма или патология?
Заболевания, которые провоцируют внутренние кровотечения, крайне редко диагностируют у детей. На серьезные проблемы со здоровьем указывает присутствие и других симптомов (лихорадка, боль в животе, слабость, рвота и пр.) В таких ситуациях следует без промедления обращаться за медицинской помощью.
В большинстве случаев потемнение детского стула обусловлено особенностями питания или применением лекарственных препаратов. Из-за сниженной активности ферментов возможно неполное переваривание отдельных продуктов и изменение их цвета в результате взаимодействия с пищеварительными соками. Примером может быть тревога родителей по поводу небольших черных волокон в кале, которые часто принимают за паразитов. На самом деле это частицы банана, которые не полностью переварились.
Черный, с зеленоватым оттенком стул у новорожденных является нормой. Это меконий или содержимое кишечника, которое образовалось в процессе внутриутробного развития. С началом употребления материнского молока или детской смеси, фекалии приобретают характерный для грудничкового возраста окрас (горчичный, светло-коричневый или желтоватый).
Не стоит беспокоиться по поводу цвета стула в случаях, если ребенок принимает поливитаминный комплекс или препараты железа. Изменение окраса кала в данной ситуации также является нормой.
Черный стул при беременности

При появлении черных фекалий следует насторожиться, если в анамнезе девушки есть заболевания пищеварительного тракта, печени или крови. Беременность в разы повышает нагрузку на женский организм, что может приводить к обострению хронических патологий. При внезапном почернении кала в сочетании с неудовлетворительным самочувствием необходимо обратиться к акушеру-гинекологу, который наблюдает за течением гестационного процесса.
Что делать, если почернел кал?
Оформленный черный кал у взрослого или ребенка не должен быть поводом для паники. С этим явлением можно разобраться самостоятельно в несколько этапов:
Когда нужно срочно обратиться к врачу?
На фоне черного стула нельзя игнорировать следующие симптомы:
При наличии одного или нескольких из перечисленных признаков, откладывать визит к врачу недопустимо.
Какое обследование нужно пройти при черном стуле?
С проблемой необычного цвета фекалий следует обращаться к гастроэнтерологу. В тяжелых ситуациях нужна помощь хирурга. При подозрении на внутреннее кровотечение, обследование включает следующие процедуры:
В персональном порядке перечень диагностических процедур может быть дополнен.
Куда обращаться по поводу черного стула?
При плохом самочувствии необходимо вызывать скорую помощь 112. Если черных кал не сопровождается плохим самочувствием, то в плановом порядке можно получить помощь в многопрофильном медицинском центре «МедПросвет». Врач-гастроэнтеролог соберет анамнез, проведет осмотр и пальпацию, составит план диагностики для исключения патологических процессов.
Синдром недостаточности пищеварения
Мальдигестия или прямая угроза для кишечника
Синдром недостаточности пищеварения или синдром мальдигестии не является редким явлением в современном мире. Одной из главных причин нарушения пищеварения принято считать недостаточную выработку пищевых ферментов, которые расщепляют компоненты пищи. Это состояние сопровождается выраженными клиническими проявлениями, которые заставляют человека обратиться за медицинской помощью.
Характеристики состояния
Синдром мальдигестии обусловлен функциональной недостаточностью поджелудочной железы, желудка или кишечника. Независимо от степени вовлеченности одного из органов пищеварительной системы, данное состояние приводит к нарушению процесса всасывания нутриентов, включая витамины и минералы. За короткий промежуток времени, расстройства пищеварения вызывают потерю массы тела, ухудшение состояния кожи и волос, негативно отражается на иммунитете человека, и провоцирует обострение любых хронических заболеваний.
Кроме того, остатки непереваренной пищи (химус) являются благоприятной средой для размножения болезнетворных организмов, с последующим развитием тяжелого кишечного дисбактериоза и аллергических реакций.
Несмотря на то, что существует отдельная (инволютная) форма мальдигестии, связанная с возрастными изменениями в организме пожилых людей, чаще всего с этим состоянием сталкиваются люди молодого и среднего возраста.
Причины развития
Одной из главных причин развития данного состояния является нарушение работы желудка или кишечника, а также поджелудочной железы с уменьшением продукции пищеварительных ферментов. К другим потенциальным факторам развития синдрома недостаточности пищеварения, можно отнести:
Нарушение процесса желчеобразования и желчевыделения.
Синдром недостаточности пищеварения условно делится на полостную, пристеночную и внутриклеточную мальдигестию. Полостная мальдигестия развивается при таких состояниях, как муковисцидоз, хроническое воспаление поджелудочной железы, а также после операций на данном органе. Снижение функциональности ферментов, ответственных за расщепление компонентов пищи, наблюдается при хроническом гастрите. Кроме того, развитию мальдигестии способствует язва желудка и синдром раздраженного кишечника, при котором наблюдается нарушение транзита химуса. Пристеночное пищеварение нарушается в том случае, если наблюдается повреждение клеток эпителия кишечника (энтероцитов). Повреждение эпителия кишечника наблюдается при целиакии, болезни Крона, а также при энтеритах различной этиологии.
Непереваренные остатки пищи, которые остаются длительное время в просвете кишечника провоцируют не только развитие дисбактериоза, но и приводят к образованию токсических компонентов (скатол, аммиак, индол), которые оказывают местнораздражающий эфеект и повреждают слизистую оболочку кишечника.
Клинические симптомы
Распознать расстройства кишечника при мальдигестии можно по таким характерным клиническим признакам:
Кроме того, для мальдигестии характерны такие симптомы, как общая слабость, частичная или полная утрата аппетита, а также снижение массы тела. У пациентов с мальдигестией наблюдается увеличение объема испражнений, при этом меняется их цвет и запах. В испражнениях наблюдается маслянистые включения (стеаторея). Синдром недостаточности пищеварения очень часто протекает в комбинации с непереносимостью лактозы (молочного сахара) или других пищевых компонентов.
При тяжелом течении, у пациентов с синдромом мальдигестией резко ухудшается общее состояние, нарушается процесс всасывания биологически-значимых компонентов и развивается мальабсорбция. На фоне данного состояния снижается масса тела, у женщин могут пропадать менструации, наблюдается ухудшение состояния кожи, волос и ногтей.
Лечение
Одним из главных условий правильного и результативного лечения мальдигестии является коррекция рациона. Из ежедневного меню исключают те продукты, которые плохо переносятся организмом. Питание усиливают продуктами, богатыми белком, углеводами и микроэлементами, при этом жиры урезают до минимума. Также, из меню исключают сырые фрукты и овощи. Стандартная терапия синдрома недостаточности пищеварения включает приём медикаментов, содержащих пищеварительные ферменты. Перестальтика кишечника восстанавливается с помощью приёма медикаментов из группы регуляторов моторики.
Для восстановления структурно-функционального состояния ЖКТ при мальдигестии и лечения дисбактериоза целесообразно использовать метапребиотики, которые бережно и эффективно нормализуют баланс кишечной и желудочной микрофлоры, подавляют рост и развитие болезнетворных микроорганизмов, а также восстанавливает поврежденный эпителий желудочно- кишечного тракта. Метапребиотик Стимбифид Плюс содержит фруктополисахариды и фруктоолигосахариды, которые являются ценным питательным субстратом для кишечной и желудочной микробиоты. Кроме того, Стимбифид Плюс дополнен лактатом кальция, стимулирующим рост и размножение полезных кишечных бактерий.
Комбинация из перечисленных компонентов позволяет добиться эффекта быстрого, безопасного и полного восстановления пищеварительной системы, пострадавшей от мальдигестии. Рациональное питание и приём метапребиотика Стимбифид плюс с профилактической целью, позволит избежать дисбиоза кишечника, расстройств пищеварительной деятельности и тяжелых осложнений, развивающихся на фоне синдрома недостаточности пищеварения. Метапребиотик может быть использован в любом возрасте.
Синдром раздраженного кишечника
Синдром раздраженного кишечника – это чрезмерно чувствительная кишка, болезненно реагирующая на самые обычные жизненные ситуации, такие как завтрак, сборы на работу, предстоящее свидание, не говоря уже о таких событиях, как праздничный ужин, вызов к начальнику, ссора с близкими людьми.
Синдром раздраженного кишечника – это чрезмерно чувствительная кишка, болезненно реагирующая на самые обычные жизненные ситуации, такие как завтрак, сборы на работу, предстоящее свидание, не говоря уже о таких событиях, как праздничный ужин, вызов к начальнику, ссора с близкими людьми.
Как же проявляется повышенная чувствительность кишки? Прежде всего, нарушением продвижения содержимого по своему логическому пути сверху вниз. Пищевой комок или продвигается быстрее, чем в норме, совершая маятникообразные движения, или остается в каком-либо сегменте кишки, или даже движется в обратном направлении.
Cиндром раздраженного кишечника отличается от язвы желудка, воспаления легких и остеохондроза.
Для синдрома раздраженного кишечника существуют диагностические критерии, так называемые «Римские критерии», получившие свое название в связи с тем, что впервые были опубликованы в Риме. Согласно «Римским критериям», на протяжении 12 недель за истекший год (не обязательно следующих друг за другом) могут беспокоить боль или дискомфорт в животе, вздутие живота, которые облегчаются после опорожнения кишечника, связаны с изменением частоты стула или его консистенции. Боль может изменяться от ощущения легкого дискомфорта, до нестерпимой, может не иметь четкой локализации, распространяясь по всему животу, или в разное время возникать в различных областях живота. Боль может быть самая разная – жгучая, тупая, ноющая, режущая, распирающая, сжимающая и.т.д. Она обычно усиливается после приема пищи. Очень важным моментом является отсутствие болей в ночные часы. Вы не просыпаетесь от боли.
Однако, если у Вас нарушен сон и Вы проснулись ночью, то боли могут тут же возникнуть. Вздутие живота обычно нарастает в течение дня, достигая максимума к вечеру, и заметно усиливается после еды (чаще всего после обеда).
Стул чаще всего отмечается в утренние часы, после завтрака, количество опорожнений кишечника составляет от 2 до 5, с небольшими временными промежутками. Неотложные позывы на дефекацию могут возникать после каждого приема пищи. Характерно также появление позывов на дефекацию в таких ситуациях, когда ее совершение не представляется возможной – совещание, поездки в метро, пригородных поездах, при стрессовых ситуациях. Достаточно часто из-за возникновения неотложных позывов на дефекацию Вы отказываетесь от посещения театров, кино и других общественных мест. Однако диарея никогда не возникает в ночные часы. Кроме того, масса кала остается нормальной, и, как правило, не превышает 200 г в сутки.
Достаточно часто остается чувство неполного опорожнения кишечника. В стуле могут быть слизь, непереваренные кусочки пищи, однако никогда – кровь или гной. Непосредственно перед актом дефекации отмечается усиление болей и значительное уменьшение их после него. Чаще всего стул бывает «овечьим», т.е. состоящим из мелких плотных фрагментов, «пробкообразным» – т.е. первые порции кала более плотные, чем последующие, может быть также стул в виде карандаша – узкие длинные ленты. Могут возникать так называемые запорные поносы – жидкий стул после нескольких дней его задержки.
Вас может преследовать масса других проблем, таких как ощущение кома в горле при глотании, боли в эпигастральной области, чувство быстрого насыщения, тошнота и боли в правом подреберье, боли в левой половине грудной клетки, в мышцах, в суставах, в спине, головные боли, сердцебиение, ощущение перебоев в работе сердца, невозможность спать на левом боку, ощущение неполного вдоха, внутренней дрожи, учащенное мочеиспускание, снижение веса, шум в ушах, чувство слабости, ощущение «приливов» и сухость во рту.
Распространенность данного заболевания среди населения колеблется в разных странах от 9 до 48%. Однако, в связи с достаточно деликатным характером жалоб, к врачу обращаются только 14-66% больных. Чаще всего болеют городские жители в возрасте от 30 до 40 лет, причем женщины в 3-4 раза чаще, чем мужчины. Чаще всего синдром раздраженного кишечника развивается после психотравмирующих ситуаций, таких как развод, тяжелая утрата, потеря работы или других значимых происшествий, значительно реже – после перенесенной пищевой токсикоинфекции; возможна также наследственная предрасположенность. Некоторые ученые придерживаются мнения, что употребление в пищу шоколада, кофе, алкоголя, чечевицы, бобов, молочных продуктов, а также обильная еда, изменение привычного характера питания во время командировок и путешествий может явиться пусковым моментом в возникновении симптомов заболевания.
Что делать, если у Вас есть все вышеперечисленные симптомы или их часть? Необходимо обязательно обратиться к врачу. Во-первых, для того, чтобы подтвердить диагноз. К сожалению, существуют различные состояния, при которых клиническая картина заболевания частично или даже практически полностью соответствует вышеописанной, но диагноз в итоге ставится иной, лечение требуется совершенно другое, и, иногда неотложное. Во-вторых, в случае подтвержденного диагноза, лечение должно быть обязательно подобрано специалистом с учетом многих факторов.
Жизненный прогноз при этом заболевании благоприятен. Синдром раздраженного кишечника не приводит к развитию злокачественных опухолей кишки или таким заболеваниям, как неспецифический язвенный колит или болезнь Крона. Однако желательно находиться под наблюдением доктора, в компетентности которого Вы уверены, которому Вы полностью доверяете и можете рассказать о самых незначительных изменениях в своем самочувствии и причинах, которые, на Ваш взгляд, их вызвали. Необходимо обращать внимание на то, как Вы питаетесь. Совершенно недопустимо есть 1-2 раза в день и помногу. Такой режим питания вне всякого сомнения вызовет и боли в животе, и вздутие живота, и нарушение стула. Прием пищи чаще 4-5 раз в день и небольшими порциями облегчит ваше самочувствие. У части больных определенный набор продуктов питания, приводит к усилению симптомов, поэтому целесообразно вести так называемый «пищевой дневник», для того чтобы определить продукты, которые могут вызвать ухудшение состояния. Необходимо записывать, какие продукты Вы употребляли в течение дня, и какие неприятные ощущения при этом возникали. Фрагмент «пищевого дневника» представлен ниже.
| Продукт | Симптом |
| рис | – |
| кофе | дважды неоформленный стул со слизью |
| картофель отварной | вздутие живота, избыточное газообразование |
Помните! Выбор препарата или комбинации препаратов и длительность курса лечения определяет врач!
К сожалению, эффект от назначенного лечения иногда бывает недостаточным, иногда кратковременным, а в некоторых случаях и вовсе отсутствует, что связано с тем, что все названные выше группы препаратов действуют только на функции кишки, не влияя на другие факторы, способствующие возникновению симптомов заболевания.
Во-первых, снижается порог восприятия боли и, во-вторых, интенсивность восприятия боли становится не адекватной вызывающему ее стимулу. Болевые импульсы от кишки приходят в головной мозг. Так как головной мозг получает чрезмерно сильный импульс, то и ответный сигнал, направленный им к кишке, также является избыточным. В ответ на полученный сильный импульс возникает нарушение двигательной активности кишки, что Вы ощущаете как боли в животе, вздутие живота, поносы или запоры.
Можем ли мы повлиять на интенсивность импульса, идущего от кишки к мозгу или в обратном направлении? Теоретически можем, практически же это достаточно затруднительно. Подобно тому, как воды множества ручейков, впадая в реку, несущую их к океану, становятся неразличимыми, так и сигналы от многих органов, следующие в переплетении нервных волокон к мозгу практически неразделимы, и выделить «дорожку», по которой следует информация от кишки практически невозможно.
Можем ли мы повлиять на интенсивность импульса, формирующегося в мозге? Да, и достаточно эффективно.
Помните! Выбор метода лечения определяет врач!
Заслуженный деятель здравоохранения РТ,
врач-терапевт высшей категории,
доктор медицинских наук, профессор