если капельница закончилась а рядом никого что делать
Капельница — внутривенное введение лекарств
В клинике «ПрофМедЛаб» можно поставить капельницу с препаратами, которые вам назначил врач в другой больнице, либо предварительно посетить нашего доктора и получить назначения.
«Что-то таблетки мне не помогают, поставьте лучше капельницу», — похожие просьбы от пациентов наверняка приходилось слышать каждому врачу.
Человек зачастую считает так: чем сложнее процедура, тем лучше она помогает. Хотя лекарство в таблетках и в системе для внутривенных инфузий может быть одним и тем же.
Однако, если нужного эффекта всегда можно было бы добиться при помощи таблеток и уколов в мышцу, ни один врач не стал бы заставлять пациентов лежать «под капельницей». Капельные внутривенные вливания имеют некоторые преимущества:
Если внутривенные препараты назначил врач другого лечебного учреждения, то необходимо предъявить направление от лечащего врача с подписью, и синей печатю медицинской организации, где получено направление.
Виды капельниц
Какие задачи помогают решать капельницы?
Внутривенные капельные инфузии помогают:
Как ставят капельницы?
Система для внутривенных вливаний представляет собой тонкую гибкую трубку из полимерного материала, на одном конце которой находится толстая короткая игла из пластика, на другом – металлическая игла, как на обычном шприце. На трубочке есть специальный зажим – им регулируют скорость вливания.
Толстой иглой протыкают пробку флакона с раствором, тонкую вводят в вену и закрепляют пластырем. Раствор поступает в вену под действием силы тяжести – поэтому флакон должен быть перевернут и приподнят. Для этого используют специальные штативы.
Внутривенное капельное вливание – процедура довольно долгая, а от некоторых лекарств может немного кружиться голова, поэтому пациента укладывают на кушетку.
Что делать, если у человека «плохие» вены, а капельницу нужно поставить не один раз? На такой случай есть удобные внутривенные катетеры. Такой катетер представляет собой тоненькую трубочку, внутри которой находится игла. После введения в вену врач вытаскивает иглу, а катетер остается – у него есть специальные «крылышки», за которые его удобно крепить пластырем к коже. Многие катетеры оснащены дополнительным отверстием-портом. Через него можно быстро промыть катетер или ввести лекарство.
Внутривенный катетер можно носить 3 дня. Потом его нужно удалить, иначе в вене может начаться воспаление.
Какие бывают побочные эффекты от капельниц?
Самое распространенное осложнение капельницы – гематома. Иногда она возникает из-за того, что у медицинской сестры «рука дрогнула», а иногда – из-за ломких стенок вен, высокого кровяного давления, плохой свертываемости крови. Обычно проблема решается йодными сеточками и компрессами.
Риск инфекции равен практически нулю. Сейчас в больницах используют исключительно одноразовые системы для внутривенных вливаний в стерильных пакетах. Медработник вскрывает пакет при пациенте.
У некоторых людей есть аллергия на лекарства. При внутривенных введениях реакция возникает быстро и бурно, потому что препарат поступает сразу в кровь. Это бывает редко, но все же никто не застрахован. В процедурном кабинете есть всё необходимое, чтобы сразу оказать помощь.
Воздушная эмболия – состояние, когда в вену попадает пузырек воздуха. Он может перекрыть сосуд в сердце или в головном мозге – это приведет к инфаркту или инсульту. Тут многое зависит от внимательности медсестры: она должна проследить, чтобы в капельницу не попал воздух.
Иногда, особенно при использовании внутривенных катетеров, в вене развивается воспаление, образуются тромбы.
Если во время процедуры у вас проявилась боль, жжение или другие неприятные ощущения в месте, где находится игла, нужно немедленно сообщить медработнику.
О том, как правильно поставить капельницу, можно рассказывать долго. Но в конечном счете многое зависит от опыта и аккуратности медицинской сестры. Наши медсестры делают это «на отлично». Инфузии проводятся в уютном и хорошо оборудованном процедурном кабинете. Запишитесь на процедуры по телефону: +7 (495) 120-08-07.
Последствия воздуха в вене
Врачи заинтересовались возможностью переливания крови только в середине семнадцатого века, но различного рода инъекции, в том числе и в вену, проводились еще во времена Гиппократа, что было подробно описано в его многочисленных трудах на медицинскую тематику. Невзирая на примитивный уровень медицины в то время (по современным меркам), уже тогда эскулапы знали, что воздух в вене может стать причиной угрожающих последствий для здоровья, а иногда и смерти, но пока человечество не придумало более действенных средств введения медицинских препаратов и биологических жидкостей, чем ставшие привычными для всех уколы и капельница.
Такое положение вещей обусловлено доступностью капельниц и шприцов, их эффективностью, простотой использования и относительной безопасностью. Она не является абсолютной не из-за опечатки автора, а в силу ряда объективных факторов. Один из наиболее значимых – возможность проникновения воздуха в кровяное русло в процессе выполнения инъекции. Ни одно млекопитающее не может жить без кислорода, но его присутствие в вене и внутри кровяной системы человека может стать причиной очень серьезных осложнений, в том числе непоправимых. В этой статье речь пойдет о природе деструктивных процессов, вызванных попаданием воздуха в вену, их последствиях и профилактических мерах, призванных предупредить ситуацию.
Нужна помощь с внутривенным уколом?
Поставим укол у вас на дому через 1 час
Как воздушный пузырек может попасть в кровь
Каждый студент медицинского учебного заведения любого уровня аккредитации с первых курсов знает, что перед выполнением инъекции следует убедиться в отсутствии воздуха в игле, шприце или капельнице. Он должен вытесняться жидкостью перед ее введением в вену, в чем каждый медработник обязан убедиться перед началом процедуры. Игнорирование этого правила говорит об отсутствии квалификации у специалиста, либо о банальном человеческом факторе, по причине которого может допускаться потенциально фатальная ошибка. Воздух при инъекциях в вену может проникнуть внутрь только в силу вышеописанных факторов.
Последствия попадания воздуха
Ситуации, в которых воздух оказался в вене, в медицинской литературе называются эмболией. Они случаются крайне редко, но если имеют место, в организме может происходить следующее:
Несмотря на то, что возможность проникновения воздуха в кровеносную систему при внутривенном уколе или постановке капельницы нельзя исключить полностью, медики уверяют, его объем не сможет нанести ощутимого вреда здоровому человеку. Опасными последствиями чреваты только сознательное введение внушительного количества воздуха или его случайное проникновение в ходе оперативного вмешательства, ранения, родов, в прочих внештатных ситуациях.
Признаки попадания воздуха в кровеносную систему
Если оплошность была допущена, это не всегда можно заметить визуально. Если же после инъекции появились следующие признаки, можно с большой долей вероятности предположить, что он попал туда:
Что делать, если воздух все же попал в вену
Если инцидент имел место в стационаре, медицинский персонал должен незамедлительно принять меры, призванные не допустить появление негативных последствий. К ним относятся:
Если воздух проник в вену дома, следует незамедлительно обратиться к квалифицированным специалистам, вызвав скорую помощь. До ее приезда нужно снять капельницу и принять удобное положение. Если имеет место вздутие вены, имеет смысл перетянуть ее, чтобы не допустить попадание воздуха в миокард.
Профилактические меры
В медицинской литературе вены классифицируются как кровеносные сосуды, обеспечивающие транспортное сообщение для кровотока от всех жизненно важных органов к миокарду. Их важность для организма невозможно переоценить. Чтобы не дать капельнице возможности повредить их и причинить вред организму, допустив попадание воздуха в сосуды, необходимо придерживаться простых правил при выполнении любого рода инъекций в вену:
Доверять установку капельниц следует только квалифицированным профессионалам, идеально, если процедура будет выполняться в условиях стационара. Если такой возможности нет, следуйте рекомендациям, приведенным выше и удаляйте воздух из медприспособлений до того, как катетер или игла окажутся в вене. Так Вы убережете сосуды от повреждений, но и предупредите негативные последствия.
Случайная инфузия мимо вены — как выявить и что делать?
Вероятность инфильтрации и экстравазального введения значительно уменьшается, если медицинская сестра понимает причины этих явлений, правильно выбирает вену для пункции или катетеризации и оборудование, а также тщательно следит за пациентом.
В соответствии со стандартами сестринской практики, инфильтрацией называется непреднамеренное введение раствора лекарственного средства в ткани, окружающие вену. Такие лекарственные средства могу вызывать раздражение окружающих тканей, если они окажутся в подкожной клетчатке, если же они выливаются на кожу, может развиваться контактный дерматит. Экстравазация — это введение значительного количества раствора лекарства мимо вены, и в некоторых случаев она сопровождается даже тканевыми некрозами.
В связи с этим, надо помнить, что некоторые растворы лекарственных средств не предназначены для ведения в периферические вены. Инфильтрация и экстравазация возникают чаще всего тогда, когда катетер не полностью находится в просвете вены, или же в стенке вены есть разрыв, который способствует утечке раствора. Причины этого явления:
Хотя чаще всего инфильтраты и экстравазаты возникают при инфузии в периферическую вену, эти осложнения могут развиваться и при использовании центральных венозных катетеров и имплантируемых портов. В этом случае последствия могут быть катастрофическими вследствие большого объема используемого раствора, и еще потому, что эти устройства используются для введения концентрированных и вязких растворов.
В большинстве случаев инфильтраты не приводят к тяжелому поражению тканей, но для пациента они очень некомфортны. Также приходится удалять катетер из вены и устанавливать новый, что может уменьшить число потенциально доступных вен, отнимает время и увеличивает затраты.
Самые серьезные последствия наступают, когда вне просвета сосудов оказываются раздражающие растворы, например, содержащие кальций, калий или препараты для химиотерапии. Повреждение тканей может напрямую зависеть от рН раствора: сильно щелочные или кислые растворы вызывают самые настоящие химические ожоги. Значительно концентрированные лекарственные препараты могут даже вызывать некроз тканей.
Степень повреждения при инфильтрации или экстравазации может зависеть от того, как быстро будут предприняты все меры, так как даже небольшое количество жидкости создает компрессию и повреждение. При раннем выявлении и лечении инфильтратов и экстравазатов можно предупредить повреждение нервов и тканей, и предупредить хирургическое вмешательство. Неспособность своевременно распознать эти осложнения может привести к стойкой деформации, и потере функции, даже в том случае, если пациенту будет проведена реконструктивная операция. Часто такие ошибки заканчиваются судебным процессом.
Чтобы избежать проблем, нужно быть настороженным в отношении признаков и симптомов инфильтрации и экстравазации, которые включают в себя:
Дискомфорт и жжение при инфузии раздражающего или вязкого раствора может указывать на повреждение сосуда. Жалоба на боль в месте установки катетера или иглы в вену — это основной признак того, что нужно быстро вмешиваться. В этом случае необходимо принять следующие меры:
До введения вязкого, могущего вызвать сужение сосуда, или токсичного раствора лекарственного средства, необходимо знать, какие нейтрализующие вещества (антидоты) применяются при экстравазации и инфильтрации.
Для предотвращения инфильтрации, нужно выбирать подходящую вену. Выбирайте гладкую и упругую вену, которая не похожа на веревку с узлами. Избегайте сгибательных поверхностей суставов, так как здесь смещение катетера происходит особенно часто. Если такое место — единственное, куда можно установить катетер, используйте шину. Если пациент в сознании, инфузия долгая, а ему хочется двигаться, и например, читать книжку, то лучше избегать использования вен кисти.
Чаще всего оптимально катетеризировать вены предплечья, особенно внутренней его части. Кости — это естественная шина, вены достаточно хорошо фиксированы, поэтому вероятность смещения катетера значительно уменьшается.
Начинайте выбирать вену на предплечье так низко, насколько это вообще возможно (не стоит использовать место сделанной недавно венепункции), но не стоит ипользовать вены на внешней поверхности предплечья около запястья, так как там близко проходят нервы. Лучше не использовать вены внутренней части ниже локтя (антекубитальная ямка) — инфильтрацию в этой зоне очень легко просмотреть и она бывает немаленькой. При значительно инфильтрации в антекубитальной ямке жидкость сдавливает важные анатомические структуры и может привести к повреждению нервов и некрозу тканей.
Чтобы раствор лекарственного препарата максимально смешивался с кровью, выбирайте катетер минимально возможного диаметра, это позволит крови смешиваться с инфузатом, и обеспечить его адекватное разведение.
Всегда водите иглу срезом вверх, чтобы уменьшить риск сквозного прокола вены, тщательно фиксируйте катетер, чтобы он не смещался, особенно у детей и пожитых.
После того, как врач установит катетер в центральную вену, или медсестра — периферическую, место пункции проверяют каждые час-два, особенно если проводится длительная инфузия. Убедитесь, что место пункции вены хорошо видно (лучше применять прозрачные заклейки, а не марлевые салфетки).
Регулярно проверяйте, не появилось ли напряжения и отека в месте введения катетера. Спрашивайте пациента, нет ли боли, если говорить он не может, проверяйте место пункции чаще. Если вы заметите инфильтрацию или экстравазацию, сразу же прекращайте инфузию, и проверяйте, что произошло. Если инфильтрат большой, или раствор был раздражающий — немедленно зовите врача. Если катетер остался на месте, можно попробовать шприцом аспирировать часть попавшей в ткани жидкости, также через катетер можно вести антидот.
После удаления катетера больную руку надо держать в приподнятом положении (например, на подушке), и приложить холодный компресс, если это лекарства для химиотерапии — то теплый компресс. Если появляется некроз (обычно через может быть необходимой консультация хирурга.
Как документировать осложнения инфузионной терапии
Во-первых, нужно измерить участок измененных тканей, чтобы потом можно было оценить эффективность лечения. Обязательно нужно отслеживать состояние кожи и мягких тканей, чтобы избежать тяжелых осложнений, также это помогает оценить качество медицинской помощи.
Применение устройств для фиксации конечности, особенно в детской и гериатрической практике, может давать удивительные результаты: частота смещения катетеров может снизиться до нуля, и не будет тяжелых последствий. Соблюдение описанных выше несложных приемов может предотвратить осложнение. Ну а если оно все-таки возникло, то последствия можно сделать минимальными, если быстро и адекватно реагировать на случившееся.
Отдельно — о центральных венозных катетерах и имплантируемых портах
В соответствии с международными стандартами, раствор лекарственного средства, имеющий рН менее 5 и более 9, не должен вводиться через периферические вены. Например, это — ванкомицин (pH, ∼2.4) и фенитоин (pH, ∼12). То же самое касается и растворов, содержащих более 5% гидролизата белков, или 10% глюкозы.
Поскольку экстравазация такого раствора может иметь катастрофические последствия, то все их вводят через центральный венозный катетер или имплантируемый порт. Если приходится однократно вводить такой раствор в периферическую вену, то его вводят через толстый катетер, через боковой порт во время инфузии физиологического раствора, предпочтительнее иметь отдельный катетер для таких целей.
При введении вязкого или раздражающего раствора через центральный венозный катетер, всегда следует проверять обратный ток крови по катетеру, и часто делать это повторно во время инфузии. Если обратного тока крови нет, то это можно указывать на выход катетера из просвета вены, и утечке раствора в окружающие ткани. Также может быть тромбоз катетера — в этом случае срочно останавливайте инфузию и зовите врача во избежание тяжелых последствий.
Иногда врач проводит контрастное исследование под контролем рентгена, чтобы убедиться в проходимости катетера и может растворить тромб.
Если венозный доступ осуществляется через имплантируемый порт, важно выбирать иглу адекватной длины, чтобы она не выскочила из порта, и раствор не ушел бы в окружающую клетчатку. Если же игла окажется слишком длинной, то это может привести к повреждению мембраны порта, в результате чего экстравазация будет происходить уже через мембрану.
Когда инфузия лекарственного средства проводится через имплантируемый порт, нужно часто осматривать место установки порта, как и при работе с периферическим венозным катетером, чтобы своевременно выявить любую утечку или отек подкожной клетчатки рядом с портом. Если пациент жалуется на ЛЮБОЙ дискомфорт, немедленно прекращайте инфузию и посмотрите, что случилось. При подозрении на проблемы с портом — срочно зовите врача. Иногда порт может отсоединяться от катетера, и в этом случае пациенту нужна немедленная операция.
Шкала оценки инфильтравии в месте инфузии (Journal of Infusing Nursing, 2006)
0 баллов — нет никаких симптомов
1 балл — напряженная кожа, отек до 2.5 см в диаметре, холодная наощупь кожа, боль может быть, а может и не быть
2 балла — Кожа натянута, отек от 2 до 12 см в любом направлении, кожа холодная наощупь, боль может быть, а может и не быть
3 балла — кожа напряжена и просвечивает, большой отек — больше 15 см, в любом направлении, кожа холодная наощупь, боль средняя или умеренная, может быть онемение
4 балла — Кожа напряжена, просвечивает, плотная, может быть даже повреждена, обесцвечена, имеется выраженный отек, более 15 см, в любом направлении, отек глубокий, есть нарушения кровотка, боль от умеренной до выраженной, могут быть синяки
К последней, самой тяжелой степени инфильтрации, также относится утечка любого препарата крови, раздражающего или очень вязкого раствора.
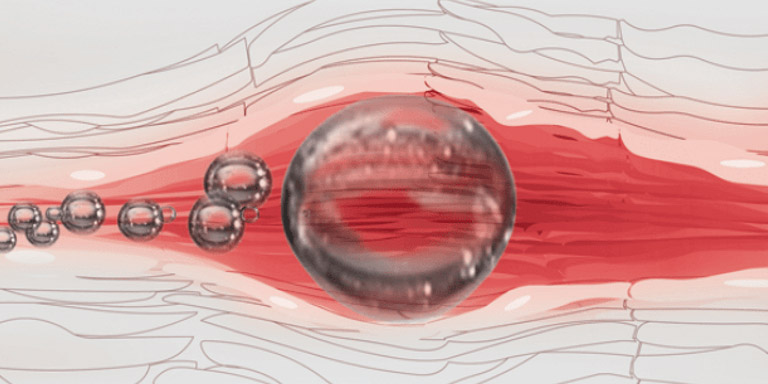
Воздух в вене
— Тебе тоже знакомо это чувство, когда медсестры рядом нет, и кажется, что раствор в капельнице вот-вот закончится и в вену попадёт воздух?
На самом деле — не попадёт. Всё дело в устройстве капельницы. Она сделана так, что жидкость попадает в вену под собственным весом. Давление столба жидкости выше чем внутривенное давление. Даже если капельница останется пустой, давления воздуха недостаточно для того, чтобы он самостоятельно проник в сосуд.
— А как же кино, где нехороший человек подкрадывается к постели хорошего, но больного человека, вводит ему в катетер пустой шприц и нажимает на поршень, а хороший человек начинает конвульсивно дёргаться и звук, отсчитывающий пульс превращается в непрерывный писк?…
Закупорка кровеносного сосуда пузырьком воздуха теоретически возможна и называется искусственной воздушной эмболией. Риск летального исхода при попадании воздушных пузырьков в кровь есть, но он ничтожно мал. Опасный объём — это не менее 20 кубических сантиметров воздуха, при этом он должен сразу попасть в крупные артерии.
Пробка не обязательно перекроет просвет сосуда. Она может долгое время двигаться по кровеносному руслу, частями попадать в более мелкие сосуды, затем в капилляры и там поглощаться стенками сосудов.
Что происходит, когда воздух вводят в вену?
Редко! И уж точно не из-за воздуха из капельницы.
«Просто как овощ». Почему люди продолжают болеть и через год после ковида
МОСКВА, 29 сен — РИА Новости, Альфия Еникеева. По разным данным, от 20 до 75 процентов переболевших COVID-19 и полгода спустя страдают от его последствий. Среди основных симптомов — хроническая усталость, одышка, выпадение волос, панические атаки, проблемы со сном. Медики называют это постковидным синдромом. В России его диагностируют каждому пятому пациенту. Как эти люди живут и борются с осложнениями — в материале РИА Новости.
«Ничего делать не могла»
Плюс появились проблемы с сосудами на ногах и в глазах. Я даже думала, что у меня разрыв сетчатки на фоне кислородного голодания и повреждения сосудов. Но офтальмолог ничего не нашел, слава богу. Назначил капли, не помогли — глазные яблоки будто болели изнутри. Я консультировалась с разными врачами, никто ничего не мог толком сказать. Прописывали лекарства. От одних становилось только хуже, другие совсем не действовали.
Так как я индивидуальный предприниматель, смогла себе организовать очень лайтовый режим труда. Первые три месяца, до января, не работала вообще. Бизнес просто встал. Никаких доходов — проедала подушку безопасности.
«Пришлось уволиться с работы»
Александр Корчевный, 39 лет, Экибастуз, Казахстан. Сейчас лечится в Новосибирском центре профилактики тромбозов
Я заболел в начале июня 2020 года, заразился, предположительно, на работе. Сдал ПЦР-тест — положительный. Меня отправили на добровольную изоляцию в инфекционную больницу на 18 дней. Как оказалось, зря: родные один за другим заболели ковидом.
В стационаре особо ничем не лечили, только наблюдали, поскольку болезнь протекала не тяжело. Было легкое недомогание около трех дней, потом два дня плохо сбиваемая температура до 38. Пропали запахи, снизился аппетит, появились проблемы со сном. Первый «звонок» был дней через десять после постановки диагноза. Началась неожиданная тахикардия, паническая атака и подскочило давление. Сделали укол эуфиллина. Вроде немного полегчало.
Из больницы выписался не больной и не здоровый. Очень хотелось домой после изоляции. Но дальше было только хуже. Постепенно добавлялись новые симптомы, связанные с нервами и сосудами. Начались бесконечные походы по врачам. Никто из них до конца не понимал, в чем дело и как меня лечить. Все анализы более-менее спокойные. В течение года проходил курсы у пяти невропатологов в разных городах. Все ставили два диагноза: вегето-сосудистая дистония и синдром хронической усталости. Все намекали на психолога. У него я тоже побывал, он нарушений не выявил.
«Волосы лезли клочьями»
Наиля Вагизова, 38 лет, Казань
Когда я выписывалась из больницы, меня никто не предупреждал, что это может затянуться так надолго и восстановление будет столь тяжелым. От государственной медицины сейчас никакой помощи. Врачи в поликлинике ничего не говорят. Я сама сдаю все анализы платно, пью витамины, собираю информацию в интернете, от людей, которые тоже переболели. Я по профессии врач-лаборант, поэтому начала самостоятельно в теме разбираться и контролировать свое состояние.
«Мне легче думать, что это не ковид»
Заболела коронавирусом я в конце прошлой осени, но в декабре был уже хороший анализ. Про постковид меня врач сразу предупредила. Она сама перенесла COVID-19 и знает, что это такое. Сейчас время от времени у меня проявляются какие-то типичные симптомы, но я осознанно списываю их на основное заболевание. Мне так легче.
Я постоянно под медицинским наблюдением. Меня регулярно навещает врач. Мне бесплатно выдают антиагреганты, получаю в аптеке довольно дорогой антикоагулянт. На дом приезжают осматривать узкие специалисты и берут анализы. Но я редко беспокою поликлинику просьбами. Научилась с приступами справляться сама. В целом просто надеюсь, что рано или поздно тело приспособится к чужому вирусу. Если до сих пор выжила с таким списком болезней и даже перенесла ковид, значит, надо благодарить гены и ангела-хранителя.
«Главное — довериться врачам»
Валентина Нелюбова, 59 лет, Москва
Сейчас, слава богу, все позади. Восстанавливалась после ковида несколько месяцев, долго рассказывать. Но все закончилось хорошо. Я очень благодарна врачам филиала дневной больницы Алексеева при поликлинике 121-й, что в Южном Бутово. Они реально помогают справиться с постковидным синдромом, с депрессивным состоянием. Многие боятся психбольниц. Это какое-то неправильное толкование, непонимание. А ведь только квалифицированные психологи могут добраться до проблем постковида и помочь. По крайней мере, мне помогли.
«Это уже самостоятельное заболевание»
По данным исследователей Сеченовского университета, в России от постковидного синдрома страдают больше 20 процентов пациентов, перенесших коронавирусную инфекцию. Среди самых частых жалоб — слабость (точнее, быстрая утомляемость), одышка, тревога, депрессия, проблемы со сном и выпадение волос.
«Постковидный синдром (ПКС) — это симптомокомплекс, который возникает вследствие перенесенной коронавирусной инфекции. Это очень широкое понятие, которое может включать поражение нервной, сердечно-сосудистой систем, органов желудочно-кишечного тракта, мышечную атрофию. Могут быть даже какие-то психические проявления. Его продолжительность — дело сугубо индивидуальное. У кого-то основные симптомы в легкой форме разрешаются в течение двух-трех месяцев. У других сохраняются до года и даже больше. О максимальных сроках говорить рано. Мы пока только наблюдаем это заболевание, изучаем его. По моему опыту — дольше всего у пациентов держатся различные нарушения неврологического характера, поражения периферической нервной системы», — рассказал РИА Новости заведующий кафедрой спортивной медицины и медицинской реабилитации Сеченовского университета, эксперт Лиги здоровья нации профессор Евгений Ачкасов.
По его словам, симптомы ПКС, их выраженность и продолжительность часто зависят от тяжести течения COVID-19, но не всегда. Так, среди пациентов немало людей, которые относительно легко перенесли сам ковид, а от его осложнений мучаются уже более года.
«Основа реабилитационных программ при постковидном синдроме — дыхательная гимнастика, циклические физические упражнения, кардиопротекция. Мы стремимся защитить сердечную мышцу как медикаментозно, так и различными физиотерапевтическими вариантами. Используем массажи, барокамеры. Достаточно широкий спектр. Но надо понимать, что зачастую дома реабилитировать таких пациентов очень сложно. Лучше госпитализировать. Постковидный синдром — это уже самостоятельное заболевание, и к нему надо относиться очень серьезно», — подчеркнул профессор.
Однако если симптомы ПКС ярко выражены, а возможности обратиться к врачу нет, то специалисты советуют заниматься скандинавской ходьбой. Этот вид физической активности хорошо влияет на сердечно-сосудистую и дыхательные системы. А вот надувать шарики для восстановления объема легких ни в коем случае нельзя, чтобы не получить дополнительную легочную травму.