Горчичники на ноги для чего
Индивидуальные схемы лечения пневмонии
Пациентов с лёгким течением воспаления лёгких лечат амбулаторно. При среднем и тяжёлом течении заболевания больных пневмонией госпитализируют в клинику терапии. Особо тяжёлые пациенты лечатся в отделении реанимации и интенсивной терапии.
Антибактериальная терапия
Основой лечения пневмоний является антибактериальная терапия. В Юсуповской больнице пульмонологи используют новейшие препараты, зарегистрированные в РФ. При поступлении больного пациента в клинику терапии выбор антибиотика осуществляется эмпирически. Врачи учитывают эпидемиологическую и клиническую ситуации, данные рентгенографии легких.
Поскольку чаще всего заболевание вызывают пневмококки, стартовую терапию начинают с пенициллинов и аминопенициллинов. Препаратами второго ряда являются цефалоспорины. При аллергии к β–лактамным антибиотикам все эти лекарства не применяют. Альтернативными средствами являются макролиды.
При тяжелом течении пневмонии врачи Юсуповской больницы для начальной терапии выбирают антибактериальные средства широкого спектра действия. Они используют сочетания антибиотиков, позволяющих подавлять максимальное число возможных возбудителей инфекции. Препараты вводят внутривенно и внутримышечно.
В клинике терапии врачи широко используют для лечения пневмоний новую генерацию фторхинолонов:
Они обладают высокой эффективностью, подавляют грамположительную и грамотрицательную микрофлору, а также внутриклеточные микроорганизмы (микоплазму, хламидии, легионеллу).
При внутрибольничных пневмониях наиболее частыми возбудителями являются грамотрицательные палочки и стафилококки. В этих случаях для лечения воспаления легких используют сочетания метронидазола с цефалоспоринами III поколения или ципрофлоксацином. Пациентам после черепно-мозговых травм проводят монотерапию цефалоспоринами IV поколения или ципрофлоксацином, при необходимости используют сочетание цефалоспорина III поколения с ципрофлоксацином или аминогликозидами.
Антибактериальная терапия в амбулаторных условиях
Лечение воспаления легких у взрослых в домашних условиях возможно у пациентов двух групп, различающихся между собой по возбудителю инфекционного заболевания и тактике антибактериальной терапии.
В первую группу включены пациенты без сопутствующей патологии в возрасте до 60 лет. У них адекватный клинический эффект может быть получен при применении антибиотиков для приема внутрь. Врачи Юсуповской больницы этим пациентам проводят монотерапию амоксициллином или макролидными антибиотиками. При непереносимости β-лактамов или подозрении на атипичную природу заболевания отдают предпочтение макролидам. В качестве альтернативных препаратов используют фторхинолоны.
Во вторую группу включены лица пожилого возраста и пациенты с сопутствующими заболеваниями, которые являются факторами риска неблагоприятного прогноза при воспалении лёгких. Это:
хроническая обструктивная болезнь легких;
хроническая почечная или печеночная недостаточность;
дефицит массы тела;
алкоголизм и наркомания.
У пациентов этой группы получают адекватный клинический эффект при назначении пероральных антибиотиков. При наличии сопутствующих заболеваний в развитии пневмонии у данной категории больных возрастает вероятность наличия грамотрицательных микроорганизмов. Поэтому показано назначение амоксициллина клавуланата. Пациентам в связи с высокой вероятностью хламидийной природы воспаления легких проводят терапию β-лактамами и макролидами. Альтернативой комбинированной терапией является применение респираторных фторхинолонов (левофлоксацина, моксифлоксацина).
Преимущество парентерального применения антибиотиков перед приемом внутрь в амбулаторных условиях не доказано, поэтому их вводят внутримышечно только в исключительных случаях. Пациентам старше 60 лет при отсутствии сопутствующих заболеваний применяют цефтриаксон для внутримышечного введения. Препарат можно назначать в сочетании с макролидами или доксициклином.
Первоначальную оценку эффективности лечения пневмонии в домашних условиях проводят через 48–72 часов после начала лечения, во время повторного осмотра врача Юсуповской больницы. Основными критериями эффективности, позволяющими врачам делать заключение о наличии положительной динамики, являются:
уменьшение симптомов интоксикации;
снижение интенсивности одышки и других симптомов дыхательной недостаточности.
Если у пациента симптоматика прогрессирует или сохраняется высокая лихорадка и признаки интоксикации, лечение признают неэффективным, пересматривают тактику антибактериальной терапии, повторно оценивают целесообразность госпитализации. При отсутствии адекватного эффекта при лечении амоксициллином его заменяют на макролидный антибиотик.
При легком течении пневмонии антибиотики отменяют в случае стойкой нормализации температуры тела на протяжении 3–4 дней. При таком подходе длительность лечения составляет от 7 до 10 дней. У пациентов с микоплазменной или хламидийной пневмонией продолжительность терапии составляет 14 дней.
Сохранение отдельных клинических, лабораторных или рентгенологических признаков пневмонии не является абсолютным показанием к продолжению терапии антибиотиками или ее модификации. У подавляющего количества больных воспалением легких разрешение происходит самостоятельно или под влиянием симптоматической терапии. При длительно сохраняющейся клинической, лабораторной и рентгенологической симптоматике воспаления легких врачи Юсуповской больницы проводят дифференциальную диагностику с такими заболеваниями, как туберкулез, рак легкого, застойная сердечная недостаточность.
Симптоматическая терапия
Для улучшения дренажной функции бронхов и восстановления бронхиальной проходимости пациентам показан прием бронхолитических средств (эуфиллин, астмопент, теофедрин, эуспиран) и отхаркивающих препаратов. В начале заболевания при сильном непродуктивном кашле применяют противокашлевые лекарственные средства (кодеин, либексин). Неотъемлемым компонентом комплексной терапии пневмоний является нормализация иммунных механизмов защиты и неспецифической реактивности организма. Для стимуляции иммунитета (тималин, Т-активин, продигиозан, гамма-глобулин, экстракт алоэ).
Всем больным пневмонией назначают оксигенотерапию. В случае тяжелого течения заболевания пациентов с пневмонией госпитализируют в отделение реанимации и интенсивной терапии. При наличии показаний им проводят искусственную вентиляцию легких с помощью новейших аппаратов ИВЛ.
Симптоматическое лечение воспаления легких в домашних условиях производится с целью облегчения общего состояния пациента и нивелирования симптомы заболевания. Врачи Юсуповской больницы назначают пациентам муколитические и бронхолитические препараты. Муколитики (АЦЦ, карбоцистеин и амброксол) способствуют выведению мокроты из дыхательных органов. Амброксол усиливает действие антибиотиков. Для ингаляций бронхолитиков пациенты дома пользуются небулайзерами.
Жаропонижающие средства (анальгин, ацетилсалициловую кислоту или нестероидные противовоспалительные препараты) назначают только в случае непереносимости пациентом высокой температуры. В комнате, где лежит лихорадящий больной, следует обеспечить температуру не выше 18 градусов, установить увлажнитель воздуха. Для уменьшения симптомов интоксикации пациентам рекомендуют употреблять не меньше 2,5-3 литров жидкости в сутки.
Во время лечения из рациона исключают тяжелую для желудка пищу, содержащую большое количество жиров. В рацион включают паровые блюда из нежирных сортов мяса и рыбы, молочнокислые продукты, творог, сыр. В меню должны быть свежеотжатые фруктовые соки.
Горчичники при пневмонии
Можно ли ставить горчичники при воспалении лёгких? Горчичники при пневмонии являются вспомогательной методикой лечения заболеваний органов дыхания. Они действуют рефлекторно. Эфирное горчичное масло раздражает кожные покровы, в результате чего формируется местная гиперемия, происходит расширение сосудов, раздражение рецепторов кожи. Увеличивается порог возбудимости симпатической нервной системы, стимулируется иммунитет. Рефлекторно расширяются кровеносные сосуды лёгких, улучшается микроциркулляция, что способствует быстрому разрешению воспалительного инфильтрата.
При воспалении лёгких можно ставить горчичники, но следует учитывать наличие следующих противопоказаний:
Противопоказаниями к постановке горчичников является туберкулёз лёгких, психическое перевозбуждение пациента и судорожный синдром. Можно ли горчичники при воспалении лёгких применять в острой стадии заболевания? Горчичники ставят только спустя 3 дня после нормализации температуры тела.
Лечение воспаления легких в Москве
Пациенты могут лечиться дома и принимать в отделении реабилитации Юсуповской больницы физиотерапевтические процедуры: диатермию, индуктотермию, СВЧ, УВЧ. Рассасыванию очага воспаления в легких способствуют массаж грудной клетки и лечебная физкультура.
Получите консультацию опытного и квалифицированного врача, позвонив по телефону. Доктора Юсуповской больницы проводят лечение пневмонии легкой и средней степени тяжести в домашних условиях. Пульмонологи индивидуально составляют схему терапии каждому пациенту, учитывая его индивидуальные особенности и течение заболевания.
Горчичники: актуальны ли сегодня?
Современная аптека предлагает широкий ассортимент согревающих мазей и лекарств от простуды, однако было время, когда в домашней аптечке их заменяло всего лишь одно средство – горчичники.
Как «работают» горчичные пакетики и когда их можно применять? Расскажем в нашей статье.
Горчица – не только приправа
Лечебный эффект от применения горчичников обусловлен наличием в зернах горчицы эфирного масла, которое выделяется при нагревании. Находясь на коже, горчичники оказывают согревающее и раздражающее действие, что приводит к местному расширению кровеносных сосудов, в результате чего усиливается приток крови к нужной области организма.
Также в горчице содержатся фитонциды, подавляющие рост и размножение болезнетворных микроорганизмов, поэтому горчичники оказывают противовоспалительное действие.
Когда применяют горчичники?
Одними горчичниками нельзя вылечить болезнь. Врач может назначить их использование в комплексной терапии при следующих диагнозах:
Важно помнить про противопоказания к применению горчичников. Их нельзя использовать при повышенной температуре тела, аллергии на горчицу, наличии кожных повреждений, бронхиальной астме, легочных кровотечениях, онкологических заболеваниях и др. Также не рекомендуется использовать горчичники в период беременности и лактации.
Как правильно поставить горчичник?
Горчичные пакетики ставят на необходимую область тела в зависимости от заболевания: верхнюю часть груди, область легких, ступни, икроножные мышцы, поясницу, плечи, затылочную зону, шею. Нельзя их ставить на позвоночник, лопатки, молочные железы.
Перед использованием горчичники нужно опустить в емкость с водой, разогретой до температуры, указанной в инструкции. Затем их накладывают на тело горчицей вниз, сверху накрывают чистым полотенцем и теплым одеялом. Для использования горчичников в детском возрасте важно проконсультироваться с педиатром. Малышам пакетики рекомендуется класть не на кожу, а на слой марли или тонкой ткани, чтобы избежать ожога.
Держать горчичники нужно от 5 до 15 минут взрослым и от 3 до 5 минут детям, после чего их снимают, а кожу вытирают насухо. Если ощущается сильное жжение, то горчичники следует снять раньше.
Как правильно поставить горчичники
Испытанное годами средство не теряет популярность и сейчас. Горчичники применяются для лечения простуды, заболеваний бронхолегочной системы, позвоночника. Они помогают снять болевой синдром при сердечных болях и облегчают состояние при гипертонии. Чтобы средство давало максимальный эффект, нужно знать несложные правила применения горчичников.
Куда можно ставить
Область применения зависит от недуга, при котором назначено применение горчичников:
Как правильно поставить
Этот процесс несложный. Сначала следует приготовить все необходимое:
1. Емкость с тёплой водой;
2. Нужное количество горчичников;
3. Сухое полотенце;
4. Салфетки
Пациенту нужно устроиться в кровати. Если горчичники накладываются на спину и грудь, то сначала нужно наложить их на спину. Для этого, пациент садится в кровати и наклоняется вперёд, подставляя спину. Горчичник окунают в воду и быстро накладывают на нужное место. Тоже делается с другим. Затем надо укрыть их полотенцем и аккуратно уложить больного на спину. При этом, нужно придерживать полотенце, чтобы наложенные горчичники не «съехали».
Таким же образом прикладывают горчичники на грудь и тоже сверху укладывают сухое полотенце. Больного тщательно укрывают одеялом так, чтобы область поставленных горчичников была укрыта. Нужно выждать 15-20 минут (детям 5-10 мин.) качественные горчичники ощутимо пекут, но не сразу.
По истечении времени, их снимают. Место, где они были нужно хорошо укутать. Можно проложить сухое полотенце под одежду или завернуть сверху большим платком. Так нужно оставаться до утра.
Утром, после вечерней процедуры, не желательно выходить на улицу. Это может негативно повлиять на качество лечения. Накладывать горчичники на ноги, затылок, область сердца и позвоночника нужно тем же способом. Если используются горчичники-пакеты, то ставить их можно любой стороной. Листовые накладываются стороной, покрытой горчицей. Чтобы избежать ожога кожи, аленьким детям под горчичники подкладывают тканевую салфетку ил пелёнку.
Нужно следить за реакцией ребенка, если процедура применяется впервые.
В остальном, этот метод достаточно эффективный и безвредный. Желательно чередовать его с другими процедурами – растиранием, массажем. Тогда лечение будет комплексным и эффективным.
Защемление седалищного нерва
Защемление седалищного нерва – дискомфорт в нижней части тела, связанный со сдавливанием или раздражением самого нерва. Чаще всего недугу подвержены люди старше 30 лет.
Седалищный нерв – самый большой в нашем организме. Он охватывает большую часть тела – от пояснично-крестцового отдела позвоночника, далее проходит в ягодицу, по задней поверхности бедра и к нижней части ноги. Потому важно следить за его состоянием. Малейшее раздражение в одной части нерва приведет к боли по всему его участку. При отсутствии своевременного лечения постепенно теряется чувствительность и подвижность нижних конечностей.
Защемление может появиться из-за:
Поэтому специалисты разделяют недуг на два вида – первичный и вторичный. Первичный связан с пережатием нервного ствола поврежденной мышцей, а вторичный вызван патологией позвоночного столба, тазобедренных суставов, а возникает на фоне беременности или заболеваний органов малого таза.
Защемление нерва может развиваться быстрее при наличии лишнего веса. Также важно следить за поступлением необходимых витаминов и минералов в организм, так как их отсутствие или недостаток приводит к риску ускоренного развития заболевания.
Симптомы и лечение при защемлении седалищного нерва
Этот недуг довольно болезненный и бесследно не пройдет. Потому при появлении первых симптомов стоит показаться специалисту – неврологу, невропатологу или терапевту. Он назначит необходимое лечение и медицинские препараты.
Симптомы защемления седалищного нерва
Именно при наличии данных симптомов невропатологи, неврологи и терапевты диагностируют защемление седалищного нерва. Если у специалиста есть сомнения, то для полного прояснения ситуации пациента направляют на КТ или МРТ. По результатам процедур будут определены диагноз и лечение.
Симптомы у женщин при защемлении седалищного нерва
Недуг может возникнуть во время беременности. На втором или третьем триместре увеличенная матка давит на тазовые мышцы, тем самым вызывает спазм. У будущей мамы происходит перераспределение центра тяжести и смещаются поясничные позвонки. Также в области малого таза растущая голова плода сдавливает седалищный нерв.
На боли в пояснице жалуются от 40 до 80% беременных женщин. Однако не всегда причиной тому защемление седалищного нерва, оно наблюдается лишь в 5% случаев.
Врачи говорят, что недуг может пройти после родов. Однако терпеть боль до этого момента не стоит, лучше показаться специалисту, чтобы избежать серьезных последствий и усиления боли.
Лечение защемления седалищного нерва
Чаще всего боль настигает внезапно. Потому перед обращением к специалисту нужно проделать несколько простых шагов:
Неотложную медицинскую помощь необходимо вызывать при нестерпимой боли, которая не притупляется и не подавляется анальгетиками. В случаях более благоприятных тоже необходима медицинская помощь. Лучше всего обратиться к неврологу, невропатологу или терапевту. Как только боль будет купирована, обратитесь к врачу в местной клинике.
Как лечат защемление седалищного нерва?
После опроса о симптомах и осмотра врач направляет пациента на рентген, УЗИ, КТ, МРТ или общий и биохимический анализ крови. Процедуры необходимы для того, чтобы определить масштаб проблемы. Также на основе их результатов врач устанавливает причину защемления седалищного нерва и обнаруживает воспаления.
После чего специалисты прописывают противовоспалительные препараты, комплекс витаминов группы «В» и миорелаксанты. Также пациент может получить направление на физиотерапию и ЛФК. Обычно процедуры назначаются при нестерпимой боли, которая не уходит даже после комплексного лечения. В особых случаях доктор может прописать и дополнительные витаминные комплексы, антиоксиданты и обезболивающие средства. Таким образом будут сниматься не только симптомы недуга, но и начнется борьба с болезнью-возбудителем.
Дополнительно специалисты назначают и санаторно-курортное лечение, которое подразумевает бальнеологические процедуры, например, грязелечение.
При защемлении седалищного нерва к хирургическому вмешательству врачи обращаются редко. В таком случае показаниями будут запущенные формы остеохондроза, которые не поддаются терапии, или же объемные процессы в пораженной области – опухоли или абсцессы.
Лечение пяточной шпоры
Что же такое пяточные шпоры и откуда они берутся?
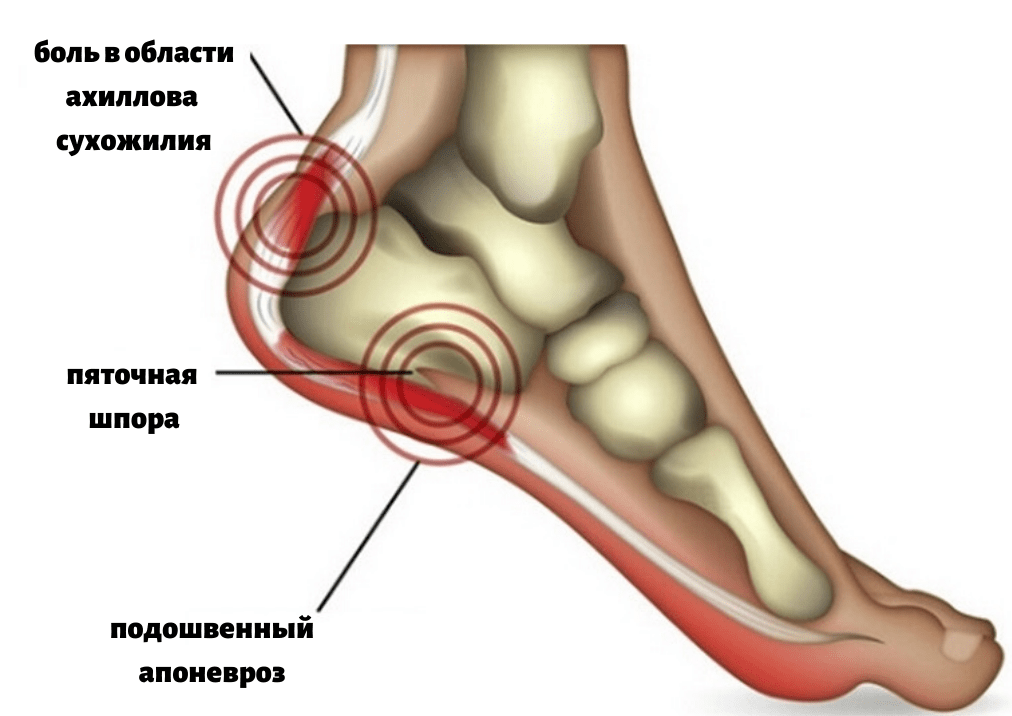
В результате различных процессов (избыточный вес, травма и др.) в данной области возникает хроническая травматизация сухожилия с образованием микронадрывов и постепенное развитие воспалительного процесса. Как компенсаторная реакция на травму и воспалительный процесс начинает образовываться костный вырост, он принимает форму шипа и, передавливая мягкие ткани подошвы стопы, вызывает характерные сильные боли в пяточной области. Самым значимым симптомом пяточной шпоры является сильная боль при ходьбе, особенно в самом начале ходьбы (так называемая, стартовая боль), при вставании со стула, с постели.
Основные причины образования пяточных шпор:
Проявления заболевания
Боли, возникающие при опоре на больную пятку, развиваются постепенно с ростом самой шпоры, характеризуются как жгучие или острые, с ощущением «гвоздя в пятке». Они могут локализоваться на внутренней поверхности больной пятки и переходить на всю стопу. При осмотре пяточной области нет никаких видимых изменений, редко отмечается отечность, болезненность определяется при надавливании на пятку. Интересно, что интенсивность боли не зависит от размера шпоры, что обусловлено, прежде всего, не наличием самой шпоры, а воспалительными изменениями в мягких тканях пятки. Диагноз пяточной шпоры подтверждается рентгенографией.
Основные принципы лечения пяточных шпор
1. Вначале необходимо выяснить причину развития воспалительного процесса в области подошвы и постараться максимально устранить ее. Т.е. выяснить, какой патологический процесс мог привести к избыточной травматизации фасции и возникновению воспаления. С этой же целью следует нормализовать вес, если он избыточный, дозировать физические нагрузки и ношение тяжестей, подобрать удобную, правильную обувь для занятий спортом и для повседневной носки. Снять и отложить в сторону неудобную обувь. На время экспресс-лечения следует ограничить нагрузку на ноги — сократить ходьбу и тем более бег или переноску тяжести насколько это возможно. Лучше носить удобные легкие кроссовки с хорошим супинатором.
2. Необходимо максимально возможное обеспечение физической разгрузки болезненной области, для чего рекомендуется подбор индивидуальных ортопедических стелек с выкладкой внутреннего и наружного продольного сводов, углублением и мягкой прокладкой под пяткой, а также временное ношение подпяточника с углублением или отверстием в центре. Как временную меру при лечении пяточной шпоры можно рекомендовать ношение обуви без задника;
3. Консервативное лечение направленно на ликвидацию воспалительного процесса и включает местное применение нестероидных противовоспалительных препаратов (гели и мази), обладающих противовоспалительным и рассасывающим эффектом. Но эти методы, как правило, приносят лишь только временный эффект, их обязательно нужно сочетать в комплексе с другими методами.
4. Наружное применение мазей при пяточной шпоре лучше сочетать с массажем стоп. Массаж при пяточной шпоре удобно делать самостоятельно.
5. В комплекс лечения пяточной шпоры включают теплые ванны с морской солью, содой. Ванночки необходимо делать перед применением мазей и массажа.
6. Определенные упражнения лечебной гимнастики с проведением массажа мышц стопы и голени — рекомендуются для улучшения кровоснабжения тканей стопы, с этой же целью можно проводить тепловые процедуры парафино- или озокеритотерапии.
7. В некоторых случаях (если развитие пяточной шпоры происходит на фоне артроза) в комплексной терапии рекомендуют прием хондропротекторов с анальгетическим и противовоспалительным эффектом, что останавливает прогрессивный воспалительный процесс, но эффект от внутреннего применения препаратов развивается только через 6 недель от начала лечения и сохраняется в течение 2–3 мес. после его отмены.
8. Методы медикаментозного лечения пяточной шпоры.
Официальная медицина на сегодняшний день разработала большое количество схем фармакологической терапии данного заболевания. Среди препаратов, применяемых для лечения пяточной шпоры: нестероидные противовоспалительные средства, гели, мази, кремы и пластыри для лечения пяточной шпоры местного применения, обладающие рассасывающим и противовоспалительным эффектом.
При малой эффективности консервативного лечения выполняются лекарственная блокада пяточной шпоры — обкалывание болезненного места шприцом с лекарственным веществом. Например, стойким эффектом обладает однократное местное введение дипроспана.
Препараты, применяемые с этой целью, оказывают выраженный местный противовоспалительный эффект, что быстро подавляет воспалительный процесс и снижает болевой синдром.
Данная процедура требует знаний и большого опыта, поэтому проводить ее может только квалифицированный специалист. Однако при частом использовании метода возможно разрушение связки или фасции.
9. К хирургическому лечению прибегают крайне редко, так как встречается много недостатков при данной методике. При проведении операции удаляют пяточную шпору. После чего конечность фиксируют гипсовой повязкой примерно на один месяц.
После снятия гипса назначают ортопедические стельки и проводят курсы восстановительного лечения. Помните, что в большинстве случаев пяточные шпоры вполне поддаются терапии и без операций.
10. Любой метод лечения необходимо сочетать с физиотерапевтическими воздействиями.
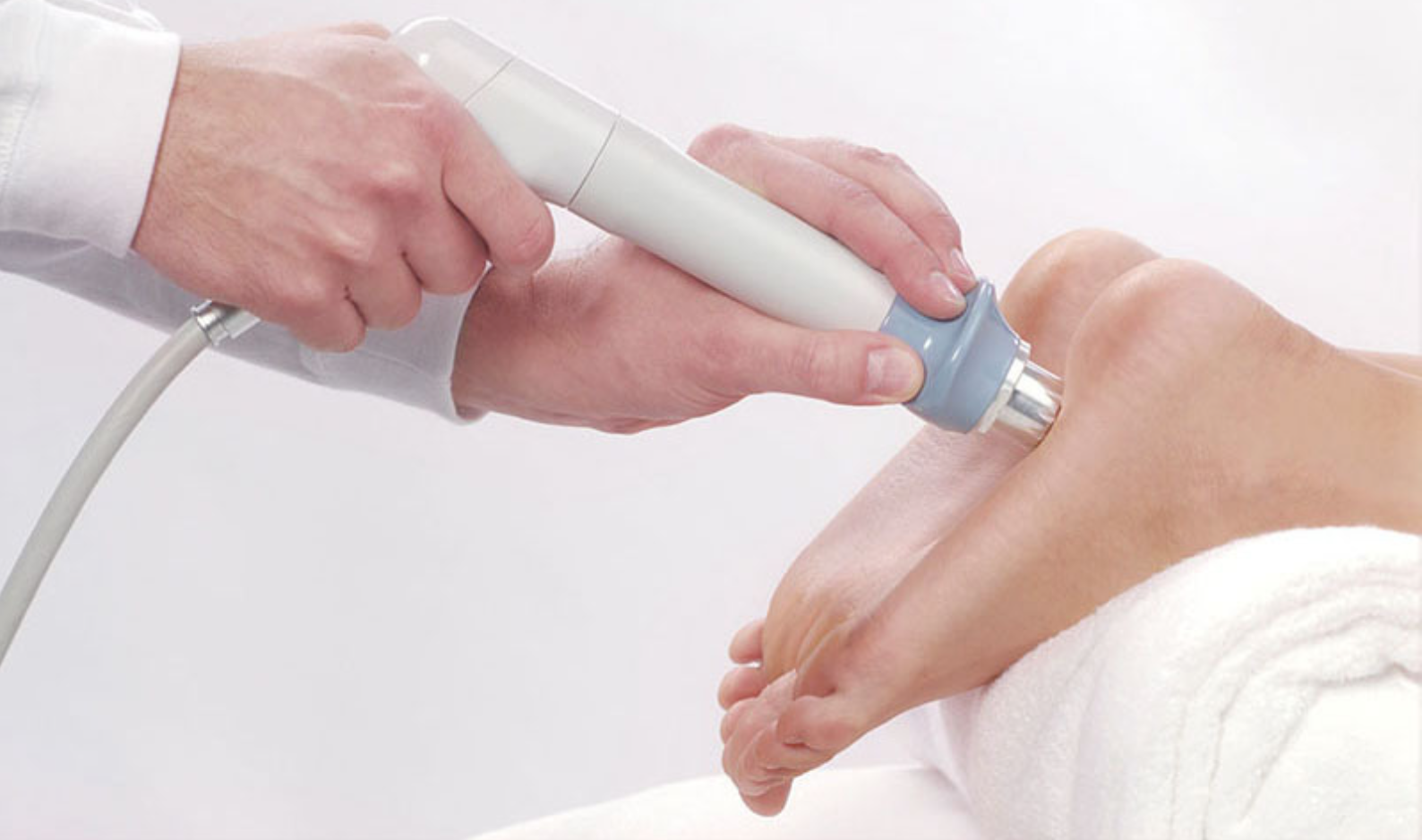
Ударно-волновая терапия пяточной шпоры
Является наиболее эффективным методом: терапия воздействует непосредственно на костные разрастания и способствует их уменьшению или даже рассасыванию. Ударно-волновая терапия — относительно новый метод лечения.
В нашей стране данная процедура начала практиковаться не очень давно, но первые результаты уже обнадеживают.
Имеющийся опыт позволяет утверждать, что при использовании данного метода лечения эффективность лечения пяточной шпоры очень высока. Метод основан на воздействии импульсов ударных волн определенной частоты. Эффект ударной волны разрыхляет отложения кальция в пяточной шпоре.
Это позволяет в дальнейшем вымывать разрыхленные отложения из организма с кровотоком. Пораженная связка избавляется таким образом от накопленных солей кальция.
Кроме того, при этом активизируются процессы регенерации тканей, уменьшаются отечность и воспалительные явления. С каждой проведенной процедурой болевой синдром становится все меньше и, как правило, значительно уменьшается или исчезает к концу лечения.
Пораженный участок во многом восстанавливает свою естественную структуру и возвращает себе способность переносить каждодневные нагрузки, не вызывая болезненных ощущений.
На начальных стадиях заболевания лечение требует небольшого количества процедур от 3 до 5 на курс, а при большой длительности процесса длительность лечения до 5-10 процедур на курс. Между сеансами обязателен перерыв 5-7 дней.
Продолжительность одного сеанса составляет 15-20 минут на одно поле. На кожу пятки наносят специальный гель, воздействие осуществляется с помощью излучателя.
Существуют противопоказаниями к лечению пяточной шпоры: нарушения свертываемости крови и тромбофлебит, злокачественные новообразования, беременность.
Нежелательно проведение процедур ударно-волновой терапии в течение месяца после введения в область пятки гормональных противовоспалительных препаратов.
Лучевая терапия (рентгенотерапия) пяточной шпоры
Использование рентгеновского излучения в лечении пяточной шпоры показывает весьма эффективные результаты. Метод заключается в том, что на область пятки направляются четко сфокусированные рентгеновские лучи, несущие пониженную дозу радиации.
Они вызывают блокирование нервных окончаний, и пациент перестает испытывать болевые ощущения.
Курс лечения чаще всего состоит из десяти сеансов, каждый из которых имеет продолжительность в 10 минут.
Рентгенотерапия в лечении пяточной шпоры обладает следующими преимуществами: полная безболезненность процедуры, высокая эффективность, минимум противопоказаний, воздействие излучения только на пяточную шпору, противоаллергическое и противовоспалительное действие, возможность амбулаторного лечения.
Противопоказанием к использованию данного метода является только беременность.
При применении рентгенотерапии сама шпора не исчезает, блокируются только болевые ощущения, исходящие от нее. Поэтому после проведения курса рентгенотерапии необходимо обязательной позаботиться о разгрузке стопы.
Лазерное лечение пяточной шпоры
В настоящее время низкоинтенсивная лазерная терапия — популярный и достаточно широко используемый метод лечения данного заболевания. Лазерная терапия воздействует на мягкие ткани, находящиеся вокруг шпоры.
Сфокусированное излучение вызывает увеличение кровообращения в области воспаления, что способствует уменьшению болей.
Среди пациентов бытует мнение о том, что лазерная терапия способна устранять саму пяточную шпору. Однако это является заблуждением. Проникая в ткани стопы, низкоинтенсивный лазерный луч на сам костный нарост не оказывает практически никакого действия.
Его эффект проявляется только на мягких тканях. А значит, после проведения курсов лазерной терапии также необходимо применять все методы, направленные на профилактику данного заболевания.
УВЧ-СВЧ-терапия
Этот метод заключается в применении переменного электромагнитного поля ультравысокой и сверхвысокой частоты. Влияние этих токов приводит к расширению капилляров в мягких тканях и к значительному усилению кровообращения. При этом уменьшается болевой синдром и воспаление.
Длительность одного сеанса составляет 10-15 минут. Для лечения пяточной шпоры требуется около 10-12 сеансов терапии.
Чаще врачи назначают пациентам переменное магнитное поле. Образуются слабые токи в крови и лимфе, которые влияют на метаболизм, а также на структуру воды и белков. Повышается сосудистая и кожная проницаемость, рассасываются отеки, уменьшается воспаление.
Данная методика позволяет достичь те же результаты, что и УВЧ-терапия.
Лечить шпоры на пятке можно и с помощью электрофореза или СМТ-ДДТ-фореза
Электрический ток повышает ионную активность в проводящих тканях, при этом увеличивается синтез многих биологически активных веществ. Лечебное действие обусловлено поступлением ионов лекарственных веществ (именно в ионной форме вещества наиболее активны), а также формированием кожного депо, из которого ионы постепенно поступают в ткани в последующие дни.
При электрофорезе используют специальные прокладки, пропитанные лекарством. Прокладки располагают между кожей пятки и пластинами электродов. Для лечения пяточной шпоры используют йодистый калий, гидрокортизон, новокаин и прочие препараты.
Эффективность таких методов физиолечения, как ультразвука и фонофореза (сочетанное применение ультразвука и лекарственного препарата) при пяточных шпорах составляет более 30%.
Основной эффект физиотерапии ультразвуком при лечении пяточной шпоры заключается в устранении воспалительного процесса, учитывая, что лучше всего ультразвук поглощается костной тканью.
При этом не следует бояться, что ультразвуковое лечение будет влиять на здоровую костную ткань пятки. Проведенные исследования низкочастотным ультразвуком показали, что разрушений костных тканей не вызывалось, но локальное применение ультразвуковых волн на область шпоры способствовало снижению содержания в ней кальция с замещением волокнистой соединительной тканью.
Также ультразвук оказывает рассасывающее и спазмолитическое действие, улучшая процессы локальной микроциркуляции.
Эффект от ультразвукового лечения усиливается сочетанным применением противовоспалительных мазевых препаратов. Озвучивание низкочастотным ультразвуком повышает проницаемость клеточных мембран, улучшает проницаемость и введение лекарственных веществ.
Наиболее часто применяют гидрокортизоновую мазь. Фонофорез способствует более глубокому проникновению лекарственного вещества в пораженную область, нежели применять мазь как самостоятельное средство лечения.
Метод фонофореза основан на свойстве ультразвука изменять проницаемость кожных покровов, в связи с чем лекарства, нанесенные на кожу, всасываются более активно.
Продолжительность самой процедуры — до 10 минут. На курс лечения может понадобится 5-10 процедур, с возможными повторными курсами.
Профилактика пяточной шпоры
Профилактические меры должны быть направлены, в первую очередь, на предупреждение преждевременного износа, старения и травм костно-суставного аппарата: