Гормональная спондилопатия что это
Спондилопатия
Вместе с кровообращением и нервно-мышечной структурой позвоночник представляет собой единую систему, которая очень быстро реагирует на любую патологию в организме. Кроме того, она регулирует функции периферических нервов и внутренних органов. Когда в позвоночнике начинаются дегенеративные изменения, деятельность всего организма нарушается. Спондилопатия — это общее обозначение патологий позвоночника, которые проявляются в виде дистрофических изменений в позвоночном столбе с болевым синдромом и ограничением подвижности.
Что такое спондилопатия?
Спондилопатия — это патологическое состояние костно-мышечного аппарата с дистрофическими и дегенеративными изменениями. Заболевание приводит к ухудшению подвижности позвоночника, болям и нарушением периферического кровообращения. Также возможно защемление нервных окончаний и капилляров.
Данной патологии особенно подвержены люди после 35 лет. Без своевременного и квалифицированного лечения хрящевая и костная ткань позвоночного столба могут полностью разрушиться. Поэтому не стоит затягивать с обращением к специалисту.
Существует несколько видов спондилопатии:
— воспалительная — развивается на фоне остеомиелита и туберкулезных процессов;
— дегенеративная — сопряжена с осложнениями остеохондроза;
— инволютивная — начинается при изменении гормонального фона у пациентов старше 50 лет;
— остеопоротическая — опасный вид, приводит с тяжелым патологическим изменениям;
— цервикальная — шейная остеопатия;
— спондилопатия грудного отдела — встречается не часто, поскольку в этом отделе позвоночника нет яркой подвижности позвонков;
— поясничная — самая распространенная форма.
Также спондилопатии классифицируются следующим образом:
— неврогенная;
— диспластическая;
— травматическая;
— табетческая;
— метаболическая или дисгормональная;
— при паразитарных или инфекционных патологиях;
— с поражением межпозвоночных дисков.
Причины возникновения
Причинами развития патологии могут быть:
— Травмы — когда повреждаются кости и мягкие ткани в позвоночнике и в связочном аппарате, запускаются патологические процессы.
— Нарушения в обменных процессах — гормональные сбои, авитаминоз, снижение функциональности щитовидной и паращитовидной желез.
— Вирусные и бактериальные инфекции — в процессе своей жизнедеятельности микроорганизмы выделяют токсины, которые повреждают ткани мышц и костей.
— Наследственность.
— Чрезмерные нагрузки — в группе риска профессиональные спортсмены и работники физического труда.
Симптомы и признаки
Клинические проявления заболевания зависят от формы патологии:
— Если повреждены межпозвоночные диски, больной жалуется на боль в спине, напряженность мышц, скованность в движениях.
— Если заболевание вызвано инфекциями или паразитами, подвижность позвоночника ограничивается, присутствуют симптомы интоксикации.
— Если нарушены обменные процессы, развивается деформация позвонков, смещение, у пациента колеблется вес, имеются остеофиты.
— При возрастных нарушениях в процесс вовлекается скелетная мускулатура, может формироваться кифоз, сколиоз.
Какой врач лечит?
Заболевание лечит врач-ортопед, возможно потребуется консультация невролога и ревматолога.
Методы диагностики
Чтобы определить вид спондилопатии, нужно пройти специфическое обследование:
— МРТ;
— УЗИ;
— рентгенография;
— дуплексное сканирование;
— топографию позвоночника;
— компьютерную электроэнцефалографию;
— анализ крови;
— бактериологическое исследование;
— гормональные тесты;
— миелография;
— возможно потребуется комплексное обследование организма.
Методы лечения
Для лечения сопндилопатии используются следующие группы медикаментов:
— НВПС;
— анальгетики;
— миорелаксанты;
— хондропротекторы;
— гормоны.
При неэффективности консервативного лечения может быть проведена операция.
Результаты
При своевременном обращении к специалисту и при грамотной терапии состояние пациента может существенно улучшиться. К сожалению, от возрастной спондилопатии избавиться невозможно, но можно замедлить разрушение костных структур.
Реабилитация и восстановление образа жизни
После снятия острого процесса, специалист может назначить:
— электрофорез;
— магнитотерапию;
— бальнеотерапию;
— грязи, парафин, озокерит;
— тракции;
— радоновые ванны;
— массаж;
— ЛФК.
Также возможно использование альтернативной медицины:
— мануальная терапия;
— акупунктура;
— фармакопунктура;
— апитерапия;
— фитолечение;
— гирудотерапия.
Образ жизни при спондилопатии
Если поставлен диагноз спондилопатия, больному рекомендуется:
— не подвергать организм сильным нагрузкам на позвоночный столб;
— избегать травм, а при их наличии доводить лечение до конца;
— следить за уровнем гормонов и сахара в крови;
— регулярно посещать врача для планового осмотра.
Без своевременного лечения спондилопатия может привести к существенному снижению подвижности. Также не исключено сдавление нервов и кровеносных сосудов.
Спондилопатии: классификация, этиология и клинические проявления
Войцицкий Анатолий Николаевич
Доктор медицинских наук, профессор ВМА МО СПб, руководитель клиники
Позвоночник составляет с системой кровообращения и нервно-мышечной системой единую биологическую функциональную систему, которая очень быстро реагирует на любое заболевание организма. Также эта система регулирует деятельность внутренних органов и периферических нервов. Если в позвоночнике наступают дегенеративные изменения, нарушается и деятельность периферических нервов и внутренних органов. В результате нарушения целостности тканей позвоночника и межпозвонковых дисков происходят изменения не только в позвоночнике, но и в магистральных сосудах, расположенных вблизи сегмента.
Спондилопатии — общее обозначение заболеваний позвоночника, проявляющихся в виде дистрофических изменений позвоночника с ограничением подвижности и болевым синдромом.
При спондилопатиях обращает на себя внимание нарастание шипов-оссификатов(разрастание соединительной ткани) на боковых поверхностях позвонков, смещение соседних позвонков относительно друг друга и другие дегенеративно-дистрофические изменения.
Причины спондилопатий
Различают следующие причины спондилопатий:
В результате тех или иных причин происходят дегенеративно-дистрофические изменения диска и смежных позвонков, нарушается питание костной и соединительной ткани (дистрофия). Следствием этого является разрыхление фиброзного кольца, снижение высоты диска, «расплющивание» его между позвонками, разрастание углов позвонков и изменение целостности суставно-связочного аппарата.
Природа, классификация и клинические проявления спондилопатии
Дорсопатии или спондилопатии позвоночника с поражением межпозвоночных дисков(остеохондроз позвоночника). Клинически выражается в проявлении болевого синдрома в области туловища, конечностей не висцеральной этиологии. Болевой синдром связанный с дегенеративным заболеванием позвоночника.
Проявления остеохондроза могут быть компрессионные — сдавление корешков спинного мозга и их сосудов, и рефлекторные — это напряжение и дистрофические изменения различных мышц и их фасций. В эту группу входят и дистрофические изменения суставов и связок — плече- лопаточный периартроз, а также многочисленные вегетативно-сосудистые нарушения, которые проявляются спазмами сосудов конечностей, головного мозга и сердца — кардиалгии. Обращает на себя внимание обызвествление передних продольных связок, видных на рентгенограмме в виде разрастания у тел позвонков «усов», так называемый деформирующий спондилёз. Нередко происходит прорыв фиброзного кольца и выпадение пульпозного ядра, формирование межпозвонковой грыжи. В итоге идет сдавление и поражение корешкового нерва и болевой синдром.
Особо хочется остановиться на поражении позвоночных артерий. Они проходят в каналах поперечных отростков шейных позвонков и участвуют в кровоснабжении, питании задних отделов головного мозга. При шейном остеохондрозе (при резких движениях головой, напряжении шейных мышц и различных смещениях шейных позвонков и дисков) позвоночная артерия сдавливается, что иногда в тяжелых случаях, приводит к острому нарушению мозгового кровообращения — ишемическим транзиторным атакам или ишемическому инсульту. Специалисты Клиники доктора Войта часто наблюдают у пациентов более легкие случаи, когда дело ограничивается обратимыми сосудистыми нарушениями в виде головокружения, тошноты, нарушения глотания, зрительными нарушениями, двоение в глазах, ограничения полей зрения.
Спондилопатия при инфекционных и паразитарных заболеваниях. При туберкулезе, хламидиозе, бруцеллезе и др. Клинически проявляется болевым синдромом в позвоночнике, нарушением чувствительности и симптомами, характерными для основного заболевания.
Спондилопатия дисгоромональная или спондилопатия метаболическая. Это состояние возникает на измененном гормональном фоне, чаще всего в пожилом возрасте при наступлении климактерических изменений. Сопровождается изменениями конфигураций позвонков — клиновидная деформация и возникновением болевого синдрома. Часто возникает деформирующий спондилез, когда происходит процесс дегенерации передних продольных связок. Возникает так называемый старческий кифоз. Также в эту группу входит спондилопатия при остеопорозе, так называемая остеопоротическая сондилопатия. Этот синдром характерен для многих заболеваний, сопровождающихся генерализованной потерей объема костной ткани, превосходящей возрастную и половую нормы и приводящей к снижению прочности кости, что часто является причиной паталогических переломов. Часто их называют возрастными или «старческими». Течение заболевания медленное, но прогрессирующее. Причины остеопоротической спондилопатии многообразны:
Системный остеопорз может быть первичным, когда причина не выяснена. И ювенильный, когда заболевание начинается на фоне полного здоровья у молодых людей от 1,5 до 21 года. Часто начинается заболевание с боли в спине, суставах конечностей, нарушения осанки, неуверенной походки, переломов после легких травм, привычных переломов. Внешне можно увидеть выраженный грудной кифоз — горб, короткое туловище, боли при пальпации в области остистых отростков позвоночника. Метаболическая спондилопатия развивается при сахарном диабете, при гормонопродуцирующей опухоли гипофиза, надпочечников.
Остеопатические сколиозы многообразны. Чаще всего встречаются на почве врожденных аномалий развития позвоночника, а также при тяжелых формах врожденной ломкости костей.
Спондилопатия неврогенная. При этом заболевании наблюдаются множественные деформации позвонков, возникающие в связи с заболеваниями центральной нервной системы. У больных определяются расстройства различных видов чувствительности и другие неврологические симптомы, характерные для ведущего заболевания. Самыми частыми причинами неврогенной спондилопатии является спинная сухотка, сирингомиелия.
Спондилопатии травматические возникают в результате каких либо травм.
Подробнее о связанных заболеваниях и симптомах:
Панические атаки и депрессия при остеохондрозе
Если у человека нет врожденной предрасположенности к депрессивному состоянию, в жизни не произошло значимых событий, которые «выбили из колеи», в 90\% случаев речь идет о проблемах с физическим состоянием систем жизнедеятельности — сердечно-сосудистой и кровеносной. Причиной неконтролируемой паники и нежелания радоваться жизни в случае с остеохондрозом является дистрофия позвоночных хрящей в том или ином виде, которая приводит к нарушению работы окружающих нервных корешков и сосудов. подробнее »»
Депрессия при остеохондрозе: Лечение.
Главная причина для повышенной тревожности, апатии и депрессии при остеохондрозе — это кислородное голодание мозга. При сидячей и стрессовой работе, малоподвижности, отсутствии регулярных физических нагрузок происходит деформация костной ткани в области шеи. подробнее »»
О причинах депрессии
Несмотря на предупреждения врачей, что боль терпеть нельзя, не все прислушиваются к этому совету. И регулярные боли в совокупности со стрессами, гиподинамией и пагубными привычками приводят к состоянию угнетенности. Это и есть первая фаза депрессивного состояния. подробнее »»
Депрессия при остеохондрозе: Причины и предпосылки
Опыт невропатологов показывает, что заболевания физиологического и психологического характера часто взаимосвязаны. Организм не может постоянно работать «как часы», особенно если нет регулярной «подзаводки». Активный образ жизни, физические упражнения, правильное питание, положительные эмоции – этих удовольствий люди лишают себя в погоне за материальным благосостоянием. Результат: дистрофия хрящей, нарушение кровообращения, и связанные с ней последствия: головокружение, неадекватная реакция на психоэмоциональные раздражители, повышенная тревожность, иногда панические атаки. подробнее »»
Грыжа позвоночника. Все, что вам нужно знать.
Ведущие специалисты Клиники доктора Войта на основе своего многолетнего опыта собрали для Вас всю необходимую информацию по предотвращению, лечению и профилактике грыжи межпозвонкового диска. подробнее »»
Спондилопатия
Вместе с кровообращением и нервно-мышечной структурой позвоночник представляет собой единую систему, которая очень быстро реагирует на любую патологию в организме. Кроме того, она регулирует функции периферических нервов и внутренних органов. Когда в позвоночнике начинаются дегенеративные изменения, деятельность всего организма нарушается. Спондилопатия — это общее обозначение патологий позвоночника, которые проявляются в виде дистрофических изменений в позвоночном столбе с болевым синдромом и ограничением подвижности.
Что такое спондилопатия?
Спондилопатия — это патологическое состояние костно-мышечного аппарата с дистрофическими и дегенеративными изменениями. Заболевание приводит к ухудшению подвижности позвоночника, болям и нарушением периферического кровообращения. Также возможно защемление нервных окончаний и капилляров.
Данной патологии особенно подвержены люди после 35 лет. Без своевременного и квалифицированного лечения хрящевая и костная ткань позвоночного столба могут полностью разрушиться. Поэтому не стоит затягивать с обращением к специалисту.
Существует несколько видов спондилопатии:
— воспалительная — развивается на фоне остеомиелита и туберкулезных процессов;
— дегенеративная — сопряжена с осложнениями остеохондроза;
— инволютивная — начинается при изменении гормонального фона у пациентов старше 50 лет;
— остеопоротическая — опасный вид, приводит с тяжелым патологическим изменениям;
— цервикальная — шейная остеопатия;
— спондилопатия грудного отдела — встречается не часто, поскольку в этом отделе позвоночника нет яркой подвижности позвонков;
— поясничная — самая распространенная форма.
Также спондилопатии классифицируются следующим образом:
— неврогенная;
— диспластическая;
— травматическая;
— табетческая;
— метаболическая или дисгормональная;
— при паразитарных или инфекционных патологиях;
— с поражением межпозвоночных дисков.
Причины возникновения
Причинами развития патологии могут быть:
— Травмы — когда повреждаются кости и мягкие ткани в позвоночнике и в связочном аппарате, запускаются патологические процессы.
— Нарушения в обменных процессах — гормональные сбои, авитаминоз, снижение функциональности щитовидной и паращитовидной желез.
— Вирусные и бактериальные инфекции — в процессе своей жизнедеятельности микроорганизмы выделяют токсины, которые повреждают ткани мышц и костей.
— Наследственность.
— Чрезмерные нагрузки — в группе риска профессиональные спортсмены и работники физического труда.
Симптомы и признаки
Клинические проявления заболевания зависят от формы патологии:
— Если повреждены межпозвоночные диски, больной жалуется на боль в спине, напряженность мышц, скованность в движениях.
— Если заболевание вызвано инфекциями или паразитами, подвижность позвоночника ограничивается, присутствуют симптомы интоксикации.
— Если нарушены обменные процессы, развивается деформация позвонков, смещение, у пациента колеблется вес, имеются остеофиты.
— При возрастных нарушениях в процесс вовлекается скелетная мускулатура, может формироваться кифоз, сколиоз.
Какой врач лечит?
Заболевание лечит врач-ортопед, возможно потребуется консультация невролога и ревматолога.
Методы диагностики
Чтобы определить вид спондилопатии, нужно пройти специфическое обследование:
— МРТ;
— УЗИ;
— рентгенография;
— дуплексное сканирование;
— топографию позвоночника;
— компьютерную электроэнцефалографию;
— анализ крови;
— бактериологическое исследование;
— гормональные тесты;
— миелография;
— возможно потребуется комплексное обследование организма.
Методы лечения
Для лечения сопндилопатии используются следующие группы медикаментов:
— НВПС;
— анальгетики;
— миорелаксанты;
— хондропротекторы;
— гормоны.
При неэффективности консервативного лечения может быть проведена операция.
Результаты
При своевременном обращении к специалисту и при грамотной терапии состояние пациента может существенно улучшиться. К сожалению, от возрастной спондилопатии избавиться невозможно, но можно замедлить разрушение костных структур.
Реабилитация и восстановление образа жизни
После снятия острого процесса, специалист может назначить:
— электрофорез;
— магнитотерапию;
— бальнеотерапию;
— грязи, парафин, озокерит;
— тракции;
— радоновые ванны;
— массаж;
— ЛФК.
Также возможно использование альтернативной медицины:
— мануальная терапия;
— акупунктура;
— фармакопунктура;
— апитерапия;
— фитолечение;
— гирудотерапия.
Образ жизни при спондилопатии
Если поставлен диагноз спондилопатия, больному рекомендуется:
— не подвергать организм сильным нагрузкам на позвоночный столб;
— избегать травм, а при их наличии доводить лечение до конца;
— следить за уровнем гормонов и сахара в крови;
— регулярно посещать врача для планового осмотра.
Без своевременного лечения спондилопатия может привести к существенному снижению подвижности. Также не исключено сдавление нервов и кровеносных сосудов.
Боль в спине в области позвоночника: эпидемиологическое значение симптома
Люди часто жалуются на боль в спине в области позвоночника. Статистика утверждает, что в течение жизни хотя бы один эпизод такой боли испытывают около 70-80% людей. Поэтому это необычайно актуальная проблема медицины.
Поэтому медицинская статистика собрала большое количество эпидемиологических данных об этом симптоме. Известно, что 40-80% людей испытывают боль в спине в нижней части позвоночника. Процент же пациентов, обращающихся за помощью по поводу болевых ощущений в грудном и шейном отделах – несколько ниже.
У 10-20% больных трудоспособного возраста острая боль в позвоночнике трансформируется в хроническую. Именно эта категория пациентов часто имеет неблагоприятный относительно полного выздоровления прогноз, так что расходы здравоохранения на лечение людей трудоспособного возраста с хронической болью в спине в области позвоночника составляют около 80% от всех средств, направленных на лечение данного симптома.
Причины
Наиболее часто наблюдаются так называемые неспецифические боли в спине, связанные с мышечным перенапряжением, вызванным неудобной позой или стереотипными движениями. Нередко толчком к возникновению таких болей является переохлаждение. Как правило, неспецифические боли в спине проходят в течение 1-3 месяцев после возникновения. Однако в 10-30% случаев болевой синдром рецидивирует на протяжении года, а у 10% пациентов неспецифические боли в спине переходят в хроническую форму.
Второй по частоте причиной боли в спине в области позвоночника является радикулопатия – поражение нервного корешка в месте его выхода из позвоночного канала. Синдром радикулопатии сопровождает многие поражения позвоночника, наиболее распространенным из которых является остеохондроз.
Реже боли в спине в области позвоночника бывают вызваны непосредственным поражением позвоночного столба.
Наиболее распространенные патологии позвоночника, вызывающие боль в спине:
И наконец, боли в спине в области позвоночника могут свидетельствовать о поражении многих внутренних органов. В таких случаях болевой синдром иррадиирует по ходу нервных волокон, при этом иррадиирующая боль может быть сильнее первичной, и даже маскировать ее.
Иррадиация боли в спину в область позвоночника наиболее часто встречается при следующих патологиях:
Таким образом, боль в спине в области позвоночника может свидетельствовать о заболеваниях разных органов и систем, поэтому даже опытным врачам, имеющим в арсенале все достижения современной медицины, порой бывает нелегко поставить диагноз.
Для того, чтобы решить вопрос о причине боли в спине в области позвоночника, следует, в первую очередь, знать основные синдромы, сопровождающие поражения позвоночного столба.
Боль в спине при поражении позвоночника. Основные синдромы сосудистых и неврологических нарушений
Позвоночный столб и его отделы: строение и функции
Чтобы понять механизм развития сосудистых и неврологических нарушений при поражении позвоночника, необходимо знать его основные анатомо-физиологические особенности.
Позвоночный столб представляет собой упругое соединение позвонков, обеспечивающее сразу несколько жизненно важных функций:
Позвоночник состоит из пяти отделов, каждый из которых имеет свои функциональные особенности:
Книзу позвонки становятся все более массивными. Так что пять крестцовых позвонков образуют единую кость – крестец.
Основными функциями крестцового отдела являются обеспечение опоры и участие в создании таза – защитного вместилища для внутренних органов. Копчик, состоящий из пяти сросшихся позвонков, представляет собой рудимент хвоста, и его участие в работе позвоночного столба минимально.
Поэтому поражения крестцового и копчикового отдела позвоночника вызывают боль внизу позвоночника в крестцовом отделе, однако не сопровождаются выраженными сосудистыми и неврологическими нарушениями, характерными для патологии верхних отделов.
Шейный, грудной и поясничный отделы состоят из отдельных позвонков – семи, двенадцати и пяти соответственно. Строение всех позвонков, кроме первого и второго шейных, одинаково – различают тело, расположенное спереди, и дугу позвонка, ограничивающую спинномозговой канал сзади.
Тела позвонков соединены между собой при помощи межпозвоночных дисков, придающих позвоночному столбу прочность и упругость одновременно. Дело в том, что каждый межпозвоночный диск имеет внутри пульпозное ядро, способное к упругому сжатию. Поэтому позвоночник часто сравнивают с пружиной.
Дополнительную подвижность позвоночному столбу придают суставы, образованные парными суставными поверхностями соседних позвонков.
Вся конструкция укреплена мощным связочным аппаратом. Кроме того, важную защитную и поддерживающую роль играют мышцы спины, являющиеся своеобразным корсетом для позвоночника. Поэтому людям, страдающим от болей в спине вследствие поражения позвоночника, советуют выполнять упражнения, развивающие мышцы спины.
Механизм развития сосудистых и неврологических нарушений при поражении позвоночника
Боль при повреждении позвоночника нередко сопровождается неврологическими нарушениями, связанными либо с поражением корешков нервов, покидающих спинномозговой канал на уровне повреждения, либо с поражением спинного мозга, либо с нарушениями кровообращения в спинном мозге, вызванными ущемлением сосудов в пораженном участке.
Корешки нервов проходят в отверстиях между телами позвонков, и снабжают определенные части тела – сегменты. Поэтому по локализации неврологических нарушений можно определить уровень поражения позвоночника.
Независимо от уровня поражения позвоночного столба (шейный, грудной или поясничный отдел), повреждение нервных корешков характеризуется следующими особенностями болевого синдрома:
Помимо боли, для корешкового синдрома характерны симптомы нарушения основных функций корешковых нервов в соответствующих зонах:
Повреждение спинного мозга проявляется развитием параличей и нарушением чувствительности ниже уровня поражения. Такие нарушения наиболее характерны для поражений шейного и грудного отделов позвоночника. На уровне первого поясничного позвонка спинной мозг переходит в терминальную нить, сопровождаемую пучком нервных волокон (так называемый конский хвост).
В спинномозговом канале также проходят кровеносные сосуды, питающие мозг, и сопровождающие спинномозговые корешки, поэтому при повреждениях верхних отделов позвоночника могут быть выражены нарушения кровоснабжения тканей.
Поражение позвоночника в шейном отделе
Повышенная лабильность и относительная незащищенность шейного отдела позвоночника обусловливает высокую частоту его травмирования (хлыстовые переломы автомобилистов, травма ныряльщика и др.). Нередко последствия на первый взгляд незначительной травмы позвоночника всю жизнь напоминают о себе головными болями.
Однако наиболее частая причина боли в шейном отделе – остеохондроз и другие дегенеративные изменения позвоночника. Реже встречаются опухоли и врожденные аномалии строения позвоночного столба.
Боль в шейном отделе позвоночника, вызванная поражением позвоночного столба, может сопровождаться:
Тяжелое повреждение спинного мозга на уровне шейных позвонков, как правило, происходит при травмах позвоночника, и приводит к параличу диафрагмы и нарушению работы жизненно важных внутренних органов, что нередко влечет за собой летальный исход.
Развитие сосудистой недостаточности головного мозга характерно для хронических дегенеративных поражений позвоночника. О причинах нарушения кровообращения в таких случаях свидетельствует связь головной боли и других симптомов с движениями в шейном отделе позвоночника, или длительной статической нагрузкой (неудобная поза головы, в том числе во время сна).
Наиболее характерны следующие симптомы:
Боль, вызванная корешковым синдромом в шейном отделе позвоночника, как правило, иррадиирует от шейного отдела через надплечье, и далее по наружной поверхности плеча.
Наиболее часто встречаются повреждения нижнего шейного отдела. При этом иррадиация боли достигает пальцев рук. Боль сопровождается нарушениями чувствительности в этом же сегменте, и парестезиями в наиболее отдаленных местах иррадиации боли. Выражена слабость иннервируемых мышц (бицепса или трицепса), со временем развивается их гипотрофия.
Поражение грудного отдела позвоночника
Боль при поражении грудного отдела позвоночника крайне редко сопровождается корешковым синдромом. Дело в том, что смещению позвонков препятствует физиологический корсет из ребер.
Однако довольно часто при некоторых заболеваниях позвоночника, к примеру, при болезни Бехтерева, встречается болевой синдром в области грудной клетки, по характеру сильно напоминающий корешковый.
В таких случаях боль связана с поражением мелких суставов позвоночника, соединяющих отдельные позвонки с ребрами (реберно-позвоночные и реберно-поперечные суставы). При этом наблюдается резкая болезненность в области реберно-позвоночных сочленений (на расстоянии полпальца от остистых отростков позвоночника). Дополнительный симптом – болезненность при нажатии на ребра в пораженных сегментах.
Компрессия спинного мозга в результате патологии позвоночника в грудном отделе также встречается редко. Поражение спинного мозга в области грудных позвонков проявляется параличом нижних конечностей, нарушением чувствительности ниже области повреждения, задержкой отхождения кала и мочи, а также трофическими нарушениями в нижней половине туловища и нижних конечностях.
Наиболее часто компрессионное поражение спинного мозга в районе грудного отдела развивается при тяжелых травмах позвоночника (в том числе огнестрельных), и онкологической патологии. При травматическом поражении компрессионный синдром развивается остро, при опухолях позвоночника – постепенно.
Как остро, так и хронически могут протекать нарушения спинномозгового кровообращения, вызванные патологией грудного отдела позвоночника.
Однако, независимо от причины, развитие симптоматики тяжелого поражения спинного мозга в области грудного отдела позвоночника – тревожный симптом, требующий медицинского вмешательства.
Боль в поясничном отделе позвоночника. Поясничные синдромы
Боль в нижней части позвоночника при поражении поясничного отдела с развитием корешкового и компрессионного синдромов, а также синдрома сосудистой недостаточности спинного мозга.
Вследствие большой нагрузки и отсутствия реберной защиты, поясничный отдел поражается наиболее часто. Это излюбленное место появления грыж дисков позвоночника и смещения отдельных позвонков.
Корешковый синдром – главный, и наиболее яркий признак повреждения поясничного отдела. Типичны поражения последних поясничных позвонков.
Как правило, яркая картина сдавления нервных корешков в поясничном отделе развивается после периодов «прострелов», и характеризуется сильной болью в области пораженного позвонка с иррадиацией в ягодицу, вниз по наружному краю бедра на передненаружную поверхность голени, и далее на стопу до пальцев ноги. При этом локализация иррадиирующей боли в пальцах стопы (преимущественно в первом или пятом пальце) имеет диагностическое значение для определения уровня поражения.
Компрессия конского хвоста проявляется жесточайшими болями, распространяющимися на обе ноги, нарушением актов дефекации и мочеиспускания, выпадением чувствительности в аногенитальной зоне и на внутренней поверхности бедер по типу «штанов наездника».
Нарушения кровообращения спинного мозга при поражении поясничного отдела позвоночника встречаются довольно часто, и в типичных случаях проявляются болями в ноге и пояснице, а также слабостью стопы.
Резкая боль в нижнем отделе позвоночника с характерной иррадиацией при рефлекторных поясничных синдромах.
При поражениях поясничного отдела позвоночника корешковый синдром весьма распространен, однако еще чаще встречается боль рефлекторного характера. При этом резкую боль, возникающую остро, называют люмбаго, хронически протекающую – люмбалгией.
В обоих случаях резкая боль в нижнем отделе позвоночника с характерной иррадиацией в нижние конечности возникает рефлекторно, вследствие раздражения рецепторов фиброзного кольца пораженного диска, суставов и связок позвоночника.
При люмбаго происходит естественная иммобилизация пораженного сегмента, что проявляется сглаживанием поясничного лордоза (природного изгиба позвоночника кпереди), а нередко и сколиозом (искривлением позвоночника).
Люмбалгия возникает, как правило, после неловкого движения, физического перенапряжения или переохлаждения. Однако, в отличие от люмбаго, развивается несколько часов или дней. Боль при этом не такая резкая, может усиливаться в положении стоя или сидя, особенно при перемене положения тела.
Деформация поясничного отдела в данном случае выражена слабее. при интенсивной пальпации остистых позвонков можно выявить особенную болезненность в зоне пораженного сегмента.
Боли в позвоночнике при остеохондрозе
Остеохондроз – наиболее распространенная причина болей в спине, вызванных поражением позвоночного столба. Около 95% больных, обращающихся по поводу болей в шее или пояснице, страдают вследствие остеохондроза.
Причины и механизм развития данной патологии до сих пор до конца не изучены. Некоторые исследователи считают остеохондроз закономерным итогом старения организма, которое при наличии определенных генетических дефектов (наследственная предрасположенность) наступает раньше времени. Способствуют развитию остеохондроза гиподинамия или, наоборот, тяжелый физический труд, связанный с частыми наклонами и поднятием тяжестей.
Чтобы понять сущность болевого синдрома при остеохондрозе, необходимо знать механизм развития патологии. На первой доклинической стадии заболевания происходят дегенеративные процессы в межпозвоночном диске, приводящие к смещению пульпозного ядра. В результате нарушается устойчивость сегмента позвоночника.
На второй стадии неустойчивость сегмента позвоночника компенсируется за счет реактивных изменений в телах соседних позвонков, а также в их суставах и связочном аппарате. На этой стадии появляются корешковые симптомы, а иногда и признаки нарушения кровоснабжения, или компрессии спинного мозга.
На следующей, третьей стадии, происходит разрыв межпозвонкового диска, нередко с образованием грыжи позвоночника. И наконец, четвертая стадия характеризуется выходом патологического процесса за пределы межпозвоночного диска.
Наиболее характерна для остеохондроза дискалгия – острая боль в позвоночнике, вызванная дистрофическими изменениями в межпозвонковом диске. Для дискалгии характерно распространение по ходу нервов пораженного сегмента, и присоединение корешковых симптомов (двигательные, чувствительные и трофические нарушения).
Следует отметить, что симптоматика остеохондроза полиморфна. К корешковым болям нередко присоединяется болевой синдром, вызванный перенапряжением мускулатуры, поддерживающей позвоночный столб. Постоянный гипертонус мышц, в свою очередь, приводит к зажатию нервов и сосудов перенапряженной мускулатурой, и возникновением соответствующей симптоматики.
Так, при остеохондрозе шейного отдела позвоночника возникает синдром лестничной мышцы, проявляющийся характерными симптомами сдавления подключичной артерии и плечевого сплетения (отечность и боль в руке, усиливающиеся в горизонтальном положении, снижение чувствительности и двигательные нарушения в зоне иннервации локтевого нерва). По такому же механизму возникает синдром грушевидной мышцы, проявляющийся симптоматикой поражения зажатого мышцей седалищного нерва (боли и трофические нарушения в голени и стопе).
Очень распространенный симптом при остеохондрозе позвоночника – висцеральные боли. Особенно характерны тупые ноющие боли в сердце, возникающие при остеохондрозе шейного отдела. Другой типичный признак поражения этого отдела позвоночника – головные боли и другие признаки нарушения кровообращения головного мозга.
Все описанные выше болевые синдромы помогут правильно поставить диагноз, и определить локализацию пораженного сегмента.
Грыжа позвоночника
Грыжа межпозвоночного диска, как правило, является следствием остеохондроза. Толчком для возникновения патологии становится какое-либо неловкое движение или чрезмерное физическое усилие. Наиболее характерный анамнез: острая боль в позвоночнике, возникшая после поднятия тяжести. Статистика показывает, что наиболее часто грыжа позвоночника возникает в отпускной период, во время переездов, сопряженных с поднятием тяжестей. Именно поэтому некоторые исследователи называют грыжу позвоночника «чемоданной болезнью».
Боль при грыже позвоночника усиливается при движениях, кашле, чихании. В случае поражения поясничного отдела позвоночника болевые ощущения нередко возникают при натуживании во время дефекации. Болевой синдром чаще односторонний, так что в случае типичной грыжи поясничного отдела приходится проводить дифференциальную диагностику с поражением почек.
Перелом позвоночника
Характер боли при переломе позвоночника зависит от его вида. Так, при изолированных переломах остистых отростков позвоночника возникает локализованная болезненность в зоне перелома, а для переломов поперечных отростков характерна боль, отдающая в стороны по ходу ребер.
При переломах тел позвонков болевой синдром зависит от степени стабильности перелома. К примеру, иногда стабильные переломы тел позвонков протекают практически бессимптомно, и срастаются самостоятельно. В тяжелых случаях, на фоне выраженного болевого синдрома, развиваются признаки компрессии спинного мозга, требующие немедленного оперативного вмешательства.
Ноющие и тянущие боли в позвоночнике при спондилоартрозе
Спондилоартроз – заболевание мелких суставов позвоночника, относящееся к группе артритических диатезов. Часто сочетается с другими, наследственно обусловленными нарушениями – атеросклерозом, ожирением, сахарным диабетом.
Боль в позвоночнике при спондилоартрозе носит неопределенный характер, усиливается после периодов длительной неподвижности (утром, после тяжелых заболеваний с постельным режимом и т.п.), при травме, переохлаждении, после инфекционного заболевания.
При длительном течении заболевания происходит реактивное разрастание костной ткани, приводящее к сужению отверстий, через которые проходят спинальные нервы. В таких случаях развивается корешковый синдром.
Сильная боль в позвоночнике после сна при анкилозирующем спондилоартрите (болезнь Бехтерева-Штрюмпель-Пьер Мари)
Боль в позвоночнике при анкилозирующем спондилоартрите во многом напоминает болевой синдром при спондилоартрозе, особенно это касается утренних болей. Однако боли при болезни Бехтерева более интенсивны, заболевание с самого начала развития нарушает работоспособность пациентов, и быстро приводит к неподвижности пораженных участков позвоночника. В результате происходит характерное искривление позвоночника («поза просителя»).
Болезнь Бехтерева относится к системным заболеваниям соединительной ткани, с преимущественным поражением мелких суставов позвоночника, поэтому в диагностике помогут другие признаки данной группы заболеваний (повышенное СОЭ, субфебрилитет, повышенная утомляемость, похудение, общая слабость).
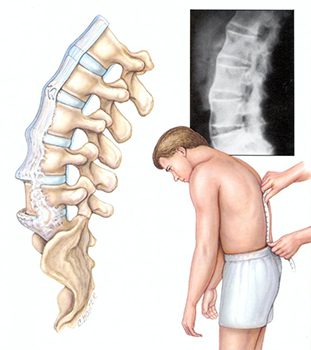
Гормональная спондилопатия (климактерическая, постклимактерическая и старческая)
Боль в позвоночнике при гормональных спондилопатиях вызвана дегенеративными изменениями в межпозвоночных дисках, и вымыванием кальция из костей. Нередко происходят спонтанные переломы позвоночника.
Болевой синдром напоминает боль в позвоночнике при остеохондрозе. Но для гормональных спондилопатий характерно нарушение осанки, увеличение грудного кифоза (в некоторых случаях реберная дуга может опускаться до тазовых костей), боли в костях конечностей.
Ноющие, тянущие или сверлящие боли в позвоночнике при туберкулезном спондилите
Начальные стадии туберкулезного спондилита протекают бессимптомно, так что боль появляется уже при далеко зашедшем процессе.
Характерны боли в позвоночнике ноющего или сверлящего характера, нередко иррадиирущие в конечности, усиливающиеся при кашле, чихании, сгибательно-разгибательных движениях туловища. Болевой синдром сопровождается ощущениями покалывания, ползания мурашек, жара, пульсации. При этом боли постоянны, иногда их удается ослабить ходьбой.
Боли, отдающие в позвоночник
Как поражение позвоночника нередко приводит к висцеральным болям, так и поражение внутренних органов зачастую вызывает боль, отдающую в позвоночник. Помощь в диагностике окажут дополнительные симптомы, характерные для поражения тех или иных органов.
Боль в груди и в позвоночнике при патологии сердца и магистральных сосудов. Острая боль,
спускающаяся вдоль позвоночника вниз при расслаивающей аневризме аорты
Широкая иррадиация боли характерна для ишемической болезни сердца. Особенно сильна боль в груди и в позвоночнике при остром инфаркте миокарда. При этом боль локализуется за грудиной, и отдает под левую лопатку и в позвоночник, а также вверх по ходу сосудов, в левую надключичную область, в челюсть, и вниз в левую руку, до мизинца.
Для расслаивающей аневризмы аорты характерна острая внезапная боль. Как правило, сначала болевой синдром локализуется за грудиной, а затем опускается вниз по ходу аорты, и описывается больными, как резкая боль в позвоночнике посередине.
При типичных клинических вариантах заболеваний сердца и магистральных сосудов дифференциальная диагностика с поражениями позвоночника не вызовет затруднений, поскольку можно определить и первичную локализацию боли, и дополнительные симптомы, характерные для острого поражения сердечно-сосудистой системы (нарушение показателей артериального давления и частоты сердечных сокращений, холодный пот, страх смерти, бледность).
Боль в позвоночнике между лопатками при заболеваниях желчного пузыря
Затруднения в диагностике могут возникнуть при хроническом течении заболевания, поскольку боль в проекции желчного пузыря может быть слабой, или отсутствовать. В таких случаях помощь окажет детализация болевого синдрома (возникновение или усиление боли после приема жирной жареной пищи, отсутствие связи с движениями в позвоночнике) и наличие дополнительных признаков поражения желчного пузыря (горечь во рту, болезненность при пальпации в зоне проекции желчного пузыря).
Боли в животе и в позвоночнике при поражениях поджелудочной железы
Для заболеваний поджелудочной железы характерна опоясывающая боль в животе и позвоночнике. В случае острого, и обострений хронического панкреатита, дифференциальную диагностику с поражениями позвоночника провести несложно, поскольку ярко выражены другие признаки поражения поджелудочной железы (возникновение болевого синдрома после приема сладкой, жирной пищи и/или алкоголя, тошнота, не приносящая облегчения рвота и др.).
Сильные грызущие ночные боли в позвоночнике специфичны для рака тела и хвоста поджелудочной железы. Однако болевой синдром появляется на поздних стадиях заболевания, когда выражены так называемые малые признаки онкологических заболеваний (потеря веса, общая ослабленность организма и т.п.).
Сильные боли в позвоночнике и в пояснице при патологии почек и верхних отделов мочевыводящих путей
При одностороннем корешковом синдроме в поясничном отделе необходимо проводить дифференциальную диагностику с поражением почек и верхних отделов мочевыводящих путей при мочекаменной болезни.
Дело в том, что болевой синдром при типичной почечной колике также характеризуется внезапным появлением сильной боли в позвоночнике и в пояснице.
Однако существует раз признаков, позволяющих отличить эти заболевания.
Во-первых, обострение болей в пояснице и в позвоночнике при мочекаменной болезни не может быть связано с резкой переменой положения тела, поднятием тяжести, и другими типичными факторами, провоцирующими приступ радикулита.
Во-вторых, боль при мочекаменной болезни иррадиирует по ходу мочеточников в живот, паховую область, в половые органы и на внутреннюю поверхность бедра. Для поражения поясничного отдела позвоночника характерна иррадиация вниз и назад – на ягодицы, наружную поверхность бедра, вплоть до голени и стопы.
Лечение при болях в позвоночнике. Ответы на самые популярные вопросы
Какое лечение может понадобиться при болях в позвоночнике? К каким врачам следует обращаться?
Чтобы правильно назначить лечение при болях в позвоночнике, необходимо пройти полное обследование, и установить причину возникновения болевого синдрома.
Боль в спине в районе позвоночника может быть следствием заболеваний внутренних органов, в таких случаях обращаются к соответствующим специалистам.
Если же боль вызвана поражением позвоночника, то лечение назначают в соответствии с заболеванием и стадией патологического процесса.
Проблема патологий позвоночника в последнее время стала настолько популярна, что возникла специальная отрасль в медицине – вертебрология. Так что в сложных случаях обращаются к узкому специалисту.
Если такой возможности нет, то, скорее всего, понадобится помощь двух специалистов – ортопеда и невропатолога.
В тех случаях, когда поражение позвоночника вызвано туберкулезом (туберкулезный спондилит), то лечащими врачами будут трое – фтизиатр, ортопед и невропатолог.
Если боль в позвоночнике является следствием климактерической спондилопатии, может понадобиться консультация эндокринолога.
При болезни Бехтерева необходимы рекомендации ревматолога.
Если боль в спине в области позвоночника возникла во время беременности, обращаются к врачу женской консультации.
Как лечить боль в спине, возникшую в результате поражения позвоночника? В каких случаях необходимо хирургическое лечение?
Существуют следующие показания к оперативному вмешательству:
Следует отметить, что в каждом конкретном случае вопрос о хирургическом лечении решают индивидуально, с учетом всех противопоказаний к операции.
Появились боли после операции на позвоночнике. Что делать?
К сожалению, болевой синдром осложняет послеоперационный период у многих пациентов. В таких случаях следует обращаться за советом к хирургу, сделавшему операцию.
Чаще всего боли после операции на позвоночнике вызваны формированием послеоперационного рубца, и со временем исчезают. Однако в некоторых случаях болевой синдром может свидетельствовать об осложнениях, при которых рекомендована повторная операция.
Каковы основные принципы консервативного лечения болей в спине при поражениях позвоночника? Помогут ли упражнения при болях в позвоночнике?
Основной принцип любой терапии – индивидуальный подход. В случае болей в спине, вызванных поражением позвоночного столба, учитывают не только природу заболевания, но и стадию патологического процесса, а также особенности клинического течения у данного конкретного больного. Кроме того, обращают внимание на сопутствующие заболевания, которые могут усугубить патологию, или стать противопоказанием к применению того или иного метода терапии.
Сегодня при болях в спине, вызванных поражением позвоночника, в обязательном порядке назначают щадящий режим. В остром периоде предписывается максимальная осторожность при движениях (особенно при переходах с горизонтального положения в вертикальное и обратно, при наклонах и т.п.), в период ремиссии противопоказан тяжелый физический труд и поднятие тяжестей.
Медикаментозная терапия включает широкий арсенал лекарственных препаратов. При сильной боли в позвоночнике и выраженном корешковом синдроме применяют новокаиновую блокаду, нестероидные противовоспалительные средства, миорелаксанты и глюкокортикоиды. Нередко используют средства, содержащие элементы, необходимые для восстановления позвоночника (швейцарский препарат Румалон, немецкое средство Остеохондрин и т.п.).
Помимо лекарственной терапии, наиболее широко применяются следующие виды консервативного лечения:
Практически все методы имеют свои противопоказания. Так, к примеру, противопоказанием к мануальной терапии является компрессия спинного мозга или конского хвоста, а ортопедическое вытяжение противопоказано при патологии межпозвоночных дисков, связанной с эндокринными нарушениями.
Что касается физических упражнений при болях в позвоночнике, то они категорически противопоказаны в острый период. Во время ремиссии комплексы лечебной физкультуры назначаются специалистом, и проводятся под врачебным контролем.
Как снять боль при грыже позвоночника?
В тяжелых случаях, чтобы снять сильную боль при грыже позвоночника, применяют новокаиновую блокаду. В остром периоде заболевания необходим покой, лекарственная терапия препаратами из группы нестероидных противовоспалительных средств и миорелаксантов, в дальнейшем – наблюдение у специалиста.
Чем лечить боли в позвоночнике при беременности?
Развитию осложнений со стороны позвоночника, и возникновению болевого синдрома при беременности, способствуют следующие факторы:
Таким образом, боль в позвоночнике при беременности может быть вызвана как статическим перенапряжением мышц, удерживающих его, так и развившейся на фоне беременности патологии позвоночника. Кроме того, боль в поясничном отделе может быть связана с заболеваниями почек, которые могут привести к тяжелым осложнениям во время беременности и родов.
Так что при появлении боли в позвоночнике при беременности следует обратиться за советом к врачу и, в случае необходимости, пройти дополнительное обследование и лечение.
Перед применением необходимо проконсультироваться со специалистом.