Грушевидная матка что это
Что такое седловидная матка
При рассматриваемой патологии, верхняя часть органа имеет характерное углубление. Полость матки в разрезе визуально напоминает седло, отсюда и название проблемы. Степень расщепления правой и левой частей не имеет значения: патология в любом случае является опасной в том смысле, что она может негативно повлиять на течение беременности. Седловидная матка часто становится неприятным сюрпризом для молодых женщин, потому как данная патология не имеет характерной симптоматики и выявляется только на приеме у гинеколога.
Что означает патология?
Редкая женщина задумывается о таком отклонении до тех пор, пока не узнает о его существовании на приме у врача. Статистика гласит, что измененная форма детородного органа встречается только у одной женщины из ста. При этом седловидной маткой «страдают» только 23% женщин с аномальными формами последней. Если говорить о степени расхождения, то она может быть любой: начиная от небольшого увеличения ширины поперечного среза и до его полного расщепления на две части — на два рога.
У женщин с седловидной маткой также часто диагностируются и некоторые другие физиологическое аномалии, например, узкий таз, аномальное строение мочевыводящей системы, а также наличие внутриполостной перегородки. Невозможно дать единственный верный ответ о том, чем же конкретно может быть опасна такая форма матки. Степень риска определяет степень расщепления органа.
Однако, в целом такая неправильная фора матки может спровоцировать следующие проблемы:
В некоторых случаях седловидная матка является причиной первичного бесплодия. Если зачатия не наступает в течение года попыток, то в такой ситуации крайне желательно обратиться к гинекологу и пройти ультразвуковое исследование.
О механизме формирования седловидной матки
Главная особенность аномальной формы органа в том, что она не является приобретенной. То есть девочка появляется на свет уже с патологией, причем ее формирование начинается задолго до рождения ребенка.
В начале второго триместра беременности у эмбриона начинается формирование внутренних половых органов. Изначально в малом тазу эмбриона женского пола появляется пара влагалищно-маточных полостей, разделенных между собой особой перегородкой, которая с течением времени саморассасывается. Мезонефральные протоки, соединяясь между собой, формируют двурогую матку. Естественным эмбриогенезом обеспечивается плавное изменение формы матки — постепенно дно органа поднимается (визуально напоминая седло), а после этого орган превращается в анатомически правильный. Если же на данном этапе эмбриогенеза в организме плода возникнут какие-либо «неполадки», то полость матки останется двурогой. Соответственно, ребенок родится с описываемой нами аномалией.
О причинах
Провоцировать отклонения формирования половых органов малого таза будущей девочки могут как внешние, так и внутренние факторы. Негативное влияние на формирование плода могут оказать:
Кроме этого, к нарушениям эмбриогенеза нередко приводят перенесенные будущей матерью в период беременности различные инфекционные заболевания, такие как грипп, краснуха, гонорея и даже банальный ОРВИ. Именно поэтому все врачи-гинекологи настоятельно рекомендуют перед зачатием пройти полное обследование организма и, если есть такая необходимость, пролечить все выявленные заболевания. В случае, если уже после зачатия женщина столкнется с инфекционным заболеванием, то ей в обязательно порядке следует уведомить об этом своего ведущего гинеколога.
О проявлении аномалии
Седловидная матка в процессе взросления девочки никак себя не проявляет, потому что яичники функционирую нормально, менструация начинается во время и проблем с циклом не бывает. В случае же, если седловидная матка сопровождает сопутствующими патологиями, то у юной девушки могут проявляться некоторые проблемы. К примеру, при гиперплазии эндометрия наблюдаются чрезмерно обильные менструальные кровотечения, а наличие поликистоза яичников провоцирует нарушения в менструальном цикле.
Впервые с проявлением аномального строения матки женщина может столкнуться только при планировании беременности. При выраженной деформации дна матки женщина нередко сталкивается с проблемами в зачатии. Если же изменение органа не является выраженным, то чаще всего зачатие наступает без каких-либо проблем. Симптоматика патологии начинает свое проявление позднее в виде повышенного тонуса матки, болей в нижней части живота, кровотечений, отслойки плодного яйца, задержки внутриутробного развития и гипоксии плода, а также в виде слабой родовой деятельности.
Часто при нестандартном строении матки наблюдается тазовое предлежание плода, что нередко делает невозможным роды естественным путем, тогда родоразрешение проводится путем кесарева сечения.
О методах диагностики
Диагностика патологии не вызывает затруднений и легко выявляется при первом же УЗИ. Осмотр гинеколога на кресле малоинформативен в случае невыраженной аномалии строения органа. Врач вполне может заподозрить проблему, однако для подтверждения диагноза в любом случае женщину направят на дополнительные исследования.
Методик диагностики седловидной матки несколько:
При наступлении беременности назначают ряд дополнительных диагностик в течение всего срока вынашивания плода (допплерографию, фонокардиографию, кардиотокографию).
О возможных способах лечения
Седловидная матка — это патология, которая не предусматривает консервативного лечения. Если же патология не сопровождается первичным бесплодием или привычным невынашиванием беременности, то никакого лечения не требуется.
Если же данная анатомическая особенности мешает зачатию, то женщине рекомендуют проведение хирургического лечения. В зависимости от степени опушения маточного дна, оперативное вмешательство может быть проведено как при помощи гистероскопии, так и при помощи лапароскопии. В процессе операции хирург рассекает полость матки и ушивает ее, придав органу анатомически правильную форму. Вмешательство дает прекрасные результаты и в подавляющем большинстве случаев после него проблем с зачатием уже не возникает.
Про планирование и ведение уже наступившей беременности
При хирургическом исправлении дефекта строения матки наступление беременности нужно отложить до тех пор, пока рубец на органе не станет состоятельным. Для каждой пациентки на это отводится свой, индивидуальный промежуток времени.
Сразу же после подтверждения беременности женщина должна обратиться к гинекологу, потому что седловидная матка — это всегда риск и для здоровья будущей матери, и для здоровья плода. Часто на ранних сроках беременности женщины с данной патологией имеют угрозу прерывания. В таком случае врач прописывает женщине спазмолитические препараты (а иногда и гормональные) и полный половой, физический и моральный покой.
Во избежание нарушений внутриутробного развития плода следует внимательно следить за состоянием плаценты. Если нужно, беременной назначат прием препаратов, улучшающий кровоснабжение последней.
Подводим итоги
У женщин старше сорока лет в разы повышается риск рождения дочки с аномальной формой матки. Женщины, постоянно проживающие в неблагополучных в плане экологии регионах также находятся в зоне риска. Диагностировать наличие патологии в период эмбриогенеза не представляется возможным. Перед началом половой жизни рекомендуется всем девушкам, независимо от наличия или отсутствия жалоб, пройти ультразвуковое исследование органов малого таза.
Патология полости матки
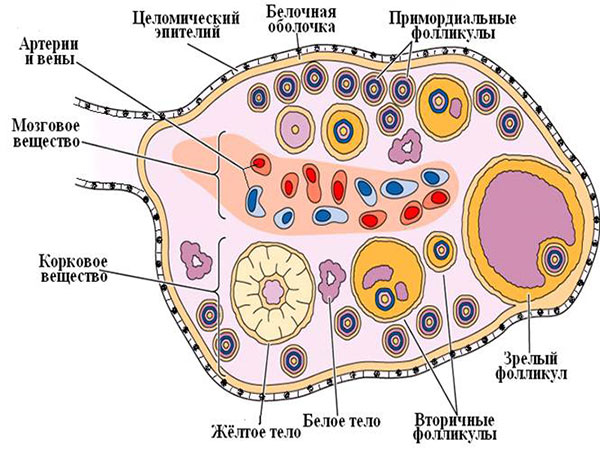
Матка — это мышечный орган грушевидной формы, располагающийся в малом тазу. Матка представлена тремя слоями — внутренний (эндометрий, слизистая полости матки), средний (миометрий, мышечный слой матки), наружный (серозный, висцеральная брюшина, покрывающая матку со стороны брюшной полости).
Матка состоит из тела и шейки. Тело матки сообщается с влагалищем через цервикальный канал шейки и с брюшной полостью — через маточные трубы. Из всех трех слоев циклические изменения претерпевает только внутренняя оболочка тела матки — слизистая полость (эндометрий).
Эндометрий делится на 2 слоя — функциональный (верхний) и базальный (нижний). В первый день менструации происходит резкое снижение уровня прогестерона и отторжение функционального слоя эндометрия, что проявляется менструальным кровотечением.
В первой фазе менструального цикла (с 1 по 14-16 день цикла) под действием эстрадиола происходит пролиферация (утолщение) эндометрия до 11-13 мм. При достижении меньшего размера эндометрия наступление беременности маловероятно или в последующем приводит к угрозе прерывания беременности. После овуляции и в силу меняющегося гормонального фона на прогестероновый происходит созревание эндометрия и подготовка к принятию оплодотворенной яйцеклетки.
При наступлении беременности под действием хорионического гонадотропина (ХГЧ) происходит дальнейшее функционирование эндометрия с целью обеспечения эмбриона питательными веществами. В случае отсутствия беременности происходит отторжение эндометрия.
Существуют определенные пределы толщины эндометрия для каждого дня менструального цикла. В случае толщины эндометрия меньше нормы можно говорить о тонком эндометрии (гипотрофии эндометрия), при увеличении размера толщины эндометрия можно говорить о патологическом утолщении эндометрия (гиперплазии эндометрия). В норме толщина эндометрия в первые 2 дня после окончания менструации должно быть не более 3 мм, а в периовуляторные дни — не менее 10 мм.
Как врожденные аномалии развития матки, так и приобретенные заболевания полости матки являются причиной бесплодия.
К таким аномалиям развития и заболеваниям относятся следующие заболевания:
Вышеперечисленные патологии встречаются в 10 % случае бесплодия и невынашивания беременности.
Маточное бесплодие связано с наличием патологии не только в эндометрии, но и в миометрии (мышечной слое матки).
Наиболее частые причины маточного бесплодия
Патология полости матки выявляется и лечится методом гистероскопии. Этот метод делится на два вида:
К диагностической гистероскопии относится офисная гистероскопия, не требующая общей анестезии и проводящаяся амбулаторно. Стоимость операции по удалению полипа и миомы матки зависит от выбранной методики лечения, количества и размеров миом матки, их локализации, сопутствующей патологии и многих других факторов.
«Загиб матки встречается у каждой пятой женщины»: гинеколог об аномалиях развития важного женского органа
Аномалии развития матки далеко не всегда явно проявляют себя. Женщина может жить и даже не подозревать, что строение ее главного женского органа особенное. Пороки чаще всего выявляются случайно. И сегодня такие проблемы не редкость. Но насколько они опасны для будущей беременности и для здоровья в принципе? Подробно об этом нам рассказала акушер-гинеколог Елена Новикова.
— Сперва надо разобраться, как выглядит здоровая матка. В норме она имеет форму перевернутой уплощенной спереди назад груши (широкая сверху — в дне, сужающаяся книзу — к шейке матки).
Однако каждая женщина индивидуальна. На прием ко мне довольно часто приходят пациентки с различными особенностями развития этого важного органа (около 3-4% от общего количества визитов).
Загиб матки как таковой не считается аномалией развития
— Как правило, матка располагается примерно в середине малого таза. Дно ее имеет небольшой наклон кпереди, между маткой и шейкой существует угол, открытый кпереди. Загибом в просторечье называют всевозможные осевые отклонения тела матки, например, чрезмерный ее наклон кпереди или наклон кзади. При незначительных отклонениях женщины не ощущают никакого дискомфорта. Если же это изменение выражено, появляются жалобы на менструальные боли, иногда возникают трудности с зачатием.
Опасности для жизни такая анатомия не представляет. Однако может нарушиться физиологический путь сперматозоидов, что приводит к бесплодию.
Загиб бывает приобретенным, например, из-за чрезмерных физических нагрузок
— В чем причина таких изменений? Это состояние может быть врожденным (наследственным) или приобретенным. К причинам приобретенного загиба относятся:
По статистике загиб матки встречается у каждой пятой женщины.
Такая аномалия может доставлять неудобство во время полового акта. При сильном отклонении возможна даже диспареуния (боль в области малого таза или наружных половых органов, испытываемая во время интимной близости).
При незначительном загибе матки зачатию такая ситуация не мешает. Если же отклонение выраженное или вызвано каким-либо патологическим процессом в малом тазу, то, к сожалению, возможны проблемы. Нередки: боли, длительные месячные, бесплодие, проблемы при вынашивании беременности и родах, дискомфорт при дефекации и мочеиспускании.
Ситуацию нередко помогает исправить и адекватное лечение. Обязательно нужно решать проблему вместе с врачами, если аномалия осложняет жизнь женщины либо выявляется серьезная патология (например, выраженный спаечный процесс, кисты, миомы, эндометриоз и тому подобное).
Женщинам с загибом матки важно постоянно наблюдаться у гинеколога и обязательно выполнять ультразвуковое исследование органов малого таза.
Известны случаи, когда у женщины развивалась двойня, причем плоды размещались в разных телах матки
— При нормальном развитии матка имеет прямую или изогнутую линию дна, с углублением этой линии внутрь не более половины от толщины стенки матки. Однорогая матка, двурогая матка, удвоение матки, внутриматочная перегородка — эти патологии относятся к врожденным аномалиям развития половых органов. В основе классификации лежит анатомия (строение).
Удвоение матки, двурогая матка, перегородка матки — это разновидности врожденных дефектов слияния. Удвоение матки — патология, при которой у женщины две матки. Удвоение бывает полным и неполным. При неполном удвоено тело матки, есть две маточные трубы и два яичника, однако у женщины одна шейка и влагалище.
При полном удвоении — два тела матки, две трубы и два яичника, но шейка матки и влагалище также удвоены. Подобная патология очень редко встречается, как правило, протекает бессимптомно и выявляется случайно. В литературе есть интересные случаи, когда у женщины развивалась двойня, причем плоды размещались в разных телах матки. Сама я с таким не сталкивалась, а частота встречаемости этой разновидности патологии матки — около 5 случаев на 1000 женщин.
Как правило, данную аномалию хирургически не корректируют за исключением наличия осложнений или сочетаний с другими видами врожденной патологии (например, одна из шеек может иметь облитерированный или значительно изогнутый канал, вследствие чего при начале менструаций у девочек-подростков скапливается обильное количество крови в полости матки — в таком случае показано оперативное лечение).
Бывает, что патологии не проявляются никакими симптомами, поэтому так важно делать УЗИ
— Менее выраженное нарушение слияния протоков (мюллеровых, из них и формируется матка) ведет к образованию двурогой матки. При таком варианте развития тело матки разделено на две части (два рога) при наличии только одной шейки. Оба ее рога могут расходиться в противоположные стороны под большим или меньшим углом. При наименьшей степени выраженности нарушения развития, то есть при почти полном слиянии рогов матки, образуется седловидная матка.
Наличие у женщины двурогой матки, как правило, не сопровождается симптомами. Поэтому часто патологию выявляют случайно либо при обращении пациенток: с трудностями при зачатии ребенка, во время беременности, сопровождающейся осложнениями (самопроизвольные выкидыши, преждевременные роды, неправильные положения, патология в родах), и так далее.
Хирургическую коррекцию выполняют при выраженных аномалиях с серьезными осложнениями. Все вмешательства в этом случае нацелены на формирование полноценной полости матки (удаление перегородки, метропластика).
Чаще всего именно однорогая матка вызывает серьезные проблемы во время беременности
Однорогая матка — одна из самых редких патологий, около 0,05% в популяции. При этом, говоря простыми словами, не развита одна половина матки. Тело матки и полость вытянутые, узкие, как правило, отклонены вправо или влево, имеется одна маточная труба и один яичник, встречаются также варианты с наличием второго — рудиментарного (недоразвитого, маленького) рога.
Несмотря на возможность нормальной беременности у женщин с однорогой маткой, исходы в этой группе наиболее неблагоприятны. По данным многочисленных исследований, у таких пациенток чаще встречаются неразвивающаяся беременность, самопроизвольный выкидыш, преждевременные роды, травматизм в родах, задержка развития плода и так далее. Также беременность может возникнуть в рудиментарном роге, что чревато его разрывом.
Из-за того, что однорогая матка — это редкая патология, данные в отношении хирургической стратегии очень скудные. Наиболее часто пациенткам предлагается удаление рудиментарного рога с метропластикой.
Следует отметить, что все перечисленные виды патологии можно выявить своевременно при проведении гинекологического осмотра, ультразвукового исследования органов малого таза. Поставить верный диагноз и определиться с тактикой в сложных случаях поможет МРТ, КТ, гистероскопия и лапароскопия.
В настоящее время очень широк арсенал эндоскопических и постоянно совершенствующихся хирургических методов лечения, и у женщин с патологиями есть возможность улучшить качество своей жизни, зачать, выносить и родить здорового малыша. Главное — не опускать руки и следовать всем советам врачей.
Грушевидная матка что это
При ультразвуковом исследовании органов женского малого таза используется два основных доступа: трансвагинальный и трансабдоминальный, но возможно и трансректальное исследование. Трансвагинальное (чрезвлагалищное) исследование производится у пациенток живущих половой жизнью и не имеющих противопоказаний к использованию данного доступа. Трансабдоминальное исследование проводится через переднюю брюшную стенку конвексным датчиком при наполненном мочевом пузыре (100-300 мл) у пациенток не живших половой жизнью, либо при невозможности выполнения исследования вагинальным доступом. При высоко квалифицированном (экспертном) исследовании используются оба датчика. Разновидностью трансвагинального исследования является транслабиальный доступ при котором трансвагинальный (эндокавитальный, микроконвексный) датчик устанавливается в предверие влагалища. Транслабиальный доступ позволяет оценить влагалище, уретру, прямую кишку.
Ультразвуковое исследование нормальной матки включает оценку следующих параметров:
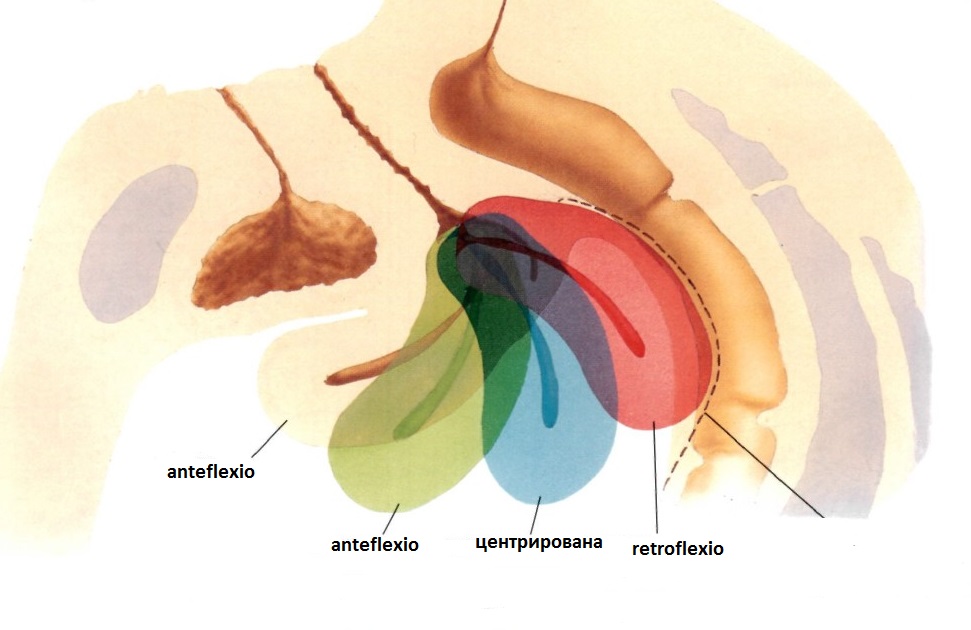
Во фронтальной плоскости определяют: срединное положение матки, отклонение вправо или влево.
Рис. Варианты расположения матки в сагиттальной плоскости сканирования
 |
| Клип. Anteflexio. | Клип. Retroflexio. |
Однако, в ряде случаев, матка может изменять свое положение в зависимости от расположения датчика в малом тазу.
Различают 3 основных анатомических варианта расположения трансвагинального датчика:
Помимо этого трансвагинальное сканирование возможно из положения в боковом своде, средней трети и предверия влагалища.
| Клип. Изменение положение матки в зависимости от расположения и компрессии датчика. Сканирование производится только в одной (сагиттальной) проекции. Изменение расположения происходит от retroflexio до anteflexio и обратно с промежуточным состоянием в центрированном расположении. |
| Клип. Седловидная полость матки. |
Расчет объема матки может выполняться двумя методами:
1. По формуле Стрижакова-Давыдова:
V = (L+W+H) 3 : 60,79
2. По формуле: V=АхВхСх0,5
| Клип. Измерение матки и яичников. Трансвагинальное сканирование. |
| Клип. Измерение матки и яичников. Трансабдоминальное сканирование. |
5. Состояние миометрия. В норме миометрий визуализируется как гипо или изоэхогенная структура с мелко или среднезернистой неоднородностью.
В некоторых случаях удается визуально дифференцировать мышечные слои миометрия (надсосудистый, сосудистый, подсосудистый). Границей между надсосудистым и сосудистым слоями миометрия являются аркуатные вены. Сосудистый слой миометрия (циркуляторный) является наиболее развитым мышечным слоем. Надсосудистый и подсосудистый слои (продольные) менее развиты, их толщина составляет 4-6 мм.
При ряде диффузных изменений миометрия (внутренний эндометриоз, фиброматоз, миометрит) удается отчетливо визуализировать слои миометрия.
| Клип. Визуализация слоистости миометрия на фоне диффузной формы внутреннего эндометриоза. |
| Клип. Визуализация слоистости миометрия. |
| Клип. Визуализация слоистости миометрия. |
| Клип. Визуализация слоистости миометрия. |
Помимо анатомической оценки строения миометрия немаловажно уметь оценивать сократительную активность миометрия. Оценка включает в себя определение выраженности сократительной активности, а также тип сократительной деятельности.
Наибольшую сократительную активность миометрий проявляет во время месячных и в периовуляторный период.
По типу сокращений можно выделить:
Атонический тип — отсутствие сократительной активности миометрия. От симметричного спастического отличается отсутствием разницы толщины эндометрия в разные моменты ультразвукового исследования.
| Клип. Сократимость миометрия. |
| Клип. Сократимость миометрия (тот же клип с ускорением видео в 6 раз). |
| Клип. Сократимость миометрия с ускорением видео в 6 раз. |
| Клип. Сократимость миометрия с ускорением видео в 6 раз. |
| Клип. Сократимость миометрия с ускорением видео в 6 раз. |
| Клип. Сократительная активность матки в фазу десквамации. |
| Клип. Сократительная активность матки в периовуляторный период. |
| Клип. Сократительная активность матки в периовуляторный период. |
| Клип. Перемещение жидкостного компонента в полости матки на фоне сократительной активности миометрия. Конец фазы десквамации/фаза начальной пролиферации. |
| Клип. Та же пациентка. Ускорение видео клипа в 6 раз. |
| Клип. Сократительная активность миометрия в постовуляторный период. Видео ускорено в 6 раз. |
| Клип. Сократительная активность миометрия у пациентки 68 лет на фоне диффузной формы гиперплазии эндометрия. Видео ускорено в 6 раз. |
| Клип. Сократительная активность миометрия. НМЦ. Видео ускорено в 6 раз. НМЦ 47-й день м.ц. |
| Клип. Сократительная активность миометрия двурогой матки в предовуляторном периоде. |
| Клип. Та же пациентка. Сократительная активность миометрия двурогой матки в предовуляторном периоде. Видео ускорено в 6 раз. |
| Клип. Двурогая матки. Различне толщины эндометрия в рогах в зависимости от расположения стороны овуляторности. |
| Клип. Сократительная активность шейки матки. Уменьшение размеров тела матки в сравнении с шейкой матки. Менопауза 5 лет. |
| Клип. Та же пациентка. Сократительная активность шейки матки с ускорением видео в 6 раз. |
| Клип. Та же пациентка. Сократительная активность шейки матки. |
| Клип. Та же пациентка. Сократительная активность шейки матки с ускорением видео в 6 раз. |
| Клип. Уменьшение размеров тела матки в сравнении с шейкой матки. Менопауза 1 год. |
| Клип. Сократительная активность тела и шейки матки с ускорением видео в 6 раз. |
| Клип. Сократитальная активность маточной трубы. |
| Клип. Та же пациентка. Сократительная активность маточной трубы с ускорением видео в 6 раз. |
| Клип. Сократитальная активность маточной трубы. |
| Клип. Та же пациентка. Сократительная активность маточной трубы с ускорением видео в 6 раз. |
| Клип. Сократитальная активность маточной трубы. |
| Клип. Та же пациентка. Сократительная активность маточной трубы с ускорением видео в 6 раз. |
| Клип. Сократительная активность маточной трубы с ускорением видео в 6 раз. |
| Клип. Сократительная активность фимбриального отдела маточной трубы. |
| Клип. Та же пациентка. Сократительная активность фимбриального отдела маточной трубы с ускорением видео в 6 раз. |
| Клип. Сократительная активность маточной трубы с наличием жидкостного внутрипросветного содержимого. Видео ускорено в 6 раз. |
Толщина эндометрия измеряется в срединной сагиттальной плоскости сканирования на уровне верхней или средней трети полости матки (замер производится от базального слоя эндометрия одной стенки до базального слоя противоположной стенки) вдоль передне-заднего размера матки в месте его наибольшей толщины.
При измерении совокупной толщины листков эндометрия (толщины эндометрия) обращают внимание на симметричность их толщины.
В норме толщина переднего и заднего листков эндометрия одинаковая. Однако при ряде состояний патологии эндометрия возможна различная толщина листков эндометрия.
| Клип. Различной толщины листки эндометрия. |
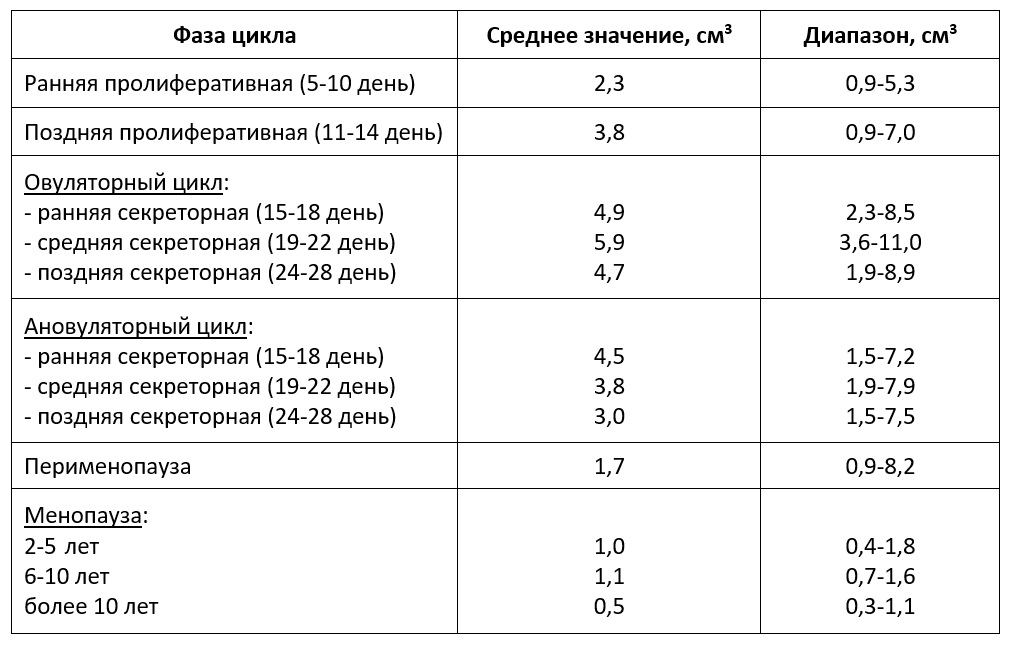
Перспективным методом более точной количественной оценки эндометрия считается расчет объема эндометрия, который может быть рассчитан двумя методами:
Измерение объема эндометрия с помощью 3D реконструкции свидетельствует о том, что эти результаты составляют около 75% от вычисленного по формуле линейных размеров в трех взаимно перпендикулярных плоскостях (Озерская И.А., 2013).
| Табл. Показатели объема эндометрия (5, 50, 95-й процентиль, Озерская И.А. 2013) |
 |
Помимо толщины оценивается функциональное состояние эндометрия, изменяющееся в зависимости от дня менструального цикла. Выделяют 4 основных типа эхографической визуализации состояния эндометрия, соответствующих физиологическим процессам в течении менструального цикла.
Табл. Оценка состояния эндометрия по шкале Grade.
 | 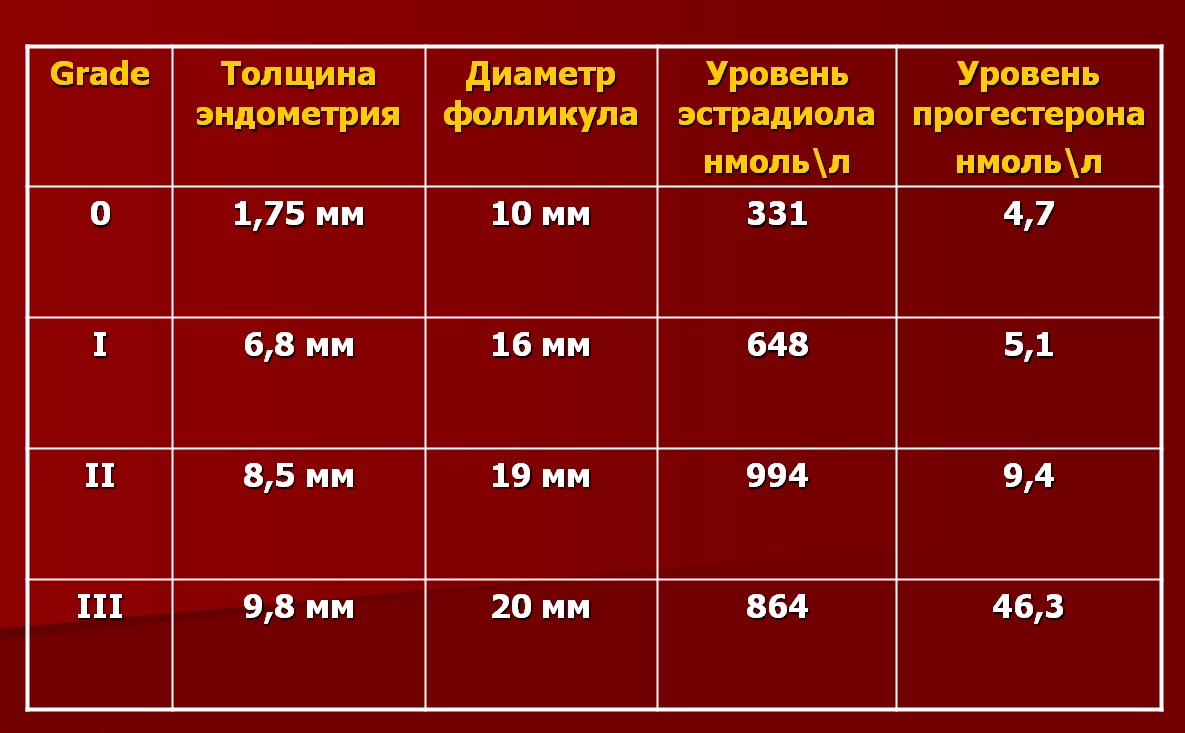 |
| Клип. 5-ти слойная структура эндометрия. |
Накануне месячных (за 1-2-3 дня до начала десквамации) в структуре эндометрия на границе базального и функционального слоев эндометрия начинает визуализироваться тонкий гипоэхогенный слой параллельный базальному.
| Клип. Эндометрий за 2 дня до начала месячных. |
| Клип. Переполненные секретом железы эндометрия. Лактация. Структурные изменения яичников по типу чрезмерно развитого фолликулярного аппарата. Толщина эндометрия 18 мм. |
| Клип. Расширенная железа эндометрия (дифференцировать с пролабирующей в полость матки эндометриоидной гетеротопией). |
Озерская И.А. «Эхография в гинекологии». Издательский дом Видар-М, 2013, С-43.
| Клип. Измерение толщины М-эхо, эндометрия, просвета полости матки. |
| Клип. Измерение М-эхо, толщины просвета полости матки. |
| Клип. Расширение полости матки за счет гетерогенного содержимого повышенной эхогенности, иммитирующее слоистость эндометрия. |
| Клип. Отсутствие визуализации типичной картины базального слоя эндометрия. |
| Клип. Фиброзные изменения базального слоя на отграниченном участке. |
| Клип. Фиброзные изменения базального слоя на отграниченном участке. |
| Клип. Визуализация желез эндометрия (маточных желез) за счет перенаполнения секретом при задержке mensis. |
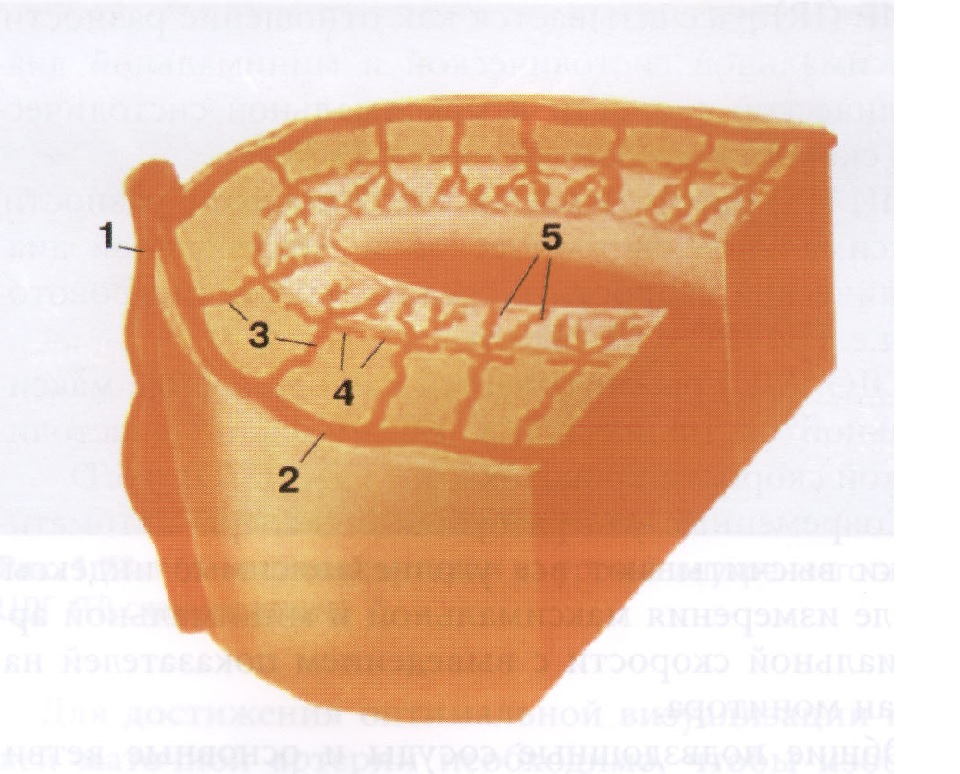
Кровоснабжение матки.
На современных ультразвуковых сканерах в режиме ЦДК возможна визуализация сосудистого русла на протяжении от маточных артерии и вены до уровня спиралевидных артерий.
В связи с извитым ходом сосудов кровоснабжающих матку и придатки не всегда имеется возможность соблюсти угол инсонации, в связи с чем для оценки гемодинамического состояния органов малого таза применяются уголнезависимые индексы. Наиболее часто при оценке органов женского малого таза используются индекс резистентности (RI) и пульсационный индекс (PI).
Индекс резистентности (RI) расчитывается по формуле:
Пульсационный индекс (PI) рассчитывается по формуле:
| Клип. Визуализация анастамозов конечных ветвей маточных артерий в области дна матки. |
| Клип. Оценка кровотока в маточных артериях. |
| Клип. Измерение RI маточных артерий. |
| Клип. Оценка кровотока в маточных артериях. |
| Клип. Анатомическая извитость маточной артерии и вены. |
| Клип. Анатомическая извитость маточной артерии. |
Перспективным методом исследования маточного кровотока считается оценка объемного кровотока (Vvol). Объемный кровоток показывет количество протекающей по сосуду крови за единицу времени и рассчитыватся по формуле:
Vvol = Vmean x S,
Площадь сосуда рассчитывается по формуле:
S = πd 2 : 4,
Vvol = Vmean x d 2 x 0,785
Единицей измерения Vvol является мл/сек.
Используя значения суммы объемного кровотока в обеих маточных артериях и значение объема матки можно рассчиталь индекс артериальной перфузии матки (ИАП), отражающий количество поступающей крови в одну секунду в 1 см 3 тела матки.
ИАП = (VvolМАправая + VvolМАлевая) : Vматки
Ультразвуковые сканеры с режимом 4D позволяют оценивать следующие дополнительные параметры кровотока:
Артериальное кровоснабжение матки:
Спектр артериальной кривой скорости кровотока маточной артерии имеет острый систолический пик и конечно-диастолическую скорость. В пролиферативной фазе более чем у 90% женщин определяется глубокая дикротическая (протодиастолическая) выемка, которая может достигать нулевой (базовой) линии. В секреторной фазе протодиастолическая выемка выражена гораздо меньше вплоть до полного исчезновения.
| Диаграмма. Динамика максимальной скорости кровотока (Vmax) в зависимости от дня менструального цикла (Озерская И.А. 2013). | Диаграмма. Динамика минимальной скорости кровотока (Vmin) в зависимости от дня менструального цикла (Озерская И.А. 2013). |
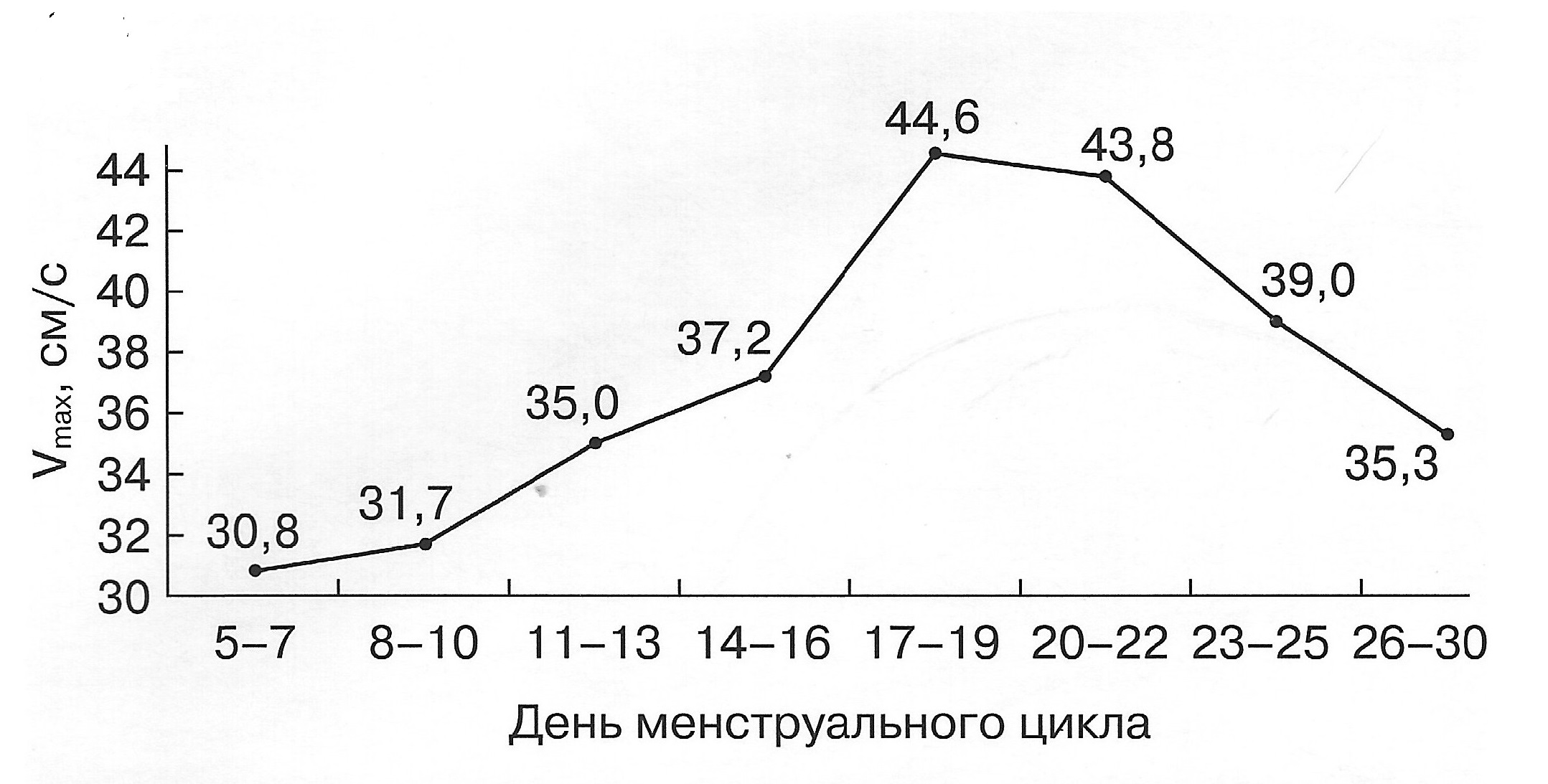 | 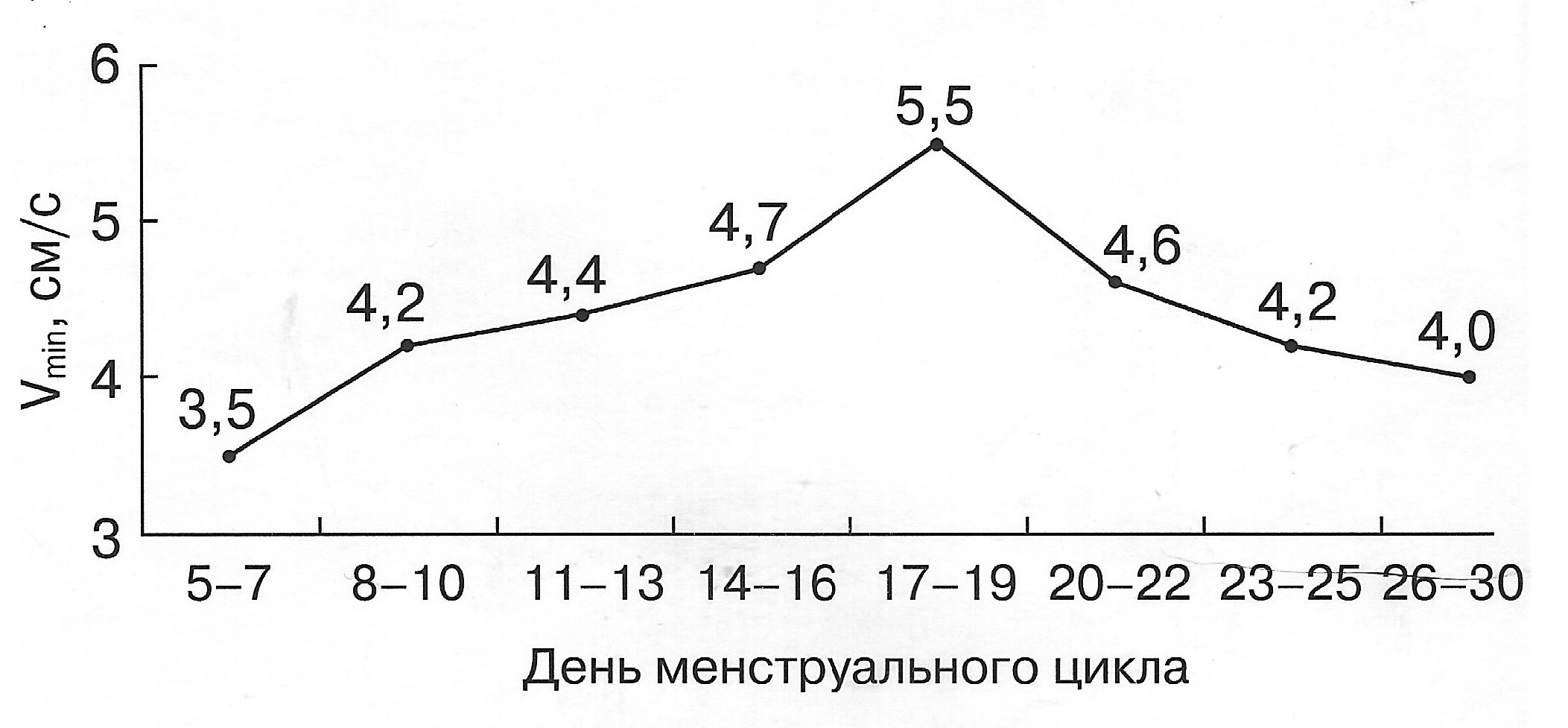 |
| Табл. Показатели максимальной (Vmax), минимальной (Vmin) и средней (Vmean) артериальной скорости в маточных артериях (50-й процентиль), (Озерская И.А. 2013). |
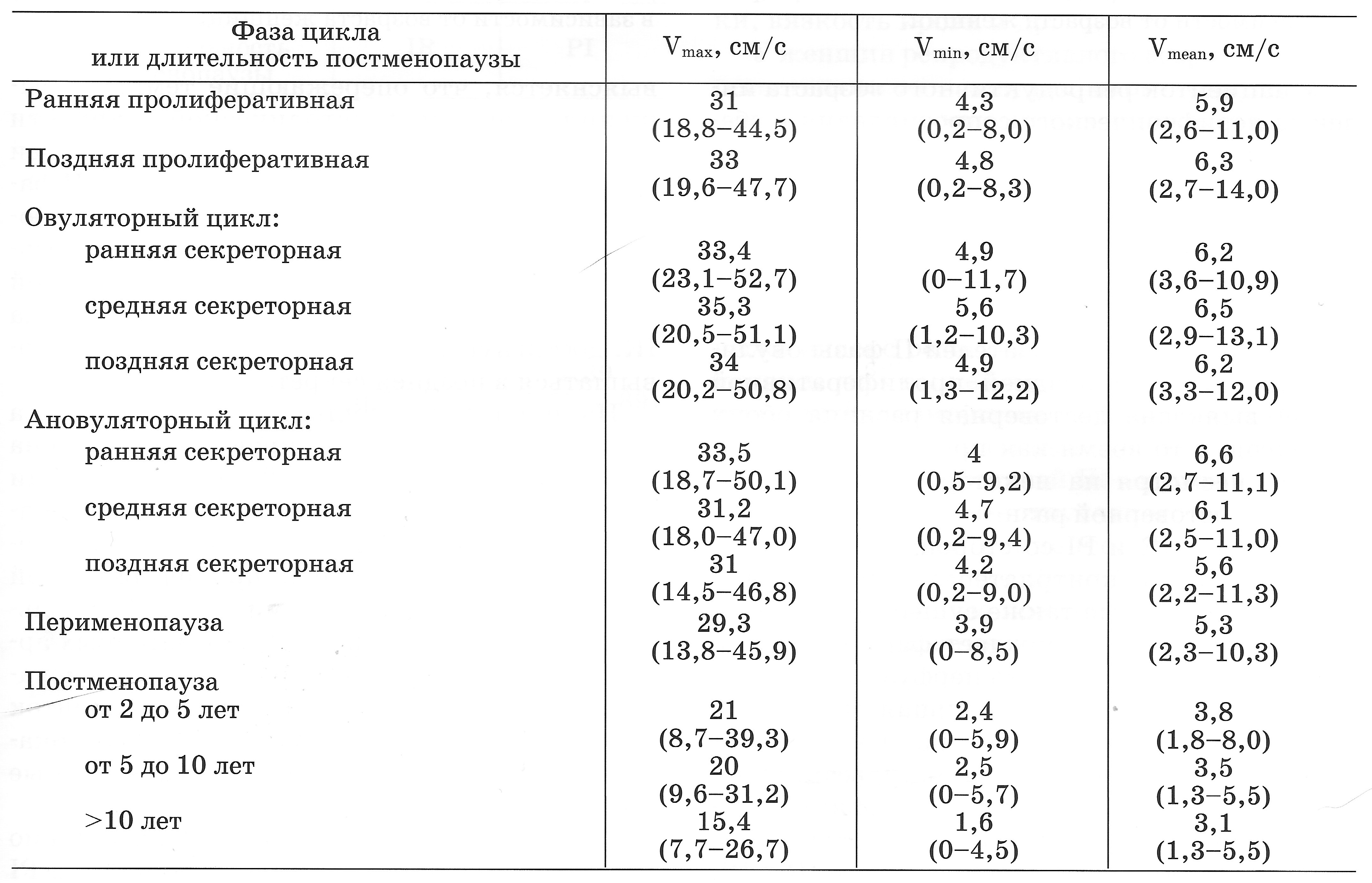 |
| Диаграмма. Динамика RI маточных артерий в зависимости от дня менструального цикла (Озерская И.А. 2013). | Диаграмма. Динамика PI маточных артерий в зависимости от дня менструального цикла (Озерская И.А. 2013). |
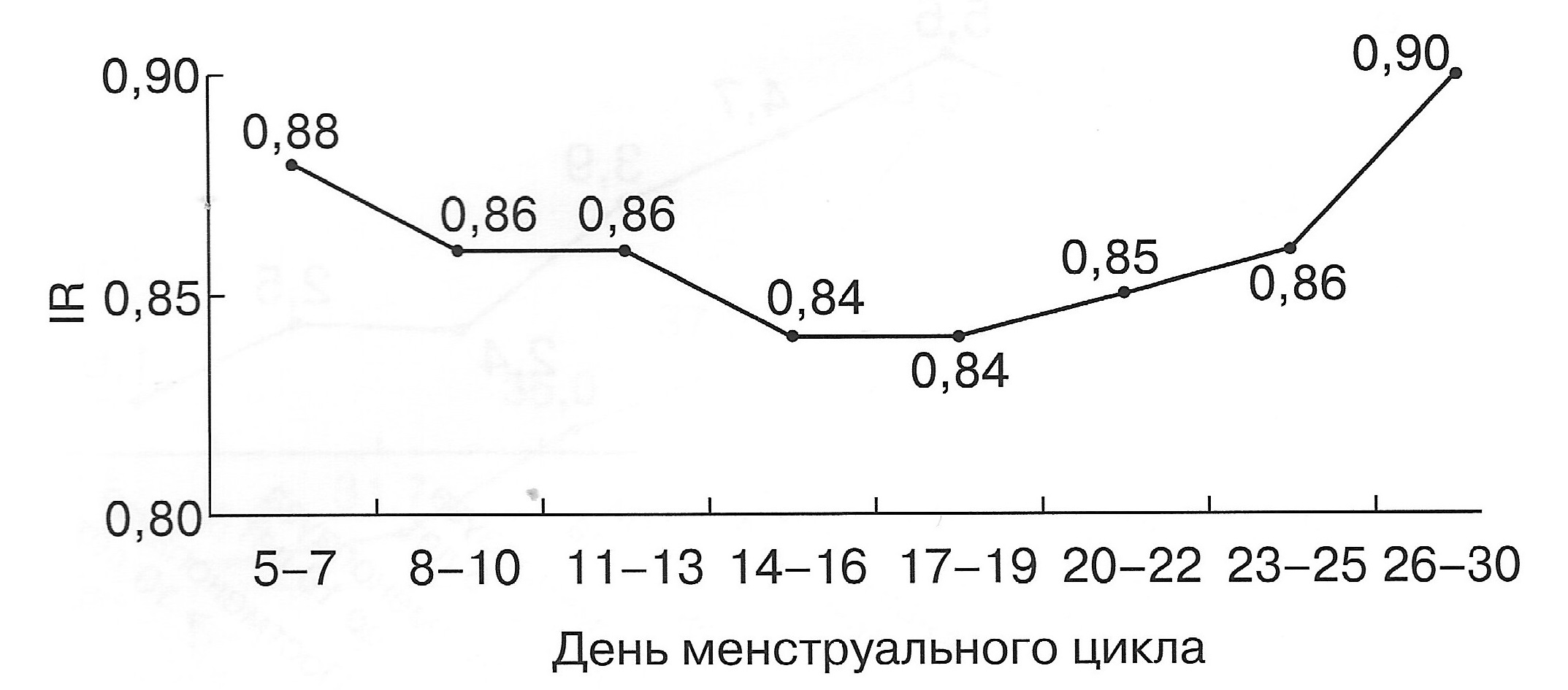 | 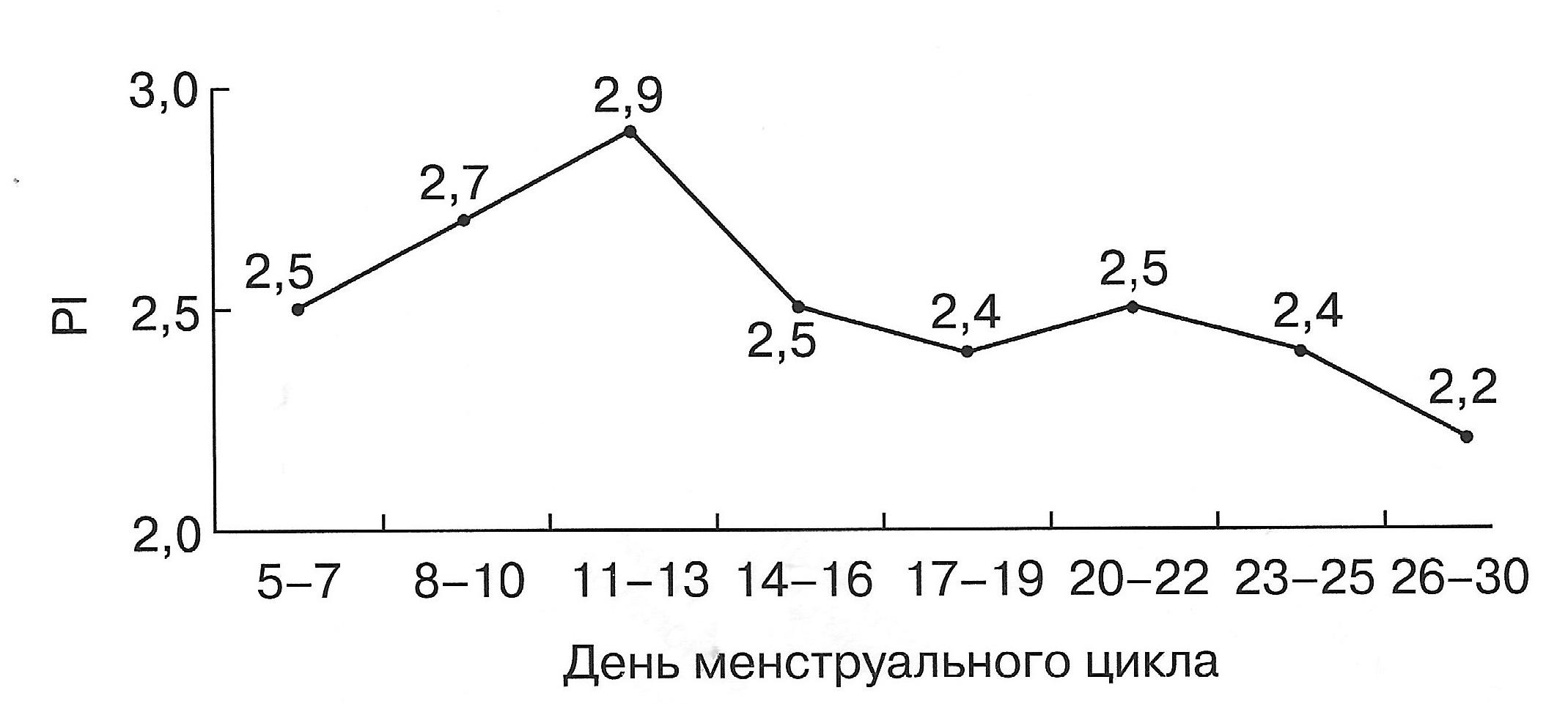 |
| Табл. Показатели RI и PI в маточных артериях (Озерская И.А. 2013). |
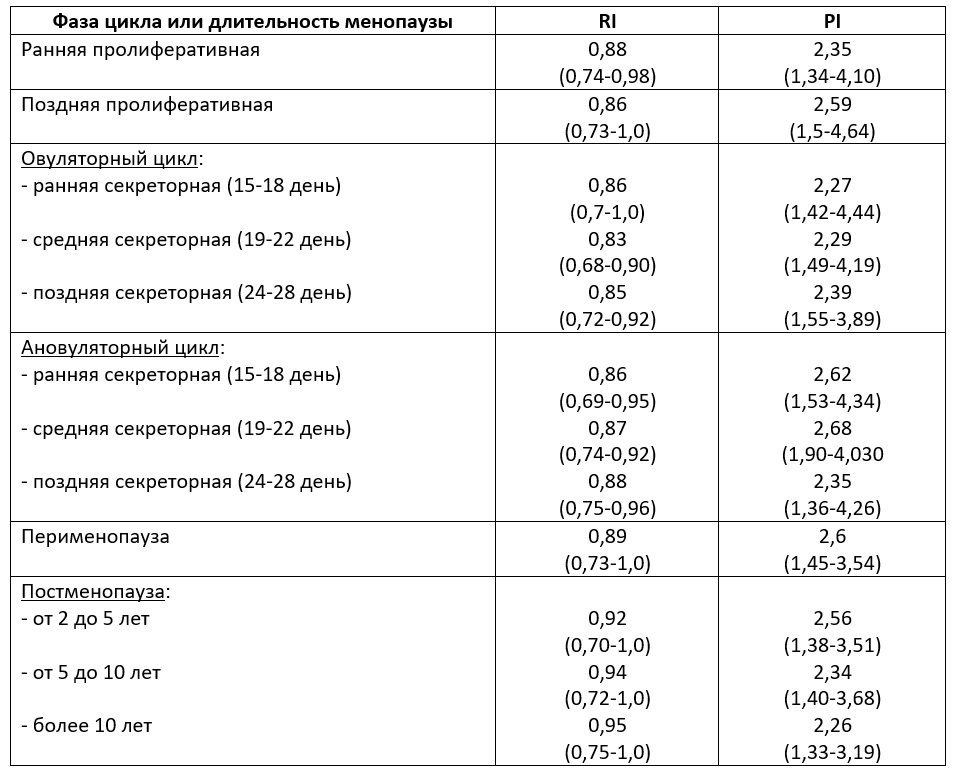 |
| Табл. Показатели RI в артериях матки у женщин репродуктивного возраста (Озерская И.А. 2013). |
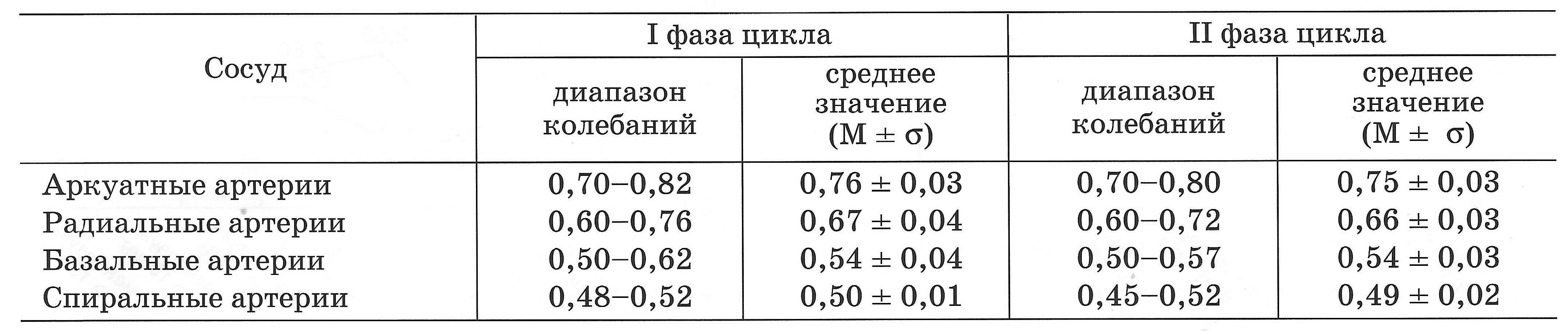 |
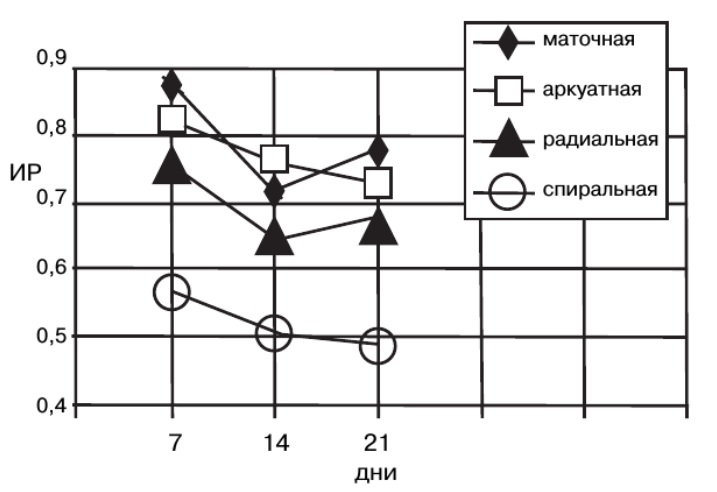 | 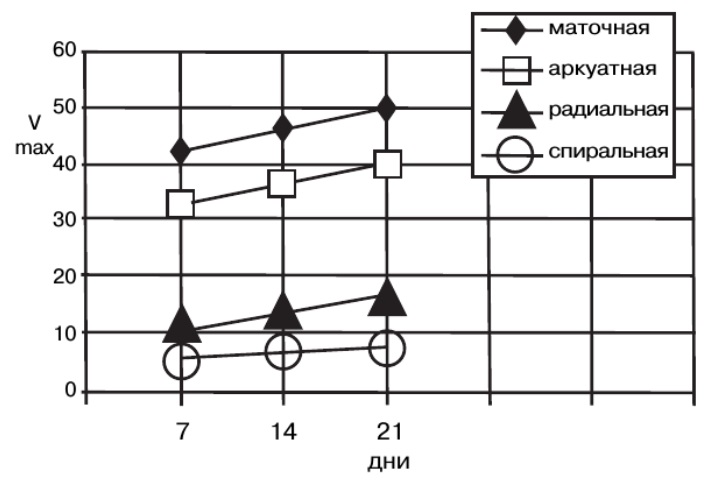 |
| Рис. Динамика изменений показателей пиковой систолической скорости кровотока (Vmax) в сосудах матки в течение овуляторного менструального цикла. |
| Табл. Показатели скорости кровотока в венах тела матки (Озерская И.А. 2013). |
 |
| Диаграмма. Динамика объемного кровотока (Vvol) маточных артерий в зависимости от дня менструального цикла (Озерская И.А. 2013). |
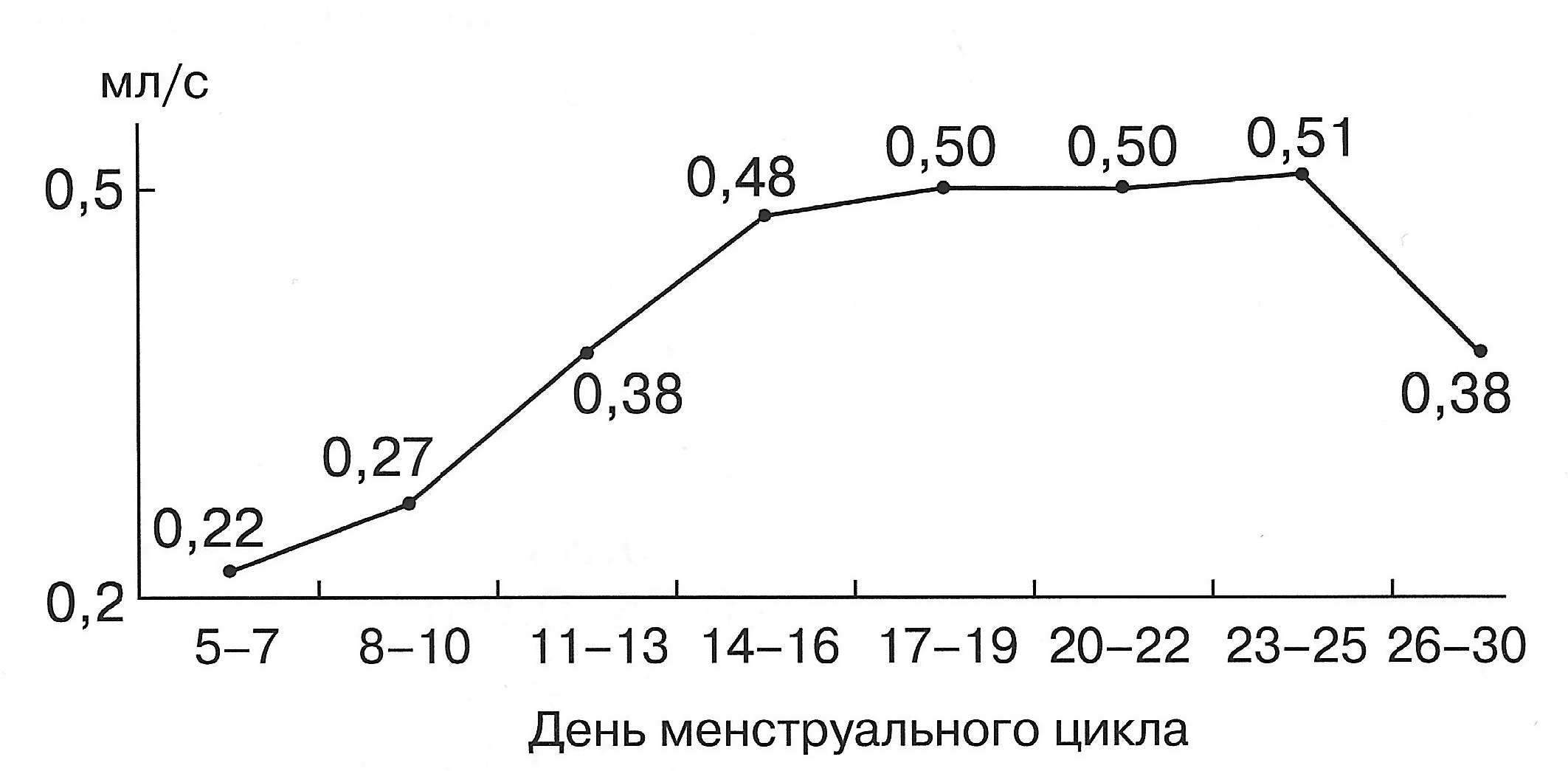 |
| Диаграмма. Динамика объемного кровотока (Vvol) маточных артерий в зависимости от возраста женщин (Озерская И.А. 2013). |
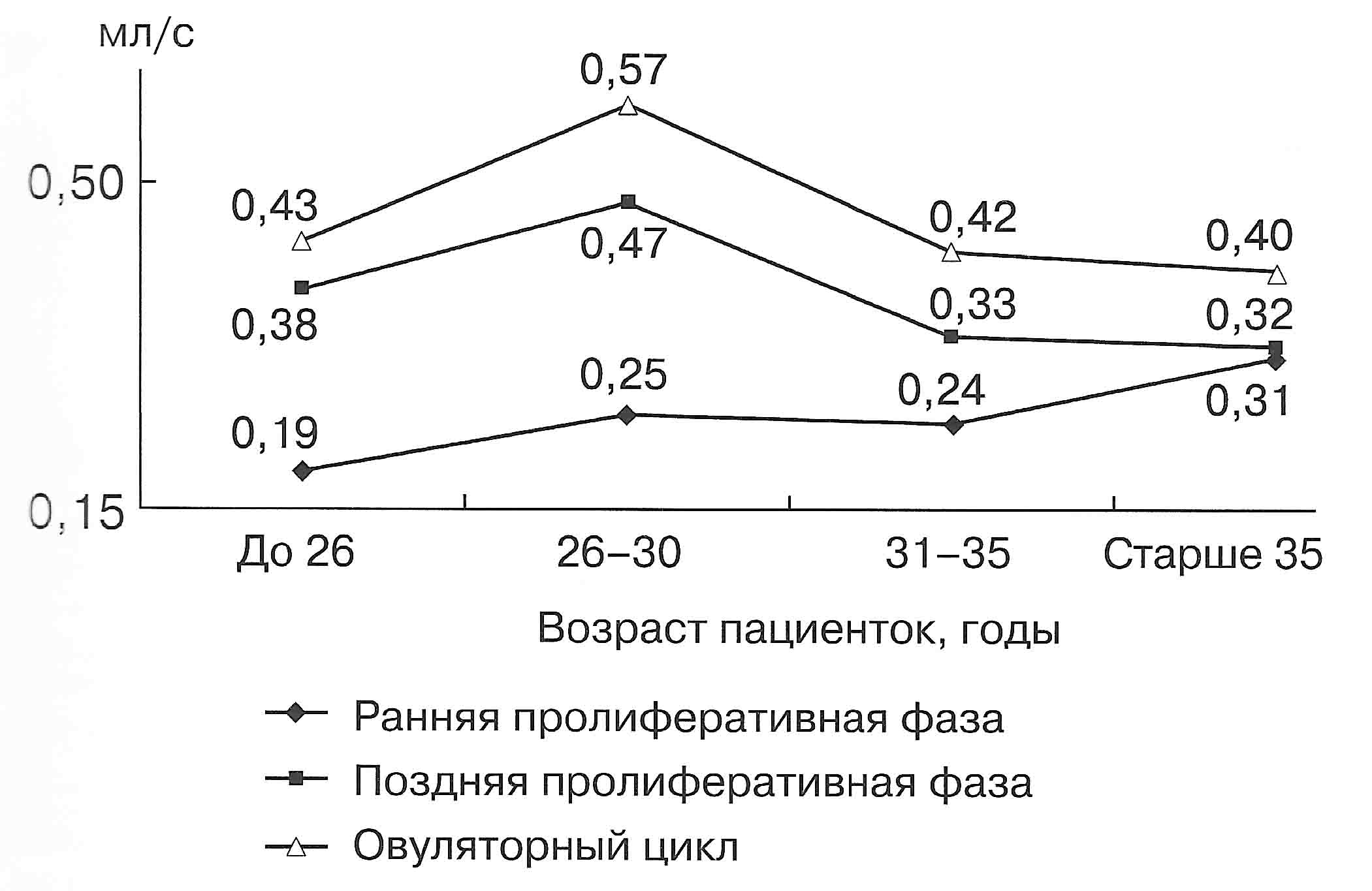 |
| Табл. Показатели объемного кровотока (Vvol) и ИАП матки (50-й процентиль, min и max) (Озерская И.А. 2013). |
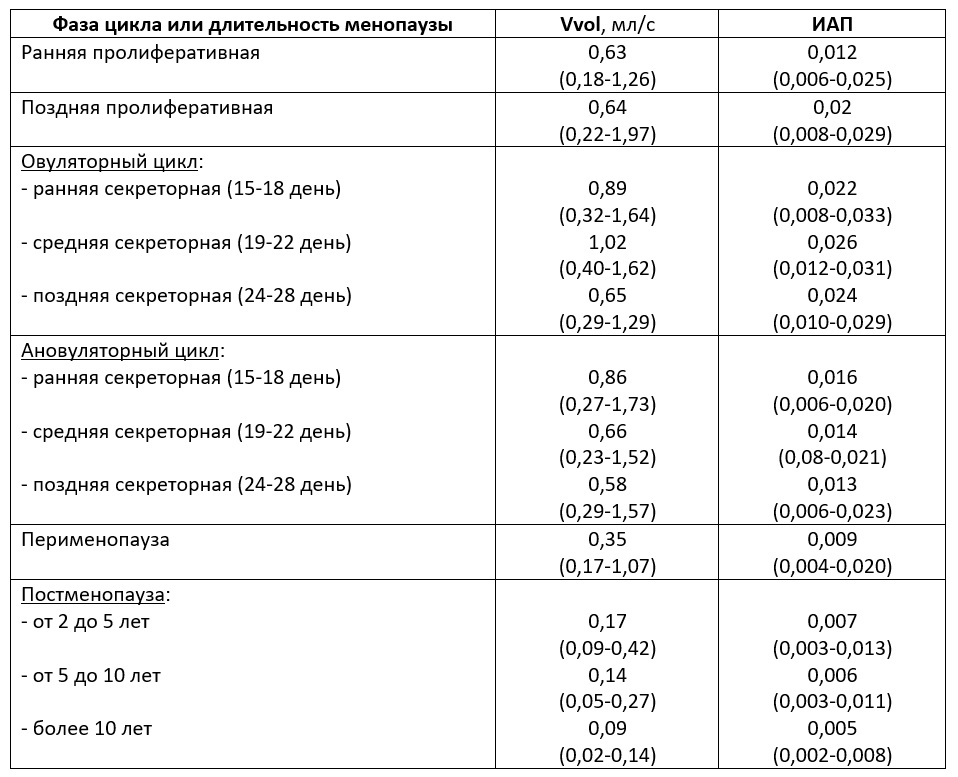 |
| Диаграмма. Динамика ИАП матки в I фазе менструального цикла (Озерская И.А. 2013). | Диаграмма. Динамика ИАП матки во II фазе овуляторного и ановуляторного менструальных циклов (Озерская И.А. 2013). |
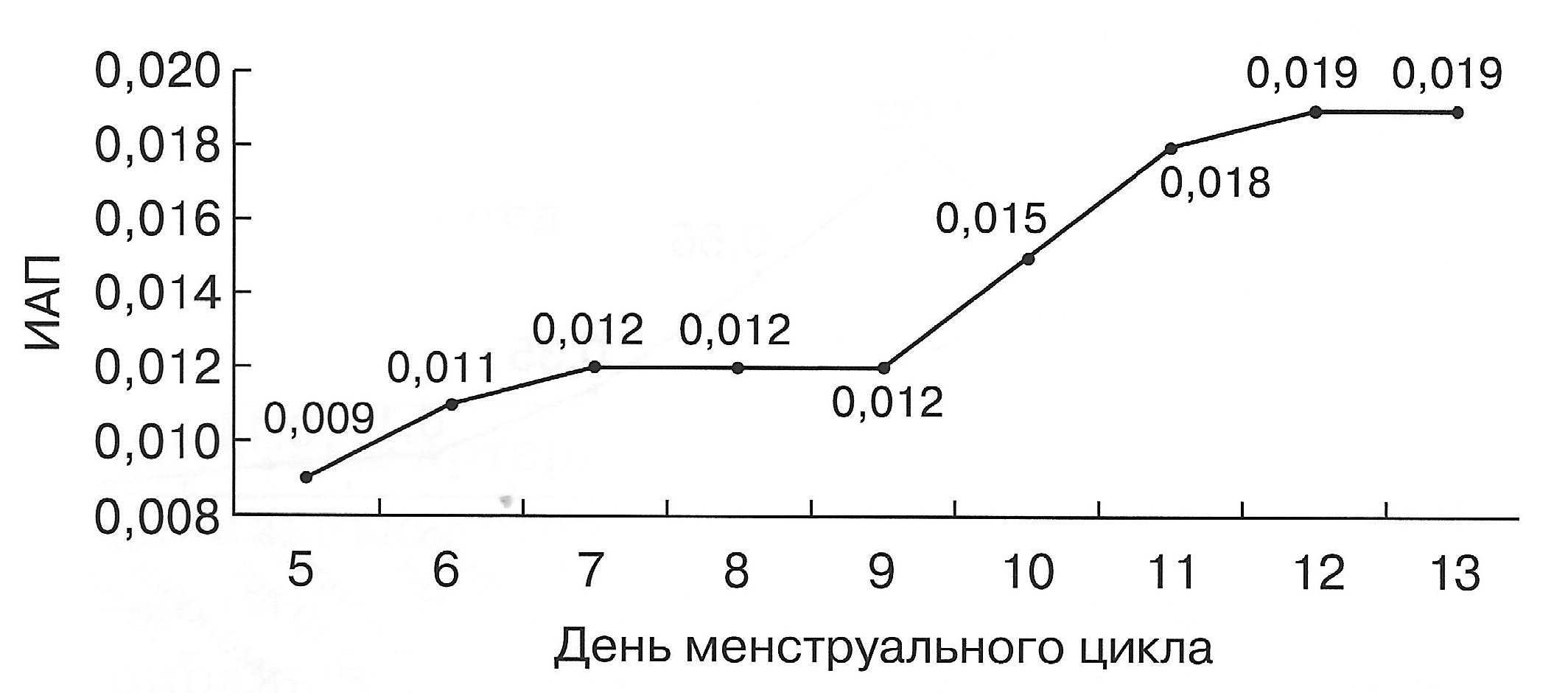 | 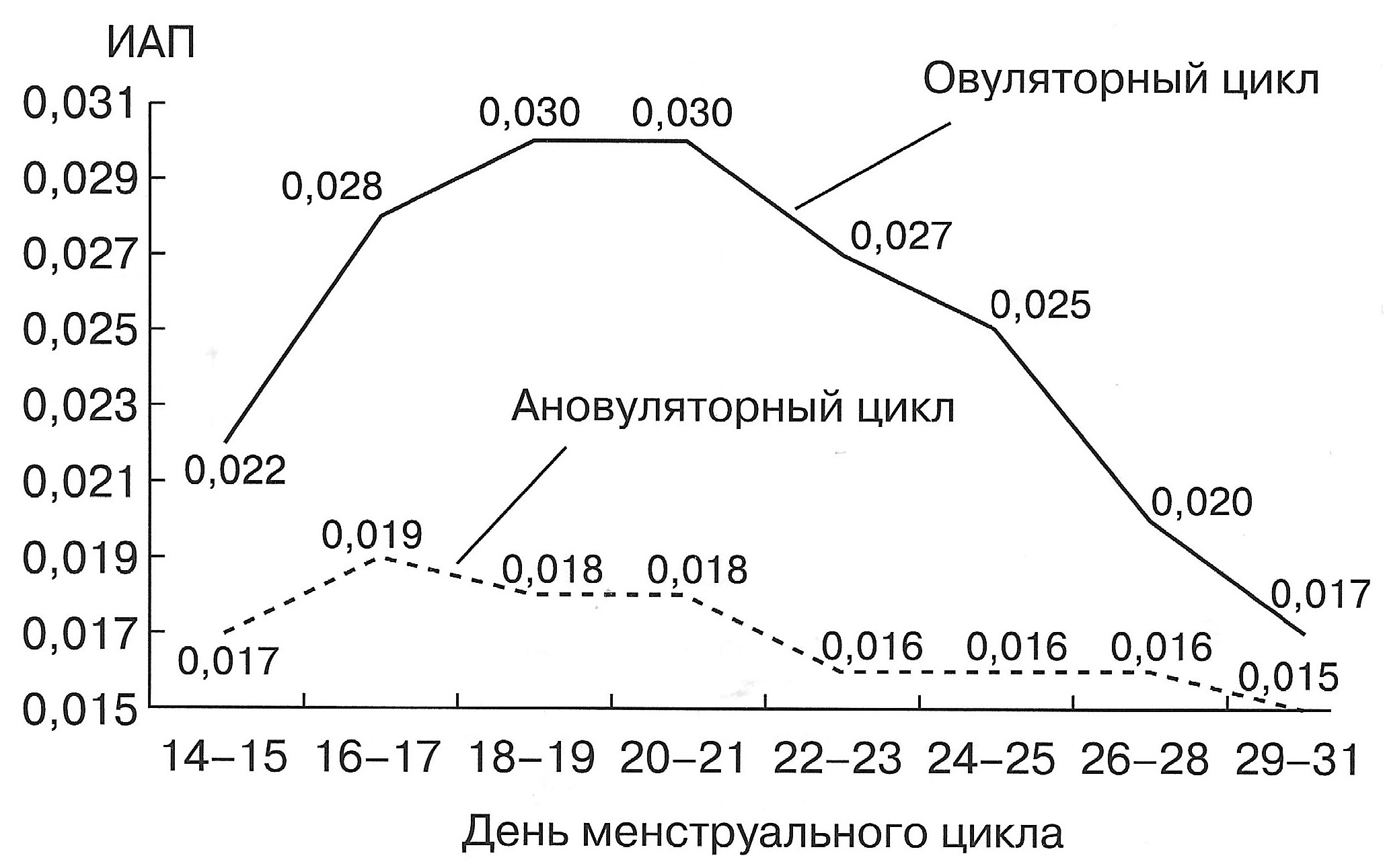 |
| Диаграмма. Динамика ИАП матки в зависимости от возраста женщин в репродуктивном периоде (Озерская И.А. 2013). | |
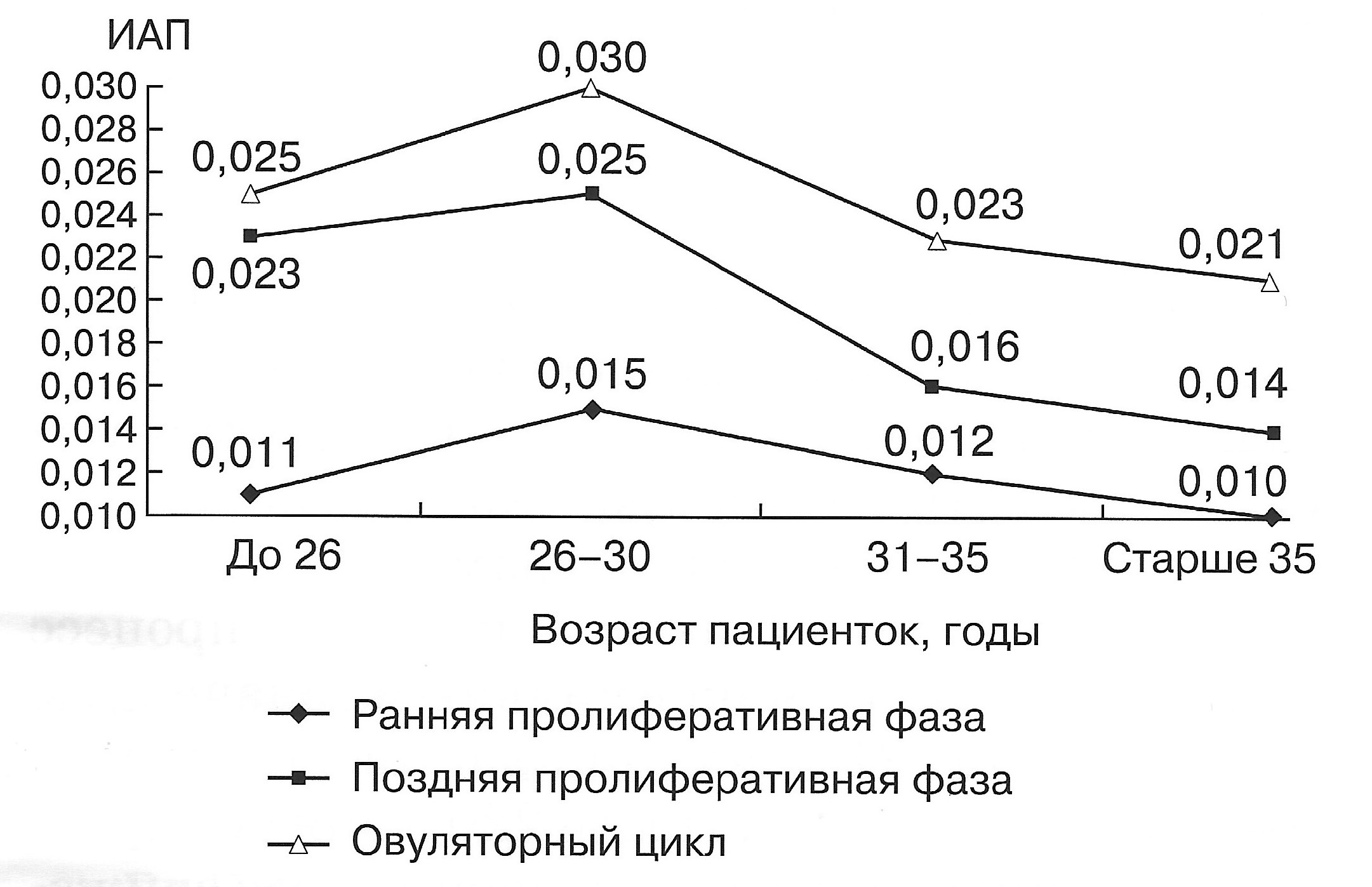 | 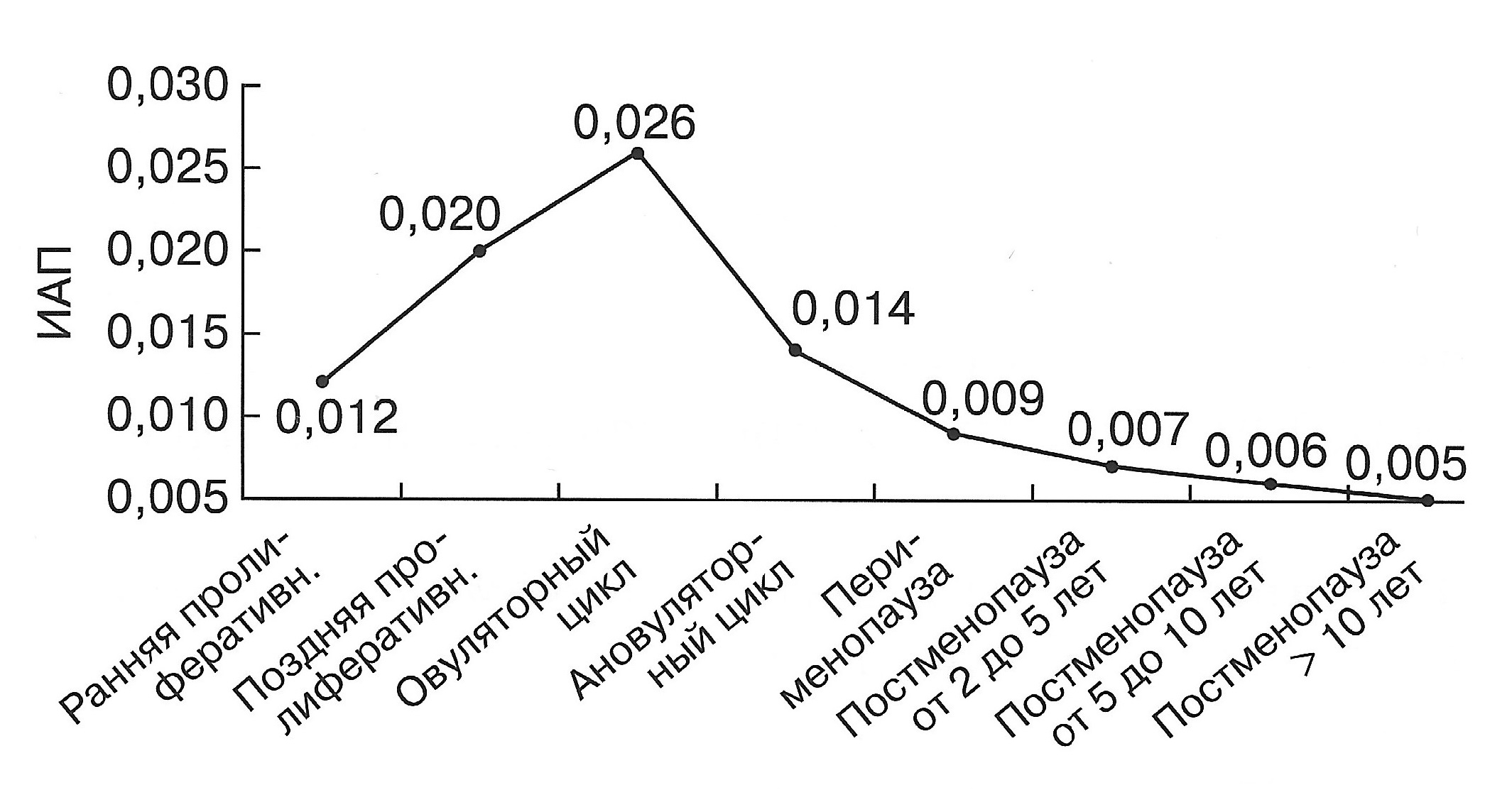 |
Венозная система матки.
Вены матки залегают рядом с соответствующими артериями и имеют однонаправленное с артериями расположение.
Существует три основных анатомических пути оттока венозной крови от матки и яичников:
II. От маточно-влагалищного венозного сплетения, которое частично располагается по боковым краям матки между листками широкой связки и далее через маточные вены во внутренние подвздошные вены.
III. Часть крови от маточно-влагалищного венозного сплетения поступает в пузырно-маточное венозное сплетение и далее во внутренние подвздошные вены.
Спектр кровотока в ванозных сплетениях монофазный, скорость кровотока не превышает 10 см/сек.
Помимо этого маточно-влагалищное венозное сплетение имеет анастамозы со срамным сплетением и сплетением прямой кишки.
Маточные вены имеют диаметр 5-6 мм и впадают во внутренние подвздошные вены. В маточные вены впадают анастамозирующие между собой венозные сплетения малого таза. Характер кровотока в маточной вене монофазный или двузфазный (за счет передачи пульсационной волны от рядом расположенной маточной артерии. Скорость кровотока в маточной вене не превышает 15 см/сек.
Аркуатные вены имеют нормальный диаметр 0,5-2 мм. Спектр кровотока в аркуатных венах монофазный.
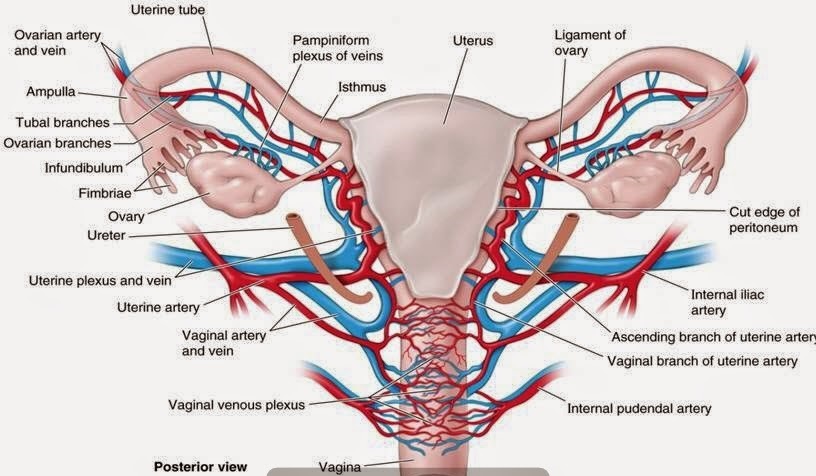 | Схема. Артериальное и венозное кровообращение матки и придатков. |
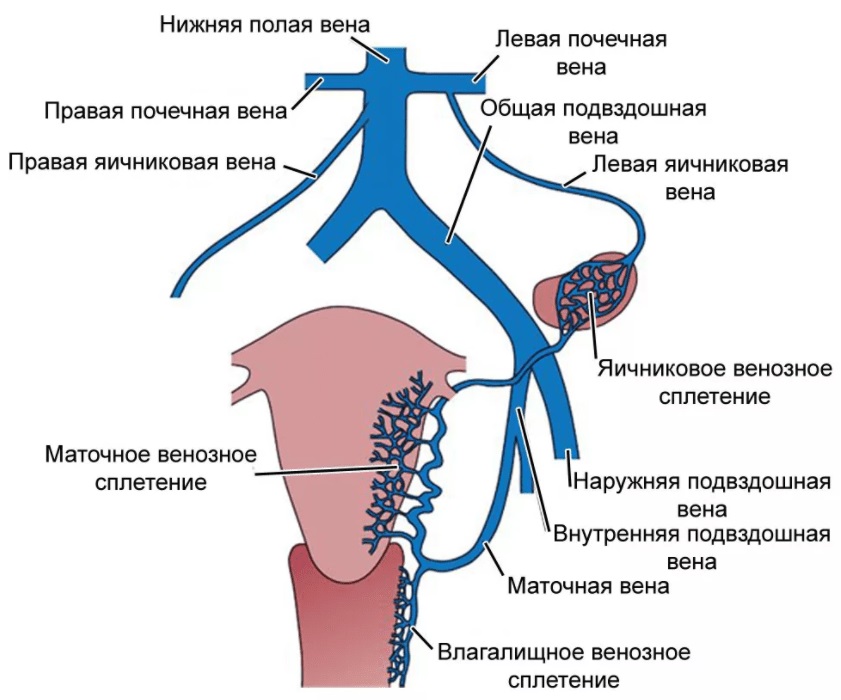 | Схема. Венозное кровообращение женского малого таза. |
 | Паравезикальные и парауретральные венозные сплетения. |
В постменопаузе в связи с уменьшением перфузии органа кровоток в маточных артериях претерпевает значительные изменения. Индекс периферического сопротивления имеет высокие значения: от 0,9 до 1,0 при отсутствии циклических изменений скоростей.