Инфильтрат в прямой кишке что это может быть
Лапароскопическое лечение эндометриоидного инфильтрата верхне-ампулярного отдела прямой кишки
Гладышев Д. В., к.м.н., главный специалист по хирургии, Цивьян Б. Л., к.м.н., заведующий гинекологическим отделением, Бараш Ю. А. к.м.н., врач-акушер-гинеколог
Больная Я., 34 лет, поступила в плановом порядке на гинекологическое отделение СПБ ГБУЗ «Городская больница № 40» 16.11.2015 года.
Из анамнеза известно, что в течение последних 6 месяцев больная отмечала появление запоров по 2-3 дня, а иногда редкий стул малыми порциями, в связи с чем прошла амбулаторное обследование.
По данным УЗИ малого таза обнаружено гипоэхогенное образование с четкими неровными контурами, неоднородной структуры, размерами 4,0х3,1 см, вероятно исходящее из кишки.
С целью дифференциальной диагностики выполнено МРТ малого таза:
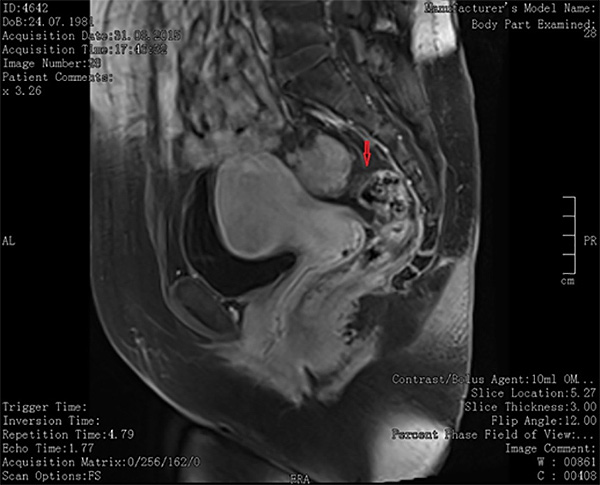
Рис.1 Участок эндометриоиднойинфильтрации прямой кишки с выраженным сужением просвета. МР- признакимиомы матки и объемного образования ректосигмоидного отдела прямой кишки (на расстоянии 14 см от ануса по передней стенке ректосигмоидного отдела толстой кишки определяется объемное образование 2.6х2.2х2.8 см, которое следует дифференцировать с очагом наружного эндометриоза).
При проведении колоноскопии обнаружено, что в области ректосигмоидного отдела кишка плотно фиксирована, просвет ее сужен до 8 мм за счет сдавления извне, слизистая над сужением розовая с участком гиперемии. Провести колоноскоп за зону сужения не представляется возможным.
На основании полученных данных был установлен окончательный клинический диагноз:
Основное заболевание: Экстрагенитальныйэндометриоз. Эндометриозректо-сигмоидного отдела толстой кишки с обтурацией просвета кишки.
Осложнение основного заболевания: нет.
Сопутствующие заболевания: Миома матки интрамурально-субсерознаяформа.Хронический панкреатит, вне обострения. Аллергический ринит, вне обострения.
Учитывая клиническую картину, данные УЗИ малого таза, МРТ малого таза и колоноскопии, крайне высокий риск развития кишечной непроходимости, бесперспективность консервативной терапии, принято решение о проведении хирургического лечения в объеме лапароскопической резекции пораженного участка толстого кишечника.
17.11.2015 выполнена операция: Лапароскопия. Разделение спаек и сращений. Резекция верхне-ампулярного отдела толстой кишки с наложением аппаратного анастомоза «конец в конец».
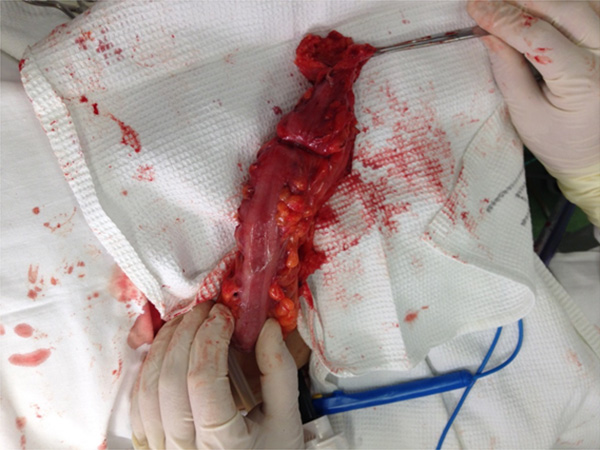 | 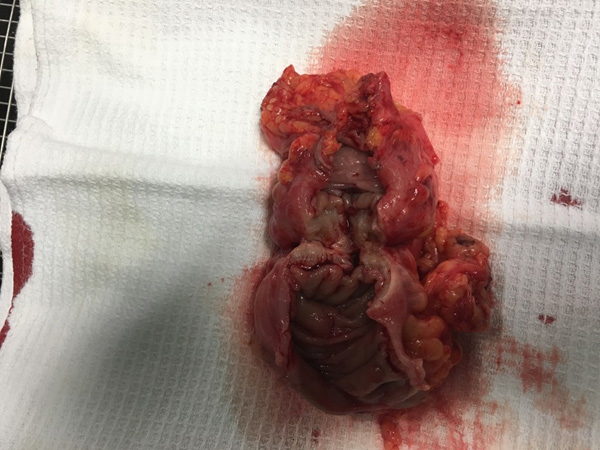 |
| Рисунок 3. Участок сужения просвета прямой кишки на разрезе. |
После проведения хирургического лечения больная была переведена на гинекологическое отделение. Нормальный пассаж кала был восстановлен на вторые сутки.
Впоследствии больная в удовлетворительном состоянии была выписана из отделения гинекологии на амбулаторное лечение под наблюдение гинеколога по месту жительства.
Комментарии:
Эндометриоз — распространённое гинекологическое заболевание, при котором клетки эндометрия (внутреннего слоя стенки матки) разрастаются за пределами этого слоя. Развивается у женщин репродуктивного возраста. Поскольку эндометриоидная ткань имеет рецепторы к гормонам, в ней возникают те же изменения, что и в нормальном эндометрии, проявляющиеся ежемесячными кровотечениями. Эти небольшие кровотечения приводят к воспалению в окружающих тканях и вызывают основные проявления заболевания: боль, увеличение объёма органа, бесплодие. Симптомы эндометриоза зависят от расположения его очагов. Различают генитальный (в пределах половых органов — матки, яичников) и экстрагенитальный (вне половой системы — пупок, кишечник и т. д.) эндометриоз. Генитальный подразделяется, на внутренний – аденомиоз (эндометриоз тела матки) – и наружный (эндометриоз шейки матки, влагалища, промежности, ретроцервикальной области, яичников, маточных труб, брюшины, прямокишечно-маточного углубления).
Эндометриоз — это одна из ведущих причин тазовой боли и оснований для лапароскопической операции во многих странах. Средний возраст пациенток с эндометриозом 25—30 лет.
Эндометриоидное поражение ректосигмоидного отдела толстой кишки, по данным оперативного вмешательства, выявляют у 15 % больных. При вовлечении в эндометриоидный инфильтрат толстой кишки в области ректовагинальной перегородки иногда следует выполнить резекцию кишки, так как эта патология может привести к развитию кишечной непроходимости в связи с обтурацией просвета кишки H.Al-Oahtanietal.(2015). Критериями для принятия решения о резекции кишки являются размер очага поражения более 2-3 смM.Malzonietal.(2015), степеньвовлечения окружности кишки (более 1/3 окружности), глубина инвазии в мышечный слой 5 мм и более. При отсутствии показаний к резекции кишки возможно иссечение только эндометриоидного инфильтрата с использованием органосберегающей методики «shaving»H.Romanetal.(2015).
Изолированное поражение толстой кишкиэндометриозом встречается крайне редко и сложно диагностируется. Использование мультидисциплинарного подхода в лечении этой патологии с привлечением гинеколога, хирурга и лучевого диагноста является оптимальным, что позволяет быстро и правильно поставить диагноз и выбрать правильную тактику лечения с применением малоинвазивной эндовидеохирургической технологии.
Парапроктит: коварный свищ и ложный стыд
Это заболевание — из тех, которые стесняются обсуждать с друзьями и знакомыми. Более того, и к врачу визит оттягивается день ото дня. Что тут говорить — срамное место, да и только… Недуг коварен и тяжкими физическими болями, и моральными страданиями. Но и это, к сожалению, не все — без своевременного лечения парапроктит может отравлять человеку жизнь долгие годы, обернуться в конце концов весьма грозными последствиями. А все потому, что когда-то было неловко переступить порог кабинета проктолога.
Рассказывает заведующий отделением проктологии поликлиники Медицинского центра УД Президента РФ, кандидат медицинских наук Анатолий Иванович Ванин, чем опасен парапроктит и как излечить это заболевание — успешно и без ложного стыда.
— Напомню, «пара» по-гречески означает — возле, около, а проктит — воспаление слизистой оболочки прямой кишки, — сказал А. И. Ванин. — Таким образом, парапроктит — воспалительное заболевание клетчатки, окружающей ректальную зону, нижний отдел прямой кишки.
Основные причины — стрессы, снижение иммунной защиты организма, малоподвижный, сидячий образ жизни, чрезмерный прием антибиотиков, выраженное переохлаждение, погрешности питания, чаще всего еда всухомятку, на ходу, и как следствие — запоры или, наоборот, жидкий стул.
Парапроктит возникает независимо от возраста, но чаще у мужчин, поскольку они много курят и частенько выпивают. Однако в последнее время все больше заболевает женщин и девушек: сказывается стремление носить облегающие брюки, особенно джинсы из плотной, грубой ткани, а также нижнее белье, которое, врезаясь в промежность, травмирует кожу. В такие потертости попадает инфекция, в том числе и вирусная. При переохлаждении — это когда девочки в морозы щеголяют в коротеньких юбочках и тонких колготках — появляется герпес, он тоже провоцирует парапроктит. Пожилые люди обычно страдают хроническим парапроктитом в том случае, если перенесли острую форму заболевания в молодые годы.
Как возникает болезнь? В нижнем отделе прямой кишки (в заднем проходе) имеются слизистые желёзки, которые своим секретом смачивают поверхность кишки, облегчая выход кала, если он пересушен. При запорах слизистая повреждается, образуются ссадины, трещины, в которые и попадает инфекция. Замечу, в одном грамме кала содержатся миллионы единиц разной флоры. Вот и начинаются всякие неприятности.
То же происходит, когда стул жидкий — кислая масса вызывает разрыхление этой зоны, также с возможным инфицированием. Да и при нормальном стуле не исключено подобное — вроде бы и жалоб особых нет, но организм ослаблен, а тут человек взял да и съел острый соус, горчицу, хрен. Слизистая мгновенно раздражается, возникают ее ожоги. Далее болезнь развивается по известному сценарию: инфекция вместе с воспалительными проявлениями распространяется на параректальную клетчатку — соединительную ткань, окружающую прямую кишку.
Парапроктит начинается с зуда, незначительного дискомфорта в области анального отверстия, потом болезнь набирает обороты, образуются гнойные затеки, которые могут переходить в различные свищевые формы, прорываться наружу, на поверхность кожи. Если прорыва нет, гнойная масса выходит вместе со слизью, другими неприятными гнилостными выделениями через задний проход. Острый парапроктит развивается внезапно: повышается температура, появляются резкие боли в области прямой кишки, не дающие покоя, и после бессонной ночи человек обращается к врачу. Правда, есть стертые формы болезни — пациент как бы и не жалуется на сильную боль, но воспалительный инфильтрат прощупывается. В таком случае, чтобы поставить точный диагноз, надо сделать УЗИ, компьютерную томографию или провести магнитно-ядерно-резонансное исследование. Одного анализа крови недостаточно, поскольку картина может быть нормальной, хотя порой и наблюдается лейкоцитоз.
При хронической форме парапроктита свищи долго не заживают. И тогда у пациента берут мазки для выяснения причины этого затяжного процесса, поскольку свищевую форму хронического парапроктита могут давать туберкулез, сифилис, рак, болезнь Крона, другие заболевания. Но чаще сказывается банальная свищевая форма — с выделением кишечной палочки и гноя.
Самое распространенное средство лечения парапроктита — ихтиоловая мазь и свечи. Они уменьшают напряжение ткани, снимаютболь, помогают больным адаптироваться к своему состоянию некоторые даже отказываются от операции.
Но бывает, свищ остается, правда, без явных гнойных выделений. Лечение продолжается в домашних условиях. Рекомендуются сидячие ванночки: по 1 ст. ложке морской соли и питьевой соды на 5 л теплой воды. Продолжительность ванны — 10 минут. Такие процедуры помогают отхождению гноя, хорошо очищают свищ. После ванночки вводятся свечи или мазьультрапрокт. Можно делать микроклизмы из мумиё: 1 таблетку растворить в 0,5 стакана горячей воды, вводить в теплом виде.
Расскажу об одном удивительном случае излечения, в котором помогла… ярмарка меда, устроенная мэром Москвы Юрием Лужковым в Манеже. Пациент ходил к нам на процедуры целый месяц, и безрезультатно: гноя нет, а свищ остается. Тут мы как раз получили информацию с этой ярмарки о целебных свойствах донникового меда. Стали делать пациенту микроклизмы-1 ст. ложка меда на 0,5 стакана воды. И все зажило через два дня. Просто чудо!
Должен заметить, такие клизмы — и с медом, и с масляным раствором прополиса — очень эффективны. Кишка от удовольствия даже хлюпать начинает: так ей нравится теплое, сладенькое! Микроклизмы (1 ст. ложка на 0,4-0,5 стакана воды) делают на ночь, а утром после стула вводятся свечи ультрапрокт.
Иногда приходится долго ждать, пока гнойник прорвется. Тогда мы рекомендуем применять ту же ихтиоловую мазь, лепешечки из печеного лука, картофеля, моркови. Они помогают прорыву свища и отходу гноя. Какая лепешечка лучше, пациент выбирает сам, как говорится, «методом тыка» — что эффективнее действует, из того и «стряпает».
Когда исчерпаны все методы консервативного лечения, но болезнь не проходит, направляем больного на операцию, конечно, если нет противопоказаний. Она называется операцией Габриэля — по имени хирурга, который впервые ее провел: в задний проход вставляется зеркальце, иссекаются слизистая желёзка и свищ. Лечение — очень радикальное. Правда, после него появляются рубцы, да и при твердом кале отсутствие слизи вызывает определенные неудобства. Поэтому стараемся как можно меньше травмировать эту зону и по возможности оперировать в крайних случаях. Лучше применять народные средства, наблюдаясь в течение года в поликлинике. Еслисвищзажил, можно на десятилетия забыть об операции.
Однако частые рецидивы свища — большой фактор риска по онкологии. Поэтому пациент должен проходить ежегодную диспансеризацию или осмотр хирурга. Как правило, такая профилактика себя оправдывает. В этот период не следует забывать о поддерживающей терапии: делать ванночки, примочки, прокладки, микроклизмы, соблюдать диету, особенно тем, кто страдает запорами и геморроем.
Вот несколько рекомендаций.
Эффективны в лечении прямой кишки барсучий и медвежий жир. Турундочки или тампоны следует пропитать жиром и ввести в задний проход на ночь. При эрозивном состоянии слизистой оболочки анального канала можно делать тонкие палочки из свежего картофеля, богатого крахмалом. Он хорошо обволакивает, снимает раздражение, заживляет эрозии и трещины анального отдела прямой кишки. Палочки вставляются на ночь.
Теперь — о слизистых желёзках и слизи. Убежден, что удаление любого органа, в том числе и слизистых желёзок, — это вмешательство в природу: в организме нет ничего лишнего. Однако, если желёзки постоянно воспаляются, их иссечение — необходимая и вынужденная мера.
Порой больные жалуются на обильное выделение слизи. Однако таким образом могут проявляться не только воспалительные процессы слизистых желёзок, но и сопутствующие заболевания. Например, разрастания слизистой в кишке по типу ворсинчатой опухоли, которая дает до одного литра слизи в день, выделяемой через прямую кишку. И хотя опухоль доброкачественная, организм, по сути, начинает гнить.
Ворсинчатая опухоль может возникнуть в прямой кишке и в вышележащих отделах кишечника. В литературе описан случай, когда ею была целиком поражена толстая кишка. Поэтому обильное отделение слизи обязательно должно насторожить. Зачастую же больных пугает в основном выделение крови.
Чрезмерная слизь, когда она, как мы говорим, отходит «ведрами», причем с кровью, может быть и при язвенном колите, вызванном чаще всего стрессами и другими причинами. Больные язвенным колитом должны наблюдаться у гастроэнтеролога не менее 10 лет: может развиться колоректальный рак.
Завершая разговор, скажу, что специальность врача-проктолога сейчас, увы, набирает мощь и силу, поскольку многие наши заболевания зависят от состояния медицины и общества, отношения человека к своему здоровью. Конечно, нам далеко до Японии, где додумались, к примеру, ставить на унитазы специальные датчики, которые определяют наличие крови или слизи в смываемых испражнениях. Сидит диспетчер в каком-нибудь японском жэке и видит на приборах: в такой-то квартире у кого-то из ее жильцов нелады с кишечником. Приходит, говорит: у вас кто-то болен. И медики начинают проверять всю семью.
Унас же многие стесняются своевременно обратиться к врачу — тянут, пока не прижмет как следует. А чего стыдиться? Если появились небольшой зуд, слизистые выделения, надо идти в поликлинику. В крайнем случае хотя бы рассказать о неприятных ощущениях своим близким — так проще побороть ложный стыд и начать лечение. Пара-проктит и его последствия — свищи — вполне излечимы, когда время не потеряно в сомнениях и муках.
Диагностика и лечение взрослых пациентов c острым парапроктитом
Общая информация
Краткое описание
Общероссийская Общественная Организация «Ассоциация колопроктологов России»
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ И ЛЕЧЕНИЮ ВЗРОСЛЫХ ПАЦИЕТОВ C ОСТРЫМ ПАРАПРОКТИТОМ (Москва, 2013г)
ОПРЕДЕЛЕНИЕ
Острый парапроктит – острое воспаление околопрямокишечной клетчатки, обусловленное распространением воспалительного процесса из анальных крипт и анальных желез [4, 6, 11].
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
В настоящее время в клинической практике используется классификация, подразделяющая острый парапроктит по характеру возбудителя, локализации поражения, по локализации крипты, вовлеченной в процесс воспаления, по характеру гнойного хода. Классификация применяется для определения тяжести поражения и выбора метода лечения [3, 11]. В клинической практике данная классификация чаще всего используется в таком виде:
Классификация острого парапроктита[3, 11].
I. По характеру возбудителя:
1. Аэробный.
2. Анаэробный:
— клостридиальный;
— неклостридиальный.
II. По локализации поражения:
а) подкожный;
б) подслизистый;
в) межмышечный;
г) седалищно-прямокишечный (ишиоректальный);
д) тазово-прямокишечный:
— пельвиоректальный;
— ретроректальный;
— подковообразный.
III. По локализации крипты, вовлеченной в процесс воспаления:
А. Задний.
Б. Передний.
В. Боковой.
IV. По характеру гнойного хода:
а) интрасфинктерный;
б) транссфинктерный;
в) экстарсфинктерный.
ФОРМУЛИРОВКА ДИАГНОЗА
При формулировании диагноза следует отразить характер возбудителя, локализацию гнойного очага, а так же локализацию пораженной крипты. (см. раздел «Диагностика»). Ниже приведены примеры формулировок диагноза:
1. Острый аэробный боковой подкожный интрасфинктерный парапроктит.
2. Острый анаэробный пельвиоректальный экстрасфинктерный парапроктит.
3. Острый аэробный задний межмышечный транссфинктерный парапроктит.
Диагностика
ДИАГНОСТИКА ЗАБОЛЕВАНИЯ
Диагностика острого парапроктита основана на жалобах больного, степени их выраженности, длительности болезни, анализе результатов клинического и объективного обследования пациента. К основным клиническим проявлениям ОП относятся: острое начало заболевания, нарастающая боль в прямой кишке, промежности или в тазу, повышение температуры тела (УД 3b, СР C [2, 3, 4, 6, 11, 16, 30, 38]).
• Сбор анамнеза
Выявляются жалобы больного, длительность заболевания, характер и интенсивность болей, а так же этиологические факторы возникновения заболевания: ослабление иммунитета вследствие сопутствующей острой или хронической инфекции, сосудистые изменения вследствие сахарного диабета, желудочно-кишечные расстройства, наличие геморроя, трещин, криптита, историю предыдущих аноректальных или промежностных оперативных вмешательств (УД 3b, СР C [2, 3, 4, 6, 11]).
• Пальцевое исследование прямой кишки
Этот диагностический прием является основным при остром парапроктите и несет определяющую информацию при сложных разновидностях заболевания:
— при тазово-прямокишечном парапроктите выявляют болезненность одной из стенок среднеампулярного или верхнеампулярного отдела прямой кишки, тестоватой консистенции инфильтрацию кишечной стенки или плотный инфильтрат за её пределами. В более поздних стадиях определяют утолщение стенки кишки, оттеснение её извне, затем выбухание в просвет эластичной, иногда флюктуирующей, опухоли, над которой слизистая оболочка кишки может оставаться подвижной;
— при позадипрямокишечной форме определяют выбухание в области задней стенки прямой кишки, а так же усиление болей при давлении на копчик;
— при подковообразной форме острого парапроктита выявляют уплощение и уплотнение стенки кишки выше анального канала, сглаженность складок на стороне поражения, повышение температуры в кишке. К концу первой недели заболевания воспалительный инфильтрат оттесняет стенку кишки и выбухает в её просвет. Если воспалительная инфильтрация ткани захватывает предстательную железу и мочеиспускательный канал, пальпация их вызывает болезненный позыв на мочеиспускание;
— при внутристеночно-инфильтративном парапроктите выше зубчатой линии, непосредственно над ней, или, высоко в ампулярном отделе прямой кишки, через стенку кишки пальпируют плотный, неподвижный, безболезненный инфильтрат, часто без четких границ (УД 3b, СР C [2, 3, 4, 6, 11, 17, 18]).
• Фистулография
Не является обязательным методом обследования, используют для уточнения диагноза. Определяется расположение и размеры гнойной полости, ход свища по отношению к наружному сфинктеру (УД 4, СР D [11, 27, 46]).
Дифференциальный диагноз
Учитывая особенности клинических проявлений острого парапроктита, в основном проводят дифференциальную диагностику с нагноившейся тератомой параректальной клетчатки, абсцессом дугласова пространства, вскрывшимся в параректальную клетчатку. Парапроктит так же может являться осложнением распадающейся опухоли прямой кишки.
Лечение
Лечение острого парапроктита только хирургическое. Операция должна быть выполнена в ближайшие часы после верификации диагноза. Промедление с операцией не только ухудшает состояние больного, но и отягощает прогноз, т.к. чревато опасностью распространения гнойного процесса по клетчаточным пространствам таза, разрушения мышечных структур сфинктера и тазового дна, стенки прямой кишки. Хирургическое лечение может быть как радикальным одномоментным, так и многоэтапным. Наиболее целесообразно разделение хирургического лечения ОП на несколько этапов. На первом из них производится неотложное вскрытие гнойника, на втором – ранние отсроченные радикальные операции, осуществляемые 5-7 дней спустя, после полного стихания воспалительных явлений (УД 2b, СР B [2, 4, 8, 19, 40]).
Цель – вскрытие и дренирование гнойника, поиск и ликвидация пораженной крипты и гнойного хода [23, 25].
Показания к госпитализации – верифицированный диагноз острого парапроктита любой этиологии [2, 11].
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ОСТРОГО ПАРАПРОКТИТА
Сам по себе, вопрос о радикальном лечении гнойного очага при остром парапроктите не вызывает сомнений, поэтому первостепенные хирургические действия заключаются в неотложном широком вскрытии гнойного промежностного очага, ревизии и санации послеоперационной раны. Вид оперативного вмешательства зависит от величины и локализации гнойника, распространенности воспалительного инфильтрата в окружающих тканях. Эффективность лечения при ОП составляет 98%(УД 2b, СР B [2, 4, 8]), однако по данным иностранных авторов количество осложнений может достигать 43%.
Показаниями к радикальному оперативному лечению пациентов с остром парапроктитом являются: четкое представление о локализации гнойника, гнойного хода и пораженной крипты, относительная интактность окружающих гнойный очаг тканей (УД 4, СР С [3, 11, 23, 25]).
Противопоказанием к проведению радикальных операций являются: невозможность определения пораженной крипты, тяжелое соматическое состояние пациента, выраженные воспалительные изменения тканей в зоне предполагаемого оперативного вмешательства (УД 5, СР D [2, 3, 11]).
2. Вскрытие и дренирование абсцесса, иссечение пораженной крипты и гнойного хода в просвет кишки.
Показания: расположение гнойного хода кнутри от наружного сфинктера или захват только подкожной его порции (УД 2с, СР С [3, 11, 12, 45]).
Методика: под обезболиванием проводят ревизию анального канала с целью поиска пораженной крипты внутреннего свищевого отверстия. Для четкой визуализации свищевого хода и гнойной полости используют пробу с красителем. Для уточнения расположения хода относительно волокон сфинктера проводят исследование пуговчатым зондом. После этого производят широкий полулунный разрез кожи на стороне поражения, а затем полностью иссекают пораженные ткани (УД 2с, СР С [3, 11, 12, 45]).
Хорошие результаты лечения в раннем периоде после операции отмечаются в 65-88% случаев (УД 2a, СР A [20, 32, 33, 36]).
3 Вскрытие и дренирование абсцесса, иссечение пораженной крипты и сфинктеротомия.
Показания: межсфинктерный парапроктит (УД 2с, СР С [3, 11, 32]).
Методика: производят полулунный разрез кожи на стороне поражения, затем отделяют волокна внутреннего сфинктера от окружающих тканей и под визуальным контролем рассекают только внутренний сфинктер (УД 2с, СР С [3, 11, 32, 35]).
Цель: вскрытие и дренирование межсфинктерного пространства в просвет кишки. (УД 2с, СР С [3, 11, 35]).
4 Вскрытие и дренирование абсцесса, иссечение пораженной крипты, проведение эластической дренирующей лигатуры.
Показания: транссфинктерное (захватывает более 20 % сфинктера) или экстрасфинктерное расположение гнойного хода (УД 3b, СР С [7, 19, 32, 42, 45]).
Методика: производят широкий полулунный разрез кожи на стороне поражения, затем после эвакуации гноя и обнаружения гнойного хода разрез продлевается до средней линии. Из просвета кишки производят окаймляющий разрез вокруг пораженной крипты с его продолжением по всей длине анального канала до соединения с углом промежностной раны. Узкой полоской иссекают выстилку анального канала и перианальную кожу. Через отверстие в месте удаленной крипты проводят эластический дренаж Сетона, один конец которого выводят из раны промежности по средней линии, а второй через внутреннее отверстие в просвете кишки. Лигатура затягивается. (УД 3b, СР С [19, 32, 42. 45]).
Цель: создание адекватного оттока для подготовки к проведению последующей радикальной операции (УД 3b, СР С [7, 19, 32, 42. 45]).
• обязательное вскрытие и адекватное дренирование основного гнойного очага, а не только воспалительного фокуса в подкожной клетчатке (УД 3b, СР С [40, 49]).
Операции при тазово-прямокишечном парапроктите
2. Вскрытие и дренирование ретроректального парапроктита.
Показания: Гнойники, локализующиеся в ретроректальном пространстве.
Методика: производят разрез кожи по середине между проекцией верхушки копчика и задним краем анального отверстия, длиной до 5 см. Заднепроходно-копчиковая связка пересекается на расстоянии 1 см от верхушки копчика. Далее манипуляции выполняют тупым путем. Полость гнойника обследуют пальцем, при этом разъединяют соединительнотканные перемычки. После эвакуации гноя рану осушивают и обрабатывают перекисью водорода. Край раны, прилегающий к стенке кишки, с помощью крючка отводят и хорошо экспонируют заднюю стенку анального канала, окруженного мышцами сфинктера. Операция заканчивается тампонированием ретроректального пространства (УД 3b, СР C [2, 4, 41, 26]).
Хорошие отдаленные результаты сохраняются у 92,2% пациентов,в то время как осложнения наблюдаются лишь у 3% больных (УД 3b, СР C [2, 4, 26]).
3. Вскрытие и дренирование подковообразного парапроктита.
Показания: Подковообразное или двустороннее расположение гнойников при остром парапроктите (УД 3b, СР C [24, 33, 37]).
Методика: Объём вмешательства зависит от отношения гнойного хода к мышцам сфинктера, направления и локализации дуги подковы. Опорожнив гнойник, и сориентировавшись в направлении гнойного хода и его ответвлений, рану тампонируют и выполняют аналогичное вмешательство на противоположной стороне. Раскрыв гнойные полости, находят дугу подковы и гнойный ход, ведущий в кишку. Определяют его отношение и дуги подковы к мышцам сфинктера. Если дуга расположена в подкожной клетчатке, её рассекают по зонду. Точно так же поступают, если она располагается в пельвиоректальном пространстве. При этом пересекают заднепроходно-копчиковую связку. Рану дренируют и тампонируют (УД 3b, СР C [24, 33, 37]).
Хорошие и удовлетворительные отдаленные результаты отмечаются у 94,8% пациентов [24, 33, 37]).
– нежелательна длительная отсрочка в проведении радикальной операции после вскрытия и дренирования абсцесса (УД 4, СР C [2, 4, 11]).
СРОКИ ВЫПОЛНЕНИЯ РАДИКАЛЬНОГО ЭТАПА ОПЕРАЦИИ
При решении вопроса о проведении радикального этапа операции необходимо руководствоваться Клиническими рекомендациями по лечению свищей прямой кишки.
ПРОГНОЗ
Прогноз в целом благоприятный при своевременно и правильно выполненной радикально операции. При операции простого вскрытия абсцесса без ликвидации связи его с просветом кишки выздоровление мало вероятно – сформируется свищ прямой кишки или возникнет рецидив острого парапроктита.(УД 2a, СР A [11, 29]). Прогностически неблагоприятными факторами хирургического лечения ОП являются: длительный период заболевания, выраженная интоксикация, и сопутствующие тяжелые полиорганные нарушения (УД 4, СР C [2]).
ПРОФИЛАКТИКА
Специфической профилактики ОП не существует. Профилактика острого парапроктита заключается в основном в общеукрепляющих организм мероприятиях, направленных на устранение этиологических факторов возникновения заболевания:
1) Поддержка и укрепление местного и гуморального иммунитета;
2) Лечение и санация очагов острой и хронической инфекции;
3) Коррекция хронических заболеваний – сахарного диабета, атеросклероза;
4) Коррекция функциональных нарушений (запоров, поносов);
5) Своевременное лечение сопутствующих проктологических заболеваний (геморроя, трещин заднего прохода, криптита и т. д.) (УД 4, СР C [28]).
Информация
Источники и литература
Информация
| 1 | Шелыгин Юрий Анатольевич | Москва |
| 2 | Болквадзе Этери Энверовна | Москва |
| 3 | Брыков Владимир Иванович | Москва |
| 4 | Боронин Евгений Владимирович | Челябинск |
| 5 | Васильев Сергей Васильевич | Санкт-Петербург |
| 6 | Григорьев Евгений Георгиевич | Иркутск |
| 7 | Жуков Борис Николаевич | Самара |
| 8 | Исаев Вячеслав Романович | Самара |
| 9 | Кузьминов Александр Михайлович | Москва |
| 10 | Куляпин Андрей Вячеславович | Уфа |
| 11 | Куликовский Владимир Федорович | Белгород |
| 12 | Лахин Александр Владимирович | Липецк |
| 13 | Муравьев Александр Васильевич | Ставрополь |
| 14 | Орлова Лариса Петровна | Москва |
| 15 | Пак Владислав Евгеньевич | Иркутск |
| 16 | Плотников Валерий Васильевич | Курган |
| 17 | Попов Дмитрий Евгеньевич | Санкт-Петербург |
| 18 | Родоман Григорий Владимирович | Москва |
| 19 | Тимербулатов Виль Мамилович | Уфа |
| 20 | Титов Александр Юрьевич | Москва |
| 21 | Темников Александр Иванович | Саратов |
| 22 | Хубезов Дмитрий Анатольевич | Рязань |
| 23 | Чибисов Геннадий Иванович | Калуга |
| 24 | Эфрон Александр Григорьевич | Смоленск |
| 25 | Яновой Валерий Владимирович | Благовещенск |
Рекомендации по диагностике и лечению пациентов с ОП служат руководством для практических врачей, осуществляющих ведение и лечение таких больных и подлежат регулярному пересмотру в соответствии с новыми данными научных исследований в этой области.
Рекомендации включают в себя следующие разделы: определение заболевания, классификацию, профилактику, диагностику, консервативное и оперативное лечение, правила ведения периоперационного периода, а так же прогноз у больных с острым парапроктитом.
Для отдельных положений рекомендаций приведены уровни доказательности согласно общепринятой классификации Оксфордского центра доказательной медицины [31] (Таблица 1).
Таблица 1. Уровни доказательности и степени рекомендаций на основании руководства Оксфордского центра доказательной медицины.
| Уровень | Исследования методов диагностики | Исследования методов лечения |
| 1а | Систематический обзор гомогенных диагностических исследований 1 уровня | Систематический обзор гомогенных РКИ |
| 1b | Валидизирующее когортное исследование с качественным «золотым» стандартом | Отдельное РКИ (с узким ДИ) |
| 1с | Специфичность или чувствительность столь высоки, что положительный или отрицательный результата позволяет исключить/установить диагноз | Исследование «Все или ничего» |
| 2а | Систематический обзор гомогенных диагностических исследований >2 уровня | Систематический обзор (гомогенных) кагортных исследований |
| 2b | Разведочное когортное исследование с качественным «золотым» стандартом | Отдельное когортное исследование (включая РКИ низкого качества; т.е. с |
| 2с | нет | Исследование «исходов»; экологические исследования |
| 3а | Систематический обзор гомогенных исследований уровня 3b и выше | Систематический обзор гомогенных исследований «случай-контроль» |
| 3b | Исследование с непоследовательным набором или без проведения исследования «золотого» стандарта у всех испытуемых | Отдельное исследование «случай-контроль» |
| 4 | Исследование случай-контроль или исследование с некачественным или зависимым «золотым» стандартом | Серия случаев (и когортные исследования или исследования «случай-контроль» низкого качества) |
| 5 | Мнение экспертов без тщательной критической оценки или основанное на физиологии, лабораторных исследованиях на животных или разработка «первых принципов» | Мнение экспертов без тщательной критической оценки, лабораторные исследования на животных или разработка «первых принципов» |
| Степени рекомендаций А Согласующиеся между собой исследования 1 уровня В Согласующиеся между собой исследования 2 или 3 уровня или экстраполяция на основе исследований 1 уровня С Исследования 4 уровня или экстраполяция на основе уровня 2 или 3 D Доказательства 5 уровня или затруднительные для обобщения или некачественные исследования любого уровня | ||
ВАЛИДИЗАЦИЯ РЕКОМЕНДАЦИИ
Настоящие рекомендации составлены Общероссийской общественной организации «Ассоциация колопроктологов России» и в предварительной версии были рецензированы независимыми экспертами, которых попросили прокомментировать прежде всего то, насколько интерпретация доказательств, лежащих в основе рекомендаций, доступна для понимания. Получены комментарии со стороны врачей амбулаторного звена, комментарии тщательно систематизировались и обсуждались на совещаниях экспертной группы.
Последние изменения в настоящих рекомендациях были представлены для дискуссии на заседании Профильной комиссии «Колопроктология» Экспертного Совета Минздрава России 12 сентября 2013г. Проект рекомендаций был повторно рецензирован независимыми экспертами и врачами амбулаторного звена. Для окончательной редакции и контроля качества рекомендации были повторно проанализированы членами экспертной группы, которые пришли к заключению, что все замечания и комментарии приняты во внимание, риск систематических ошибок при разработке рекомендаций сведен к минимуму.
ОБЛАСТЬ ПРИМЕНЕНИЯ РЕКОМЕНДАЦИЙ
Данные клинические рекомендации применимы при осуществлении медицинской деятельности в рамках Порядка оказания медицинской помощи взрослому населению с заболеваниями толстой кишки, анального канала и промежности колопроктологического профиля.