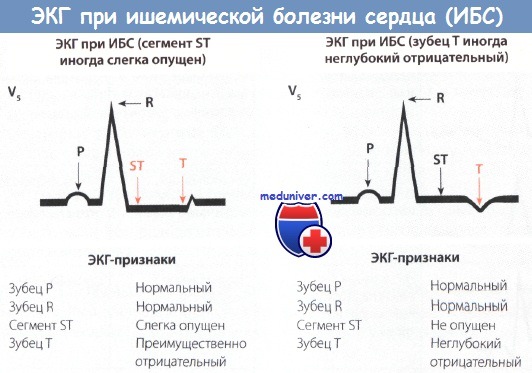
Ишемическая элевация сегмента st что это
Ишемическая элевация сегмента st что это
Депрессия сегмента ST, в свою очередь, проявляется в виде элевации сегмента ST, поскольку электрокардиографические регистраторы в клинической практике используют усилители переменного тока, которые автоматически компенсируют любой отрицательный сдвиг сегмента TQ. В результате этой электронной компенсации сегмент ST будет пропорционально приподнят. Следовательно, согласно теории диастолического тока повреждения, подъем сегмента ST представляет собой мнимое смещение.
Истинное смещение, которое можно наблюдать только при наличии ЭКГ-усилителя постоянного тока, заключается в том, что изолиния TQ располагается ниже обычного, принимая отрицательное значение.
Данная гипотеза предполагает, что ишемический подъем SТ (и сильно заостренные зубцы Т) связан и с систолическим током повреждения. Изменить внеклеточный заряд клеток миокарда, находящихся в состоянии острой ишемии, на относительно положительный (по сравнению с нормальными клетками) во время электрической систолы (интервала QT) способны три фактора:
(1) патологически ранняя реполяризация (укороченная длительность ПД);
(2) замедленная скорость восходящего колена ПД; (3) уменьшенная амплитуда ПД. Наличие одного или нескольких из этих факторов создают градиент напряжения между нормальной и ишемической зонами в период интервала QT. Таким образом, вектор тока повреждения будет направлен к зоне ишемии.
Механизм данного систолического тока повреждения приведет в результате к первичному подъему ST, иногда с высокими положительными (острыми) зубцами Т.
Когда острая ишемия является трансмуральной (из-за диастолического и/или систолического тока повреждения), общий вектор ST обычно смешается в направлении наружных (эпикардиальных) слоев, а над зоной ишемии образуются элевация ST и иногда высокие положительные (острые) зубцы Т. Могут появляться реципрокные депрессии ST в отведениях, регистрирующих сигналы от контралатеральной поверхности сердца.
Иногда рецинрокные изменения могут быть более явными, чем первичная элевация ST. Когда ишемия на начальном этапе ограничена субэндокардом, общий вектор ST обычно смещен в направлении внутреннего желудочкового слоя и полости желудочка, поэтому расположенные над ними отведения (например, передние грудные) демонстрируют депрессию сегмента ST с подъемом ST в отведении aVR.
Такая картина субэндокардиальной ишемии типична во время спонтанных эпизодов стенокардии напряжения, симптоматической или бессимптомной (безболевой) ишемии, спровоцированной нагрузочными или фармакологическими стресс-исследованиями.
На амплитуду изменений ST при острой ишемии могут влиять множественные факторы. Выраженная (явная) элевация или депрессия ST во многих отведениях обычно указывает на очень тяжелую ишемию. Наоборот, быстрое устранение подъема ST при тромболитической терапии или чрескожном коронарном вмешательстве является специфичным маркером успешной реперфузии.
Эти взаимосвязи, однако, не являются универсальными, т.к. тяжелая ишемия или ИМ может сопровождаться небольшими изменениями ST-T, а может и не сопровождаться ими. Более того, относительное увеличение амплитуды зубца Т (гигантские зубцы Т) может сочетаться или предшествовать подъему ST вследствие тока повреждения, порожденного ишемией миокарда с ИМ или без него.
Элевация сегмента ST и инфаркт миокарда
Я долго думал о том, как написать этот раздел для врачей не кардиологов и пришел к выводу, что самым важным будет научится не пропустить признаки инфаркта. Считаю, что это будет большим достижением, чем забивать себе голову такими понятиями как: эндокардиальная, эпикардиальная ишемии и механизмами их развития, каким образом протекают стадии инфаркта различных стенок, какие артерии отвечают за тот или иной участок сердца и так далее. Оставим эти «фигуры высшего пилотажа» кардиологам, у нас цели более земные.
Итак начнем мы с самого главного — Инфаркт миокарда с элевацией ST. Такой инфаркт сопровождается очень высокой смертностью и требует срочного лечения, желательно открыть артерию в течение первых 60-90 минут. Поэтому пропустить его является непростительной ошибкой. Любому врачу, во чтобы то ни стало, необходимо научиться находить элевацию ST на ЭКГ. Вы можете не уметь определять ритм и блокады ножек пучка Гиса, но инфаркт с элевацией ST нужно знать в лицо!
С этого момента мы познакомимся с «розовыми ЭКГ», которые вы привыкли видеть ежедневно. Как всегда, я постараюсь использовать ЭКГ высокого качества, но во время инфаркта и/или когда больной мечется в кровати от боли в груди «образцовые ЭКГ» получаются редко.
Элевация ST и инфаркт с элевацией ST
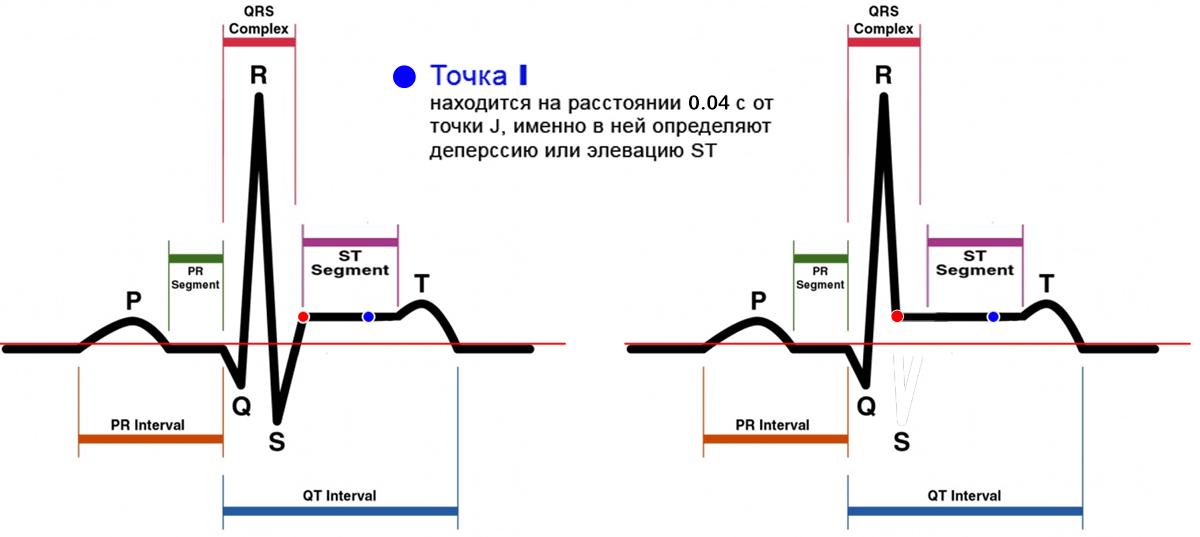
Для того чтобы правильно оценить степень элевации нужно знать в каком месте ее измерять.
Вот посмотрите на картинку! Где вы будете измерять тут элевацию? Если возьмете левее, то будет меньше, правее — больше.
Для того чтобы стандартизировать измерения в практику была введена методика определения точки i ( ischemia ). Первым этапом в ее определении является поиск точки точку j (junction), которая находится в месте где заканчивается зубец S (если нет S, то R) и начинается сегмент ST. Если от точки j отступить 0,04 с (то есть 2 мм при скорости движения ленты 50 мм/сек), то в найдете точку i в которой и нужно измерять высоту элевации или депрессии.
В норме элевация не превышает 1 мм, но в отведениях V2-V3 может быть до 2 мм или даже 2,5 мм, у лиц моложе 40 лет.
Давайте посмотрим как это выглядит в жизни.


Теперь, что касается инфаркта с элевацией ST
Важнейшим критерием на ряду с элевацией являются реципрокные изменения — депрессия ST в отведениях, противоположных области инфаркта. То есть, если где-то есть элевация, то где-то рядом должна быть депрессия. В редких случаях реципрокные изменения возникают в тех участках, которые на обычных ЭКГ не видны, но давайте договоримся сразу — всех больных с элевацией ST и соответствующими жалобами вы отправляете на госпитализацию немедленно или представляете их кардиологу.
Ситуации в которых вы можете решать проблему самостоятельно ограничиваются случаями, когда у вас на руках имеется ЭКГ для сравнения. То есть, вы со 100% уверенность можете утверждать, что ЭКГ выглядела так и ранее, например: случаи с постинфарктыми изменениями или синдром ранней реполяризации — об этом поговорим далее.
Теперь давайте вернемся к предыдущей ЭКГ. Это — инфаркт.
ЭКГ №1

ЭКГ №2
Давайте рассмотрим еще одну ЭКГ с нижним инфарктом. Не обращайте внимание на мелкую дрожь в отведениях V1-V2 — это артефакты и они ничего не значат.
ЭКГ №3
Ну и еще одна ЭКГ уже с инфарктом боковой стенки (I, AVL, обычно есть и V5-V6 но не всегда) пояснения думаю излишние.
 ЭКГ №4
ЭКГ №4
И последняя ЭКГ с передне-боковым инфарктом. Здесь имеется некий дрейф изолинии, так что я выбрал для измерений наиболее «чистый» участок.
В целом, этого материала достаточно для наших скромных целей. И в можете попробовать пройти задание, чтобы закрепить пройденный материал. ЗАДАНИЕ 5.3
Или, если хотите, двигаемся дальше «Рубцовые изменения»
Если вы нашли какую-либо ошибку, пожалуйста, выделите фрагмент текста и нажмите «Ctrl+Enter»
Ишемическая элевация сегмента st что это
Сотрудники «Областной клинической больницы №1», г. Тюмень, Филиала Томского НИМЦ «Тюменский кардиологический научный центр», «Тюменского государственного медицинского университета» и «Научного центра неврологии», г Москва, подготовили статью, посвященную электрокардиографическим изменениям у детей.
Считается, что инфаркт миокарда встречается исключительно во взрослой практике. В связи с этим у педиатров отсутствует должная настороженность к данной проблеме. Следует учитывать, что электрокардиографические изменения у детей, характерные для инфаркта миокарда, в ряде случаев являются признаками другой патологии. В статье приведено описание четырех пациентов с различными нозологиями, сопровождающимися подъемом сегмента ST при регистрации электрокардиограммы: с наличием «миокардиального мостика», синдромом Кавасаки, аномальным отхождением левой коронарной артерии, посттравматическим осложнением радикальной коррекции врожденного порока сердца. Обсуждаются трудности дифференциально-диагностического поиска данных нозологий.
Регистрация электрокардиографического феномена – элевации сегмента ST на электрокардиограмме у ребенка – требует дифференциально-диагностического поиска этиологического фактора или триггерного механизма повреждения миокарда, адекватного терапевтического подхода. Ишемия миокарда в детском возрасте не всегда имеет клиническую картину инфаркта миокарда, сравнимую с взрослой симптоматикой, она может быть следствием различной патологии сердечно-сосудистой системы: врожденных аномалий или воспалительных изменений коронарных артерий, реже врожденных пороков сердца, первичных кардиомиопатий, опухолей и травмы сердца.
Клинический случай 1. Пациентка Н., 15 лет, поступила экстренно 03.11.16 с жалобами на давящие боли за грудиной и в эпигастральной области, ощущение инородного тела за грудиной. Из анамнеза заболевания: 02.11.16 во время тренировки ощутила слабость, была однократная рвота. 03.11.16 состояние ухудшилось, появились боли за грудиной и в эпигастрии, нарастала слабость, головокружение, два эпизода синкопе. При первичном осмотре частота сердечных сокращений 58 в минуту, насыщение артериальной крови кислородом (SatO2) 99%, артериальное давление 90/60 мм рт.ст. На электрокардиограмме синусовая брадикардия, частота сердечных сокращений 41 в минуту, замедление атриовентрикулярного проведения, элевация сегмента ST преимущественно в отведениях III и aVF. Уровень тропонина Т в крови 630 нг/л. Госпитализирована в отделение с подозрением на инфаркт миокарда.
Из анамнеза жизни: с 5 лет занимается фигурным катанием, тренировки ежедневно по 2–3 ч. Наблюдение у детского кардиолога нерегулярное, в 11 лет выявлены недостаточность митрального клапана, синусовая аритмия, преходящее замедление атриовентрикулярного проведения, умеренные нарушения процессов реполяризации по верхушечно-боковой поверхности, снижение толерантности к нагрузкам. Аллергологический анамнез и наследственность не отягощены.
Объективно: при аускультации сердца тоны приглушены. Частота сердечных сокращений 45 в минуту. Артериальное давление 90/60 мм рт.ст. SatO2 99%. Лабораторно: уровень тропонинов на 2-е сутки 360 нг/мл, на 5-е сутки – 2000 нг/мл; креатинкиназа и креатинкиназа-МВ не определены. На электрокардиограмме синусовая брадикардия 41 в минуту, замедление атриовентрикулярного проведения, элевация ST в отведениях III, aVF; эхокардиография: гипокинезия переднеперегородочно-верхушечных сегментов левого желудочка; коронарография: в среднем сегменте передней нисходящей артерии «мышечный мостик» со стенозом артерии в систолу до 50%; магнитно-резонансная томография сердца: картина острого инфаркта миокарда перегородочно-апикальных отделов и боковой стенки левого желудочка.
Клинический диагноз: Основной: врожденная аномалия развития коронарных артерий (мышечный мостик в передней нисходящей артерии). Инфаркт миокарда II типа заднебоковой, апикальной локализации, без снижения контрактильной функции левого желудочка от 03.11.16. Осложнение основного: постинфарктный кардиосклероз. Ранняя постинфарктная стенокардия. Функциональный класс I. В отделении получала консервативную терапию: бисопролол, клопидогрел, кардиомагнил и эзомепразол. Состояние стабилизировалось, показатели гемодинамики улучшились (артериальное давление 110/70 мм рт.ст., SatO2 98%, частота сердечных сокращений 60 в минуту), уровень тропонина-Т снизился до нормы. После выписки в динамике по данным магнитно-резонансной томографии сердца – уменьшение размеров измененного сигнала на бесконтрастных сериях, отсутствие жидкости в полости перикарда; при сцинтиграфии миокарда выявлено значительное уменьшение площади стойкого дефекта перфузии (до 16%). В настоящее время состояние стабильно, пациентка состоит на диспансерном учете.
Клинический случай 2. Пациент Л., 5 лет, поступил 05.04.17 с жалобами на повышение температуры тела до 39 °С, слабость, вялость, отечность пальцев рук и ног, кашель, насморк.
Из анамнеза заболевания: болен с 24.03.17, острое начало с повышения температуры тела до 38 °С, боли в животе перед дефекацией, учащение стула до 5 раз. 26.03.17 (2-е сутки) купирование лихорадки, но сохранение нарушений стула и болевого абдоминального синдрома. В ночь с 29 на 30.03.17 (4–5-е сутки) повторный подъем температуры до 38 °С, самостоятельно начали прием нестероидных противовоспалительных препаратов с кратковременным положительным эффектом. На 5-е сутки болезни обратились в инфекционный стационар, выставлен диагноз: острая респираторная вирусная инфекция, рекомендовано амбулаторное лечение с приемом противовирусных препаратов. 31.03.17 (6-е сутки) присоединился катаральный синдром (заложенность носа, редкий непродуктивный кашель), подъемы температуры до 39 °С сохранялись. Общая продолжительность лихорадочного синдрома составила более 7 дней. 01.04.17 (7-е сутки) появилась пятнистая, мелкоточечная сыпь розового цвета с локализацией на ногах, груди, в межлопаточной области без тенденции к слиянию.
Ребенок осмотрен участковым педиатром амбулаторно, назначены парацетамол, амоксициллин, фенкарол. К вечеру – сыпь крупнопятнистая, с тенденцией к слиянию, в связи с чем обратились в приемное отделение областной клинической больницы №1. Поставлен диагноз: острая аллергическая крапивница. На фоне введения преднизолона сыпь купировалась, от госпитализации отказались. 02.04.17 (8-е сутки) на фоне сохранения температуры до 39,5 °С возникла инъекция сосудов склер, явления хейлита. 03.04.17 на 9-е сутки болезни сыпь усилилась, вновь обратились в приемное отделение. Проведены дополнительные методы исследования: в общем анализе крови нейтрофильный лейкоцитоз (21,64·109 /л), тромбоцитоз (402·109 /л); на обзорной рентгенограмме органов грудной полости усиление легочного рисунка в прикорневых отделах; электрокардиограмма: синусовая тахикардия 110 в минуту, неполная блокада правой ножки пучка Гиса, незначительная элевация сегмента ST в отведениях II, III, aVF, V4–V6. Выставлен диагноз: острое респираторное заболевание, аллергиче- ская реакция по типу крапивницы, назначена терапия в амбулаторных условиях. 04.04.17 (10-е сутки) появилась и стала нарастать отечность пальцев стоп, сохранялся катаральный синдром и лихорадка до 39 °С, которая не поддавалась купированию приемом нестероидных противовоспалительных препаратов. 05.04.17 (11-е сутки) обратились в инфекционный стационар повторно. При осмотре состояние тяжелое, субфебрильная лихорадка, на коже пятнисто-папулезная сыпь, отечность коленных и голеностопных суставов, пальцев ног. В гемограмме: нейтрофильный лейкоцитоз (15,3·109 /л), повышение СОЭ до 56 мм/ч, С-реактивный белок 25,1, высокий уровень антистрептолизина-О. Ребенок переведен в детское отделение областной клинической больницы №1.
Из анамнеза жизни: отягощенный перинатальный анамнез (осложненное течение беременности на фоне угрозы прерывания, отслойки плаценты, оперативное родоразрешение). Аллергологический анамнез не отягощен. Наследственность отягощена по материнской линии – бронхиальная астма, сахарный диабет 2-го типа, по отцовской линии – ревматоидный артрит.
Объективно при поступлении: температура тела повышена до 38 °С, инъекция сосудов склер, кожные покровы бледные, диффузная пятнистая сыпь розового цвета. Пальцы кистей и стоп отечны. Коленные и голеностопные суставы увеличены, при пальпации умеренно болезненные. Отмечается хейлит. Пальпируются нижнечелюстные и задние шейные лимфатические узлы (до 1,0 см), безболезненные, не спаяны с кожей и окружающими тканями. Зев гиперемирован, высыпаний нет. Носовое дыхание затруднено. При аускультации сердца тоны ясные, ритм правильный, частота сердечных сокращений 107 в минуту, выслушивается систолический шум на верхушке сердца, акцент II тона. Артериальное давление 100/60 мм рт.ст.
Острый коронарный синдром с элевацией сегмента ST на ЭКГ
Общая информация
Краткое описание
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ КЫРГЫЗСКОЙ РЕСПУБЛИКИ
НАЦИОНАЛЬНЫЙ ЦЕНТР КАРДИОЛОГИИ И ТЕРАПИИ им. АКАДЕМИКА М. МИРРАХИМОВА
АССОЦИАЦИЯ ВРАЧЕЙ ПО ВНУТРЕННЕЙ МЕДИЦИНЕ КР
Острый коронарный синдром с элевацией сегмента ST на ЭКГ
Клинический протокол
Декларация конфликта интересов
Данный протокол разработан без внешнего финансирования. Перед началом работы в проекте по созданию данного клинического протокола, а также на рабочем совещании согласительной комиссии, все члены рабочей группы дали согласие сообщить в письменной форме о наличии финансовых взаимоотношений с фармацевтическими компаниями. Никто из членов авторского коллектива не имел коммерческой заинтересованности или другого конфликта интересов с фармацевтическими компаниями или другими организациями, производящими продукцию для диагностики и лечения острого инфаркта миокарда с подъемом ST.
Планируемая дата обновления
Проведение следующего пересмотра планируется в 2020 году, либо раньше при появлении новых ключевых доказательств. Все поправки будут опубликованы в периодической печати. Любые комментарии и пожелания по содержанию клинического руководства приветствуются.
Классы рекомендаций и уровни доказательности
| Классы рекомендаций | Определения | Предлагаемая формулировка |
| Класс I | Данные и/или всеобщее согласие, что конкретный метод лечения или вмешательство полезны, эффективны, имеют преимущества | Рекомендуется/показан |
| Класс II | Противоречивые данные и/или расхождение мнений о пользе/эффективности конкретного метода лечения или процедуры | |
| Класс II a | Большинство данных/мнений говорит о пользе/эффективности | Целесообразно применять |
| Класс II b | Данные/мнения не столь убедительно говорят о пользе/эффективности | Можно применять | Данные и/или всеобщее согласие, что конкретный метод лечения или вмешательство не являются полезной или эффективной, а в некоторых случаях могут приносить вред | Не рекомендуется |
Уровни доказательности:
| Уровень доказательности | Определения |
| Уровень доказательности А | Данные многочисленных рандомизированных клинических исследований или мета-анализов |
| Уровень доказательности В | Данные одного рандомизированного клинического исследования или крупных нерандомизированных исследований |
| Уровень доказательности С | Согласованное мнение экспертов и/или небольшие исследования, ретроспективные исследования, регистры |
Период протекания
Дата создания
Создано в 2016 г.
Эпидемиология
США 1999 год 2008 год
ОКС с подъемом сегмента ST 133/100000 50/100000
Госпитальная летальность в Европе от ОКС с подъемом сегмента ST составила 4-12%.
| Сроки | от начала ИМ до 6 ч | от 6 ч до 7 суток | с 8 суток до 8 недель | после 8 недель |
| Периоды | Острейший (развивающийся) | Острый | Подострый (рубцевание) | Постинфарктный (рубцовые изменения) |
| Отведения ЭКГ | Локализация | Кровоснабжение |
| I, aVL | высокие отделы боковой стенки ЛЖ | диагональная ветвь или задне-боковая ветвь левой огибающей артерии |
| V1-V2 | передняя часть МЖП | перегородочная ветвь передней нисходящей артерии |
| V3-V4 | передняя стенка ЛЖ | передняя нисходящая артерия |
| V5-V6 | нижняя часть боковой стенки ЛЖ | диагональная ветвь или задне-боковая ветвь левой огибающей артерии |
| II, III, aVF | нижняя стенка ЛЖ | задняя нисходящая ветвь правой КА или огибающая ветвь ЛКА |
| Высокий R и T, депрессия ST в V1-V3 дополнительно зарегистрировать ЭКГ в V7-V9 | задняя стенка ЛЖ | ПКА ниже отхождения артерий AV и синусового узла |
| RV3-V4(зеркальное отображение V3-V4 справа от грудины) | ПЖ | ПКА |
Диагностика
Диагностика
Вследствие того, что раннее восстановление кровотока у пациентов ОИМ улучшает прогноз заболевания, необходимо приложить все усилия, чтобы минимизировать задержку в получении медицинской помощи на догоспитальном этапе.
Диагноз ОИМ на догоспитальном этапе основывается на основе клинических проявлений (ангинозный приступ длительностью более 20 мин.) и изменений на ЭКГ (элевация сегмента ST или острая полная блокада левой ножки пучка Гиса, появление патологических зубцов Q).
| Фермент | Пик активности (часы) | Продолжительность |
| (дни) | Высокие отделы боковой стенки ЛЖ | Диагональная ветвь или задне-боковая ветвь левой огибающей артерии |
| Тропонин I | 10-24 | 5-10 |
| Тропонин Т | 10-24 | 5-14 |
Объективное обследование
Электрокардиография (Класс I, уровень В).
Визуализация
Лечение
Клинический протокол
ДОГОСПИТАЛЬНОЕ ВЕДЕНИЕ БОЛЬНЫХ С ИНФАРКТОМ МИОКАРДА
ЧАСТЬ I
(для врачей кардиологов, врачей скорой помощи и семейных врачей)
, применение антикоагулянтов и антиагрегантов, бетаблокаторов, нитратов, ИАПФ или блокаторов рецепторов ангиотензина 2 (БРА),</strong> <strong>диуретиков и антагонистов альдостерона, статинов.</strong></p><p><strong>Реперфузионная терапия</strong></p><p>C</td></tr><tr><td>В сроки более 12 часов от начала приступа, ЧКВ показано при рецидивирующей ишемии, гемодинамической нестабильности, опасных аритмиях, тяжелой СН</td><td>I</td><td>C</td></tr><tr><td>Первичное ЧКВ возможно в сроки 12-48 часовII</td><td>a</td><td>B</td></tr><tr><td>У асимптомных, стабильных больных рутинное ЧКВ после 72 часов от начала заболевания не показано</td><td>III</td><td>A</td></tr></tbody></table><p><strong>Догоспитально проведенная фибринолитическая терапия снижает госпитальную летальность на 17%</strong> <br /><strong>(ACCF/AHA 2013 г)</strong></p><table border=)
| Рекомендации | Класс | Уровень |
| Антикоагулянты показаны в течение 8 суток после фибринолизиса | I | A |
| НФГ 60 ЕД/кг в/в болюс (максимально 4000 ЕД), затем инфузия 12 ЕД/кг/час, максимально 1000 ЕД/час в течение 24- 48 часов. Целевой АЧТВ – увеличение в 1,5-2 раза = 50-70 сек, контроль 3, 6, 12, 24 часа. |
C
70-100 ЕД/кг в/в у пациентов без антикоагулянтов (50-70 ЕД/кг при сочетании с ингибиторами GP IIb/IIIa рецепторов)
Доза не определена
Доза не определена
Бетаблокаторы
| Рекомендовано | Класс | Уровень |
| Пероральное лечение бета-блокаторами показано пациентам с СН при ФВЛЖ ≤ 40% при отсутствии противопоказаний. | I | A |
| Рутинное лечение бета-блокаторами показано во время и после госпитализации всем пациентам при отсутствии противопоказаний. | ||
| II a | B | |
| При ПП в первые 24 часа ИМ впоследствии в первые 24 часа ИМ впоследствии надо повторно оценить возможность приема ББ | I | C |
| Внутривенные бета-блокаторы показаны при поступлении у пациентов без противопоказаний, без признаков острой сердечной недостаточности, при САД более 120 мм рт.ст. | ||
| II a | A | |
| Внутривенные бета-блокаторы должны быть отменены у пациентов с гипотензией или острой сердечной недостаточностью. | III | B |
Кислородотерапия
| Рекомендации | Класс | Уровень |
| О2 при SaO2 65 лет, диспепсия, ГЭРБ, хеликобактерная инфекция, хроническое использование алкоголя). I, B |
Рекомендации по гипергликемии
Рекомендовано измерять гликемический статус при первичной оценке у всех пациентов, и выполняется частый мониторинг у пациентов с установленным диабетом или гипергликемией. I C
У пациентов, принимающих метформин, почечная функция должна быть тщательно мониторирована в течение 2-3 дней после КАГ/ЧКВ. I C
Сахаронижающая терапия должна быть назначена пациентам с ОКС и уровнем глюкозы > 10 ммоль/л (> 180 мг/дл), при этом необходимо избегать эпизодов гипогликемии. IIa C
Менее строгий контроль сахара крови проводится как в острый период, так и в последующем у пациентов с более поздней стадией КБС, у пожилых, пациентам с длительным анамнезом по диабету и сопутствующей патологией. IIa C.
Лечение (амбулатория)
Клинический протокол
ПОСТГОСПИТАЛЬНОЕ ВЕДЕНИЕ БОЛЬНЫХ С ИНФАРКТОМ МИОКАРДА
ЧАСТЬ III
(для кардиологов, терапевтов и семейных врачей)
На амбулаторном этапе лечение заключается в предупреждении повторных эпизодов ОКС (вторичная профилактика) и коррекцию осложнений ОИМ. Вторичная профилактика включает изменение образа жизни и медикаментозную терапию с целью влияния на факторы риска КБС.
Диета и контроль массы тела
– Больные, перенесшие ОИМ, обязательно должны изменить свои пищевые привычки, при ожирении надо стремиться к нормализации массы тела (ИМТ от 18.5 до 24.9 кг/м2 и объем талии менее 94 см у мужчин и 80 см у женщин).
– Нормализация массы тела достигается путем снижения калорийности употребляемой пищи при сохранении полноценного качественного состава и увеличения утилизации энергии с помощью дозированных физических нагрузок с учетом тяжести ОИМ. Оптимальным является медленная потеря массы тела, примерно на 10% от исходной за 6 месяцев, это в среднем 1-1.5 кг в месяц.
– Основными направлениями диетического питания являются- разнообразное питание, ограничение калорийности пищи, увеличение потребления овощей и фруктов, включая цельнозерновой хлеб, рыбу (особенно жирную), нежирные мясо и молочные продукты, замена насыщенных и транснасыщенных жиров на мононенасыщенные и полиненасыщенные за счет овощей и морепродуктов и уменьшение общего потребления жиров менее 30% от суточного калоража, ограничение употребления поваренной соли.
| Рекомендации | Класс | Уровень |
| Рекомендуется идентифицировать курильщиков и обеспечить повторную консультацию о прекращении курения, предложить в качестве помощи никотин-замещающую терапию, варениклин и бупропион по отдельности или в комбинации |
A
Лечение (стационар)
Клинический протокол
ГОСПИТАЛЬНОЕ ВЕДЕНИЕ БОЛЬНЫХ С ИНФАРКТОМ МИОКАРДА ЧАСТЬ II
(для врачей кардиологов, реаниматологов и терапевтов)
Очень важно прогнозирование исходов ОКС. С этой целью проводят калькуляцию баллов по различным критериям.
Калькулятор риска летального исхода в госпитальный период (GRACE)
| Критерий | Баллы |
| 1.Возраст (лет) | |
| =90 | 100 |
| 2. Частота сердечных сокращений (ЧСС) | |
| 200 | 45 |
| 3. Систолическое артериальное дав- ление (АД) мм рт.ст. | |
| 200 | 0 |
| 4. Креатинин сыворотки крови | |
| 0-0,9 | 1 |
| 0,4-0,79 | 4 |
| 0,8-1,19 | 7 |
| 1,2-1,59 | 10 |
| 1,6-1,99 | 13 |
| 2-3,99 | 21 |
| >428 | |
| Для перевода мг/дл в мкмоль/л умно- жить на 88,4. | |
| 5. Класс тяжести по Киллип | |
| Класс 1 (нет симптомов СН) | 0 |
| Класс 2 (застойные хрипы менее, чем над 50% поверхности легких и/ или ритм галопа) | 20 |
| Класс 3 (застойные хрипы более, чем над 50% поверхности легких, отек легких) | 39 |
| Класс 4 (кардиогенный шок) | 59 |
| 6. Остановка кровообращения при поступлении в стационар | 39 |
| 7.Повышение кардиоспецифических ферментов | 14 |
| 8.Смещение сегмента ST | 28 |
| Риск | Баллы (GRACE) | Летальность |
| Низкий | 140 | >3% |
| 250 | 52% |
| Критерий | Баллы |
| 1. Возраст (лет) | |
| 90 | 100 |
| 2. Застойная СН в анамнезе | 24 |
| 3. ИМ в анамнезе | 12 |
| Данные при поступлении в стаци- онар | |
| 4. Частота сердечных сокращений | |
| =200 | 43 |
| 5. Систолическое АД мм.рт.ст. | |
| =200 | 0 |
| 6. Смещение ST | 11 |
| Обследование в стационаре | |
| 7.Креатинин сыворотки крови (мг/дл) | |
| 0-0,39 | 1 |
| 0,4-0,79 | 3 |
| 0,8-1,19 | 5 |
| 1,2-1,59 | 7 |
| 1,6-1,99 | 9 |
| 2,0-3,99 | 15 |
| >=4,0 | 20 |
| Для перевода мг/дл в мкмоль/л умножить на 88,4. | |
| 8. Повышение кардиоспецифических ферментов | 15 |
| 9. Коронарная ангиопластика не проведена | 14 |
| Риск | Баллы (GRACE) | Летальность (6 месяцев) |
| Низкий | 118 210 | >8% 50% |
После подсчета баллов определяем внутригоспитальный риск больших кровотечений.
Частота крупных кровотечений в группах риска
| Риск | Баллы | Кровотечения |
| Очень низкий | 1-20 | 3,1% (2-5%) |
| Низкий | 21-30 | 5,5% (5-7%) |
| Умеренный | 31-40 | 8,6% (7-10%) |
| Высокий | 41-50 | 11,9% (10-14%) |
| Очень высокий | 51-100 | 19,5% (14-45%) |
Нередко ОИМ развивается у лиц, длительно принимающих стероидные и нестероидные противовоспалительные средства, которые увеличивают частоту развития аневризм и разрывов стенок ЛЖ. В этих случаях желательно отменить указанные препараты и перейти на прием достаточных доз ацетилсалициловой кислоты или ацетаминофена.
Неинвазивный стресс тест перед выпиской
| Рекомендовано | Класс | Уровень |
| Неинвазивный стресс-тест показан стационарным больным, не прошедшим КАГ | I | B |
| Неинвазивный стресс-тест может быть проведен после ЧКВ для функциональной оценки неинфарктной артерии | II b | C |
| Неинвазивный стресс-тест возможен для рекомендаций по физической активности после выписки | II b | C |
Информация
Источники и литература
Информация
Клинический протокол «Острый коронарный синдром с элевацией сегмента ST на ЭКГ»
для всех уровней здравоохранения, принят Экспертным советом по оценке
качества клинических руководств/протоколов и утвержден
Приказом МЗ КР № 927 от 23.12.2016 года (приложение №3).
Состав рабочей группы по разработке клинических протоколов:
Руководитель:
Бейшенкулов М.Т. д.м.н., профессор, заведующий отделением ургентной кардиологии НЦКиТ;
Исполнители:
Токтосунова А. К. м.н.с. отделения ургентной кардиологии НЦКиТ
Бартон Смит семейный врач, специалист по улучшению качества медицинской помощи и систем здравоохранения, США
Камбаралиева Б.А координатор программ ПМСП МЗКР, клинический фармаколог
Методологическая экспертная поддержка: Барыктабасова Б.К. консультант Министерства здравоохранения по вопросам доказательной медицины и методологии разработки клинических руководств и протоколов, к.м.н.
Клинический протокол предназначен врачам службы скорой медицинской помощи, семейным врачам, врачам ургентных и плановых кардиологических и терапевтических отделений стационаров, организаторам здравоохранения, экспертам ФОМС.
Адрес для переписки с рабочей группой:
Кыргызская Республика, г. Бишкек ул. Тоголок Молдо, 3, 720040
Тел: 996 312 62 56 82
E-mail: urgcard@gmail.ru
Список сокращений
АГ – артериальная гипертензия
АД – артериальное давление
АКШ – аорто-коронарное шунтирование
ББ – бета-блокатор
БЛНПГ – блокада левой ножки пучка Гиса
БПНПГ – блокада правой ножки пучка Гиса
БРА – блокатор рецепторов ангиотензина
ВЭМ – велоэргометрия
ДААТ – двойная антиагрегантная терапия
АПФ – ангиотензинпревращающий фермент
ИАПФ – ингибитор ангиотензин-превращающего фермента
ИМ – инфаркт миокарда
ИМТ – индекс массы тела
КА – коронарная артерия
КАГ – коронароангиография
КБС – коронарная болезнь сердца
КТ – компьютерная томография
ЛЖ – левый желудочек
ЛКА – левая коронарная артерия
ЛПНП – липопротеиды низкой плотности
МЖП – межжелудочковая перегородка
МРТ – магнитно-резонансная томография
НС – нестабильная стенокардия
НТГ – нитроглицерин
ОКС – острый коронарный синдром
ОКСПST – острый коронарный синдром с подъемом сегмента ST
ОСН – острая сердечная недостаточность
ПЖ – правый желудочек
ПКА – правая коронарная артерия
ПМК – первый медицинский контакт
СКФ – скорость клубочковой фильтрации
СМП – скорая медицинская помощь
СН – сердечная недостаточность
ТИА – транзиторная ишемическая атака
ФЛТ – фибринолитическая терапия
ФВ – фракция выброса
ФК – функциональный класс
ФП – фибрилляция предсердий
ХОБЛ – хроническая обструктивная болезнь легких
ХСН – хроническая сердечная недостаточность
ЦНС – центральная нервная система
ЧКВ – чрезкожное вмешательство
ЧМТ – черепно-мозговая травма
ЧСС – частота сердечных сокращений
ЭКГ – электрокардиография
ЭхоКГ – эхокардиография


 ЭКГ №4
ЭКГ №4
