Изотопы в медицине для обследования для чего
Радиоизотопные методы
Изотопные методы в диагностике рака предстательной железы.
I. Введение.
Рак простаты (РП) остается одним из самых распространенных новообразований у мужчин после 50 лет.
Надо заметить, что в большинстве случаев РП — медленно растущие опухоли, которые находят только на аутопсии, и которые никак себя не проявляли клинически при жизни, и не являлись непосредственной причиной смерти. С другой стороны, в некоторых случаях РП может вести себя весьма агрессивно, быстро прогрессировать, метастазируя в мягкие ткани и кости. Чаще всего РП метастазирует в тазовые лимфоузлы, окружающие предстательную железу мягкие ткани и органы (парапростатическая клетчатка, семенные пузырьки, мочевой пузырь) и кости скелета (кости таза, позвоночник, ребра). РП находится на втором месте по причинам смерти от онкологических заболеваний у мужчин, уступая только раку легких.
В настоящее время принят скрининг РП (ранняя диагностика у практически здоровых мужчин) с помощью простатоспецифического антигена ПСА и пальцевого ректального исследования. Цель скрининга — обнаружения РП на ранней, излечимой стадии. Современные методики многоточечной биопсии простаты позволяют обнаружить очень маленькие и даже фактические не опасные для здоровья (клинически не значимые) опухоли. Однако, к сожалению, по прежнему нет достаточно четких критериев, позволяющих определить будущее поведение обнаруженной опухоли, ее прогноз с точки зрения влияния на продолжительность жизни больного. Хотя различные системы критериев предлагаются и используются, ни одна из них не совершенна.
II. Обнаружение метастазов рака предстательной железы в костях скелета и радиоизотопное сканирование.
У пациентов с диагностированным раком простаты, имеющим низкий ПСА ( ng / mL ) и низкий балл по шкале Gleason редко обнаруживаются костные метастазы.
Сцинтиграфия или радиоизотопное сканирование скелета на 50㫨% чувствительнее рентгенографии для поиска костных метастазов. Это объясняется тем, что для того чтобы метастатический очаг был виден на рентгенограмме, кость в этом очаге должна потерять около 50% неорганического состава. Однако специфичность сцинтиграфии лимитирована. Костные переломы, дегенеративные изменения и многие другие доброкачественные изменения костной структуры могут давать при сцинтиграфии ложноположительные результаты. Тем не менее, возможность исследования всего скелета в течение одной процедуры делает сканирование процедурой первого выбора при поиске костных метастазов у пациентов с РП.
Как же интерпретируются радиоизотопные исследования костного скелета?
В интерпретации сцинтиграфии большое значение имеет распределение и локализация очагов. При наличии метастатического поражения скелета, очаги накопления как правило множественные (примерно в 90% случаев). Около 80% всех метастатических повреждений расположено в аксиальном скелете (кости черепа, позвоночник, ребра, кости таза). У пациентов с диагностированным онкологическим заболеванием очаги, обнаруженные в центральном скелете (позвоночник, ребра, кости таза) в 60㫞% являются метастатическими. В то время как очаги, обнаруженные в аппендикулярном скелете (кости рук и ног) или черепе будут метастазами только в 40㫊% случаев. Одиночное повреждение ребра оказывается метастазом в 10% случаев. При оценке очагов в позвоночнике большое значение имеет расположение повреждений. Очаги, выходящие за пределы позвонка, как правило, представляют собой остеофиты. Захват метки на поверхности сустава практически всегда представляет собой доброкачественные изменения. Захват метки в теле позвонка и отростках позвонков обычно представляет собой метастатическое повреждение.
Важно отличать так называемый » Flare phenomenon» — увеличение интенсивности захвата радиометки и числа очагов после лечения, отражающее желаемый результат лечения — заживление метастатичеких повреждений. Пациенты при этом, как правило, не имеют симптомов, и в области захвата на рентгенограмме определяются склеротические очаги. » Flare phenomenon» обычно определяется от 2-х недель до 3-х месяцев после терапии, и практически никогда после 6 месяцев. Увеличение числа и интенсивности очагов захвата на сцинтиграмме после 6 месяцев, прошедших от момента последнего курса лечения, как правило, говорит о прогрессировании болезни. Поэтому имеет смысл делать контрольную сцинтиграфию не ранее 3 месяцев после завершения лечения.
Сцинтиграфия скелета является одним из исследований выбора при рецидиве рака простаты после радикальных методов лечения (радикальная простатэктомия, лучевая терапия), определяемым повышением ПСА.
III. Обнаружение метастатических очагов РП в мягких тканях.
Данная диагностическая задача у пациентов с рецидивом РП часто бывает достаточно сложна.Компьютерная томография и МРТ имеют достаточно лимитированную чувствительность для поиска метастазов в лимфатических узлах.
Позитронно-эмиссионная сцинтиграфия (ПЭТ),возможно, сможет играть роль в поиске метастатических очагов у таких пациентов. ПЭТ — радиоизотопное исследование, проводимое с помощью короткоживущих изотопов, при радиоактивном распаде которых выделяются позитроны. Позитрон проходит в ткани весьма небольшое расстояние (около 2мм) и затем подвергается аннигиляции с излучением двух гамма лучей с одинаковой энергией (511 keV ) направленных под углом 180 градусов. Действие ПЭТ камеры основано на определении этих противоположно направленных гамма-лучей. Одной из наиболее часто используемых радиометок в ПЭТ исследованиях является ФДГ (Ф18 флюородеоксиглюкоза), которая, как и обычная глюкоза, накапливается в тканях с повышенной метаболической активностью. Однако, по имеющимся на настоящее время данным, чувствительность ФДГ ПЭТ для определения метастазов РП невелика и составляет по разным источникам от 18 до 65%. Более высокую метаболическую активность и соответственно выявляемость на ФДГ ПЭТ исследовании имеют опухоли с высоким баллом по шкале злокачественности Gleason и высоким уровнем ПСА. Возможно, ФДГ ПЭТ можно использовать при оценке эффективности лечения, сравнивая метаболическую активность и размер метаболически активного очага до и после лечения. ФДГ ПЭТ не показан для первичной диагностики РП из-за его, как правило, низкой метаболической активности, неспецифичности теста для дифференциальной диагностики доброкачественных заболеваний простаты. Чувствительность ФДГ ПЭТ для диагностики костных метастазов составляет около 50%. В отличие от сцинтиграфии скелета, ПЭТ обладает большей чувствительностью в обнаружении остеолитических метастазов, и менее чувствителен в отношении склеротических.
C 11- acetate and C 11- choline изучаются как альтернативные ПЭТ метки для обследования пациентов с РП. Но данных за широкое внедрение таких обследований пока недостаточно. Кроме того, короткое время полураспада требует наличие циклотрона в том же учреждении, где проводится обследование. В то время как ФДГ для ПЭТ может транспортироваться от места продукции метки к месту обследования пациента.
IV. Диагностика рецидивов РП после радикальных методов лечения ранних стадий заболевания.
Показания для Prostascint сцинтиграфии:
Выявление метастазов у таких пациентов будет противопоказанием к радикальному лечению и показанием к паллиативному лечению. Иссечение лимфатических узлов таза, хотя и является наиболее точным методом выявления метастазов у этих пациентов все же дает ложнонегативные результаты в 12% случаев. Кроме того, пациенты могут иметь метастазы в лимфатических узлах брюшной полости при отсутствии метастазов в лимфатических узлах таза (» skip » metastases ). КТ и МРТ, к сожалению, имеют очень низкую чувствительность в обнаружении метастатичских очагов у этих пациентов (4 — 45%). Чувствительность сканирования с ProstaScint в группе среднего и высокого риска составляет 62%, специфичность — 72%.
2)Рецидив опухоли простаты у пациентов после простатэктомии/радиационной терапии, подозреваемый на основании повышения ПСА. Выявление рецидива позволяет своевременно и правильно спланировать наиболее эффективное лечение.
В последние годы радиоизотопные методы исследования заняли достойное место в диагностике и определении стадии РП. Их применение позволяет осуществлять лечение в строгом соответствии с распространенностью опухолевого процесса (стадией заболевания), что дает наилучший результат при минимальных побочных эффектах и осложнениях.
Изотопы в медицине для обследования для чего
Радионуклидная диагностика основана на выявлении болезни с помощью радиоактивных меток или радиофарм-препаратов.
Современные методы радионуклидной диагностики позволяют определить аномально протекающие биохимические процессы в опухолевых клетках, когда эти изменения еще не могут быть выявлены с помощью классических методов лучевой диагностики (КТ, рентген).
Сцинтиграфия и технология ОФЭКТ-КТ, применяемые в НМИЦ онкологии, – это эффективные методы диагностики опухолевых заболеваний молочных желез, лимфатических узлов, легких, костей, органов брюшной полости и малого таза.
Эти методы диагностики связаны с ионизирующим излучением и/или введением в организм радиофарм-препаратов.
Излучение от изотопов улавливает гамма-камера, которую помещают над исследуемым органом. Это излучение преобразуется и передается на компьютер, на экран которого выводится постоянно «живое» изображение органа. Врач имеет возможность видеть не только послойные «срезы» органа, но и наблюдать за его работой.
Подготовка к исследованию: специальной подготовки к исследованию не требуется, также нет ограничений в приеме пищи.
Время исследования занимает от 1 до 6 часов.
В отделении радионуклидной диагностики НМИЦ онкологии им. Н.Н. Петрова выполняются следующие виды радиоизотопных исследований:
Сцинтиграфия
Маммосцинтиграфия
Остеосцинтиграфия
Динамическая ангионефросцинтиграфия
Лимфография радионуклидная
Цены на некоторые основные виды радионуклидных и гибридных исследований:
ОФЭКТ-КТ молочных желез и лимфоузлов
ОФЭКТ-КТ молочных желез с в/в контрастированием иод содержащим препаратом + КТ органов грудной и брюшной полости
ОФЭКТ-КТ скелета + остеосцинтиграфия
Сцинтиграфия сигнальных лимфатических узлов
можно найти в прайс-листе, воспользовавшись быстрым поиском
Метод диагностики: радиоизотопное сканирование
Для точного диагностирования и определения правильного направления лечения необходимо провести тщательное изучение истории болезни и жалоб пациента. Существует большое количество заболеваний позвоночного столба, и многие из них схожи симптомами, поэтому д
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Иногда достаточно физикального обследования, но чаще специалисты используют специальное оборудование.
К инструментальным методам исследования относятся рентгенография, магнитно-резонансная и компьютерная томография, миелография, электромиография, люмбальная пункция, диагностическая блокада фасеточных суставов, дискография, а также радиоизотопное сканирование.
Существует много различных изотопов, с помощью которых осуществляется диагностика патологии органов, например щитовидной железы, костной ткани, легких и т.д. В вертебрологии в основном радиоизотопное сканирование проводится для определения патологических изменений позвонков. Наиболее информативно радиоизотопное сканирование для диагностики опухолевых заболеваний позвоночного столба и метаболических болезней костей, например, остеопороза.
Продолжительность полураспада изотопов не превышает нескольких часов, а интенсивность их излучения очень низка. Поэтому радиоизотопная диагностика не представляет какой-либо опасности для здоровья больного. Нормой является, когда радиоактивный медицинский препарат распределяется равномерно по всему объёму костной ткани. Патологическим очаговым процессам свойственно распределение с различной степенью концентрации радиоактивного препарата и образованием так называемых «холодных» и «горячих» очагов в патологических участках.
Сцинтиграфия щитовидной железы
Сцинтиграфия щитовидной железы ― способ диагностики интенсивности образования гормонов в щитовидной железе по величине накопления радиоактивного изотопа, предварительно вводимого в организм. Это исследование осуществляется в радиологическом (радионуклидном, радиоизотопном) отделении, поскольку требует специальные условия: возможность хранения и применения радиоактивных веществ, громоздкое и дорогостоящее оборудование, специализации знаний и умений медперсонала.
Сущность сцинтиграфии
Доли и дольки щитовидной железы по разному активны. Поэтому важно определить какие места в железе больше перенапрягаются, какие ― меньше, а какие совершенно не функционируют. Определиться в этом помогает сцинтиграфия.
За некоторое время до исследования вводится очень малая доза радиоактивного вещества (безвредная для организма, но достаточная для диагностики). Это контрастное средство называется радиофармпрепарат, или сокращённо ― РФП. Такую аббревиатуру вы затем сможете обнаружить в протоколе сцинтиграфии.
Через рассчитанный период (например, 30 минут или иначе) делают снимки области шеи, на которых видно в каких местах вводимое вещество накопилось больше, а в каких ― меньше.

По интенсивности захвата РФП судят о том, какие участки щитовидной железы умеренно производят гормоны, какие более интенсивно («теплые» или «горячие» зоны). При отсутствии накопления вводимого вещества в одном из участков железы определяют недостаточную гормональную деятельность («холодные» зоны).
Таким образом, сцинтиграфия позволяет оценивать функциональное проявление щитовидной железы. Причём не только всего эндокринного органа, но каждой его части.
Показания для сцинтиграфии щитовидной железы
Радиоизотопное исследование не требует и не должно проводиться всем пациентам с любыми заболеваниями щитовидной железы. Существуют конкретные признаки болезни, при которых показана сцинтиграфия.
Раньше одним из показаний для сцинтиграфии был гипертиреоз и его следствие ― тиреотоксикоз, независимо от клинического варианта болезни. В настоящее время при диффузном токсическом зобе (ДТЗ) показаний для сцинтиграфии нет. Основная причина отсутствия такого показания при ДТЗ состоит в том, что оценить величину перенапряжения щитовидной железы позволяет ультразвуковое исследование (УЗИ), а избыток гормонов ― анализ крови.
Следует запомнить, что сцинтиграфия не нужна при отсутствии узлов в щитовидной железе. Но не при всех узлах требуется радоизотопная диагностика.
Если узлов мало и они малой величины (не более 10 мм по наибольшему размеру), то показаний для сцинтиграфии нет, независимо от данных анализа крови (при эутиреозе, гипотиреозе, гипертиреозе). При малых и средних (до 30 мм по наибольшему размеру или до 4 мл) размерах узлов, занимающих не более половины объёма щитовидной железы, в случае эутиреоза и гипотиреоза сцинтиграфия также не показана.
Показанием для сцинтиграфии щитовидной железы служат три состояния:
Средней величины узел в доле при гипертиреозе (тиреотоксикозе). Особенно, если узел имеет умеренный или значительный кровоток, выявленный при УЗИ (в режимах ЦДК и ЭДК);
Крупный узел (аденома), занимающий половину доли или более независимо от данных анализа крови;
Нетрадиционное расположение щитовидной железы или её ткани.
В первом случае сцинтиграфия нужна для оценки гормонообразования узлом. Это абсолютное показание к исследованию. Если результат покажет активный захват радиактивного вещества тканью узла («горячий» узел), то это позволит выявить источник избытка щитовидных гормонов при гипертиреозе и выбрать более рациональную тактику лечения. Например, путём малой операции, разрушив ткань узла через обычный прокол, без применения разреза, удаления доли и т.п.
Во втором случае сцинтиграфия позволит определить пользу аденомы ― величину производства гормонов тканью крупного узла. Это относительное показание для радиоизотопной диагностики. В действительности, существует два вида средних и крупных узлов аденомного устройства. Одни полноценно производят щитовидные гормоны, а другие содержат размножающуюся доброкачественную ткань, очень мало образующую гормоны.
Если средний или крупный узел не оказывает вредного влияния (не сдавливает близкие к нему структуры) и при этом полноценно производит гормоны, то он полезен. В таком случае может быть избрана тактика сохранения узла. Если же постоянно увеличивающийся очень крупный узел не производит гормоны («холодный») и при этом занимает почти всю долю железы, то в плановом порядке эта доля с узлом может быть операционно удалена без потери основного источника щитовидных гормонов. Но в случае малого или средней величины «холодного» узла в доле, где вместе с тем выявлено много полноценной гормонообразующей ткани лучшей тактикой будет сохранение доли.
В третьем случае, когда предполагается необычное расположение щитовидной железы (атопия) или образование щитовидной ткани в ином месте тела, с помощью сцинтиграфии уточняются особенности нестандартной клинической ситуации. Как правило, такие случаи встречаются редко.
Противопоказанием для проведения сцинтиграфии щитовидной железы является беременность.
Пример клинической оценки сцинтиграфии
Пациентка С. (37 лет) обратилась в Клинику щитовидной железы» доктора А.В. Ушакова в связи с узлами в правой доле щитовидной железы. Она побывала на консультации у хирурга, который предложил удалить долю с узлами.
Данные анализа крови у пациентки показали оптимальные значения гормонов: ТТГ 1,17 мЕд/л [0,4-4,0], Т4св. 11,7 пмоль/л [9,0-22,0], Т3св. 4,4 пмоль/л [2,6-5,7]. Из этих значений следует, что щитовидных гормонов абсолютно достаточно для всех функциональных процессов организма пациентки.
Для уточнения состояния и функционального напряжения щитовидной железы было проведено УЗИ.
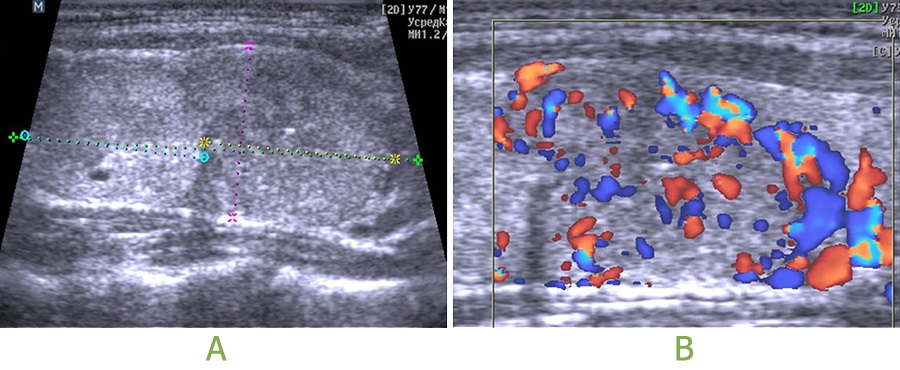
Проведенное до УЗИ цитологическое исследование подтвердило доброкачественность ткани внутри узлов: «картина соответствует узловому активно пролиферирующему коллоидному зобу, с формированием фолликулярных структур и вакуолей резорбции коллоида».
Пациентка рассказала, что, по мнению консультировавшего её хирурга, нужно удалить долю с узлами, а лучше всю железу, с тем, чтобы в другой доле не появились узлы. При этом пациентке всё это было сказано устно. Документ с клиническим диагнозом и показанием к операции не был предоставлен.
К сожалению, такая странная ситуация случается не редко. Отсутствие объективной диагностики и надуманность свойственны именно хирургам. Возможно, большинство хирургов мыслят хирургически и редко – в пользу пациентов. Впрочем, бывает иначе.
После основной диагностики в нашей Клинике пациентке предложили дополнительно провести сцинтиграфию щитовидной железы для уточнения величины гормонов, которые производят узлы правой доли. В результате, данные сцинтиграфического исследования показали, что узел в нижней части правой доли очень активно производит гормоны, а узел в верхней части правой доли – наоборот, вырабатывают мало гормонов. Если вы обратите внимание на снимок сцинтиграфии приведённый ниже, то станет заметно более выраженное накопление радиофармпрепарата (РФП) в проекции узла в нижней части правой доли. Этот признак определяется по насыщенности цвета (много зелёного и синего).
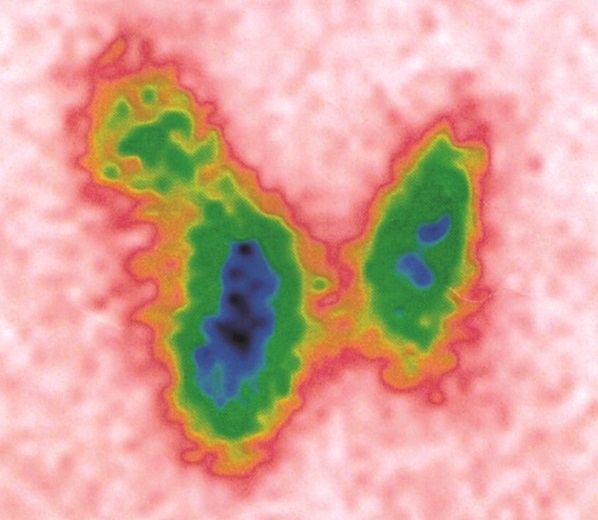
Рисунок 3. Сцинтиграфия щитовидной железы. Индекс захвата РФП на верхней границе популяционной нормы – 1,8%. Значительное накопление РФП (синий цвет) узлом в нижней части правой доли (вероятно «горячий» узел); в верхней части правой доли – «холодный» узел. Процентное отношение накопления РФП: 68% правая доля, 32% левая доля.
Следовательно, в данном случае активный узел нижней части правой доли полезен, так как производит более 60% от всего количества щитовидных гормонов железы. Объём правой доли с узлами составляет лишь 10,1 мл и не может оказывать никакого повреждающего (сдавливающего) влияния на окружающие структуры.
Узловой процесс в правой доле у этой пациентки полноценно обеспечивает её организм щитовидными гормонами. Учитывая доброкачественность узлов и их небольшой размер, но, главное, их важную роль в производстве собственных естественных гормонов (Т3 и Т4), операция по удалению правой доли, и, тем более, всей щитовидной железы противопоказана. Хирургическая тактика в таком случае окажет вред.
Этот пример наглядно демонстрирует значение и место сцинтиграфии в общей клинической диагностике. Показанием для сцинтиграфии в данном случае стала необходимость подтверждения гормонообразующей пользы узла для исключения необоснованной операции. Этот пример более подробно представлен в монографии «Классификации доброкачественных состояний щитовидной железы. Клинический диагноз» (2016).
Мифы о сцинтиграфии
Миф 1. Лет 15-20 назад даже врачи применяли сцинтиграфию для выявления злокачественности. Но это значение способа не подтвердилось. Запомните, сцинтиграфия не позволяет диагностировать злокачественность щитовидной железы. Раковые узлы бывают как холодными, так и горячими.
Миф 2. Мнение о том, что сцинтиграфия является главным диагностическим способом, позволяющим принять окончательное диагностическое решение, ошибочно. Сцинтиграфия ― дополняющий способ в обследовании. Она «видит» как количественно функционирует щитовидная железа, где и насколько активно её части (доли и дольки, в т.ч. узлы) производят гормоны. Это единственное и важное диагностическое преимущество сцинтиграфии. Поэтому сцинтиграфия лишь дополняет диагностический вывод, созданный на основании результатов УЗИ, анализа крови и термографии (см. пример с рисунками 2 и 3).
Миф 3. Некоторые пациенты опасаются сцинтиграфии, предожидая вредность процедуры. Сцинтиграфия не вредна, но и не абсолютно безвредна. При показании лучше сделать это исследование. Проведение сцинтиграфического исследования щитовидной железы однократно в год не оказывает значимого влияния на организм и компенсируется (восполняется) восстановительными силами организма. Одна процедура сцинтиграфии по раздражающему воздействию может быть приравнена к 2-3 процедурам УЗИ. Подумайте, что регулярное использование сотовых телефонов во много раз вреднее нужного для диагностики способа ― сцинтиграфии.
Как готовится к сцинтиграфии щитовидной железы
Подготовка к сцинтиграфии в основном сводится к ограничению употребления продуктов увеличенным количеством йода и медикаментов с йодом и гормонами щитовидной железы. Абсолютное ограничение на употребление йодистых, гормональных и тиреостатических препаратов в ближайшие 48 часов перед проведением сцинтиграфии.
Существует представление о том, что нужно создать идеальные условия для сцинтиграфии ― почти полностью исключить лекарственные средства и длительно не использовать в пище продукты с йодом. С этой позиции, например, предлагают за 3 месяца до сцинтиграфии прекращать приём любых медикаментов с йодом, за месяц ограничивать потребление йодсодержащих продуктов, за 3 недели прекращать употреблять щитовидные гормональные препараты (L-тироксин, Эутирокс) и за 1-2 недели тиреостатики (Мерказолил, Пропицил, Тирозол). Таким образом, добиваются безйодной и безмедикаментозной «чистоты» организма, предполагая, что результаты сцинтиграфии в таком случае будут самыми точными, соответствующими реальности.
Но врачу и пациенту обычно некогда ждать 1, 2 и 3 месяца для получения данных сцинтиграфии, которая служит уточняющим исследованием. Часто они нужны в ближайшие дни от момента основной диагностики. Кроме того, как можно прекратить медикаментозную помощь, если такая отмена приведёт к ухудшающим последствиям?
Поскольку сцинтиграфия показана не при всех заболеваниях щитовидной железы, то обязательно возьмите с собой направление на сцинтиграфию у своего врача-эндокринолога.
Некоторые радиологи требуют данные УЗИ щитовидной железы. Это желание радиологов не является обязательным для проведения сцинтиграфии. Напротив, без предварительного знания о структуре щитовидной железы, результат сцинтиграфии должен быть наиболее объективным, не искажённым. Но лучше не забыть и взять с собой «Протокол УЗИ щитовидной железы» вместе со снимками.
Что требовать от специалиста-радиолога
В результате проведенной сцинтиграфии вам должен быть предоставлен в письменном виде документ ― «Протокол сцинтиграфии щитовидной железы». В этом документе кроме анкетных сведений (название и адрес медучреждения, ФИО пациента и врача, даты и времени процедуры) должны присутствовать описание и заключение. При этом, к такому письменному документу должно обязательно прилагаться сцинтиграфическое изображение. При отсутствии протокола и/или снимка(-ов) оценка результатов сцинтиграфии другим врачом будет ограничена или невозможна.
Описание в протоколе сцинтиграфии должно быть полноценным! Важно не только словесно отразить картину радиоизотопного распределения в железе, но обязательно указать индекс захвата РФП и сообщить процентное распределение РФП между долями и внутри доли, в случае если есть узел. Часто радиологи пренебрегают такими обязательными сведениями, что ухудшает клиническую диагностику эндокринологом. Каждый пациент имеет право требовать от специалистов отразить в протоколе необходимые сведения. Обратите внимание радиолога на нужные вам сведения заранее, перед проведением диагностической процедуры (запишите названия этих показателей, чтобы грамотно общаться со специалистом).