какие каши можно есть при синдроме раздраженного кишечника
Синдром раздраженного кишечника
Синдром раздраженного кишечника — распространенное расстройство пищеварения. Болезнь сопровождается чувством дискомфорта, болью в животе, чувством неполного опорожнения, вздутием и урчанием в животе, запорами и/или диареей. Это функциональное расстройство кишечника, при котором боль в животе непременно связана с дефекацией или изменениями характера и консистенции стула, и это отличает его от функциональной диареи или запора, где боли отсутствуют, и от функционального вздутия, которое не сопровождается модификациями характеристик испражнений.
Боль беспокоит как минимум 1 день в неделю за последние 3 месяца и связана как минимум с 2 или более признаками:
Врачи при постановке диагноза CРК и разделения больных на клинические варианты руководствуются Бристольской шкалой формы стула и используют типы 1 и 2 формы кала для идентификации запора и типы 6 и 7 выделяемых испражнений — для идентификации диареи.
Бристольская шкала формы кала:
1 тип – отдельные плотные комочки, стул по типу «овечьего»
2 тип – кал по типу колбаски, состоящей из комочков
3 тип – вид колбаски с трещинами на поверхности
4 тип – гладкая, мягкая каловая колбаска
5 тип – мягкие шарики с ровными краями
6 тип – кашецеобразный стул, мягкие комочки фекалий с пористой структурой
7 тип – водянистые или полностью жидкие фекалии без плотных комочков.
Особенности течения синдрома раздраженной кишки: склонность к персистированию (от лат. рег-sisto — постоянно пребывать, оставаться) клинической картины (как правило, на протяжении первых двух лет от начала заболевания), рецидивирующему течению с частыми обострениями (особенно в первые 3 месяца после постановки диагноза), одновременное наличие (изначально или появление в последующем) симптомов иных функциональных заболеваний, потенциальная возможность трансформации СРК в клинику других гастроинтестинальных расстройств взаимодействия «ЦНС–кишка».
Диагностика СРК
Будьте готовы, что врач назначит целый ряд анализов и обследований, чтобы исключить другие заболевания 
При постановке диагноза СРК обязательно должны быть исключены симптомы «тревоги»:
Диагностика СРК базируется на трех ключевых пунктах:
Пациенты с типичными симптомами СРК при отсутствии тревожных признаков обычно не нуждаются в проведении дополнительных обследований или нужда в их проведении минимальная.
Лабораторные методы: клинический анализ крови, исследование кала на скрытую кровь, развернутый биохимический анализ крови, фекальный кальпротектин, гормоны щитовидной железы, серологические тесты на целиакию, бактериологическое исследование кала при подозрении на инфекционный генез диареи.
Лечение СРК
Лечение пациентов с синдромом раздраженного кишечника проводится в зависимости от характера и тяжести симптомов, их связи с приемом пищи и дефекацией, наличием социальной дезадаптации и психологических особенностей. Поэтому при планировании терапии рекомендуется выделять больных с легким, среднетяжелым и тяжелым течением.
Поставив диагноз СРК согласно диагностическим критериям, врач, помимо лекарственных препаратов, обязательно назначит лечебное питание.
Лечебная диета при СРК
У людей, имеющих синдром раздраженного кишечника, диета занимает важное место в лечении. Пациентам рекомендуется принимать пищу 5-6 раз в сутки небольшими порциями, не делая больших перерывов между едой.
Лучше придерживаться определенного графика приема пищи – это способствует нормализации работы пищеварительных желез. Диета получится еще более результативной, если вести дневник ежедневного рациона, который поможет выявить продукты, которые ведут к обострению состояния. Так можно откорректировать примерное меню и добиться скорейшего выздоровления.
Для подбора диеты важно установить преобладающие симптомы заболевания, поскольку питание при синдроме раздраженного кишечника с диареей и с запорами будет значительно отличаться.Это может правильно сделать только врач-гастроэнтеролог. Но есть и перечень продуктов, которые не следует употреблять при любых формах СРК.
Что нельзя есть при синдроме раздраженного кишечника?
Боль при синдроме раздраженного кишечника провоцируется растяжением или, наоборот, спазмами кишки. Поэтому диета при СРК направлена на устранение факторов, их вызывающих. К избыточному давлению на кишечную стенку приводят повышенное газообразование, большое количество каловых масс (задерживающихся в кишке при запорах). Метеоризм и нарушение моторной функции кишечника возникают как из-за погрешностей в диете, так и при нарушенной работе органов, вырабатывающих пищеварительные ферменты. Поэтому у имеющих синдром раздраженного кишечника диета исключает следующие продукты питания:
Диета для пациентов с синдромом раздраженного кишечника с диареей
При СРК с диареей важно исключить из питания продукты, которые усиливают перистальтику кишечника и разжижают стул: овощи и фрукты с большим содержанием клетчатки и сахара (капуста, свекла, яблоки), сухофрукты, некоторые злаковые и крупы – диета при синдроме раздраженного кишечника с диареей подразумевает отказ от черного хлеба, отрубей. Рекомендуются к употреблению продукты, закрепляющие стул, такие как рис, чай, при хорошей переносимости – кефир, выпущенный более чем за сутки до употребления в пищу.
Питание пациентов при синдроме раздраженного кишечника с запорами
Диета при синдроме раздраженного кишечника с запорами заключается в употреблении продуктов, улучшающих моторную функцию кишечника. К таким продуктам относят: овощи и фрукты – для послабляющего эффекта их лучше обрабатывать термически, сухофрукты и отвары из них, отруби и овсяная каша, кисломолочные продукты, в том числе кефир первых суток изготовления. Не рекомендуется питание при синдроме раздраженного кишечника с запорами продуктами, замедляющими моторику желудочно-кишечного тракта: рис, белый хлеб, кофеин и танины, которые содержатся в чае, шоколаде и кофе.
Тем, у кого есть синдром раздраженного кишечника, диета помогает восстановить нормальную работу пищеварительной системы, улучшить микрофлору кишечника и устранить часть провоцирующих обострение состояния факторов. Правильное питание пациентов с СРК помогает уменьшить потребность в медикаментозном лечении, а в ряде случаев обходиться без него.
Течение
Пациенты с легкими и нечастыми симптомами обращаются чаще всего к терапевтам с жалобами на нарушение стула, боль носит минимальный характер, у пациентов нет доминирующей психопатологической симптоматики, а качество их жизни, как правило, не страдает или меняется незначительно. Для купирования симптомов в периоде обострения назначаются спазмолитики, слабительные или антидиарейные средства по показаниям, средства, улучшающие микрофлору кишечника.
Основной группой препаратов для лечения болевого синдрома СРК являются миотропные спазмолитики, предпочтение отдается препаратам, воздействующим на гладкую мускулатуру желудочно-кишечного тракта (мебеверин, дицикломин, отилония бромид и масло перечной мяты).
Наиболее распространенным препаратом является мебеверин (дюспаталин, ниаспам, спарекс). Это эффективное спазмолитическое средство нормализует моторную функцию кишечника и может быть использовано не только для купирования острых состояний, но и для длительного курсового лечения.
Течение средней тяжести. Такие пациенты чаще наблюдаются у гастроэнтерологов, отмечают ухудшение качества жизни, повседневной активности, обычно испытывают боль умеренной интенсивности и отмечают психологические нарушения, всегда нуждаются в назначении медикаментозного лечения. Таким больным обязательно рекомендуется психологическое лечение, включая когнитивно-поведенческую терапию, релаксацию, гипноз и др.
Тяжелое течение. Такие пациенты имеют стойкие жалобы, у них обычно доминирует психопатологическая симптоматика, существенно ухудшается качество жизни, они часто обращаются за консультациями к врачам разных специальностей и проводят множество ненужных диагностических исследований. Пациентам показано назначение антидепрессантов (трициклические или ингибиторы обратного захвата серотонина-норадреналина).
7 дней как 7 шагов к здоровому питанию при раздраженном кишечнике
Из этой статьи вы узнаете о семи шагах к здоровому питанию:
Первым делом сформулируем правильную цель, ведь если целиться не туда, точно промахнешься. Здоровое питание будем рассматривать как инструмент на пути к здоровому кишечнику. Это позволит нам иметь совершенно ясное представление, какой должна быть диета при раздраженном кишечнике.
Путь к здоровому кишечнику – это не забег на короткую дистанцию, которую можно пробежать на силе воле. Это марафон. При этом основные усилия идут на планирование, подготовку и тренировки.
Мы можем решить, что завтра силой воли откажемся от неподходящих продуктов, бросим вредные привычки и начнем новую жизнь. Но на утро в спешке мы открываем холодильник, закидываем в себя то, что попалось под руку, и бежим по делам. Наша цель – за семь дней сделать 7 шагов на пути к здоровому кишечнику. Это как встать вовремя, надеть кроссовки и выйти на пробежку. В этом случае вероятность возвращения к теплому одеялу стремится к нулю.
Шаг первый. Пищевой дневник
Пожалуй, одно из лучших изобретений. Это ваш учебник, ваш личный повар, который поможет вам вкусно и правильно питаться. При этом напишете вы его сами. Воспринимайте это как исследование своего собственного организма, а себя – как ученого.
Не стоит думать о пищевом дневнике как о способе фиксации нарушений диеты при раздраженном кишечнике. Станьте себе добрым другом, а не надсмотрщиком.
Этот шаг очень простой. Поэтому мы поставили его первым. Все, что вам нужно сделать в первый день – это завести тетрадь и только записывать. Ешьте то же, что обычно. Не стоит перенапрягаться.
Шаг второй. Планируем меню
Когда в холодильнике нет здоровых продуктов для нашего кишечника, мы едим те, что есть. О принципах диеты low FODMAP и тех продуктах, что лучше исключить, можно узнать здесь.
Шаг третий. Полезный завтрак 2
Мы основательно подготовились, можно начинать – вводим полезный завтрак.
Когда вода закипит, всыпаем овсянку, вливаем кокосовое молоко, чуть солим. Варим до готовности. В готовую кашу можно добавить чайную ложку топленого масла гхи. Закрываем крышку и даем настояться 5-10 минут. Для придания сладкого вкуса можно украсить ее мелко нарезанным бананом, изюмом или щепоткой обычного сахара. Главное – в меру.
Солить нужно обязательно – именно это дает вкус и сладость на контрасте даже с минимальным количеством сахара.
Густоту каши регулируем количеством воды. Можно и вовсе обойтись без молока и заменить его водой. Для вкуса посыпать готовое блюдо корицей. Для разнообразия часть овсянки можно заменить тертой на мелкой терке тыквой. Можно сырую, а лучше предварительно запеченную в духовке.
Как сделать омлет без молока? Заменим коровье молоко кокосовым и так же взобьем яйца до воздушности. Если кокосового молока под рукой не оказалось, приготовим скрэмбл.
Взбиваем яйца, солим, выливаем на разогретую сковороду. Как только нижний слой чуть схватился, двигаем его лопаточкой. Делаем так несколько раз. Когда кажется, что блюдо сыровато и осталось еще немного, снимаем с плиты. Главное – не передержать.
Получится воздушное блюдо, очень похожее на омлет, но без молока. К нему можно добавить свежие или тушеные овощи, малосоленую рыбу, тертый сыр твердых сортов.
Шаг четвертый. Готовим обед 2
Сегодня будем готовить бульон. Этот полезный питательный продукт легко усваивается.
Для приготовления нам понадобятся:
Заливаем мясо на косточке или костный набор водой и ставим на огонь. Когда бульон закипит, убавляем огонь, снимаем пену и варим его на медленном огне с открытой крышкой, желательно 3 часа. Бульон при этом не должен сильно кипеть, он должен чуть булькать. За полчаса до готовности солим, добавляем морковь, сельдерей и пучок зелени (перевязанный ниткой).
После того как бульон готов, достаем все лишнее. Теперь его можно процедить. После остывания бульон разливаем по пластиковым стаканчикам и замораживаем. Так вы обеспечите себе запас бульона на целую неделю.
Бульон можно употреблять как самостоятельное блюдо для быстрого утоления голода или как основу для быстрого приготовления супа. В кипящий бульон останется добавить овощи и сварить их. Если вы хотите уменьшить жирность, то после охлаждения легко сможете снять сверху лишний жир.
Шаг пятый. Готовим ужин 2
Готовим ужин. Почему ужин? Потому что вы уже дома и холодильник с заветными продуктами под рукой.
Метод запекания – один из самых простых, так как позволяет положить все в одну емкость, поставить в духовку, а вынуть из нее уже готовое блюдо. Отлично сохраняется насыщенный вкус, которого так не хватает при запрете на жареное.
Курицу обмазываем оливковым маслом со специями, кладем в середину. Остальное нарезаем крупными кусками 3 на 3 см и раскладываем по краям. Солим, посыпаем специями. На дно выливаем 100 мл воды. Ставим в разогретую до 170°С духовку и готовим около 40-50 минут.
Плюс запеченного мяса в том, что его удобно резать, хранить и брать с собой.
Шаг шестой. Полностью заменяем рацион 2
Полностью заменяем рацион, готовим завтрак, обед и ужин.
Котлеты – любимое блюдо многих. В классическом рецепте используется белый хлеб. Мы приготовим котлеты без глютена.
Натрем кабачок на мелкой терке. Помнем немного его руками, чтобы выделился сок. Отложим в сторону. Яйцо взобьем в отдельной посуде вилкой до однородности или миксером/блендером на самой медленной скорости около минуты. Солим фарш, добавляем яйцо, специи, оливковое масло и тщательно перемешиваем.
Кабачки отжимаем и промакиваем бумажным полотенцем. Это нужно, чтобы убрать лишнюю воду и чтобы наши котлеты не расползлись.
Снова все перемешиваем. Если получится, можно взбить вилкой. Убираем в холодильник на 20 минут. Смесь охладится и будет держать форму. Пока масса в холодильнике, разогреваем духовку до 180°С. Противень вынимаем сразу, чтобы он не нагрелся. Обмажем его маслом. Зачерпываем столовой ложкой котлетную массу с горкой и выкладываем на противень. Запекаем в духовке 40-50 минут.
На основе этих котлет можно приготовить отличный перекус и брать его с собой. Достаточно добавить 100-200 г. отварного риса в фарш и получим сытные котлеты 2 в 1 – мясо и рис. Приноровившись их готовить, можно сделать большую партию для заморозки и здорового питания на всю неделю.
Шаг седьмой. Подводим итоги
Хвалим себя, подводим итоги, пролистываем наш пищевой дневник и делаем выводы. Отмечаем для себя, какие продукты нам подошли, понравились, планируем следующую неделю.
Составляем список и заполняем холодильник.
Побалуем себя и приготовим пикантный банановый десерт.
Загружаем все в блендер и перемешиваем. Раскладываем по креманкам и убираем в морозильник на 2 часа.
Как нормализовать работу кишечника?
Соблюдать все рекомендации непросто. Главное не останавливаться и идти по пути улучшения своего рациона и самочувствия. Начав с малого, вы можете изменить не только питание, но и образ жизни. Это может косвенно улучшить ваш психологический настрой. Продвигаясь небольшими шагами, хвалите себя и не забывайте получать удовольствие от жизни.
С Дюспаталин ® ваш кишечник невозмутим.
RUS2122558 от 18.03.2020
* *За исключением анафилаксии
2 2. Макаренко Е.В. Синдром раздраженного кишечника: диетические рекомендации и принципы лечения // Вестник ВГМУ. – 2017. – Т.16, №6. – С. 23-34.
3 3. Казюлин А.Н., Дичева Д.Т., Русс И.С., Андреев Д.Н. и соавт. Диетотерапия со сниженным содержанием ферментируемых олигосахаридов, дисахаридов, моносахаридов и полиолов (FODMAP) при синдроме раздраженного кишечника// Consilium Medicum 2016 г. №8 – С.75-78.
4 4. Ивашкин В.Т., Маев И.В., Баранская Е.К. и соавт. Рекомендации российской гастроэнтерологической ассоциации по диагностике и лечению желчнокаменной болезни РЖГГК 2016; 3:64-80 2.
5 5. Национальный институт здоровья и клинического совершенствования Великобритании. Синдром раздраженного кишечника у взрослых: диагностика и лечение синдрома раздраженного кишечника в первичном звене здравоохранения. Клинические рекомендации, март 2017 г.
6 6. Инструкция по медицинскому применению препарата Дюспаталин ® (Мебеверин) 135 мг таблетки, покрытые оболочкой, от 24.05.2017.
7 7. Э.П. Яковенко и соавт. Абдоминальные боли: механизмы формирования, рациональный поход к выбору терапии. Приложение РМЖ «Болезни Органов Пищеварения» №2 от 01.09.2009. с. 48
Дюспаталин ® 135 мг создан для комплексного решения проблемы «раздраженного» кишечника: быстро снимает спазм и боль в животе и другие симптомы, а при курсовом приеме восстанавливает работу кишечника (1).
Рекомендованный курс лечения при СРК от 28 дней (2).
Список продуктов, провоцирующих метеоризм, неизменен. Значит ли это, что для облегчения дискомфорта при раздраженном кишечнике необходимо исключить из своего рациона эти продукты?
Случайные перекусы, переедание на ночь, фастфуд и копчености, постоянный стресс дома и на работе – все это не только приводит к появлению лишнего веса, но и вредит нашей пищеварительной системе.
При Синдроме Раздражённого Кишечника (СРК) самочувствие человека заметно ухудшается из-за неприятных симптомов. Что делать, чтобы попрощаться с «нежданными гостями»?
* *За исключением анафилаксии
2 2. Макаренко Е.В. Синдром раздраженного кишечника: диетические рекомендации и принципы лечения // Вестник ВГМУ. – 2017. – Т.16, №6. – С. 23-34.
3 3. Казюлин А.Н., Дичева Д.Т., Русс И.С., Андреев Д.Н. и соавт. Диетотерапия со сниженным содержанием ферментируемых олигосахаридов, дисахаридов, моносахаридов и полиолов (FODMAP) при синдроме раздраженного кишечника// Consilium Medicum 2016 г. №8 – С.75-78.
4 4. Ивашкин В.Т., Маев И.В., Баранская Е.К. и соавт. Рекомендации российской гастроэнтерологической ассоциации по диагностике и лечению желчнокаменной болезни РЖГГК 2016; 3:64-80 2.
5 5. Национальный институт здоровья и клинического совершенствования Великобритании. Синдром раздраженного кишечника у взрослых: диагностика и лечение синдрома раздраженного кишечника в первичном звене здравоохранения. Клинические рекомендации, март 2017 г.
6 6. Инструкция по медицинскому применению препарата Дюспаталин ® (Мебеверин) 135 мг таблетки, покрытые оболочкой, от 24.05.2017.
7 7. Э.П. Яковенко и соавт. Абдоминальные боли: механизмы формирования, рациональный поход к выбору терапии. Приложение РМЖ «Болезни Органов Пищеварения» №2 от 01.09.2009. с. 48
Информация, представленная на сайте, предназначена для просмотра только совершеннолетними лицами. Материал разработан при поддержке ООО «Эбботт Лэбораториз» в целях информирования пациентов о заболевании. Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу. RUS2177874 v.1.0
Low FODMAP: рекомендованная диета при СРК
Low FODMAP: рекомендованная диета при СРК
I. Общая характеристика диеты low FODMAP
Ученые, занимающиеся исследованиями заболеваний органов желудочно-кишечного тракта, установили, что некоторые компоненты пищи могут провоцировать появление симптомов или усиливать их у пациентов с синдромом раздраженного кишечника (СРК), функциональным вздутием живота и некоторыми другими болезнями. К таким компонентам относятся определенные углеводы, которые хорошо расщепляются в кишечнике, однако плохо всасываются или не всасываются вовсе.
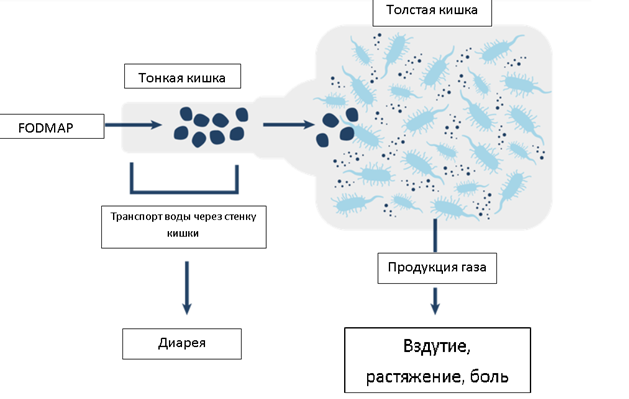
Какие же это углеводы? К ним относятся лактоза, фруктоза, фруктаны, галактаны, а также сахарные спирты. Данные вещества были объединены в группу FODMAP. Акроним FODMAP обозначает группу ферментируемых (F) углеводов – олиго- (O), ди- (D) и моносахаридов (M), а также полиолов (P). Невсосавшиеся углеводы активно перерабатываются бактериями толстой и тонкой кишки с образованием газов. Некоторые из них обладают высокой осмотической активностью, что приводит к перемещению жидкости в просвет кишечника – развивается послабление стула вплоть до диареи (см.рисунок ниже).
Рисунок – вероятный механизм возникновения/усиления симптомов у пациентов с СРК при употреблении пищи, богатой веществами FODMAP.
У здоровых людей симптомы вздутия живота и послабление стула могут развиться при употреблении большого количества углеводов FODMAP. Ярким примером служит диарея после съеденной сливы или черешни в большом количестве. У лиц с СРК порой достаточно небольшого превышения FODMAP веществ в рационе для появления или усиления симптомов. Это, например, наблюдается при наличии у пациента лактазной недостаточности или непереносимости фруктозы.
Лактазная недостаточность во взрослом возрасте – это снижение активности фермента лактазы, которая расщепляет молочный сахар лактозу в просвете тонкой кишки. Вероятность развития лактазной недостаточности увеличивается с возрастом, поскольку снижение активности фермента – это закономерный эволюционный процесс при переходе от грудного вскармливания на взрослый тип питания. Вторичная лактазная недостаточность может наблюдаться при некоторых заболеваниях кишечника инфекционного и воспалительного происхождения. Следствием низкой активности фермента лактазы является плохое расщепление молочного сахара, а употребление продуктов с большим количеством лактозы может привести к появлению описанных выше симптомов.
Непереносимость фруктозы как следствие плохого всасывания этого углевода – нередкая проблема в практике врача-гастроэнтеролога. Фруктоза, как и другие углеводы, всасывается в тонкой кишке, однако возможность усвоения фруктозы в кишечнике человека ограничена. Исследования на здоровых добровольцах показали, что 15 г фруктозы всасывается у 100% лиц, 25 г фруктозы – у 90% испытуемых, однако большую дозу углевода (50 г) могут усвоить лишь 20-30% лиц.
15 г фруктозы (доза, которая хорошо переносится практически всеми здоровыми лицами) – это много или мало? Такое количество фруктозы содержится в 250 г яблок или 300 г груш или 100 г кураги. Следует помнить, что помимо ягод и фруктов, фруктоза в большом количестве содержится в мёде, кукурузном сиропе, а также входит в состав многих промышленных продуктов питания в качестве альтернативы сахарозе.
Помимо лактозы и фруктозы существуют и другие углеводы FODMAP. Фруктаны являются углеводами, содержащимися в таких продуктах как пшеница, лук, чеснок и т.д. Они не подвергаются всасыванию в кишечнике, зато могут служить пищей для бактерий толстой кишки, что приводит к образованию избыточного количества кишечных газов.
Галактаны тоже относятся к углеводам, которые практически не всасываются в кишечнике из-за отсутствия необходимого фермента. Их, в частности, обнаруживают в бобах, красной фасоли и чечевице.
Полиолы или сахарные спирты содержатся в некоторых овощах, фруктах и грибах. Они могут быть в составе некоторых промышленных продуктов питания (ксилит, сорбит, маннитол в «диабетических» продуктах), а также нередко добавляются в жевательные резинки, леденцы от кашля, сиропы (в т. ч. лекарственные).
Поскольку в обычном рационе питания могут содержаться различные вещества FODMAP зачастую невозможно сразу понять, на какой конкретно углевод плохо «среагировал» кишечник. Более того, современная медицина может установить нарушение всасывания только некоторых (не всех!) углеводов FODMAP. Например, для диагностики лактазной недостаточности используется водородный дыхательный тест с лактозой или определение активности фермента лактазы в биоптате двенадцатиперстной кишки (взятом при гастроскопии). Тот же самый водородный дыхательный тест (в этом случае с раствором фруктозы) используется и для диагностики непереносимости фруктозы.
Гипотеза авторов была очень простой: известно, что какой-то из углеводов FODMAP (один или несколько) может вызвать появление или усиление кишечных симптомов. Чтобы доказать это, следует исключить потенциальные раздражители из рациона на некоторое время и оценить симптомы. Если вздутие живота, послабление стула исчезли или значительно уменьшились, значит какой-то из углеводов «виновен» в провокации симптомов. Остается только выяснить, какой именно.
Данная диета чем-то напоминает элиминационную диету у детей с предполагаемой пищевой аллергией, когда из рациона исключают наиболее вероятные продукты-аллергены, а затем постепенно вводят их в рацион с оценкой симптомов. Подобный подход используется и в диете low FODMAP: во время диеты оценивается эффект от исключения из рациона FODMAP углеводов, а затем выявляются продукты-провокаторы.
II. Эффективность диеты low FODMAP при желудочно-кишечных заболеваниях
Диета low FODMAP была оценена у пациентов с некоторыми желудочно-кишечными заболеваниями. Так, у пациентов с СРК соблюдение этой диеты показало снижение выраженности вздутия живота и интенсивности болей в животе по сравнению с обычной диетой и диетой, где содержание веществ FODMAP было высоким [2, 3]. В связи с этим ряд руководств по лечению СРК (например, рекомендации ВОЗ от 2015 года, рекомендации Канадской гастроэнтерологической ассоциации от 2019 года) отмечает эффективность диеты low FODMAP у части пациентов с СРК в отношении вздутия живота и болей в животе.
Крупные исследования диеты low FODMAP у пациентов с функциональным вздутием живота не проводились, однако до 75% больных СРК отмечали снижение выраженности вздутия живота при соблюдении данной диеты. С учетом этих данных, можно предположить, что диета low FODMAP будет не менее эффективной у тех лиц, которые отмечают вздутие живота как единственный симптом.
III. Этапы диеты low FODMAP
Этап 1. Исключение запрещенных продуктов. Необходимо строго соблюдать принципы диеты с исключением из рациона продуктов, богатых веществами FODMAP (перечень «запрещенных» и «разрешенных» продуктов с указанием количества приведен здесь). Период исключения запрещенных продуктов обычно составляет 3-6 недель. Однако при правильном подборе лечебной диеты и ее неукоснительном соблюдении улучшение самочувствия может наблюдаться уже на первой неделе.
Очень важно, чтобы на период исключения запрещенных продуктов рацион оставался разнообразным. Формирование меню в рамках Этапа 1 диеты должно быть основано на принципах рационального питания. Так, например, количество порций овощей в суточном рационе должно быть не менее 5, молока и кисломолочных продуктов (разрешенных диетой) 2-3 порции в день, фруктов – 2 порции, злаков и продуктов из них – 6-7 порций.
Размеры «порции» различается как внутри одной группы продуктов, так и между группами. Например, для большинства овощей одна порция обычно составляет 75 г. В группе молочных продуктов и заменителей молока 1 порция это 1 чашка (250 мл) молока, 3/4 чашки (200 мл) кисломолочных продуктов, 2 кусочка твердого сыра, 1/2 чашки (120 г) мягкого сыра или творога. Одна порция фруктов соответствует в среднем 100-150 г свежих плодов (1 банан, 1 груша, 1 апельсин или 2 мандарина, 2 киви) или 30-40 г сушёных фруктов или 1/2 стакана сока. В группе злаков одна порция это 1 кусок хлеба (40 г), полчашки приготовленных круп и макаронных изделий (75-120 г), 4 столовые ложки хлопьев и мюсли.
Завтрак может включать в себя следующие блюда:
Этап 2. Расширение диеты. В случае достижения эффекта на фоне диетотерапии (исчезновение или значимое уменьшение симптомов заболевания) рекомендуется постепенное введение в рацион продуктов с высоким содержанием веществ FODMAP. На этом этапе уточняются те FODMAP продукты, которые вызывают появление симптомов, а также определяется допустимое количество этих продуктов в рационе. При отсутствии эффекта от диеты low-FODMAP (в случае ее строгого соблюдения в течение 6 недель) пациент может вернуться к привычному рациону питания после консультации лечащего врача. Если эффект от диеты наступил до того, как истёк запланированный врачом срок (например, через 3 недели вместо 4-6), расширение диеты можно начать раньше.
Это наиболее важный этап диетотерапии. Решение вопроса о переходе на второй этап принимается после консультации с лечащим врачом, назначившим диету. Правильно выполненное расширение рациона позволит подобрать хорошо переносимые продукты. Что значит правильно? Попробуем разобраться.
Как было сказано выше, к веществам FODMAP относятся 5 разных углеводов. В некоторых продуктах содержится только один вид углеводов (например, в молоке присутствует только лактоза), в других – сразу несколько (ярким примером является арбуз, содержащий фруктозу, фруктаны и маннитол). Для того, чтобы установить реакцию на определенный углевод FODMAP, целесообразно сперва расширять рацион за счет продуктов, содержащих только один из перечисленных углеводов. Например, начать с молочных продуктов, чтобы исключить непереносимость лактозы. Затем – с мёда (источник фруктозы). Маннитол содержится в грибах, сорбитол – в свежем авокадо и персике. Фруктаны помимо некоторых фруктов (дыня и т.д.) являются единственным FODMAP углеводом в свежем репчатом и красном луке и чесноке. Галактаны присутствуют в значительном количестве в миндальном орехе.
Обычно при плохой переносимости определенного углевода (лактозы, фруктозы и т.д.) схожие симптомы будут наблюдаться и при употреблении в пищу других продуктов, содержащих этот углевод.
Не стоит начинать расширение диеты с продуктов, содержащих несколько углеводов. Например, яблоко содержит фруктозу и сорбитол, поэтому при появлении симптомов невозможно будет уточнить, на какой именно углевод так реагирует кишечник.
На введение одного продукта отводится 3 дня.
День 1 – употребление маленькой порции продукта. Поскольку реакция на углеводы FODMAP может отличаться у разных пациентов и обычно зависит от их количества, рекомендовано начать с половины рекомендованной порции. Это может быть, например 100 мл йогурта. Поскольку йогурт содержит лактозу, то в данном случае оценивается переносимость лактозы. Если симптомы (вздутие живота, послабление стула, усиление болей в животе) появились после употребления 100 мл йогурта, это может свидетельствовать о непереносимости даже маленького количества лактозы. Следует попробовать другой продукт с тем же самым углеводом через 3 дня. Если симптомы при употреблении маленькой порции отсутствуют, следует продолжить оценку переносимости обычной порции продукта на 2-й день.
День 2 – употребление стандартной порции продукта. Размеры стандартной порции для овощей, фруктов, злаков и молочных продуктов были описаны выше, более подробная информация представлена в таблицах с продуктами. Во второй день следует употребить в пищу стандартную порцию (например, 200 мл йогурта) с оценкой симптомов. При появлении вздутия живота, усиления болей в животе, послабления стула или других неприятных ощущений проба в день 3 не проводится. Через 3 дня можно попробовать другой продукт с тем же самым углеводом.
День 3 – употребление большой порции продукта. При хорошей переносимости обычной порции, можно оценить переносимость большего количества продукта на третий день. Например, выпить 400 йогурта за один прием пищи (двойная порция). Наличие симптомов будет свидетельствовать о том, что такое большое количество не следует употреблять в пищу. При отсутствии симптомов через три дня следует оценить переносимость других продуктов из той же группы. Например, для оценки переносимости лактозы это может быть творог, сметана, сливки, молоко (коровье, козье).
Каждый новый продукт оценивается по указанной выше схеме (день 1-2-3). Если пациент хочет установить точное количество продукта, который он может переносить (например, что будет при употреблении в пищу 50 мл йогурта?), то такую оценку можно провести дополнительно. Между пробами с двумя разными продуктами должно пройти 3 дня для того, чтобы полностью исключить влияние предыдущего теста на последующий.
После анализа переносимости различных продуктов внутри одной группы (например, группы молока и кисломолочных продуктов), можно перейти к оценке других углеводов. Попробуйте провести пробу на переносимость фруктозы с мёдом и манго. Следующей группой продуктов для оценки выберите, например, чечевицу, фундук и миндальный орех (содержат только галактаны). Гранат, грейпфрут, дыня и некоторые другие фрукты, чеснок и репчатый лук помогут оценить переносимость фруктанов. Сорбитол содержится в персике, абрикосе, авокадо, ежевике. Маннитол в большом количестве содержится в грибах (шампиньоны, белые грибы), а также в цветной капусте.
Далее можно будет провести оценку переносимости продуктов со сложным углеводным составом (могут содержать 2-3 углевода FODMAP). Принцип тестирования тот же самый: день 1-2-3.
Записывайте свои симптомы после проведения пробы с новыми продуктами и разными порциями этих продуктов!
Наименование продукта
День теста
Симптомы после употребления продукта в пищу