какие мышцы лица работают при улыбке
Мимические мышцы лица: как они работают
Человеческое лицо – самое сложное, высокоразвитое и эффективное средство коммуникации, из когда-либо существовавших. Его функции были доведены до совершенства миллионами лет эволюции. Когда мы ощущаем радость или грусть, когда мы боимся или удивляемся – наши мимические мышцы сокращаются и расслабляются с абсолютной точностью и в совершенной гармонии. Они передают наше эмоциональное послание окружающему миру. Всего лишь одна улыбка может сказать нам больше, чем тысяча слов.
«Я хочу вернуть свою улыбку!». Это самое главное желание каждого, кто перенес неврит лицевого нерва и не восстановился полностью. Для того чтобы мы могли искренне улыбнуться, требуется чрезвычайно точно скоординированная работа многих лицевых мышц. Для тех, кто не полностью восстановился после паралича Белла, это может подчас оказаться непосильной задачей.
Мышцы лица и их назначение
Рассмотрим подробнее наши мимические мышцы, их названия, назначение и функции. Это знание пригодится, когда мы будем обсуждать причины возникновения контрактур лицевых мышц, асимметрии мимики и формирования патологических синкинезий. Важно это и для глубокого понимания сути и эффективности современных методов восстановления. Постарайтесь отыскать все мышцы лица на схеме и представить, что происходит при их сокращении и расслаблении, а также какие выражения лица при этом формируются.
Мышцы синергисты и антагонисты.
Мышцы, которые «помогают» друг другу в производстве какого-либо движения, называются синергистами. Мышцы, производящие движения в противоположных направлениях называются антагонистами.
Скуловые мышцы и мышца смеха являются антагонистами круговой мышцы рта и мышцы опускающей угол рта.
Причины возникновения «перекошенной вниз» улыбки
«Перекошенная вниз», асимметричная улыбка после невосстановленного паралича Белла (неврита лицевого нерва) возникает, когда при попытке улыбнуться непроизвольно активируется мышца, опускающая угол рта. Эта мышца – антагонист скуловых мышц и мышцы смеха (группы улыбки). В борьбе этих антагонистов первая нередко побеждает последние, поскольку она больше и сильнее. В результате уголок рта на пораженной стороне нередко «смотрит вниз» вместо того, чтобы «смотреть вверх», как положено при естественной улыбке. Часто в результате этого противоборства мышц, на подбородке формируются несколько ямочек, которые усиливают визуальную асимметрию мимики. Узнайте больше о естественной и форсированной мимике и их роли при формировании синкинезий.

Возникновение синкинезий
Патологические синкинезии – другое частое осложнение невосстановленного неврита лицевого нерва. Существуют несколько мнений о причинах патологических синкинезий при невосстановленном неврите лицевого нерва. Результаты обширных научных исследований, проведенных в клинике Crystal Touch продемонстрировали, что за исключением очень небольшого числа отдельных травматических и ятрогенных случаев, причины возникновения патологических синкинезий после периферического неврита лицевого нерва лежат в сфере высшей нервной деятельности. Они имеют характер стихийно сформированного условного рефлекса, который в свою очередь, приводит к формированию патологического мимического двигательного стереотипа. Результаты восстановления многочисленных пациентов клиники Crystal Touch через 5, 10 и даже 25 лет после паралича Белла убедительно доказывают, что патологические синкинезии – обратимы.
— Алексей Пашов
Crystal Touch Bell’s Palsy Clinic
Мимические мышцы
Мимические мышцы делают нас индивидуальными, ведь именно они, как понятно из названия, отвечают за мимику и проявление эмоций на лице. Как это работает? Специфика этих мышц состоит в том, что одним концом они прикрепляются к костям, а другим — к коже или другим мышцам. Сокращение мимических мышц смещает, как бы подтягивает кожу в определённом направлении, вследствие чего лицо принимает то или иное выражение. Давайте изучим их чуть более подробно, чтобы понять, в каких процессах участвует каждая из них и за что именно они отвечают на лице.
Надчерепная мышца покрывает основную часть черепа и имеет достаточно сложную мышечную структуру: она состоит из сухожильной и мышечной частей, при этом мышечная часть, в свою очередь, представлена целой структурой мышц. Сухожильная часть — её ещё называют сухожильным шлемом, надчерепным апоневрозом — образована из очень прочной соединительной ткани, которая фактически не поддается растяжению. Существует сухожильная часть для того, чтобы максимально натянуть мышечную часть в тех участках, где та прикреплена к костям.
 Схематично надчерепную мышцу можно изобразить вот так
Схематично надчерепную мышцу можно изобразить вот так
Мышечная часть делится на три отдельных мышечных брюшка.
1) Лобное брюшко расположено под кожей в области лба. Состоит эта мышца из вертикально идущих пучков, которые начинаются выше лобных бугров, и, направляясь вниз, вплетаются в кожу лба на уровне надбровных дуг.
2) Затылочное брюшко образовано короткими мышечными пучками, которые берут свое начало в области наивысшей выйной линии, затем поднимаются вверх и вплетаются в задние отделы сухожильного шлема. В некоторых источниках лобное и затылочное брюшки (рисунок 1) объединяют в лобно-затылочную мышцу.
3) Боковое брюшко (рисунок 2) находится на боковой поверхности черепа и развито слабо, потому что является остатком ушной мускулатуры. Оно разделяется на переднюю, верхнюю и заднюю ушные мышцы, подходящие к ушной раковине.
Анатомия улыбки
Привлекательный внешний вид полости рта положительно сказывается на социальной активности, профессиональной карьере и личной жизни.
Большинство пациентов знают, что эстетическое стоматологическое лечение в состоянии изменить их жизнь в лучшую сторону. Но не все пациенты в реальности понимают, что именно надо изменить, чтобы сделать свою улыбку неотразимой.
Иногда пациенты концентрируются на определенном недостатке улыбки, устранение которого в реальности не изменит ситуации в целом. Существуют определенные параметры улыбки, о которых часто пациенты ничего не знают. И цель врача не только удовлетворить пожелания пациента, но и сделать это в соответствии с функциональными знаниями о коррекции параметров улыбки и пропорций лица в целом. И только при таком подходе результаты эстетического лечения превзойдут все наилучшие ожидания пациента.
Во время осмотра доктор анализирует лицо пациента в целом. Изучает лицо анфас и в профиль, положение глаз, контуров носа, подбородка и губ, что позволяет определить ориентиры для эстетической реабилитации.
Для правильной эстетической оценки используют линии лица, образующие стандартный геометрический узор: межзрачковая линия, линия соединяющая брови, комиссуральная- линия соединяющая уголки рта и срединная линия, отражающая симметрию правой и левой половины лица.(рис)
При оценке образа для достижения гармоничного результата основным принципом является стремление к параллельности горизонтальных линий (межзрачковой и линии соединяющей уголки рта). Особую роль играют так же пропорции между высотами разных отделов лица. Так, например, со временем, вследствие возрастной стираемости зубов или при наличии некоторых видов патологии прикуса, довольно часто встречается снижение высоты нижней трети лица (рис).
Причем этот фактор отражается негативно не только на внешнем виде улыбки (зубы становятся внешне короче и как-бы шире), но и ведет к ухудшению со стороны эстетики мягких тканей лица – углубляются носогубные складки, появляется отвислость щек и опускаются уголки рта, придавая лицу скорбный старческий вид. Восстановление нормальной высоты в этом случае решает проблему не только улыбки, но и эстетического вида лица в целом. И позволяет снять необходимость в посещении пластического хирурга и проведении хирургической подтяжки мягких тканей лица (рис).
Завершающим этапом в оценке эстетики лица является оценка профиля. Различают три вида профиля лица – нормальный, выпуклый и вогнутый. Профиль пациента иногда коррелирует с психологическими характеристиками. Так выпуклый профиль характерен для активных, амбициозных людей, вогнутый – для более спокойных и менее амбициозных.(рис.)
С помощью стоматологической реабилитации можно изменить не только улыбку, но и профиль лица пациента.
Приступая к анализу улыбки нельзя не обратить внимание на форму губ. Различают средние, тонкие и толстые губы. (см. рис)
И существует четкая корреляция между формой губ и формой зубов, которая с ними идеально гармонирует. Так например для пациентов с нормальным объемом губ должны доминировать передние 4 зуба с радиальным расположением- классический вариант (см.рис).

У пациентов с тонкими губами более естественно выглядят менее доминирующие передние зубы с более ровным (горизонтальным) расположением- так называемый голливудский тип (рис).
И напротив, пухлым губам, в свою очередь, должны соответствовать ярко доминирующие выступающие 2 центральных резца – скандинавский тип улыбки (рис).
Стираемость зубов и истончение эмали с возрастом так же ведет к снижению высоты нижней трети лица и к формированию более вогнутого (плоского профиля губ). Губы становятся более плоскими вследствие исчезновения поддержки со стороны зубов, так как с возрастом зубы становятся тоньше и стираются по высоте. Многие женщины, не понимая этого фактора, пытаются улучшить привлекательность нижней трети лица вводя гиалуроновые филеры в губы. Однако после этого зубы становятся еще меньше видны при улыбке и разговоре – что придает лицу вместо молодости и свежести некоторую комичность и «беззубость». Восстановление нормального объема зубной эмали и высоты прикуса способствует восстановлению объема губ и разглаживанию морщин в этой области гораздо эффективнее и естественнее.
Форма зубов делится на 3 основные группы (треугольное, прямоугольное и овальное). Существует коррекция между формой лица и формой центральных резцов верхней челюсти. Как правило, при эстетической реабилитации улыбки учитывают, что идеальным соотношением между формой лица и зубов (4-х центральных) является их соответствие. Так форма передних резцов отражает перевернутую форму лица.
При моделировании улыбки так же большое значение имеет правильное расположение контура режущего края зубов соотносительно контура края нижней губы. В гармоничной улыбке они должны быть полностью параллельны.
Таким образом для достижения красивой улыбки приходится учитывать множество параметров. Зачастую, особенно при стираемости зубов и необходимости увеличения высоты нижней трети лица, необходимо проводить коррекцию не только на передних, но и боковых зубах, увеличивая их высоту. При этом необходимо использование специальных компьютерных систем для точной оценки параметров увеличения высоты зубов с учетом тонуса мышц, положения нижней челюсти и сустава. Для визуализации будущего результата, при таком лечении, используются временные восковые композиции, позволяющие пациенту еще до начала лечения получить полную информацию о будущем результате и, примерив его, оценить свою улыбку с эстетической и функциональной точек зрения.
На отработку формы будущей улыбки может потребоваться даже больше времени чем на ее выполнение, но результат того стоит. Как говорится, семь раз отмерь- один отрежь, особенно когда речь идет об эстетике. С получением красивой, гармонирующей с лицом улыбки пациенты обретают уверенность в себе, чаще улыбаются и выглядят гораздо моложе и позитивнее.
Синдром Брейгеля
Ксения Скрыпник рассказывает о лицевой дистонии с картины фламандского художника
Синдром Брейгеля (краниальная дистония, лицевой параспазм, синдром Мейжа) впервые был описан американским неврологом Горацио Вудом в 1887 году. Изучая различные нервные заболевания, он впервые обратил внимание на блефароспазм и оромандибулярную дистонию и описал их симптомы в своей работе «Нервные заболевания и их диагностика». Французский врач Генри Мейж (с именем которого связано одно из названий синдрома) в 1910 году обследовал 10 пациентов, страдающих этим заболеванием, и точно описал возникшие у них симптомы. Наконец, британский врач Чарльз Девид Марсден отметил, что выражения лиц больных, страдающих лицевым параспазмом, напоминают гримасу героя картины «Зевающий» фламандского живописца Питера Брейгеля-Старшего, творившего в 16 веке. По имени живописца синдром и получил свое название [1]
Дистонией называют синдром, характеризующийся постоянными или периодическими сокращениями мышц [2]. Чаще всего такие сокращения возникают спонтанно и могут иметь повторяющийся характер. Генерализованные дистонии (распространяющиеся на различные группы мышц) встречаются с частотой 3 на 100 000 человек, а фокальные формы, затрагивающие только одну часть тела, – 30 на 100 000 [3].
Клиника и течение
Впервые синдром Брейгеля проявляется в 50–60 лет. Женщины страдают этим синдромом в три раза чаще, чем мужчины. Обычно дебют заболевания сопровождается гиперкинезом круговой мышцы глаза (блефароспазмом) с последующей оромандибулярной дистонией – гиперкинезом мышц лица, челюстей, глотки и языка.
Этиология синдрома Брейгеля в настоящий момент неизвестна. Синдром редко возникает у детей, поражая в основном пожилых людей. Возможно, что появление дистонии связано с нарушением баланса основных нейромедиаторов в головном мозге и нарушениями в системе передачи сигналов. Скорее всего, этот дисбаланс обусловлен генетически.
Проявляется лицевой гиперкинез спонтанно – возникают сначала частые моргания, постепенно смыкание век становится всё более длительным. Блефароспазм обычно симметричен – затрагивает сразу оба глаза, но бывают случаи, когда поражается только одна половина лица. Блефароспазм сопровождается покраснением лица, учащением дыхания (диспноэ), корригирующими жестами, возникающими при попытке больного бороться с возникшим симптомом. У одних пациентов отмечается постоянное слезотечение, а другие, наоборот, страдают от повышенной сухости глаз.
Существует ряд парадоксальных кинезий – двигательных активностей, приводящих к снижению проявлений симптомов лицевого параспазма. К ним относятся сосание леденцов, курение. Подавляющее действие оказывают также прием алкоголя, темнота, закрывание одного или обоих глаз.
Обычно пациентам удается обнаружить положение глаз, при котором они ощущают облегчение – симптомы блефароспазма практически пропадают при полуопущенных веках или отведении глазных яблок в крайние положения.
Многие больные, страдающие синдромом Брейгеля(Мейжа), становятся неспособны обслуживать себя самостоятельно из-за возникающей «функциональной слепоты». Возникающий гиперкинез круговых мышц глаза приводит к невозможности нормально видеть, несмотря на то что зрение у таких пациентов не нарушено.
Оромандибулярная дистония – дистония мышц рта – может появиться через несколько лет после манифестации синдрома. Этот промежуток может достигать 20 лет, и некоторые пациенты не доживают до развития генерализованной формы синдрома Брейгеля.
При оромандибулярной дистонии затрагиваются мышцы нижней челюсти, щек, языка, глотки. В редких случаях спазмом поражаются дыхательные и шейные мышцы. Гиперкинез этих мышц приводит к появлению спонтанных гримас, непроизвольным движениям нижней челюсти – открыванию и закрыванию рта, высовыванию языка, кривошеи, которая является последствием спазма шейных мышц.
Прогрессирование заболевания ведет к возникновению нарушений речи – от изменения голоса до полной дизартрии. Также затруднен прием пищи. В большинстве случаев при синдроме Брейгеля оромандибулярная дистония возникает совместно с блефароспазмом. Однако, как указывалось выше, эти гиперкинезы лица могут являться симптомами и иных заболеваний в области неврологии (например, эссенциального тремора), что существенно затрудняет диагностику. Постановка диагноза должна осуществляться с учетом всех симптомов заболевания.
Гораздо реже встречается так называемый «нижний синдром Брейгеля». В этом случае у пациентов развивается дистония мышц нижней части лица, а блефароспазм не возникает вовсе.
В 30–80% случаев у пациентов, страдающих синдромом Брейгеля, развиваются дистонии, затрагивающие другие части тела. Наиболее часто встречается писчий спазм – тоническое напряжение мышц верхних конечностей, дистония глотки и гортани.
Важно, что возникновение и прогрессирование синдрома Брейгеля и сопутствующих симптомов нередко ведет к развитию тревожных состояний и депрессивных расстройств – они встречаются примерно у 20% больных. Возникшие дистонии медленно прогрессируют в течение нескольких лет, после чего состояние пациента стабилизируется. Ремиссии редки и кратковременны.
Диагностика
Несмотря на то, что дистонические расстройства, к которым относится синдром Брейгеля, являются одними из самых распространенных среди нарушений работы двигательной системы, диагноз «дистония» ставится не так уж часто. Это связано с тем, что не существует четких диагностических критериев дистоний. В 2006 году американские неврологи опубликовали ряд характеристик, позволяющих поставить правильный диагноз и не допустить гиподиагностики [4].
Также в 2006 году в сборнике официальных рекомендаций Европейской федерации неврологических обществ (European Federation of Neurological Societies, EFNS) была опубликована классификация дистоний [5], использование которой, помогает специалистам правильно диагностировать заболевание, отличив его от иных неврологических двигательных расстройств, например тремора или хореи.
Лечение
Для снятия симптомов синдрома Брейгеля применяют нейролептики, холинолитики центрального действия, кроме того, иногда эффективны ГАМК-ергические препараты, изредка препараты L-ДОПЫ, агонисты дофаминовых рецепторов, бета-адреноблокаторы, бензодиазепиновые препараты, карбонат лития. Однако в целом медикаментозное лечение малоэффективно. В последние годы спазмы лицевых мышц лечат ботулотоксином.
Токсин, выделенный из бактерии Clostridium botulinum, блокирует выделение ацетилхолина, воздействуя на холинэргические окончания.
В клинической практике применяется ботулотоксин серотипа А, который приводит к разрушению белка SNAP25, участвующего в формировании синапса и нейро-мышечной передаче сигнала. Препарат ботулотоксина вводится местно, в целевые мышцы, вызывая исчезновение дистонии. На территории РФ зарегистрированы и используются следующие препараты: «Диспорт», «Ксеомин», «Ботокс». Действие препарата обратимо, поэтому инъекции необходимо повторять регулярно – примерно каждые 6–8 месяцев. Известны случаи длительного лечения, когда ботулотоксин вводился пациентам регулярно на протяжении 15–20 лет без каких-либо побочных эффектов.
Хирургическое лечение лицевого параспазма используется довольно редко, хотя оно может облегчить страдания пациентов, помогая избавиться от кривошеи и других дистоний [3]. Хирургическое лечение проводится на мышечном (миотомии) или невральном уровнях (например, пересекают веточку VII нерва к круговой мышце глаза).
Широкое распространение получил метод, называемый «стимуляция глубинных структур головного мозга» (Deep Brain Stimulation, DBS). Ее назначают в том случае, если лекарственная терапия, в том числе и ботулотоксин, не привела к улучшению состояния пациента.
Суть метода DBS состоит в том, что в определенный регион головного мозга пациента вживляются электроды. Специальный стимулятор передает импульсы заданной частоты и амплитуды, оказывая постоянное воздействие на нейрональные структуры головного мозга.
При синдроме Брейгеля стимуляции подвергается внутренняя часть бледного шара. Авторы одного из недавних исследований, изучавшие отдаленные эффекты глубинной стимуляции, отмечают, что эффект от ее проведения сохранялся у пациентов минимум в течение шести лет [6].
Применение DBS-терапии не исключает возникновения побочных эффектов. Имплантация электродов сопряжена с риском развития инфекции, их внедрение может вызвать кровотечение.
Реакция каждого пациента на передаваемые импульсы индивидуальна, в серьезных случаях могут появиться нарушения двигательной активности. Некоторые больные жалуются на депрессию или резкую смену настроения. Благодаря тому, что интенсивность импульсов можно регулировать, в большинстве случаев побочные эффекты можно минимизировать. Стимуляция глубинных структур головного мозга более эффективна для устранения симптомов оромандибулярной дистонии, чем при корректировке блефароспазма [6].
Немаловажным является проведение физиотерапии, способствующей лучшей реабилитации пациента, а также оказание больному психологической поддержки.
Случай из практики
15-летний мальчик жаловался на невозможность закрыть рот, напряженность мышц лица, частые непроизвольные моргания. В течение нескольких лет его беспокоили непроизвольные движения нижней части лица. Никакого лечения мальчик не получал и в целом ощущал себя здоровым.
Основываясь на истории болезни и симптомах, у пациента был диагностирован синдром Брейгеля. Других неврологических отклонений обнаружено не было.
Мальчику назначили «Ботокс», который вводили подкожно в мышцы лба, правую и левую глазные орбитальные мышцы, околоротовые мышцы, включая подбородочную.
Существенные улучшения наступили в течение недели, а терапевтический эффект инъекций сохранялся на протяжении восьми месяцев, после чего ботулотоксин был введен повторно [7].
1.Marsden C.D. Blepharospasm-oromandibular dystonia syndrome (Brueghel’s syndrome). A variant of adult-onset torsion dystonia? J Neurol Neurosurg Psychiatry. 1976. 39 (12): 1204-1209.
2.Fahn S., Bressman S.B., Marsden C.D. Classification of dystonia. Adv Neurol. 1998. 78:.1-10.
3.Тюрников В.М., Маркова Е.Д., Добжанский Н.В. Хирургическое лечение краниальной и цервикальной дистонии. Атмосфера. Нервные болезни. 2007; 3: 28-32.
4.Geyer L.H., Bressman S.B. The diagnosis of dystonia. Lancet Neurol. 2006; 5: 780–790.
5.Albanese A. (2006) Update on dystonia. Teaching course 1.2. 10th Congress of the European Federation of Neurological Societies (Glasgow Sept 2–5, 2006), pp. 1–17.
6. Reese R., et al. Long-term clinical outcome in Meige syndrome treated with internal pallidum deep brain stimulation. Mov Disord. 2011; 4: 691-8.
7.Sabesan T. Meige syndrome: a rare form of cranial dystonia that was treated successfully with botulinum toxin. Br J Oral Maxillofac Surg. 2008; 46(7): 588-90.8.
Нашли ошибку? Выделите текст и нажмите Ctrl+Enter.


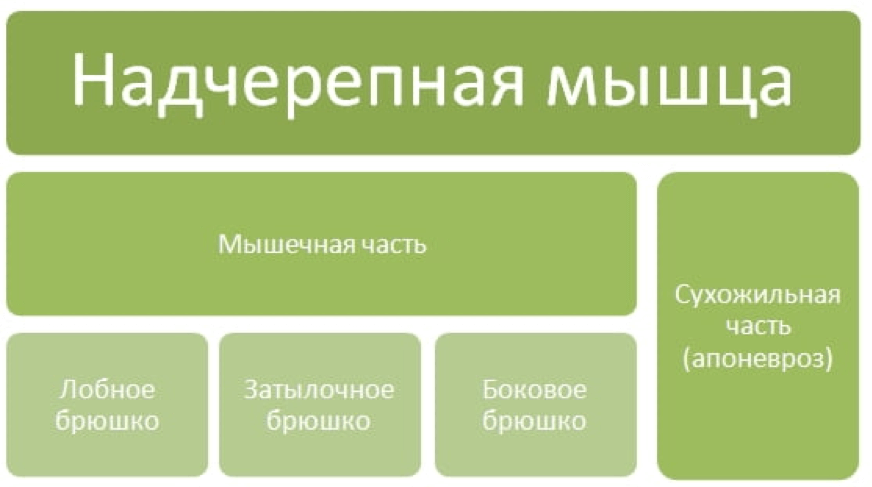 Схематично надчерепную мышцу можно изобразить вот так
Схематично надчерепную мышцу можно изобразить вот так



















