декстрокардия это что такое в медицине
Декстрокардия
Декстрокардия — это аномалия внутриутробного развития, при которой большая часть сердца расположена с правой стороны грудной клетки. Изолированная форма патологии протекает бессимптомно и выявляется во время профосмотров. При сочетании декстрокардии с другими пороками отмечаются цианоз или бледность кожи, слабость, судороги. Диагностика включает физикальный осмотр, ЭКГ, эхокардиографию, рентгенографию грудной клетки. При необходимости проводят инвазивные исследования — ангиокардиографию, катетеризацию сердца. Лечение неосложненной декстрокардии не требуется. При наличии угрожающих жизни аномалий назначают их оперативную коррекцию с последующей реабилитацией больных.
МКБ-10
Общие сведения
Термин «декстрокардия» образован из двух слов: латинского «dexter» (правый) и греческого «kardia» (сердце). Относится к редким аномалиям: частота встречаемости в разных регионах колеблется от 1:8000 до 1:25000 новорожденных. В России распространенность декстрокардии составляет 3,3% от всех аномалий положения органа. Декстрокардию следует отличать от декстрапозиции сердца — приобретенного патологического состояния, которое возникает при смещении органа (вследствие левостороннего гидроторакса, опухоли, правостороннего ателектаза).
Причины декстрокардии
Развитие заболевания связывают с генетическим дефектом, проявляющимся на этапе внутриутробного формирования органов плода. У страдающих декстрокардией выявлены специфические мутации генов HAND, ZIC3Shh, ACVR2, Pitxz. Наибольшее признание получила теория аутосомно-рецессивного наследования порока: аномальное положение сердца носит семейный характер, повторяется через 1-2 поколения.
Помимо семейной предрасположенности, в процессе мутаций генетического материала доказано участие тератогенных факторов. Экзогенные тератогены подразделяются на 3 основных группы по характеру воздействия:
Эндогенные причины включают гинекологические и экстрагенитальные заболевания беременной, тяжелые токсикозы.
Патогенез
В основе декстрокардии лежит нарушение процессов эмбриогенеза на ранних стадиях внутриутробного развития. В норме на 1-2 месяце беременности формирующаяся сердечная трубка начинает изгибаться влево. При наличии типичных для декстрокардии мутаций происходит аномальное искривление этой трубки в правую сторону. При этом нарушается дальнейшее формирование эмбриона, может изменяться позиция других висцеральных органов, чаще всего печени и селезенки.
Классификация
С учетом особенностей закладки органа в эмбриональном периоде выделяют 3 варианта аномалии:
Врачи-кардиологи при изучении вопроса аномалии положения сердца используют классификацию, которая учитывает локализацию других органов. Варианты декстрокардии:
Симптомы декстрокардии
Изолированная форма, которая не сочетается с другими сердечными аномалиями, не имеет клинических проявлений. Специфические жалобы обычно отсутствуют. Состояние обнаруживается в детском или взрослом возрасте при проведении профилактических осмотров, обращении за врачебной помощью по другой причине. Люди с декстрокардией чаще других страдают болезнями нижних дыхательных путей: трахеитами, бронхитами.
Клинические симптомы возникают при наличии других аномалий висцеральных органов или возникновении на фоне декстрокардии кардиальной патологии. Пациенты ощущают постоянную слабость и повышенную утомляемость, не проходящую после сна. Их периодически беспокоят приступы учащенного сердцебиения, головокружения. Кожные покровы становятся бледными, иногда возникает синеватый оттенок кожи вокруг рта, на пальцах рук.
Сочетание декстрокардии и врожденных сердечных пороков проявляется яркой клинической картиной уже в раннем детском возрасте. Для «белых» пороков характерна постоянная бледность кожи, при «синих» формах наблюдаются акроцианоз или тотальный цианоз. Появляются одышечно-цианотические приступы: ребенок становится беспокойным, кожа холодная, дыхание хриплое и прерывистое.
Осложнения
Неосложненная сердечными пороками декстрокардия не представляет серьезной опасности для жизни и здоровья. При присоединении синдрома Картагенера развивается прогрессирующая дыхательная недостаточность, формируются обширные гнойно-воспалительные очаги в легочной паренхиме. Сложности возникают при оказании неотложной реанимационной или хирургической помощи больным, поскольку зеркальная анатомия затрудняет постановку диагноза.
Если декстрокардия комбинируется с аномалиями формирования сердечных структур или магистральных сосудов, возможны серьезные осложнения. Гемодинамические нарушения при «синих» пороках быстро прогрессируют в течение первых месяцев жизни ребенка. Хроническая гипоксия чревата необратимым повреждением мозга, снижением интеллекта, инвалидностью. При отсутствии квалифицированной кардиохирургической помощи высок риск летального исхода.
Диагностика
Опытный терапевт-кардиолог может заподозрить декстрокардию уже на первичном приеме при физикальном исследовании. В ходе пальпации предсердечной области верхушечный толчок обнаруживается справа от грудины. Перкуторно врач отмечает смещение границ сердечной тупости вправо, при аускультации выслушиваются изменения сердечных тонов. При подозрении на декстрокардию назначают полное обследование, в которое включены следующие методы:
Лечение
Консервативная терапия
Аномальное расположение сердца без дополнительных заболеваний не сопровождается расстройствами гемодинамики и не требует лечения. При развитии сердечно-сосудистых заболеваний терапию проводят так же, как и для больных с отсутствием декстрокардии. При сочетании аномалии с синдромом Картагенера назначается симптоматическая терапия, предполагающая прием ингаляционных и топических назальных кортикостероидов, бета-адреномиметиков.
Хирургическое лечение
Оперативное вмешательство показано при сочетанных пороках развития сердца, транспозиции магистральных сосудов. Срок выполнения операции устанавливают с учетом вида порока и тяжести нарушений гемодинамики. Если угрожающие жизни состояния отсутствуют, хирургическую коррекцию откладывают до 3-6-летнего возраста ребенка. Когда декстрокардия сочетается с тяжелыми пороками (например, тетрадой Фалло), вмешательство проводят в максимально ранние сроки.
Реабилитация
В современной кардиологии применяют трехэтапную реабилитационную программу для пациентов, которые перенесли операцию по коррекции аномалий сердечно-сосудистой системы. Медицинский этап занимает первые дни-недели после хирургического вмешательства. Затем приступают к физической и психофизиологической реабилитации, которая включает массаж, ЛФК, физиотерапию. Заключительный этап — социально-трудовая реабилитация взрослых больных.
Прогноз и профилактика
Изолированные формы декстрокардии не влияют на качество жизни, не повышают риск развития других заболеваний. Прогноз благоприятный. Комбинированные пороки протекают более тяжело, но при проведении своевременного и комплексного лечения удается добиться полной медицинской и социальной реабилитации пациентов. Профилактические мероприятия направлены на устранение тератогенных факторов, медико-генетическое консультирование беременных.
Декстрокардия это что такое в медицине
Транспозиция внутренних органов (situs viscerus inversus) – редкая аномалия развития, являющаяся следствием нарушения дифференциации плодного яйца и проявляющаяся в зеркальном, по отношению к нормальному, расположении внутренних органов. Частота распространения находится в диапазоне от 1:5000 до 1:20 000. Такое расположение внутренних органов выявляют в одном наблюдении на 10 млн родов [1]. Специфическая генетическая причина декстрокардии с situs inversus не была идентифицирована, и закономерности наследования не были подтверждены в большинстве случаев, но состояние является результатом нарушения реализации лево-правосторонеей ассиметрии во внутриутробном периоде [2].
Данный процесс проходит в два этапа: 1 – потеря симметрии, 2 – реализация асимметрии, сопровождающаяся включением каскада генов с асимметричной экспрессией и последующей морфологической перестройкой организма. Было установлено, что основной регулирующий фактор этапа 2 у млекопитающих – экспрессия гена Nodal, продукт которого, в свою очередь, запускает экспрессию гена Ptx2 в левой части эмбриона. Была выдвинута гипотеза переноса морфогена: биение ресничек гензеновского узелка способствует левостороннему току жидкости в левой части узелка, увеличивается концентрация сигнальной молекулы, которая и запускает сигнальный каскад латеральности Nodal-Ptx2 и определяет, разовьются ли в левой части эмбриона морфологические признаки левой стороны тела [3].
Situs inversus totalis, то есть транспозиция внутренних органов с декстрокардией, биологически нормальна, и, как правило, не сопровождается патологией развития самих органов и нарушением их функций, но в 5–10 % может сопровождаться врожденными пороками сердца, чаще всего в виде транспозиции магистральных сосудов.
При situs inversus incompletus встречается аплазия селезенки и патология развития сердца (синдром Ивемарка), до 20 % пациентов имеют патологию дыхательных путей и легких (синдром Картагенера). Изолированная декстрокардия, характеризующаяся нормальным положением желудка, печени, селезенки, также сопровождается пороками сердца. Но при транспозиции внутренних органов с левокардией частота их приближается к 95 % случаев. Приблизительно 25 % людей с situs inversus имеют основной диагноз «первичная цилиарная дискинезия» [4].
В клинической практике при обследовании пациентов с зеркальным расположением внутренних органов имеется большая вероятность анатомической дезориентировки, так как большинство симптомов будут находиться на «неправильной» стороне, а это может повлечь постановку неверного диагноза и выбор некорректного метода лечения заболевания. Транспозиция также усложняет операции по трансплантации внутренних органов, поскольку донором с большой вероятностью является человек с обычным расположением внутренних органов (situs solitus). Поскольку сердце и печень не симметричны, возникают геометрические проблемы при помещении органа в полость, сформированную в зеркальном отображении [5]. Таким образом, знание и выявление данной аномалии развития позволяет предупредить диагностические ошибки, ускорить постановку верного диагноза и раньше начать соответствующее лечение.
Пациент А., 21 год, обследован в ГКБ №2 г. Перми по поводу уточнения анатомических, морфологических и функциональных особенностей внутренних органов.
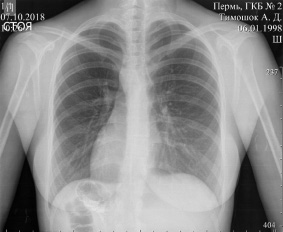
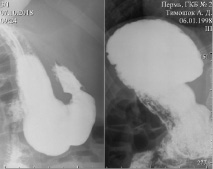
Рентгеноскопия органов грудной полости. Рентгенография органов грудной полости в прямой проекции
При рентгеноскопии органов грудной полости, на рентгенограмме органов грудной полости: легочная ткань удовлетворительной прозрачности. Корни структурные. Диафрагма ровная, подвижна. Синусы свободные. Сердце имеет правостороннее расположение, поперечник не увеличен. Аорта без изменений, расположена справа (рис. 1).
Рис. 1. Рентгеноскопия органов грудной полости
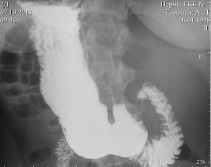
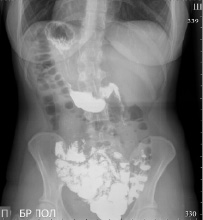
Рентгенисследование пищевода, желудка, 12-перстной кишки. Обзорный снимок брюшной полости. Рентгеноскопия брюшной полости. Рентгенконтроль пассажа бариевой взвеси по ЖКТ
При рентгеноскопии и на рентгенограмме брюшной полости патологических теней и уровней жидкости не выявлено. Газовый пузырь желудка расположен справа, левый изгиб толстой кишки под правым куполом диафрагмы, тень печени под левым куполом диафрагмы.
Исследование проведено в вертикальном и горизонтальном положении пациента. Пищевод не изменён, с ровными контурами, свободно проходим, складки слизистой ровные, четкие, продольные на всем протяжении, брюшной отдел поворачивает вправо. Диафрагмальный жом функционирует.
Газовый пузырь ровный, расположен справа. Свод не утолщен, несколько запрокинут кзади. Желудок расположен справа, гипотоничен, подвижен, не опущен, с ровными по кривизнам контурами. Складки слизистой среднего калибра, продольные, прослеживаются во всех отделах. Перистальтика глубокая, по обеим кривизнам, до привратника. Луковица ДПК расположена слева, треугольной формы, стенки её ровные, хорошо сокращается. ДПК расположена слева, развернулась обычно, не оттеснена. Дуодено-еюнальный переход расположен справа, плавный (рис. 2).
Рис. 2. Рентгеноскопия органов брюшной полости
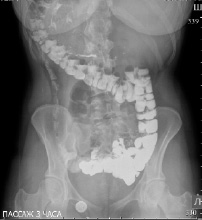
Через 1 час эвакуация из желудка не задержана, начальные отделы тощей кишки, расположенные справа, подвздошная кишка слева, заполнились равномерно. Выполняется купол слепой кишки, расположенный слева (рис. 3).
Рис. 3. Рентгенография органов брюшной полости
Рис. 4. Рентгенография органов брюшной полости
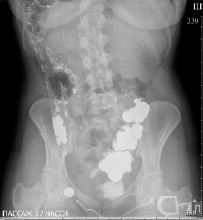
Через 3 часа контрастирована дистальная часть подвздошной кишки, толстая кишка до левого изгиба, расположенного под правым куполом диафрагмы. Следы контраста в нисходящей и сигмовидной кишке, расположенные справа (рис. 4).
Через 12 часов после приема бариевой взвеси: туго выполняется слепая кишка, восходящая, на остальном протяжении в толстой кишке следы контраста, сигмовидная кишка удлинена. Следы бария в прямой кишке (рис. 5).
Рис. 5. Рентгенография органов брюшной полости
Заключение: полная транспозиция органов грудной, брюшной полости (situs inversus viscerum). Дискинезия тонкой кишки по гипермоторному типу.
УЗИ органов брюшной полости
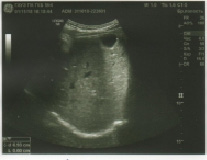
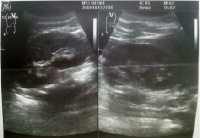
Печень: расположена слева. Контуры ровные, четкие Размеры не увеличены: правая доля (КВР) – 125 мм, левая доля – 42 мм, хвостатая доля- 17 мм. Углы печени острые. Эхогенность не изменена. Эхоструктура однородная. Очаговых образований нет. Сосудистый рисунок сохранен. Воротная вена – 9 мм. Внутрипеченочные протоки не расширены. Холедох – 3 мм (рис. 6).
Желчный пузырь: форма грушевидная, с перетяжкой в н/3. Размеры не увеличены: 28×78 мм. Стенки не утолщены – 2 мм, уплотнены. Конкрементов нет. Полость однородная (рис. 7).
Рис. 7. УЗИ желчного пузыря
Рис. 8. УЗИ селезёнки
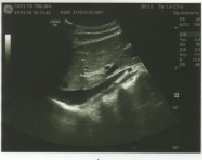
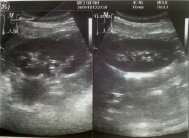
Селезёнка: расположена справа. Контур ровный, четкий. Размеры не увеличены: 90×30 мм. Эхогенность нормальная. Эхоструктура однородная. Очаговых образований нет (рис. 8).
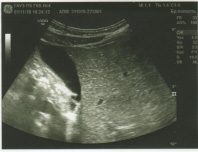
Поджелудочная железа: контур ровный, четкий. Размеры не увеличены: головка- 24 мм, тело- 10 мм, хвост- 26 мм. Эхогенность не изменена. Эхоструктура однородная. Очаговых образований нет. Вирсунгов проток не расширен (рис. 9).
Рис. 9. УЗИ поджелудочной железы
Свободная жидкость в брюшной полости не визуализируется.
Заключение: УЗ-признаки situs inversus без структурных изменений эхоанатомии органов.
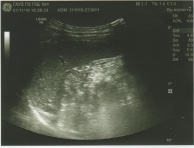
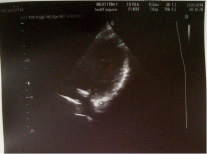
Размеры правой 99×54 мм, левой 94×58 мм. Расположение типичное. Подвижность физиологическая. Контуры: умеренно опущена. Кортико-медуллярная дифференциация сохранена. Паренхима: нормальной эхогенности. Толщина паренхимы 19–24 мм. Чашечно-лоханочные системы: некоторые чашечки расширены до 8–9 мм. Очаговые образования не визуализируются. Сосудистая сеть прослеживается до капсулы почки (рис. 10).
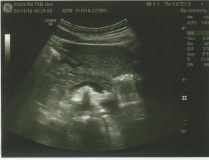
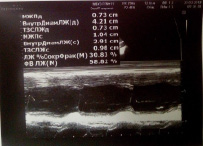
Легочная артерия: не расширена, СДЛА= 21 мм рт ст. V max 0,8 м/с, Pg max 2,6 mm Hg, регургитация – 1ст. Оценка региональной сократимости: зон асинергии не выявлено. Во время исследования ритм правильный. В полости ЛЖ лоцируется дополнительная хорда (рис. 11).
Рис. 11. УЗИ сердца. Дополнительная хорда
Заключение: декстрокардия, полости сердца не расширены, состоятельны, клапаны сформированы правильно, интактны. Общая сократимость в норме, зон ассинергии не выявлено, релаксация не нарушена (рис. 12).
В результате проведенного комплексного обследования у пациента установлено наличие декстрокардии и дополнительной хорды в полости левого желудочка, правостороннее расположение желудка, тощей кишки, нисходящей ободочной кишки, удлиненной сигмовидной кишки и селезенки, левостороннее расположение печени, двенадцатиперстной, подвздошной, слепой и восходящей ободочной кишки, дискинезия тонкой кишки по гипермоторному типу, каликоэктазия почек. Описанный клинический случай представляет интерес как редко встречающаяся врожденная аномалия развития, не сопровождающаяся грубым нарушением строения органов и их функций.